Когда плацента формируется полностью
Плацента: развитие и старение плаценты
Наткнулась на познавательную статейку про плаценту. Может кому буде интересно.
Плацента начинает формироваться уже через неделю после зачатия, а через полчаса после родов, выполнив все свои функции, плацента «уходит на покой».
Что представляет собой плацента, и почему следить за ее развитием так же важно, как и за ростом вашего малыша?
Едва шустрый сперматозоид достиг вожделенной цели, едва яйцеклетка начала делиться и расти, как вместе с малышом в вашем теле появляется совершенно новый орган — плацента, связующее звено между матерью и ребенком. После зачатия в организме вырабатываются ферменты, разрыхляющие внутреннюю слизистую оболочку матки, и в ее стенке возникает небольшая полость, заполненная кровью, — сюда и опускается оплодотворенная яйцеклетка. Отныне она будет получать кислород и питание непосредственно из материнского организма, и через 12-16 недель тела мамы и малыша начнут сообщаться непосредственно через плаценту — первый «домик» ребенка. Он будет расти вместе с вашим малышом, удовлетворяя все его жизненные потребности.
Функции плаценты
- Связь
Плацента связывает между собой мать и дитя, прикрепляясь одной стороной к стенкам матки при помощи тонких ворсинок, а другой «стороной», сосудами пуповины, — к ребенку. Так она обеспечивает тесное взаимодействие родных организмов. - Барьер
Плацента пропускает в организм ребенка защитные вещества из крови матери, обеспечивая крохе иммунитет. Одновременно она охраняет его от проникновения некоторых токсинов, составляющих лекарственных средств (не всех), а также агрессивных антител от мамы. Она не дает материнскому организму воспринять плод как чужеродное тело и отторгнуть его. К сожалению, плацентарный барьер с легкостью преодолевают наркотические вещества, алкоголь, никотин, компоненты многих лекарств и вирусы. - «Кондиционер»
По одним кровеносным сосудам плаценты к малышу поступает кислород, а по «соседним» — в тело матери выводится углекислый газ. - «Повар»
Сквозь клетки плаценты из крови женщины отфильтровываются питательные вещества — в таком «готовом» и легкоусвояемом виде они поступают к малышу. Через соседние сосуды плаценты ребенок «возвращает» в кровь мамы все, что его организм не усвоил (отходы жизнедеятельности). - Охрана
Именно в плаценте вырабатываются прогестины, эстрогены, ХГЧ-гормоны, необходимые для вынашивания плода, его развития и нормального течения беременности.
Как развивается плацента
До восьмой недели происходит развитие хориона — предшественника плаценты. Все необходимые гормоны пока продуцирует желтое тело (место, где раньше была яйцеклетка). Эмбрион питается за счет ресурсов яйцеклетки.
7-8 недель. Начинается спад гормональной продукции желтого тела, его функцию берет на себя развивающаяся плацента. Эмбрион питается уже за счет матки.
9-10 недель. Плацента берет на себя функцию управления обменом веществ материнского организма, провоцируя в нем изменения, необходимые для жизни развивающегося плода. Токсикоз у мамы может усилиться.
11-12 недель. Эмбрион «становится» плодом. Формирование плаценты еще не закончено, однако крошка получает питание уже из крови матери.
15-16 недель. Формирование плаценты заканчивается. В это время, определив уровень гормона эстриола в моче, можно оценить работу фетоплацентарного комплекса (системы «плацента — плод»).
Что хотят знать о плаценте врачи
Степень зрелости плаценты
Этот параметр, как говорят врачи, «ультразвуковой», то есть он зависит от плотности определяемых при ультразвуковом исследовании структур плаценты.
Различают четыре степени зрелости плаценты:
- в норме до 30 недель беременности должна определяться нулевая степень зрелости плаценты;
- первая степень считается допустимой с 27-й по 34-ю неделю;
- вторая — с 34-й по 39-ю;
- начиная с 37-й недели может определяться третья степень зрелости плаценты.
В конце беременности наступает так называемое физиологическое старение плаценты, сопровождающееся уменьшением площади ее обменной поверхности, появлением участков отложения солей.
Место прикрепления плаценты
Определяется с помощью УЗИ (о расположении плаценты при неосложненном течении беременности см. выше).
Толщина плаценты
Тоже определяется посредством ультразвукового исследования — плацентометрии: после установления места прикрепления плаценты отыскивается участок, где она имеет наибольший размер, который и определяется. Толщина этого органа, как уже было сказано, непрерывно растет до 36-37 недель беременности (к этому сроку она составляет от 20 до 40 мм). Затем ее рост прекращается, и в дальнейшем она либо уменьшается, либо остается на том же уровне.
В ожидании родов все тревоги и опасения будущие мамы связывают прежде всего с ребенком, однако здоровое состояние плаценты, как главного «аккумулятора» для развивающегося плода, не менее важно. Нередко осложнения беременности связывают именно с детским местом. И все же пугаться отклонений в работе плаценты не стоит: даже если врач обнаружит у вас какие-либо нарушения, поправить ситуацию и повлиять на этот «временный орган», несомненно, легче, чем на самого ребенка.
Если врач подозревает у вас...
- Предлежание плаценты, это значит, что плацента расположена внизу матки, как бы перекрывая вход (в норме должна располагаться на одной из стенок матки).
И что теперь? Малышу подобное отклонение ничем не грозит. Самое главное — не спровоцировать кровотечение, к которому расположена матка при предлежании плаценты. Увы, придется повременить с половой жизнью, а также отложить посещение сауны, принятие горячих ванн и свести до минимума физические нагрузки. В родильный дом лучше лечь за 1-1,5 недель до даты предполагаемых родов.
Как будем рожать? Предлежание плаценты бывает частичное и полное. При полном показано кесарево сечение. Если предлежание частичное, то решение об операции принимает врач в зависимости от того, как располагается плацента. - Приращение плаценты.
Ворсинки, которыми плацента крепится к стенкам матки, обычно соединяются с ее слизистой внутренней оболочкой, а в момент родов легко отслаиваются от стенок. Но случается, что они проникают в более глубокие мышечные слои. Эта аномалия встречается довольно редко.
И что теперь? Придется ограничить физические нагрузки и половую жизнь.
Как будем рожать? Поскольку подобный диагноз чаще всего можно поставить только в момент родов, первые периоды протекают естественным путем, а на третьей фазе, после рождения малыша, акушеру придется отделять плаценту вручную. Это делается под общим наркозом, и вы ничего не почувствуете. - Плацентарную недостаточность.
Если кровообращение сосудов матери нарушено, есть риск, что малыш недополучит необходимое питание и плацента не сумеет полностью защитить его от вредных воздействий извне. Этот диагноз может быть поставлен с 8 недель беременности; диагностируется на УЗИ или доплеровском исследовании сосудов.
И что теперь? Для улучшения кровоснабжения плода матери рекомендуют частые и длительные прогулки, комплекс упражнений и курс лечения для улучшения кровоснабжения плаценты (тепловые процедуры на околопочечной области, электрофорез магния; прием сосудорасширяющих препаратов и бета-миметиков, гепаринотерапия). Кроме того, назначается диета, богатая белком (рыба, творог и молочные продукты, вареное мясо).
Как будем рожать? Нормально, естественным путем. Однако будьте готовы к тому, что вам придется лечь на сохранение и пройти курс специальной терапии. - Преждевременную отслойку плаценты.
Преждевременным может считаться любой период, начавшийся раньше третьей фазы родов. Его диагностирует врач по результатам исследования. Симптомы, на которые нужно обратить внимание, — резкая боль внизу живота, кровотечения из влагалища, резкое понижение температуры и давления на фоне бледности, одышки, потливости и учащения пульса. Эта патология часто имеет наследственные корни, поэтому расспросите свою маму, не было ли у нее такой проблемы.
И что теперь? Нужно лечь в больницу и пройти курс терапии.
Как будем рожать? Если отслойка плаценты началась в родах до третьего их периода, скорее всего, вам будет предложено кесарево. - Плацентарный инфаркт.
Этим термином еще называют некроз, то есть омертвение участка плаценты. Кровоснабжение плаценты в этом случае ухудшается, и малыш может недополучить полагающееся ему питание и кислород.
И что теперь? Улучшающие кровообращение лекарства и дополнительное питание помогут активизировать «рабочие» участки плаценты.
Как будем рожать? Нужно психологически настраиваться на кесарево. Выбирая родильный дом, ориентируйтесь на те, где есть палаты интенсивной терапии для новорожденных и самое современное оборудование. - Преждевременное старение плаценты.
К концу срока беременности функции плаценты постепенно ослабевают. Ваш малыш готовится появиться на свет, а его первый «домик» доживает свой срок, чтобы отправиться «на покой». Но случается, что процесс старения плаценты начинается слишком рано, и плацента уже не может обеспечить ребенка всеми необходимыми веществами. Склонны к этому курящие и увлекающиеся диетами будущие мамы.
И что теперь? В 9 случаях из 10 врач отправит вас на сохранение. В домашних условиях при ускоренном созревании плаценты и ее изнашивании вам могут назначить медикаментозное лечение («Курантил», «Трентал»).
Как будем рожать? В большинстве случаев роды протекают естественным путем, однако стареющая плацента может начать отслаиваться раньше положенного срока, и тогда вам будет предложено кесарево.
Плацента — Википедия
Плацента (лат. placenta «лепешка»; также — детское место, послед) — эмбриональный орган у всех самок плацентарных млекопитающих[1], некоторых сумчатых, рыбы-молот и других живородящих хрящевых рыб, а также живородящих онихофор и ряда других групп животных, позволяющий осуществлять перенос материала между циркуляционными системами плода и матери;
Также в ботанике плацента — участок плодолистика, к которому прикрепляется семяпочка.
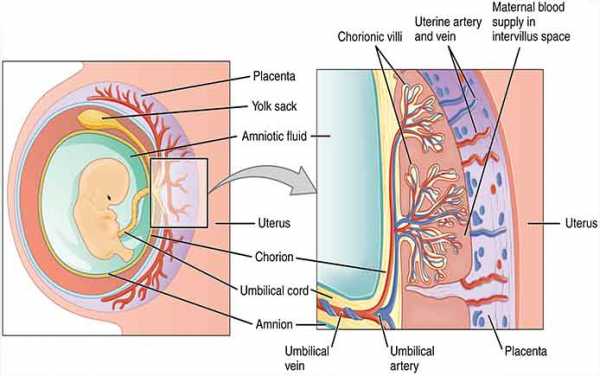
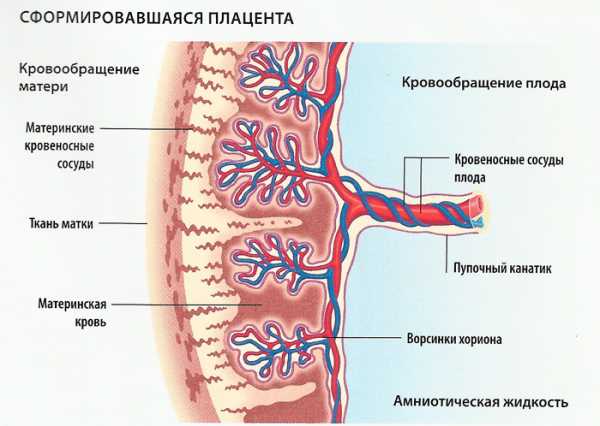
У млекопитающих плацента образуется из зародышевых оболочек плода (ворсинчатой, хориона, и мочевого мешка — аллантоиса (allantois)), которые плотно прилегают к стенке матки, образуют выросты (ворсинки), вдающиеся в слизистую оболочку, и устанавливают, таким образом, тесную связь между зародышем и материнским организмом, служащую для питания и дыхания зародыша[2]. Основное назначение плаценты заключается в обеспечении обмена веществ между матерью и плодом. Плацента проницаема для низкомолекулярных веществ, таких как моносахариды, водорастворимые витамины, некоторые белки. Витамин А всасывается через плаценту в виде его предшественника-каротина. Под действием ферментов расщепляются в плаценте следующие высокомолекулярные вещества: белки — до аминокислот, жиры — до жирных кислот и глицерина, гликоген — до моносахаридов.[3]Пуповина связывает эмбрион с плацентой.
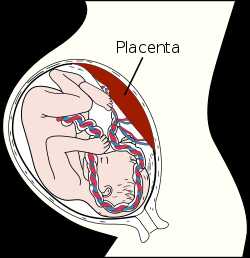 Схематичное изображение места расположения плаценты в матке беременной женщины
Схематичное изображение места расположения плаценты в матке беременной женщины Плацента вместе с оболочками плода (так называемый послед) у женщины выходит из половых путей через 5—60 минут (в зависимости от тактики ведения родов) после появления на свет ребёнка.
Строение плацентыПлацента образуется чаще всего в слизистой оболочке задней стенки матки из эндометрия и цитотрофобласта. Слои плаценты (от матки к плоду — гистологически):
- Децидуа — трансформированный эндометрий (с децидуальными клетками, богатыми гликогеном),
- Фибриноид Рора (слой Лантганса),
- Трофобласт, покрывающий лакуны и врастающий в стенки спиральных артерий, предотвращающий их сокращение,
- Лакуны, заполненные кровью,
- Синцитиотрофобласт (многоядерный симпласт, покрывающий цитотрофобласт),
- Цитотрофобласт (отдельные клетки, образующие синцитий и секретирующие БАВ),
- Строма (соединительная ткань, содержащая сосуды, клетки Кащенко-Гофбауэра — макрофаги),
- Амнион (на плаценте больше синтезирует околоплодные воды, внеплацентарный — адсорбирует).
Между плодовой и материнской частью плаценты — базальной децидуальной оболочкой — находятся наполненные материнской кровью углубления. Эта часть плаценты разделена децидуальными септами на 15-20 чашеобразных пространств (котиледонов). Каждый котиледон содержит главную ветвь, состоящую из пупочных кровеносных сосудов плода, которая разветвляется далее в множестве ворсинок хориона, образующих поверхность котиледона (на рисунке обозначена как Villus). Благодаря плацентарному барьеру кровоток матери и плода не сообщаются между собой. Обмен материалами происходит при помощи диффузии, осмоса или активного транспорта. С 3-й недели беременности, когда начинает биться сердце ребёнка, плод снабжается кислородом и питательными веществами через «плаценту». До 12 недель беременности это образование не имеет чёткой структуры, до 6 недель — располагается вокруг всего плодного яйца и называется хорионом, «плацентация» проходит в 3-6 недель.
Плацента формирует гематоплацентарный барьер, который морфологически представлен слоем клеток эндотелия сосудов плода, их базальной мембраной, слоем рыхлой перикапиллярной соединительной ткани, базальной мембраной трофобласта, слоями цитотрофобласта и синцитиотрофобласта. Сосуды плода, разветвляясь в плаценте до мельчайших капилляров, образуют (вместе с поддерживающими тканями) ворсины хориона, которые погружены в лакуны, наполненные материнской кровью. Он обуславливает следующие функции плаценты.
Газообменная[править | править код]
Кислород из крови матери проникает в кровь плода по простым законам диффузии, в обратном направлении транспортируется углекислый газ.
Трофическая и выделительная[править | править код]
Через плаценту плод получает воду, электролиты, питательные и минеральные вещества, витамины; также плацента участвует в удалении метаболитов (мочевины, креатина, креатинина) посредством активного и пассивного транспорта;
Гормональная[править | править код]
Плацента играет роль эндокринной железы: в ней образуются хорионический гонадотропин, поддерживающий функциональную активность плаценты и стимулирующий выработку больших количеств прогестерона жёлтым телом; плацентарный лактоген, играющий важную роль в созревании и развитии молочных желез во время беременности и в их подготовке к лактации; пролактин, отвечающий за лактацию; прогестерон, стимулирующий рост эндометрия и предотвращающий выход новых яйцеклеток; эстрогены, которые вызывают гипертрофию эндометрия. Кроме того, плацента способна секретировать тестостерон, серотонин, релаксин и другие гормоны.
Защитная[править | править код]
Плацента обладает иммунными свойствами — пропускает к плоду антитела матери, тем самым обеспечивая иммунологическую защиту. Часть антител проходят через плаценту, обеспечивая защиту плода. Плацента играет роль в регуляции и развитии иммунной системы матери и плода. В то же время она предупреждает возникновение иммунного конфликта между организмами матери и ребёнка — иммунные клетки матери, распознав чужеродный объект, могли бы вызвать отторжение плода. Синцитий поглощает некоторые вещества, циркулирующие в материнской крови, и препятствует их поступлению в кровь плода. Однако плацента не защищает плод от некоторых наркотических веществ, лекарств, алкоголя, никотина и вирусов.
Существует несколько типов плаценты у животных. У сумчатых — неполная плацента, что обуславливает столь непродолжительный период беременности (8—40 дней). У парнокопытных — placenta diffusa эпителиохориального типа, placenta zonaria у хищников (эндотелиохорального типа), placenta discoid (гемохориальный тип) у грызунов и человека и placenta cotyledonaria или multiplex у жвачных.
Большинство самок млекопитающих, включая растительноядных (коровы и прочие жвачные), поедают свой послед сразу после облизывания новорождённого. Они делают это не только для того, чтобы уничтожить запах крови, привлекающий хищников, но и с целью обеспечения себя витаминами и питательным веществами, в которых они нуждаются после родов.
- ↑ 1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг.[1]
- ↑ По материалам ЭСБЕ
- ↑ Н.И.Полянцев, А.И.Афанасьев. Акушерство, гинекология и биотехника размножения животных. — СПб.: Лань, 2012. — 400 с.
- Гаворка Е. Плацента человека, 1970.
- Милованов А. П. Патология системы мать-плацента-плод: Руководство для врачей. — Москва: «Медицина». 1999 г. — 448 с.
- Тканевая терапия. Под. ред. акад. АМН СССР Н. А. Пучковской. Киев, «Здоров’я», 1975 г., 208 с.
- Филатов В. П. Тканевая терапия (учение о биогенных стимуляторах).
- Стенограмма публичных лекций, прочитанных для врачей в Центральном лектории Общества в Москве (издание третье, дополненное). — М.: Знание, 1955. — 63 с.
- Цирельников Н. И. Гистофизиология плаценты, 1981.
- Ширшев С. В. Механизмы иммунного контроля процессов репродукции. Екатеринбург: Изд-во УрО РАН, 1999. 381 с.
- Сапин М. Р., Билич Г. Л. Анатомия человека: учебник в 3 т. — изд. 3-е испр., доп. — М.: ГЭОТАР-Медиа, 2009. — Т. 2. — 496 с.
» Когда и как происходит формирование плаценты
Плацента – это уникальная структура. Она формируется в процессе эмбриогенеза и роста плода, а затем заканчивает свое существование во время родов. На момент существования это образование одновременно принадлежит и материнскому организму, и плоду. Рассмотрим, как и на каком сроке образуется этот удивительный орган и для чего он нужен.
Что это такое и как она выглядит
Плацента (ее еще называют «детское место») — это орган, который формируется в процессе роста и развития плода. В переводе с латинского языка этот термин означает «лепешка», что точно передает особенности ее внешнего вида.
Она представляет собой образование, которое ограничено двумя пластинами: базальной (обращена к стенке матки) и хориальной (обращена к плоду). Между этими пластинами располагаются ворсины хориона и межворсинчатое пространство.
На рисунке схематично представлено ее строение.
В детском месте после его отторжения различают две поверхности: внутреннюю (прилежит к плоду) и наружную (материнская). Плодная поверхность гладкая и блестящая, под ней проходят сосуды. Материнская поверхность серовато-красная, поделена на дольки, которые состоят из множества ветвящихся ворсинок.
Как происходит образование плаценты
Когда произошло оплодотворение яйцеклетки, начинается процесс ее деления. В течение 7-10 дней зародыш медленно движется по маточной трубе, проходя последовательно несколько стадий развития.
В процессе этого деления зародыш достигает полости матки. Некоторые из его клеток способны вырабатывать особые ферменты, которые растворяют слизистый слой матки и позволяют зародышу внедриться в него для дальнейшего развития.
Клетки будущей плаценты активно делятся и формируют вокруг зародыша ворсинчатую оболочку, которая вся пронизана сосудами. Благодаря такому строению происходит обмен между кровью матери и будущего малыша.
Таким образом, формируется полноценная плацента только на 5-6-ой неделе. Заканчивается ее образование на 8-9 неделе, но полный переход на плацентарное кровоснабжение наступает только на 15-16 неделе. В связи с этим обобщенно можно сказать, что образование этой структуры происходит с 5 по 16 неделю.
Где располагается плацента
Если беременность развивается без аномалий, то плацента обычно расположена в верхних отделах матки, чаще на ее задней стенке, а реже на передней. Иногда она находится в области дна и трубных углов. Расположение этого органа в других местах не влияет на рост и формирование будущего ребенка.
Ее строение претерпевает ряд изменений, поскольку она подстраивается под растущие потребности плода. На 35-36 неделе она достигает своего окончательного развития и полной функциональной зрелости. К этому времени вес ее составляет 500-700 гр., а диаметр 14-18 см.
На 37 неделе начинаются процессы физиологического старения плаценты. Ее ворсины подвергаются дистрофии, а в ней начинают откладываться соли кальция. Так, постепенно организм женщины готовится к родам и отторжению детского места.
Внутренняя поверхность плаценты, обращенная к плоду.
Для чего нужна плацента
Функции этого органа многообразны. Она поддерживает нормальное течение всей беременности и обеспечивает плод необходимыми веществами:
- Плацента синтезирует гормоны (ХГЧ, плацентарный лактоген и др.), в частности прогестерон, который поддерживает нормальное течение беременности и не дает матке сокращаться раньше положенного срока.
- Этот орган обеспечивает газообмен будущего малыша: из крови матери кислород через плаценту проникает в сосуды плода, а углекислый газ уходит в кровь матери, после чего удаляется из ее организма.
- Все необходимые питательные компоненты плод получает благодаря этому образованию.
- Удаление вредных продуктов обмена также происходит через нее.
- Становление иммунной защиты: защитные антитела матери передаются плоду. Одновременно плацента не пропускает те клетки, которые могут уничтожить плод, распознав в нем иммунологически чужеродный объект.
Важно! Несмотря на выраженную защитную роль, она бессильна перед вирусами, алкоголем и другими токсическими веществами. Поэтому будущей матери нужно внимательно относиться к своему образу жизни и здоровью в этот период.
На что обращают внимание специалисты, когда речь идет о плаценте
Параметры этого органа на основании данных УЗИ. Это безопасный метод исследования, который на определенных сроках беременности показан абсолютно всем женщинам, ожидающим малыша. Доктор оценивает:
- Место прикрепления. Среди аномалий выделяют низкое расположение и предлежание плаценты. О низком расположении говорят в случаях, когда она расположена на расстояние 6 см и менее от внутреннего зева матки. Если этот момент определяют в 1-2 триместре, то повода для волнения практически нет, потому что плацента может перемещаться и ближе к родам займет свое привычное место.
Предлежание — опасный диагноз, который говорит о том, что плацента находится в нижних отделах матки и перекрывает собой внутренний зев, т.е. потенциальное место выхода ребенка на свет.
- Степень зрелости. На основании ультразвуковых параметров оценивают степень зрелости этого органа. В норме происходит так: до 30-31 недели нормальной считают 0 степень зрелости. 28-34 неделя — 1 степень зрелости, с 36 недели определяют 3 или 4 степени, т.е. происходит физиологическое старение этого органа. Преждевременно старение плаценты мешает нормальному формированию плода и может стать причиной задержки в развитии и других проблем.
- Размеры. Для нормального течения беременности имеет значение ее толщина, которая к 35-37 неделе должна составлять 2-4 см.
После родов этот орган самостоятельно отторгается через 15-20 минут. Плацента должна быть обязательно осмотрена специалистом, для того чтобы убедиться, что в матке не остались ее дольки или кусочки, которые в дальнейшем могут стать причиной развития инфекционного процесса или тяжелого кровотечения. Если после родов в ней обнаруживают дефект, то выполняют диагностическое выскабливание, чтобы удалить остатки плаценты и предупредить опасные осложнения.
Формирование плаценты начинается практически с первых недель развития плода. Она обеспечивает будущего малыша всем необходимым и помогает ему расти и развиваться. Выполнив свою роль, это образование стареет и отторгается, а на свет появляется малыш, который теперь способен жить без этого удивительного органа.
Похожие статьи
Плацента: строение, функции, зрелость, гиперплазия, предлежание, отслойка | Материнство
Сегодня о беременности многие мамочки знают ни в пример больше, чем знали наши родители. Поэтому многие женщины во время беременности переживают по поводу состояния своего здоровья, и очень сильно волнуются, если врач говорит о состоянии такого важного при беременности органа, как плацента. Этот орган выполняет важнейшие функции, и без него невозможно вынашивание беременности в принципе.
Отклонения в строении или функционировании плаценты могут грозить осложнениями для матери или плода, и нужно своевременно предпринимать определенные меры, чтобы все исправить. Но что же может произойти с плацентой, и чем это может быть опасно? Давайте вместе разбираться.
Что такое плацента?
Сам термин «плацента» происходит из греческого языка и переводится простым словом «лепешка». Действительно, по внешнему виду плацента напоминает большую и объемную лепешку с отходящим от нее «хвостиком» в виде пуповины. Но эта лепешка имеет крайне важное значение для каждой женщины, вынашивающей малыша, именно за счет существования плаценты возможно выносить и нормально родить ребенка.
По строению плацента, или, как по-другому ее могут называть в литературе, «детское место», является сложным органом. Начало ее формирования приходится на момент имплантации зародыша в стенку матки (с момента прикрепления зародыша к одной из стенок матки).
Как устроена плацента?
Основной частью плаценты являются особые ворсины, которые разветвляются в ней и формируются с начала беременности, напоминая ветви многовековых деревьев. Внутри ворсин циркулирует кровь малыша, а наружи ворсины активно омываются поступающей от матери кровью. То есть плацента сочетает в себе сразу две системы кровообращения – материнскую со стороны матки, и плодовую, со стороны околоплодных оболочек и малыша. Согласно этому различаются и стороны плаценты – гладкая, покрытая оболочками, с отходящей пуповиной – со стороны плода, и неровная дольчатая – со стороны матери.
Что такое плацентарный барьер?
Именно в области ворсин происходит активный и постоянный обмен веществами между малышом и его мамой. Из материнской крови к плоду поступает кислород и все необходимые питательные вещества для роста и развития, а малыш отдает матери продукты обмена веществ и углекислый газ, которые мама выводит из организма за двоих. И самое важное в том, что кровь матери и плода ни в какой части плаценты не смешивается. Две сосудистые системы – плода и матери – разделены уникальной мембраной, которая способна избирательно пропускать одни вещества, и задерживать другие, вредные вещества. Эта мембрана называется плацентарным барьером.
Постепенно формируясь и развиваясь вместе с плодом, плацента начинает полноценно функционировать примерно к двенадцати неделям беременности. Плацентой задерживается проникающие в материнскую кровь бактерии и вирусы, особые материнские антитела, которые могут вырабатываться при наличии резус-конфликта, но при этом плацента легко пропускает необходимые ребенку питательные вещества и кислород. Плацентарный барьер имеет свойство особой избирательности, разные вещества, поступающие с разных сторон плацентарного барьера, в разной степени проникают сквозь мембрану. Так, многие минералы от матери активно проникают к плоду, а вот от плода к матери практически не проникают. И также многие токсичные вещества от малыша активно проникают к матери, а от нее назад – практически не проходят.
Гормональная функция плаценты
Помимо выделительной функции, осуществления дыхания плода (так как плацента временно заменяет малышу легкие), и многих других функций, у плаценты имеется еще одна функция, важная для беременности в целом – гормональная. Плацента с началом своего полноценного функционирования, может вырабатывать до 15 различных гормонов, которые выполняют различные функции во время вынашивания малыша. Самыми первыми из них являются половые функции, которые помогают в сохранении и пролонгировании беременности. Поэтому гинекологи при угрозе прерывания беременности в раннем сроке всегда ждут 12-14 недель, помогая в ранние недели беременности гормонами извне (дюфастон или утрожестан). Затем плацента начинает активно работать и угроза пропадает.
Функции плаценты настолько велики, что в начальных этапах плацента растет и развивается даже скорее, чем растет ваш малыш. И это неспроста, плод к сроку 12 недель весит около 5 граммов, а плацента составляет до 30 граммов, к концу же беременности, на момент родов размеры плаценты будут составлять около 15-18 см, а толщину имеет до 3 см, при весе около 500-600 граммов.
Пуповина
Плацента со стороны плода соединена с малышом особым прочным канатиком – пуповиной, внутри которой проходят две артерии и одна вена. Пуповина может прикрепляться к плаценте несколькими способами. Первым и самым распространенным является центральное прикрепление пуповины, но может также встречаться боковое или краевое крепление пуповины. От способа крепления функции пуповины никак не страдают. Совсем редким вариантом прикрепления пуповины может быть крепление не к самой плаценте, а к ее плодным оболочкам, и такой тип прикрепления называют оболочечным.
Проблемы с плацентой
Чаще всего система плаценты и пуповины работает слаженно и снабжает малыша кислородом и питанием. Но иногда в плаценте могут возникать сбои из-за воздействия различных факторов – внешних или внутренних. Случаются разного рода нарушения в развитии или проблемы с функционированием плаценты. Такие изменения плаценты не проходят для матери и плода незамеченными, зачастую проблемы с плацентой могут иметь тяжелые последствия. Мы с вами поговорим об основных отклонениях в развитии и функционировании плаценты и способах их выявления и лечения.
Гипоплазия плаценты
Уменьшение размеров или утоньшение плаценты на медицинском языке носит название «гипоплазия плаценты». Этого диагноза не стоит пугаться, т.к. он встречается достаточно часто. На плод влияет только существенное уменьшение диаметра и толщины плаценты.
Существенно уменьшенная плацента, маленькое детское место, встречается нечасто. Такой диагноз ставится, если уменьшение размеров существенно по сравнению с нижней границей нормы для размера плаценты в данном сроке беременности. Причины этого вида патологии пока не выяснены, но по данным статистики, обычно маленькая плацента сопряжена с развитием тяжелых генетических отклонений у плода.
Хотелось бы сразу сделать оговорку, что диагноз «гипоплазия плаценты» не ставится по данным одного УЗИ, он может быть выставлен только в результате длительного наблюдения за беременной. Кроме того, всегда стоит помнить и о том, что могут существовать индивидуальные отклонения размеров плаценты от стандартных, общепринятых нормальных величин, которые не будут считаться патологией для каждой конкретной беременной женщины в каждую ее беременность. Так, для маленькой и субтильной женщины плацента по размерам должна быть меньше, чем для крупной и рослой. Кроме того, нет стопроцентного доказательства зависимости гипоплазии плаценты и наличия генетических нарушений у плода. Но при постановке диагноза «гипоплазия плаценты», родителям будет рекомендовано прохождение медико-генетического консультирования.
В течение беременности может происходить вторичное уменьшение плаценты по размерам, которое может быть связано с воздействием различных неблагоприятных факторов во время вынашивания малыша. Это могут быть хронические стрессы или голодание, употребление алкоголя или курение, наркомания. Также причинами недоразвития плаценты во время беременности могут стать гипертония у матери, резкое обострение хронической патологии, или развитие во время беременности некоторых острых инфекций. Но на первых местах при недоразвитии плаценты стоит гестоз с развитием сильных отеков, повышенным давлением и появлением белка в моче.
Случаются изменения в толщине плаценты. Истонченной считается плацента, которая имеет недостаточную массу при вполне нормальных для ее сроков размерах. Зачастую такие тонкие плаценты встречаются при врожденных пороках плода, и дети рождаются с проявлениями фето-плацентарной недостаточности, что дает серьезные проблемы со здоровьем новорожденного. Но в отличие от первично гипоплазированной плаценты такие дети не ассоциируются с рисками развития слабоумия.
Иногда образуется пленчатая плацента – она очень широкая и очень тонкая, имеет размеры до 40 см в диаметре, практически в два раза больше, чем в норме. Обычно причиной развития подобной проблемы является хронический воспалительный процесс в эндометрии, что приводит к дистрофии (истощению) эндометрия.
Гиперплазия плаценты
В противоположность этому случается вариант очень большой, гигантской плаценты, которая обычно возникает в случае тяжелого течения диабета беременных. Увеличение (гиперплазия) плаценты встречается также при таких заболеваниях беременных женщин, как токсоплазмоз или сифилис, но бывает это нечасто. Увеличение размеров плаценты может быть результатом патологии почек у будущего малыша, при наличии резус-конфликта, когда эритроциты плода с резус-белком начинают атаковать антитела матери. Плацента может значительно увеличиваться в случае тромбоза ее сосудов, если один из сосудиков будет закупорен, а также при патологических разрастаниях мелких сосудов внутри ворсинок.
Увеличение толщины плаценты больше нормы может связано с ее преждевременным старением. Утолщение плаценты также вызывается такими патологиями, как резус-конфликт, водянка плода, сахарный диабет беременной, гестоз, перенесенные в период беременности вирусные или инфекционные заболевания, отслойка плаценты. Утолщение плаценты является нормой при многоплодной беременности.
В первом и втором триместрах увеличение плаценты обычно говорит о перенесенном вирусном заболевании (или скрытом носительстве вируса). В этом случае плацента разрастается, чтобы предотвратить заболевание плода.
Быстрый рост плаценты приводит к ее преждевременному созреванию, и следовательно, старению. Структура плаценты становится дольчатой, на ее поверхности образуются кальцификаты, и плацента постепенно перестает обеспечивать плод необходимым количеством кислорода и питательных веществ. Страдает и гормональная функция плаценты, что приводит к преждевременным родам.
Лечение гиперплазии плаценты обычно состоит в тщательном наблюдении за состоянием плода.
Чем опасно изменение размеров плаценты?
Почему врачи так беспокоятся о значительном изменении плаценты в размерах? Обычно в случае изменения размеров плаценты может развиваться и функциональная недостаточность в работе плаценты, то есть будет формироваться так называемая фето-плацентарная недостаточность (ФПН), проблемы с поставкой кислорода и питания к плоду. Наличие ФПН может означать, что плацента не может полноценно справляться с возложенными на нее задачами, и ребенок испытывает хронический дефицит кислорода и поставки питательных веществ для роста. При этом проблемы могут нарастать снежным комом, организм ребенка будет страдать от недостатка питательных веществ, как результат – начнет отставать в развитии и будет формироваться ЗВУР (задержка внутриутробного развития у плода) или синдром задержки роста плода (СЗРП).
Чтобы подобного не происходило, лучше всего заранее заниматься профилактикой подобных состояний, лечением хронической патологии еще до наступления беременности, чтобы не случилось обострений во время вынашивания. В период беременности важно контролировать артериальное давление, уровень глюкозы крови и максимально оградить беременную от любых инфекционных заболеваний. Также необходимо полноценное питание с достаточным количеством белков и витаминов.
При постановке диагноза «гипоплазия плаценты» или «гиперплазия плаценты» требуется в первую очередь тщательное наблюдение за течением беременности и состоянием плода. Вылечить или исправить плаценту нельзя, но существует ряд препаратов, назначаемых врачом с целью помочь плаценте осуществлять свои функции.
В лечении формирующейся фето-плацентарной недостаточности применяют особые препараты – трентал, актовегин или курантил, которые способны улучшать кровообращение в системе плаценты как со стороны матери, так и плода. Кроме этих лекарств могут быть назначены внутривенные инфузии препаратов – реополиглюкина с глюкозой и аскорбиновой кислотой, солевыми растворами. Развитие ФПН может иметь разную степень тяжести и при ней нельзя заниматься самолечением, это может привести к потере ребенка. Поэтому необходимо соблюдать все назначения акушера-гинеколога.
Изменения в строении плаценты
Нормальная плацента имеет дольчатое строение, она разделена примерно на 15-20 долек равного размера и объема. Каждая из долек формируется из ворсин и особой ткани, которая находится между ними, а сами дольки отделены друг от друга перегородками, однако, не полными. Если происходят изменения в формировании плаценты, могут возникать новые варианты строения долек. Так, плацента может быть двухдольной, состоящей из двух равных частей, которые связаны межу собой особой плацентарной тканью, может формироваться также двойная или тройная плацента, к одной из частей будет присоединена пуповина. Также у обычной плаценты может быть сформирована небольшая добавочная долька. Еще реже может возникать так называемая «окончатая» плацента, у которой есть участки, покрытые оболочкой и напоминающие окошки.
Причин для подобных отклонений в строении плаценты может быть множество. Чаще всего это генетически заложенное строение, либо следствие проблем со слизистой матки. Профилактикой подобных проблем с плацентой может быть активное лечение воспалительных процессов в полости матки еще до беременности, в период планирования. Хотя отклонения в строении плаценты не столь сильно влияют на ребенка при беременности, и практически никогда не влияют на его развитие. А вот в родах такая плацента может причинить много хлопот врачам – такая плацента может очень трудно отделяться от стенки матки после рождения крохи. В некоторых случаях отделение плаценты требует ручного контроля матки под наркозом. Лечения аномального строения плаценты при беременности не требуется, но вот в родах нужно обязательно напомнить об этом врачу, чтобы все части плаценты были рождены, и не осталось кусочков плаценты в матке. Это опасно кровотечениями и инфекцией.
Степень зрелости плаценты
Плацента в процессе своего существования проходит четыре последовательных стадии созревания:
Степень зрелости плаценты 0 – в норме длится до 27-30 недели. Иногда на данных сроках беременности отмечается 1 степень зрелости плаценты, что может быть вызвано курением или употреблением алкоголя во время беременности, а также перенесенной инфекцией.
Степень зрелости плаценты 1 – с 30 по 34 неделю беременности. В этот период плацента перестает расти, ее ткани утолщаются. Это ответственный период, когда любые отклонения могут представлять опасность для здоровья плода.
Степень зрелости плаценты 2 – длится с 34 по 39 неделю беременности. Это стабильный период, когда некоторое опережение зрелости плаценты не должно вызывать опасений.
Степень зрелости плаценты 3 – в норме может диагностироваться, начиная с 37 недели беременности. Это стадия естественного старения плаценты, но если она сочетается с гипоксией плода, то врач может рекомендовать провести кесарево сечение.
Нарушения в созревании плаценты
Для каждой стадии формирования плаценты существуют нормальные сроки в неделях беременности. Слишком быстрое, либо замедленное прохождение плацентой определенных стадий является отклонением. Процесс преждевременного (ускоренного) созревания плаценты бывает равномерным и неравномерным. Обычно с равномерным преждевременным старением плаценты сталкиваются будущие мамы с дефицитом веса. Поэтому, важно помнить о том, что беременность – это не время для соблюдения различных диет, поскольку их последствиями могут стать преждевременные роды и рождение слабенького малыша. Неравномерно созревать плацента будет при проблемах с кровообращением в некоторых своих зонах. Обычно такие осложнения возникают у женщин с лишним весом, при длительном позднем токсикозе беременности. Неравномерное созревание плаценты чаще возникает при повторных беременностях.
Лечение, как и при фето-плацентарной недостаточности, направлено на улучшение кровообращения и обмена веществ в плаценте. Для профилактики преждевременного старения плаценты необходимо проводить мероприятия по предупреждению патологий и гестозов.
А вот задержки в созревании плаценты возникают намного реже, и наиболее распространенными причинами этого могут являться наличие сахарного диабета у беременной, употребление алкоголя и курение. Поэтому, стоит отказаться от вредных привычек во время вынашивания малыша.
Кальцинаты плаценты
Нормальная плацента имеет губчатое строение, но к концу беременности некоторые ее зоны могут каменеть, такие участки называются петрификатами или кальцинатами плаценты. Отвердевшие участки плаценты не способны выполнять свои функции, но обычно оставшиеся части плаценты отлично справляются с возложенной на них задачей. Как правило, кальцинаты возникают при преждевременном старении плаценты или перенашивании беременности. Врач будет в таких случаях подробно следить за беременной, чтобы исключать развитие гипоксии плода. Но обычно такая плацента вполне нормально функционирует.
Низкое прикрепление и предлежание плаценты
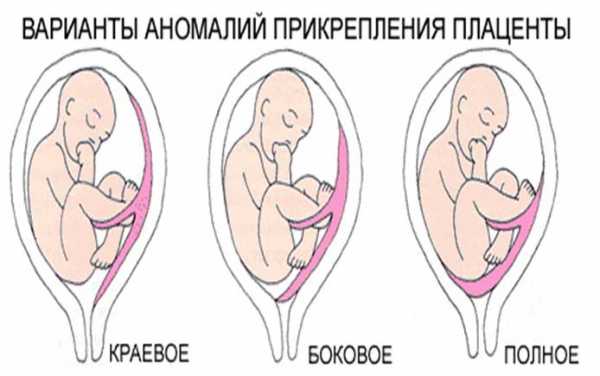
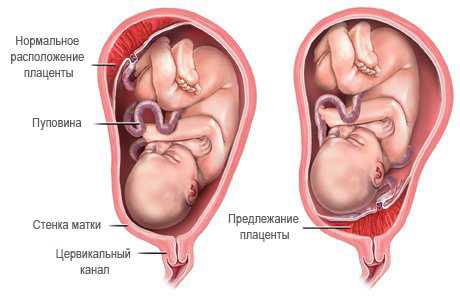
В идеале плацента должна располагаться в верхней части матки. Но существует ряд факторов, которые препятствуют нормальному расположению плаценты в полости матки. Это могут быть миомы матки, опухоли стенки матки, пороки ее развития, множество беременностей в прошлом, воспалительные процессы в матке или аборты.
Низко расположенная плацента требует более внимательного наблюдения. Обычно в течение беременности она имеет тенденцию подниматься. В этом случае препятствий для естественных родов не будет. Но случается, что край плаценты, ее часть или целиком вся плацента перекрывает внутренний зев матки. При частичном или полном перекрытии плацентой зева матки естественные роды невозможны. Обычно при аномальном расположении плаценты проводят кесарево сечение. Такие неправильные положения плаценты называют неполным и полным предлежанием плаценты.
На протяжении беременности у женщины с предлежанием плаценты могут возникать кровотечения из половых путей, что приводит к возникновению анемии, гипоксии плода. Наиболее опасна частичная или полная отслойка плаценты, которая ведет к гибели плода и угрозе для жизни матери. Беременной необходим полный покой, в том числе и сексуальный, нельзя заниматься физическими упражнениями, купаться в бассейне, много гулять и работать.
Что такое отслойка плаценты?
Что же такое преждевременная отслойка плаценты? Это состояние, когда плацента (нормально или аномально расположенная) покидает место своего крепления ранее положенного ей срока, то есть третьего периода родов. При отслойке плаценты для спасения жизни матери и плода необходима экстренная операция кесарева сечения. Если плацента отслоилась на незначительных участках, то врачи пытаются остановить этот процесс, сохраняя беременность. Но даже при незначительной отслойке плаценты и небольшом кровотечении опасность повторных эпизодов отслойки сохраняется вплоть до родов, и женщину тщательно наблюдают.
Причинами отслойки плаценты могут стать травмы или удары в живот, наличие хронических патологий у женщины, что приводит к проблемам с кровообращением, дефектам в формировании плаценты. Преждевременную отслойку плаценты могут вызвать осложнения во время беременности – чаще всего гестозы с повышением давления, белком в моче и отеками, при которых страдают все органы и системы матери и плода. Важно помнить, что преждевременная отслойка плаценты – это опаснейшее осложнение беременности!
Отслойка плаценты
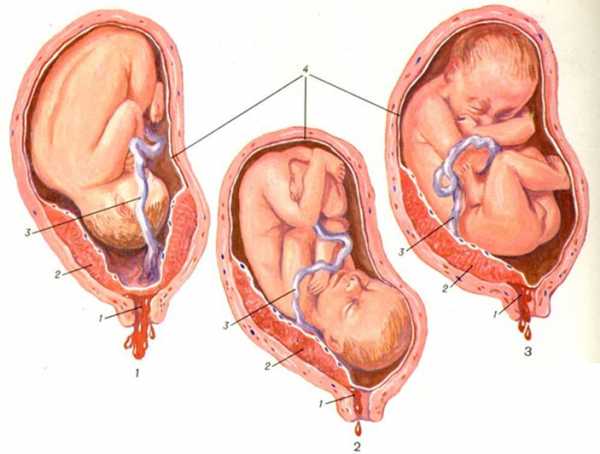
Рис. 1 - полное предлежание плаценты;
Рис. 2 - краевое предлежание плаценты;
Рис. 3 - частичное предлежание плаценты
1 - цервикальный канал; 2 - плацента; 3 - пуповина; 4 - плодный пузырь
Плотное прикрепление и приращение плаценты
Порой возникают аномалии не только места, но и способа прикрепления плаценты к стенке матки. Очень опасной и серьезной патологией является приращение плаценты, при котором ворсинки плаценты крепятся не только к эндометрию (внутреннему слою матки, который в родах отслаивается), но и прорастают вглубь тканей матки, в ее мышечный слой.
Выделяют три степени тяжести приращения плаценты, в зависимости от глубины прорастания ворсинок. При самой тяжелой, третьей степени, ворсины прорастают матку на всю ее толщину и могут приводить даже к разрыву матки. Причиной приращения плаценты становится неполноценность эндометрия из-за врожденных дефектов матки или приобретенных проблем.
Основными факторами риска приращения плаценты являются частые аборты, кесаревы сечения, миомы, а также внутриматочные инфекции, пороки развития матки. Определенную роль может играть и низкая плацентация, так как в области нижних сегментов прорастание ворсин в более глубокие слои матки более вероятно.
При истинном приращении плаценты в подавляющем большинстве случаев требуется удаление матки с приросшей плацентой.
Более легкий случай – плотное прикрепление плаценты, от приращения отличающейся глубиной проникновения ворсинок. Плотное прикрепление случается при низком расположении плаценты или ее предлежании. Основной сложностью при таком прикреплении плаценты является задержка в ее рождении или полная невозможность самостоятельного отхождения последа в третий период родов. При плотном прикреплении прибегают к ручному отделению плаценты под наркозом.
Болезни плаценты
Плацента, как любой орган, может болеть. Она может подвергаться инфицирванию, в ней могут развиваться инфаркты (участки, лишенные кровообращения), внутри сосудов плаценты могут образовываться тромбы, и сама плацента может подвергаться даже опухолевым перерождениям. Но такое, к счастью, бывает нечасто.
Инфекционное поражение тканей плаценты (плацентит), вызывается различными микробами, которые могут проникать в плаценту различными способами. Так, они могут быть принесены с током крови, проникнуть из маточных труб, восходящим путем из влагалища, либо из полости матки. Процесс воспаления может быть распространен на всю толщу плаценты или протекать в отдельных ее участках. При этом лечение должно быть специфическим, и зависит оно от вида возбудителя. Из всех возможных препаратов будет выбран тот, который допустим у беременных в данном сроке. А с целью профилактики до беременности необходимо проводить полноценную терапию хронических инфекций, особенно в области половых путей.
Инфаркт плаценты обычно развивается, как и любой другой, в результате длительной ишемии (спазм сосудов плаценты), и тогда участки плаценты, которые получают кровь от этих сосудов, в результате дефицита кислорода погибают. Обычно инфаркты в плаценте возникают в результате тяжелого протекания гестоза или при развитии гипертонической болезни беременной. Плацентит и инфаркт плаценты могут вызывать ФПН и проблемы с развитием плода.
Иногда в результате воспаления или повреждения сосудистой стенки, при нарушении вязкости крови или при резких движениях плода внутри плаценты образуются тромбы. Но мелкие тромбы никак не влияют на течение беременности.
Дата публикации 10.02.2015
Автор статьи: Алена Парецкая
Что такое, как и на каком сроке формируется плацента
 Роль плаценты при беременности трудно переоценить. Именно данный временный орган, называемый еще «детским местом», обеспечивает нормальное развитие плода и его защиту, поэтому будущим мамам нелишним будет узнать, что такое плацента и как она формируется у беременных.
Роль плаценты при беременности трудно переоценить. Именно данный временный орган, называемый еще «детским местом», обеспечивает нормальное развитие плода и его защиту, поэтому будущим мамам нелишним будет узнать, что такое плацента и как она формируется у беременных.
Как появляется?
Весь период беременности условно разделяется на временные отрезки, называемые триместрами. В первый триместр, начиная с третьей недели беременности, когда вокруг зародыша образуется внешняя оболочка, называемая хорион, формируется и плацента. Процесс формирования в целом завершается к шестнадцатой неделе, при этом определенные изменения детского места, в том числе и его увеличение, происходят в течение всего срока беременности. 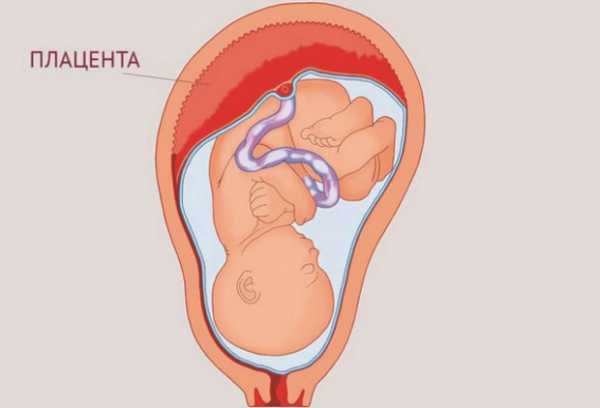
Знаете ли вы? Большинство детей рождаются с голубыми или серо-голубыми глазами. В дальнейшем цвет глаз меняется в зависимости от накопления пигмента, окрашивающего радужку.
Как выглядит и где крепится
Форма детского места дискообразная, диаметр развитого органа составляет около 20 см, толщина достигает 3,5 см, а вес до 0,6 кг. Само название «плацента» происходит от латинского «placenta», что переводится как «лепешка» — она и выглядит как лепешка. Та часть плаценты, что развернута к плоду, называется плодовой стороной. С плодом она соединена пуповиной. Другая часть, развернутая к матке и соединяющаяся с ней, называется материнской стороной.
Обычно данный орган чаще располагается в верхней части или на задней стенке матки, но в некоторых случаях наблюдается низкое расположение плаценты с перекрытием ей внутреннего зева матки. Такое положение называют предлежанием, при нем может произойти отслоение детского места с последующим кровотечением и гибелью плода.
Важно! При полном или частичном перекрытии зева матки нормальные роды становятся невозможными — приходится проводить кесарево сечение.
Степени зрелости
Как говорилось выше, плацента развивается на протяжении всего срока вынашивания ребенка. Степень развития этого органа называют созреванием. Существует следующая классификация созревания:
- нулевая степень длится до 30 первых недель;
- первая степень обычно отмечается с 30 по 34 неделю;
- вторая степень фиксируется с 34 по 39 неделю;
- третья, последняя степень, степень может начаться и ранее 39 недели, а именно с 37 недели — это допустимое отклонение.
Функции плаценты
Плацента, являясь важнейшим элементом, обеспечивающим развитие плода, выполняет самые разнообразные функции: обеспечивает дыхание плода, его питание, защиту, иммунную совместимость с организмом матери, а также вырабатывает необходимые для развития гормоны. 
Такое многообразие функций обеспечивает гематоплацентарный (или плацентарный) барьер. Этот барьер задерживает определенные вещества, небезопасные для эмбриона, и пропускает необходимые для его развития. К тому же благодаря такому барьеру кровь матери и ребенка не смешиваются.
Обмен кислорода и питательных веществ
Кислород, необходимый плоду, поступает к нему через кровь матери. В обратном направлении уходит углекислый газ. Кроме этого, материнская кровь приносит малышу питательные вещества, минералы, воду и витамины. Обратным путем удаляются продукты жизнедеятельности плода.
Иммунологическая защита
Эта функция обеспечивает совместимость плода и материнского организма. Через плаценту к плоду направляются необходимые антитела, вырабатывающиеся у мамы. Одновременно детское место не допускает конфликта иммунных систем матери и ребенка. 
Синтез гормонов
Кроме кислорода, питания, иммунной защиты, плод, а также мать, нуждаются в определенных гормонах. Эти гормоны вырабатываются плацентой. Они отвечают за подготовку организма матери к лактации, нормальное протекание беременности, половое развитие ребенка и т. д.
Исследование плаценты
Основным методом исследования данного органа является ультразвуковое исследование (УЗИ). С помощью данного метода врачи определяют его локализацию, размеры и строение. Иногда требуются дополнительные исследования, в таких случаях могут использовать допплерографию, чтобы оценить пропускную способность кровеносной системы плаценты. Еще один метод, кардиотокография (КТГ), помогает понять, как бьется сердце у плода, или определить частоту сокращений матки.
Локализация
Когда на 16 неделе беременности образуется полнофункциональная плацента, ее локализацию установить нельзя — она может менять свое местоположение в матке. Только в конце беременности, в третьем триместре, локализацию устанавливают при помощи УЗИ. 
Как уже говорилось выше, особую опасность для будущего ребенка представляет предлежание, когда этот орган локализуется в нижней части матки. В зависимости от того, насколько при этом перекрывается зев матки, различают полное, частичное или краевое предлежание. Такая патология препятствует нормальным родам и может вызвать опасное кровотечение.
Толщина
Этот показатель оценивают с помощью УЗИ. Чрезмерное утолщение плаценты считается патологией и обычно связано с сахарным диабетом или инфекционными заболеваниями матери, водянкой малыша, резус-конфликтом. При многоплодной беременности такое утолщение считается допустимым.
Важно! При выявлении утолщения рекомендуется не ограничиваться УЗИ, а провести еще и допплеровское исследование — это поможет подтвердить или опровергнуть предположение о нарушении функций органа.
Структура и степень зрелости
К завершению срока беременности плацента стареет. О степенях зрелости подробнее рассказывалось выше. С помощью УЗИ определяют степень ее зрелости, а также могут диагностировать ее преждевременное отслоение от матки. Преждевременное старение органа (например, 3 степень зрелости на 35 неделе) может быть опасно для ребенка, так как детское место начинает хуже исполнять свои функции. Такое старение может быть вызвано гипертонией, инфекционными заболеваниями, а также избытком кальция в организме матери.  Как видим, плацента выполняет исключительно важные функции при беременности. Наблюдение за ее состоянием необходимо вести на протяжении всего срока вынашивания ребенка с того момента, как она сформируется. В зависимости от того, на какой стадии удастся обнаружить патологии и принять необходимые меры, зависит здоровье как малыша, так и матери.
Как видим, плацента выполняет исключительно важные функции при беременности. Наблюдение за ее состоянием необходимо вести на протяжении всего срока вынашивания ребенка с того момента, как она сформируется. В зависимости от того, на какой стадии удастся обнаружить патологии и принять необходимые меры, зависит здоровье как малыша, так и матери.
когда она формируется, на каком сроке беременности завершается процесс формирования
Плацента является важнейшим органом, который отвечает за правильное развитие малыша в утробе матери. Когда полностью формируется плацента, малыш получает своей первый домик (недаром ), который с одной стороны дает возможность получать все необходимое для роста и развития, а с другой – защищает своего маленького хозяина от вредных токсинов и других не совсем полезных веществ, находящихся в организме матери. Кроме обеспечения плода полезными веществами плацента отвечает за поступление кислорода и вывод отработанных продуктов.
Формирование плаценты во время беременности
Сложно точно определить время, когда начинает формироваться плацента, ведь начальный этап можно отнести уже к 7-му дню после зачатия. В этот момент эмбрион врезается в слизистую матки, расположившись в так называемой лакуне, которая заполнена материнской кровью. В это время развивается хорион – внешняя оболочка плода, которую уверенно можно назвать предшественником плаценты.
15-16 неделя беременности – вот на каком сроке формируется плацента. К 20 неделе, когда орган готов к самостоятельному функционированию, формирование плаценты полностью заканчивается.
При нормальном течении беременности без каких-либо осложнений и патологий плацента формируется по задней или передней стенке матки. Сроки формирования плаценты обусловлены индивидуальными особенностями организма, но, как правило, к 36-й неделе беременности орган достигает своей функциональной зрелости. Непосредственно перед родами плацента имеет толщину от 2 до 4 см, а в диаметре достигает 18 см.
Плацента после родов
Независимо от того, во сколько недель формируется плацента, за период беременности орган переживает 4 этапа зрелости. Удивительно, но перед родами плацента находится в состоянии физического старения – ее размеры немного уменьшаются, а на поверхности появляются солевые отложения. Это четвертая .
После родов плацента самостоятельно отделяется от стен матки в течение 15-20 минут. В некоторых случаях может потребоваться более длительный период – до 50 минут. Врач должен внимательно осмотреть целостность плаценты для того чтобы убедиться в том, что в матке не осталось каких-либо фрагментов, которые могут стать причиной воспаления. Затем плаценту отправляют на морфологическое исследование, по результатам которого можно оценить течение беременности и причины возможных отклонений.
Рената спрашивает:
На каком сроке беременности формируется плацента?
Плацента начинает формироваться с 5 – 6 недели беременности . Вплоть до 7 – 8 недели беременности идет процесс интенсивного формирования плаценты, которая необходима для обеспечения плода питательными веществами и кислородом. В этот период темпы роста и развития плаценты значительно опережают рост самого эмбриона. К 7 – 8 неделе беременности происходит переход на плацентарное кровообращение. Строго говоря, именно этот момент считается конечным в формировании плаценты.
Однако полный переход на плацентарное кровообращение завершается только к 14 – 16 неделе беременности. С 7 – 8 до 14 – 16 недель беременности происходит прорастание сосудов и формирование системы кровообращения мать-плацента-плод. Поэтому с клинической точки зрения конечным этапом формирования плаценты считается 16-ая неделя.
Таким образом, можно обобщить и сказать, что плацента формируется в период с 5 – 6-ой до 14 – 16-ой недель беременности. При этом на УЗИ можно увидеть расположение плаценты уже с 8 – 10-ой недели.
Узнать больше на эту тему:
- Допплерометрия при беременности – исследование кровотока и сосудов плода, плаценты, матки и маточных артерий. Показатели нормы по неделям, расшифровка результатов.
- Анемия при беременности. Диагностика, лечение и профилактика
- Анемия при беременности. Виды, причины, симптомы и признаки
- Калькуляторы беременности. Расчет срока беременности. Календарь беременности по неделям. Как рассчитать предполагаемую дату родов?
- Геморрой – причины, симптомы, признаки, разновидности. Лечение: операция по удалению геморроя, эффективные средства (свечи, мази, таблетки), народные средства, как лечить в домашних условиях
- Можно ли при беременности летать на самолете? Благоприятные и неблагоприятные периоды для авиаперелетов, противопоказания и возможные негативные последствия
Плацента – важнейший орган в теле будущей матери. Она является своеобразным коконом, в котором зародыш может спокойно расти и получать все необходимое - кислород, еду, полезные микроэлементы.
Где находится этот уникальный орган? Как происходит его образование и развитие? На какой неделе созревает плацента? Когда она считается сформированной? Через сколько времени она полностью выводится из организма?
Плацента: что это такое?
Термин «плацента» имеет латинское происхождение и переводится как «лепешка». Плацента формируется в женском организме только во время вынашивания ребенка. К концу беременности она стареет и покидает организм вместе с новорожденным человечком. Это единственный орган, работающий одновременно на два организма. Плацента является своеобразным «дипломатом» между женским организмом и зародышем - она налаживает передачу крови, кислорода, витаминов, микроэлементов и питательных веществ.
Где она находится?
Эта статья рассказывает о типовых способах решения Ваших вопросов, но каждый случай уникален! Если Вы хотите узнать у меня, как решить именно Вашу проблему - задайте свой вопрос. Это быстро и бесплатно !
Как плод, так и плацента, формируются постепенно. На протяжении всей беременности гинеколог контролирует состояние крохи в животе и плаценты. Такой пристальный контроль позволяет вовремя определить патологии и устранить их.
В идеале плацентарная площадка должна быть прикреплена к задней стенке матки, но крепление к дну или боковым стенкам также является вариантом нормы. Почему так? Именно эти отделы матки реже всего видоизменяются и максимально защищены. У плаценты есть уникальная способность - она может перемещаться в поисках лучшего притока крови и питательных веществ, которыми обеспечены верхние доли матки. Патологией считается крепление в нижних отделах матки. В этом случае пациентке ставится диагноз «предлежание плаценты». Врачи различают полное или частичное предлежание.
Чем опасно предлежание? Если плацента перекроет маточный зев, ребенку будет нелегко, а то и невозможно пройти по родовым путям. Предлежание плаценты повышает риск отслоения, а также гипоксии и гибели плода. Если гинеколог поставил пациентке диагноз «полное предлежание плаценты», роды должны проходить исключительно путем кесарева сечения.
Функции плаценты при беременности
Плацента – это особенный орган, который появляется только во время вынашивания младенца. Основными ее функциями являются:
- организация газообмена между двумя организмами, то есть обеспечение малыша кислородом;
- питание малютки - плацента доставляет плоду все необходимые питательные вещества;
- защита от внешних факторов - плацентарный барьер препятствует попаданию многих патогенных микроорганизмов, однако он не может защитить от вирусов, ядовитых веществ и активных компонентов фармацевтических препаратов;
- стимуляция эндокринной системы женщины - плацента вырабатывает ряд гормонов, которые поддерживают женс
Роль плаценты во время беременности - Беременность
Мамин животик — уютный дом для растущего малыша: ритмичный стук сердца успокаивает, звуки, доносящиеся сквозь околоплодные воды, убаюкивают, а любимый мамин голос позволяет крохе чувствовать себя безопасно. Но особо важную роль во внутриутробном развитии ребенка играет плацента. О ней и пойдет речь в нашей статье.
Что представляет собой плацента?
Плацента, или как ее еще называют — детское место — это удивительный орган женского организма, появляющийся только во время беременности. Он играет особую важную роль в развитии плода, обеспечивая благоприятные условия для внутриутробной жизни малыша. Кроме того, плацента функционирует и на протяжении родов, отделяясь от стенок матки лишь в третьем их периоде.
Плацента представляет собой «лепешку» из соединенных особым образом кровеносных сосудов матери и плода, поэтому в ней выделяют две части — плодовую и материнскую. Между ними расположена тонкая мембрана, выполняющая роль «фильтра» — это так называемый плацентарный барьер. Он пропускает к плоду кислород, витамины, микроэлементы, а также некоторые другие вещества, и задерживает бактерии, вирусы, агрессивные антитела и другие соединения. Отработанные продукты жизнедеятельности плода через плаценту обратно проникают в кровь матери и в дальнейшем выводятся через ее почки. Кровь матери и плода в сосудах плаценты никогда не смешивается.
Развитие и рост плаценты начинается на 2-4 неделе беременности в месте прикрепления плодного яйца к эндометрию, и на протяжении всего срока она продолжает меняться и расти. Структура детского места формируется к 13 неделе: оно берет на себя большинство функций по обеспечению жизнедеятельности плода, а полностью сформированной плацента считается примерно в 18 недель. С этого времени в женском организме начинает полноценно функционировать фетоплацентарный комплекс, или система «мать-плацента-плод», включающая в себя, помимо плаценты, плодные оболочки и пуповину, представляющую собой шнур из вены и двух артерий. Как правило, плацента располагается на задней или передней стенке матки, в некоторых случаях — возле ее дна или маточного зева: слишком низкое ее расположение может негативно сказаться на течении беременности и родов.
Основные функции плаценты
 Во время беременности плацента выполняет множество важных функций:
Во время беременности плацента выполняет множество важных функций:
- транспортировка кислорода из крови матери к плоду
- снабжение плода питательными веществами, необходимыми для его роста и развития, и выведение продуктов жизнедеятельности
- создание для малыша защитного барьера от инфекций
- участие в формировании иммунной системы плода
- синтез гормонов, отвечающих за развитие и сохранение беременности — эстрогенов, прогестерона, хорионического гонадотропина человека и других.
Из-за такого огромного значения для здоровья матери и плода врачи проводят оценку состояния плаценты на каждом плановом ультразвуковом исследовании. Обнаружив какую-либо патологию, они сделают все, чтобы беременность развивалась далее и протекала благополучно.
Показатели оценки состояния плаценты
При помощи УЗИ оценивают размеры, строение и место прикрепления плаценты. О ее функциональной активности судят по содержанию некоторых гормонов в крови и их выведению с мочой. После родов вышедшее из полости матки детское место тщательно осматривают, взвешивают и измеряют, при необходимости проводят гистологическое исследование.
Врачи часто употребляют термин «старение плаценты», и это вызывает у беременных особый интерес. Данное понятие характеризует особенности строения плаценты на данном сроке беременности и наличие отклонений от установленных норм. Так, нормальными показателями степени старения плаценты считают:
- до 30 недель беременности — 0;
- с 30 до 34 недель — 1;
- с 34 по 37 неделю — 2;
- с 37 по 39 неделю — 3;
- перед родами — 4.
Преждевременное созревание или отставание может свидетельствовать о наличии патологий.
На протяжении всей беременности толщина детского места постоянно увеличивается и составляет в среднем 2,5 — 3,5 см. Диаметр зрелой плаценты около 15-20 см, а вес — примерно 500-600 грамм. Непосредственно за пару недель перед родами плацента в размерах уменьшается по сравнению с размерами в несколько предыдущих недель беременности.
Проблемы и нарушения, связанные с функционированием плаценты
Патологические изменения в плаценте встречаются довольно часто. Одни из них не представляют вреда матери и ребенку, а другие могут привести к множеству самых неприятных последствий. К патологиям плаценты относятся:
-
 аномалии прикрепления
аномалии прикрепления - отслойка на поздних сроках или во время родов
- приращение
- нарушения созревания (раннее или позднее)
- гипер- или гипоплазия (существенное изменение размеров)
- изменения толщины
- изменения дольчатости
- плацентарный инфаркт
- внутриплацентарные тромбы
- инфекционные воспаления (плацентит)
- опухоли
- гиперэхогенные включения (кальцинаты)
Эти нарушения могут быть вызваны заболеваниями матери и плода, такими как:
- гормональные сбои
- тяжелый гестоз
- гемолитическая болезнь плода
- тяжелая анемия
- атеросклероз
- резус-конфликт
- инфекционные заболевания матери
- врожденные пороки развития плода
- сопутствующие острые и хронические заболевания внутренних органов матери
Кроме того, на состояние плаценты могут повлиять вредные привычки матери, стрессы, ее недостаточный или излишний вес, а также многие другие причины.
Нарушения состояния плаценты могут стать причиной фетоплацентарной недостаточности, которая приводит к задержке внутриутробного развития плода и даже его мертворождению. Симптомами проблем с плацентой чаще всего являются боли в животе, кровотечение из половых путей, одышка, понижение артериального давления, повышение температуры тела. Но в некоторых случаях симптомы нарушений может выявить только врач.
Поэтому очень важно внимательно относиться к своему здоровью и не забывать о регулярном обследовании у гинеколога: он сделает все возможное, чтобы малыш родился здоровым. Берегите себя и своего кроху!
Бэби.ру Социальный сервис для мам и беременных, а также для тех, кто планирует рождение ребенка плацента что это
Что такое плацента ?
Плацента является «временным» органом образующимся в женском организме во время беременности. С ее помощью малыш, находящийся в утробе матери, получает питательные вещества, кислород, избавляется от продуктов своего обмена веществ.
Плацента для плода — это основной источник гарантии его полноценного роста и развития.
Как появляется плацента
Период плацентациии начинается с 3- й недели беременности и характеризуется превращением первичных ворсин хориона во вторичные, имеющие сосуды, которые и являются будущими сосудами плаценты. Таким образом эмбрион получает питательные вещества и кислород из крови матери. За счет чего же до этого времени зародыш прогрессировал в своем развитии? Все необходимое для своего развития он получал из омывающей его крови сосудов слизистой оболочки матки.
В дальнейшем происходит преобразования ворсин хориона: они ветвятся, изменяется калибр сосудов, проникая все глубже в слизистую оболочку матки. С конца 6-й недели до начала 9-й начинается формирование межворсинчатого пространства между внутренней выстилкой капилляров ворсин хориона и кровотоком спиральных артерий слизистой матки, которое и является основой плацентарного кровообращения.
К концу 13-й недели беременности заканчивается формирование плаценты с окончательным становлением маточно-плацентарно-плодового кровотока.
Немного о строении
Внешне плацента напоминает диск или лепешку. На протяжении всей беременности она увеличивается в своей массе, диаметре и толщине. К концу III триместра масса плаценты составляет 500-600 г, толщина 2-3 см и диаметр 18-20 см.
Структурно-функциональной единицей плаценты является котиледон — долька плаценты. Различают две поверхности: маточную — «бугристую», обращенную в сторону слизистой оболочки матки, и плодовую — «гладкую», покрытую стенкой плодного яйца.
А каким же образом кровь из плаценты попадает к плоду? От плодовой части плаценты отходит пуповина, имеющая сосуды. Она и является связующим элементом.
А зачем вообще нужна плацента?
Как любой орган, плацента выполняет определенные функции. К основным относят питательную, дыхательную, выделительную, гормональную и функции иммуно-биологической защиты плода.
Питательная заключается в переносе всех необходимых веществ для нормального развития плода.
Дыхательная функция. Кроме питательных веществ для роста и развития любому живому организму требуется дыхание. Вместе с кровью через плаценту проходит кислород и выводится углекислый газ.
В период внутриутробного развития малыш не может самостоятельно выводить из своего организма продукты обмена веществ. Ему на помощь «приходит» плацента, осуществляя свою выделительную функцию.
Гормональная функция плаценты осуществляется за счет выработки своих гормонов, преобразования гормонов матери. Плацентой синтезируются хорионический гонадотропин, поддерживающий развитие беременности. Плацентарный лактоген поддерживает функционирование самой плаценты. Плацента способна продуцировать гормоны, играющие роль в структурной перестройке стенок матки (пролактин, эстроген, серотонин, релаксин и др.). Из холестерина, содержащегося в крови матери, в плаценте образуется прогестерон и прегненолон, так же необходимые для прогрессирования беременности.
Плацента, как иммунный барьер разделяет два генетически чужеродных организма: мать и плод, предотвращая тем самым развитие иммунного конфликта. Кроме того, благодаря плаценте осуществляется защита плода от вредных для него факторов, попадающих в организм матери. Это происходит за счет гемоплацентарного барьера. Но, к сожалению, некоторые вещества способны его преодолевать.
Возможны проблемы
- неправильное расположение плаценты
В природе ничего не происходит случайно. Плодное яйцо внедряется (имплантируется) в полость матки в самом удобном для своего развития месте.
Плацента формируется на месте внедрения плодного яйца. В норме это та или иная часть тела матки: дно, передняя, задняя или боковые стенки. Кроме того, нижний край плаценты должен на 7-8см не доходить до внутреннего зева.
Неправильное расположение плаценты обычно связаны либо с анатомическими дефектами — пороками развития матки, либо с дефектами слизистой оболочки матки (эндометрия) — последствия перенесенного эндометрита в связи с инфекциями, выскабливаниями полости матки (осложнениями послеродового периода, аборты), когда плодное яйцо не может найти себе удачное место для имплантации
Существует понятие «низкое расположение плаценты» — пограничное состояние между нормальным и неправильным расположением плаценты. При этом ее нижний край находится ближе, чем на 5 см от внутреннего зева. Но с течением беременности возможна ее «миграция», которая происходит не за счет перемещения по стенке матки самой плаценты, а за счет структурных изменений стенки матки в связи с ростом плода. Стенка матки сама «подтягивает» плаценту кверху.
Предлежанием плаценты называют такое состояние, когда имплантация плодного яйца, так и не найдя себе «удобного места» в верхней части тела матки, прикрепляется в области нижней (нижнего маточного сегмента), с последующим формированием плаценты. В зависимости от степени перекрывания собой внутреннего маточного зева, различают: центральное, при котором плацента перекрывает полностью, боковое — частично и краевое — когда плацента достигает внутренний зев лишь своим краем.
Чем проявляется предлежание плаценты? Как правило, симптомы появляются во второй половине беременности. Это безболезненные, повторяющиеся, возникающие в покое (во время сна, например) алые кровянистые выделения из половых путей, и вследствие этого — страдание плода (гипоксия).Самым достоверным и распространенным методом диагностики неправильного положения плаценты является ультразвуковое исследование. Тактика ведения таких беременных имеет свои особенности. Это ограничение физической активности, поездок, исключение половой жизни, УЗИ в динамике — для того, чтобы проследить миграцию плаценты. При недоношенной беременности и отсутствии кровотечения лечение направлено на снижение сократительной деятельности матки, улучшение состояния плода. При кровотечении — немедленная госпитализация и экстренное кесарево сечение. Если женщине удается доносить беременность, роды в этом случае только оперативные в 38 недель. Хотя, при боковом предлежании плаценты роды через естественные родовые пути возможны.
- преждевременная отслойка нормально расположенной плаценты
Разделяют на полную и частичную, прогрессирующую и нет (ретроплацентарная гематома), возникающую во время беременности, в родах. При этой патологии главным симптомом является кровотечение, сопровождаемое болью в нижних отделах живота. При прогрессирующей — выделения яркие, при ретроплацентарной гематоме — темные. Появление симптомов обычно чем-либо спровоцированы, и сопровождаются гипоксией плода, вплоть до внутриутробной гибели. Кроме того, возникновение отслойки связывают и с нарушением кровообращения - тромбозами сосудов плаценты, вследствие нарушений в свертывающей системе крови. Из осложнений беременности особенно часто к преждевременной отслойке нормально расположенной плаценты приводит гестоз. При этом имеют значение его длительность и тяжесть, наличие внутриутробной задержки роста плода.
Диагностика основывается на клинических симптомах и ультразвуковом исследованиии.
Тактика ведения женщин с такой патологией имеет свои особенности. При прогрессирующей отслойке нормально расположенной плаценты полной или частичной — немедленная госпитализация и оперативное лечение (кесарево сечение) в любом сроке беременности. При диагностированной ретроплацентарной гематоме — лечение в условиях стационара, направленное на снижение сократительной деятельности матки, улучшения реологических свойств крови, коррекция состояния плода, лечение гестоза.
- нарушения прикрепления плаценты
Приращение плаценты является следствием прорастания ворсин хориона в мышечный слой матки на этапе формирования плаценты. Различают полную и частичную и по степени врастания, но это не имеет практического значения. Кроме того, пограничным состоянием между нормой и приращением, является плотное прикрепление плаценты.
Во время беременности нарушения прикрепления плаценты ничем не проявляется и для плода вреда не приносит. Но в чем же опасность? Симптомы, позволяющие заподозрить такие нарушения, появляются только в родах. В первую очередь - это кровотечения в III ( последовом ) периоде родов ( при частичном приращении или плотном прикреплении плаценты), либо отсутствие самостоятельных признаков отделения последа при наличии схваток в течение 30 минут. При появлении таких симптомов проводят ручной контроль полости матки и ручное отделение последа, но эффективность этих мероприятий возможна только в случае плотного прикрепления плаценты. Если диагностировано приращение плаценты — проводят оперативное лечение — надвлагалищную ампутацию матки в раннем послеродовом периоде.
- инфекционное поражение плаценты
https://www.cironline.ru/articles/92529/ плаценты и оболочек плода называется хориоамнионит, плацентит.
Распространениеинфекции возможно либо восходящим путем при воспалительных заболеваниях влагалища, шейки матки ( кольпит, эндоцервицит), либо трансплацентарным — через плаценту (в связи с несостоятельностью плацентарного барьера). Степень и тяжесть влияния на плод зависит от того, на каком сроке беременности возникло инфицирование. Чем меньше срок беременности, тем осложнения опаснее. Если в первые три месяца — в период закладки систем органов — врожденные пороки развития плода, зачастую не совместимые с жизнью. Во втором и третьем триместре — нарушение развития внутренних органов с формированием тяжелых расстройств в их работе, например гидроцефалия, гидронефроз и т.д. Кроме того, при восходящем инфицировании плодных оболочек, возникает дородовое излитие околоплодных вод и преждевременные роды.
Предупреждение таких состояний заключается в своевременной диагностике и лечении инфекций на этапе планирования беременности. При возникновении во время беременности - необходимо лечение после 12 недель( по завершению периода формирования плаценты) антибактериальными препаратами, не оказывающими повреждающее действие на плод.
- новообразования плаценты
Хориоангиома или гамартома — доброкачественная опухоль. Формируется из стенки сосудов плаценты. Характеризуется нарушением кровообращения в плаценте. Основными симптомами являются признаки задержки внутриутробного развития плода, хронической внутриутробной гипоксии — изменениями на кардиотахограмме, при исследовании кровотока (доплерографии). Для плода такие изменения довольно опасны, так как могут приводить к внутриутробной гибели.
Кроме того, к новообразованиям плаценты относят пузырный занос и хориокарциному.
Пузырный занос характеризуется избыточным разрастанием и перерождением ворсин хориона, при этом они имеют вид пузырьков или «грозди винограда» — отсюда и название этой патологии. Пузырный занос имеет две разновидности: полный и частичный. При полном пузырном заносе поражены все ворсины. Чаще это происходит в ранних сроках беременности, при этом эмбрион погибает и рассасывается. Частичный пузырный занос характеризуется наличием плода или его частей наряду с неповрежденными ворсинами. Частичный пузырный занос, как правило, возникает после 12 недель беременности и изгнание его происходит чаще на 4-5-м месяце.
Хорионкарцинома — злокачественная опухоль, которая развивается из элементов плацентарной ткани. Выделяют первичную и вторичную хорионкарциному. Первичная хорионкарцинома является чаще опухолью, развивающейся из зародышевых клеток яичников (герминогенная опухоль), наблюдается у девочек, не достигших половой зрелости, а также у небеременевших женщин. Вторичная хорионкарцинома происходит из тканей плодного яйца. Риск развития хорионкарциномы в 1000 раз выше после перенесенного пузырного, заноса, чем после нормальной беременности. Наиболее неблагоприятное течение хорионкарциномы отмечено в случаях развития опухоли во время беременности.
Кисты плаценты обычно являются следствием защитно-приспособительных механизмов после перенесения инфекций. В основном отрицательного влияния на малыша они не оказывают. Обнаружении таких изменений осуществляется при УЗИ. Женщинам с кистами плаценты обычно назначают средства для профилактики плацентарной недостаточности.
— плацентарная недостаточность
Плацентарная недостаточность - понятие собирательное, возникает при любых осложнениях беременности и при общих (экстрагенитальных ) заболеваниях матери. Кроме того, причиной развития плацентарной недостаточности являются гормональные нарушения у матери до беремености: недостаточность лютеиновой фазы менструального цикла, повышение уровны пролактина, андрогенов и т.д. Плацентарная недостаточность развивается на фоне структурных изменений в ткани плаценты и нарушении ее функций. И приводит к нарушению полноценного развития плода — синдром задержки развития, вплоть до внутриутробной гибели. В связи с тесными взаимоотношениями в системе мать-плацента-плод, используют термин фето-плацентарная недостаточность.
С течением беременности плацента претерпевает изменения. Существует понятие «созревание» плаценты. Разделяют нулевую, I, II и III степень зрелости. Определить степень зрелости можно только при УЗИ. Нулевая степень характеризуется однородным строением плаценты, то есть полноценно функционирует вся ткань. По мере развития беременности в плаценте образовываются очаги, «выключенные» из работы. О преждевременном старении говорят в случае появления III степени зрелости до 36-37 недель беременности, или II степени раньше 32 недель. Позднее созревание плаценты, как и другие структурно-функциональные изменения, приводит к развитию плацентарной недостаточности. Оно в отличие от преждевременного старения, наблюдается реже. Встречается у беременных с сахарным диабетом, резус-конфликтом, а также при врожденных пороках развития плода. Часто позднее созревание плаценты ведет к мертворождениям и умственной отсталости у плода. Диагностика плацентарной недостаточности не представляет сложности. Во-первых оценивают наличие сопутствующих заболеваний матери, наличие осложнений беременности. Во-вторых — развитие плода: УЗИ в I, II и III триместрах, https://www.cironline.ru/articles/92371/, https://www.cironline.ru/articles/92369/ проводят лабораторные исследования — определение прогестерона, https://www.cironline.ru/services/pregnancy-programs/prenatal-screening/. В третьих — оценка самой плацентарной ткани с помощью УЗИ в разные сроки беременности: ее расположения, диаметра, толщины и структуры. Как известно, лучшим способом лечения является профилактика. Поэтому будущей маме следует уделять большее внимание своему здоровью — выявление и лечение очагов инфекции, хронических заболеваний. Во время беременности женщине необходимо обращать внимание на изменение двигательной активности плода — чрезмерно интенсивные шевеления, либо их прекращение.
Успех лечения плацентарной недостаточности определяется https://www.cironline.ru/services/maintenance-pregnancy/ и сопутствующих заболеваний матери. Используют средства, улучшающие маточно-плацентарный кровоток, тканевой обмен веществ, снижающие тонус матки.
Что такое плацента и для чего она нужна: 10 интересных фактов

1
Плацента работает как железа – она производит гормоны, важные для вынашивания ребенка и для налаживания лактации. Этот орган производит среди прочих следующие вещества: хорионический гонадотропин человека (ХГЧ), гормон, отвечающий за успешное начало беременности; плацентарный лактоген, который в том числе помогает подготовить грудь к лактации; прогестерон и эстроген.
2
Плацента начинает формироваться одновременно с ребенком, она питает и защищает его. Кровь из материнского организма несет к плаценте кислород и питательные вещества, которые попадают к плоду через пуповину. То есть она выполняет функции сразу нескольких органов, которые необходимы для развития ребенка. Плацента не позволяет смешиваться крови матери и будущего ребенка, притом что в ней циркулируют обе эти крови.
3
Каждую минуту к плаценте направляется около 500 миллилитров крови. Это происходит даже тогда, когда женщина спит.
4
Плацента — женский орган. Но в его формировании принимают участие как женские, так и мужские клетки. Что неудивительно, ведь без них невозможно оплодотворение яйцеклетки, а значит, и процесс формирования плаценты.
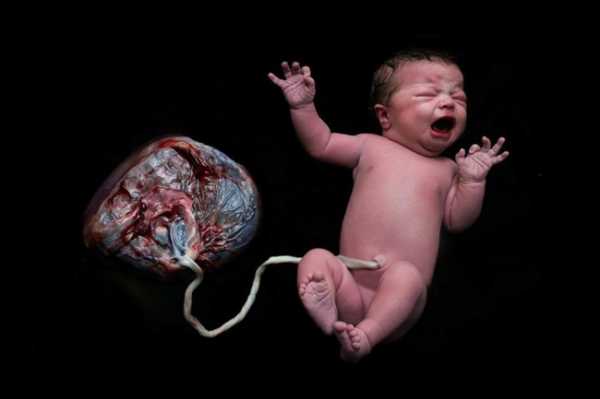
5
Плацента выполняет свои функции без связи с нервной системой женщины. Она не содержит в себе нервных клеток, поэтому не подчиняется ни спинному, ни головному мозгу. При этом она работает! Чудеса!
6
Плацента – единственный одноразовый орган, который может развиться в человеческом организме. Да, мы можем жить без некоторых органов после хирургического вмешательства, но плацента задумана так, чтобы быть использованной только один раз для одной беременности. Как только ребенок рождается, необходимость в ней отпадает.
7
Как только плацента покидает тело матери, в нем запускается процесс производства грудного молока. Во время беременности пролактин, необходимый для налаживания лактации, тоже производится, однако большое количество прогестерона и эстрогена, вырабатываемое плацентой, подавляют гормон грудного вскармливания. Рождение последа позволяет резко снизить количество прогестерона и эстрогена и запустить в дело пролактин.
8
Средний вес плаценты на сроке 36-40 недель беременности составляет 519 граммов.
9
Есть такое явление, которое называется плацентофагия, то есть поедание плаценты (и распространено это не только среди зверей, но и среди людей). Некоторые утверждают, что она помогает снизить риск послеродовой депрессии, улучшить процесс лактации, однако научного подтверждения эти тезисы пока не нашли и советуют воздержаться от добавления ее в пищу. Специалисты считают, что все прекрасные свойства плаценты можно списать на эффект плацебо. Что касается питательного состава плаценты, то известно, что она содержит белки и жиры, но их также содержит обычная еда.
10
Как правило, плацента располагается по задней стенке матки — так она надежнее защищена от возможных травм. Существует патологическое состояние, которое называется предлежанием плаценты. Это такое положение органа в нижних отделах матки, когда частично или полностью перекрыта область внутреннего зева. Это может приводить к кровотечениям и угрозе прерывания беременности, поэтому требует внимательного наблюдения специалистами. Полное предлежание плаценты — абсолютное показание к кесареву сечению. При частичном предлежании и при отсутствии сопутствующих осложнений естественные роды возможны, но риски экстренного кесарева в таком случае весьма высоки.
Когда плацента формируется полностью — Детишки и их проблемы
Беременность – не заболевание, а девять месяцев ожидания и подготовки к новому этапу жизни. Будущей маме важно следить за всеми изменениями в своем организме. В частности, за тем, как развивается плацента при беременности. Этим можно предотвратить осложнения и помочь малышу родиться сильным и здоровым.

Название органа произошло от латинского слова placenta, что в переводе означает лепешка. В народе ее еще называют «детское место». Закладка органа происходит в момент возникновения зародыша, а после первой недели беременности начинается его развитие. Формируется «детское место» из оболочки эмбриона.
Функции плаценты
Плацента действительно напоминает лепешку, одна сторона которой направлена к стенке матки и называется материнская. Другая сторона обращена к плоду и от нее к эмбриону отходит пуповина. Плацента, вплоть до того момента, когда происходит ее старение, обеспечивает передачу ребенку от организма матери всех необходимых для развития веществ.
Роль этого органа в медицине названа иммунной, так как вместе с питательными веществами плод получает от матери антитела, обеспечивающие иммунологическую защиту:
- Плацента препятствует проникновению некоторых бактерий и вирусов, содержащихся в крови матери;
- Плацента блокирует антитела, которые могут выработаться в случае резус-конфликта.
Другая функция плаценты при беременности – это осуществление газообмена: с кровью матери в плод поступает кислород, а в обратном направлении происходит транспортировка углекислого газа. С помощью плаценты ребенок избавляется от всех выработавшихся продуктов жизнедеятельности .
Строение и место прикрепления плаценты
Структура плаценты дольчатая – ее дольки (котиледоны) разделяются перегородками (септами). Орган развивается вместе с плодом и окончательно формируется к 15 неделе беременности. Дальше происходит увеличение массы и к 36 неделе она достигает своей максимальной зрелости. Ее вес к этому времени достигает 500–600 г, диаметр – от 15 до 18 см.
В большинстве случаев плацента располагается по задней стенке матки. По мере увеличения срока происходит локализация «детского места» в верхнюю часть полости.
Если к 32 недели орган остается внизу, это называется предлежанием плаценты. Такое состояние является осложнением беременности и может привести к кровотечению. Более редко встречаются случаи, когда плацента закрепляется по передней стенке.
Состояние плаценты (насколько она толстая, какова ее масса и соответствие размера плоду) определяется методом УЗИ. Кроме обычных показателей с помощью ультразвукового исследования, изучается кровоснабжение планцетарных сосудов.

Возможные патологии плаценты:
- внутриплацентарные тромбы;
- пленчатая плацента;
- предлежание;
- отек;
- отслойка;
- приращение;
- опухоли;
- инфекционное воспаление;
- раннее или позднее созревание;
- инфаркт плацентарный;
- прогрессирующий рост или уменьшение плаценты.
Причины преждевременного старения плаценты
К концу беременности начинается так называемое старение плаценты. В этот период уменьшается площадь ее обменной поверхности и на ней появляются участки отложения солей. Если на каком-то этапе развития степень зрелости «детского места», отличается от степени зрелости плода, медики устанавливают преждевременное старение плаценты.
Такая патология возникает в нескольких случаях:
- Перенесенный аборт или тяжелые предыдущие роды;
- Эндокринные заболевания матери, такие как патология щитовидной железы и сахарный диабет;
- Хронические болезни, отклонения в работе сердечно-сосудистой системы;
- Курение, тяжелый токсикоз, инфекционные заболевания и многоплодность также провоцируют ускоренное старение плаценты.
Постоянное наблюдение у гинеколога защитит женщину от тяжелых последствий, вызванных этой патологией. Специалисты примут необходимые меры для восстановления кровоснабжения плода.
Если амбулаторное лечение не окажет должного эффекта, беременную женщину направляют в больницу для круглосуточного наблюдения с целью сохранения беременности.
Отказываться от диспансеризации нельзя! Только так преждевременное старение не скажется на здоровье будущего малыша.
Отслойка плаценты на разных сроках беременности
Одним из возможных осложнений беременности является отслойка плаценты. В первые три месяца срока, сохранить беременность проще всего. На УЗИ врач видит, что с ребенком все в порядке и пациентке назначается кровоостанавливающая терапия.
Отслойка в середине беременности отличается болезненностью и высоким тонусом матки. Шевеления плода становятся весьма ощутимыми. Это происходит потому, что ребенок ощущает недостаток кислорода и двигательной активностью увеличивает кровоток, компенсируя этим гипоксию.
В последние месяцы беременности отслойка плаценты случается чаще всего. Кроме болей и напряжения матки, женщина ощущает усиленные шевеления плода. Это состояние сопровождается кровотечением и плохо переносится плодом.
Плацента уже не растет, связь ребенка с мамой постепенно теряется, и в большинстве случаев требуются срочные роды. Если же отслойка частичная и не нарастает, а расположение плаценты по задней стенке, то шансов остановить кровотечение больше.

При многоплодной беременности или при многоводии стенки матки растянуты. Во время рождения одного плода внутриматочное давление резко падает и происходит отслойка плаценты. В это время связь матери и оставшегося внутри плода теряется. Такое состояние легко определяется любым акушером и осложнений удается избежать.
Если плацента по передней стенке матки, то во время шевеления происходит сокращение матки и может произойти отслойка «детского места».
Последствия этого явления могут быть фатальными: в 15% случаев ребенок погибает. Последующая беременность может протекать с такой же патологией, а в случае ампутации матки шансов забеременеть нет вообще.
Дети, выношенные с патологией отслоения плаценты почти всегда имеют неврологические заболевания, вызванные перенесенной в утробе матери гипоксией.
Отслойка плаценты устанавливается на основании характерных признаков и жалоб женщины. А методом ультразвукового исследования это заболевание легко выявляется на любом сроке беременности.
Толщина плаценты
Нормальная толщина органа – 2–4 см. Если плацента излишне толстая, это свидетельствует об инфекционном заболевании плода. Опасность этого явления заключается в появлении кальцификатов, которые приводят к кислородной недостаточности.
Гипоксия пагубно сказывается на развитии зародыша. Отечность плаценты нарушает гормональный фон и может привести к прерыванию беременности. В некоторых случаях происходит преждевременная отслойка плаценты и появляется риск антенатальной гибели плода. Когда у врача появляются опасения, что плацента излишне толстая, он сразу же назначает пациентке дополнительное обследование.
Другое отклонение в развитии «детского места» – это тонкая плацента при беременности (несоответствие толщины и массы размеру диска). Такая патология возникает вследствие курения и употребления женщиной алкоголя и наркотиков. Истонченная плацента не способна поставлять плоду необходимое количество питательных веществ и кислорода, что приводит к его замедленному развитию и последующим осложнениям в период новорожденности.
Будущим мамам с ранних лет нужно серьезно относиться к своему здоровью и так же внимательно следить за ним во время беременности. Это послужит залогом крепкого здоровья будущего малыша.
Автор: Татьяна Строкань,
специально для Mama66.ru
Полезное видео о плаценте
Советуем почитать: Лечение молочницы
Source: mama66.ru