Хелп синдром в акушерстве
HELLP синдром (ХЕЛП) в акушерстве у беременных: развитие, признаки, лечение
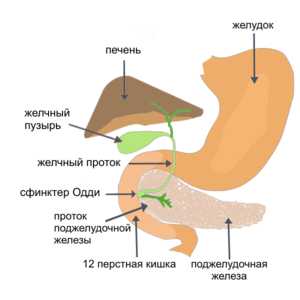
HELLP-синдром — редкий и опасный недуг, осложняющий течение беременности и являющийся следствием тяжелого гестоза с гипертензией, отеками и протеинурией. Эта акушерская патология развивается в последнем триместре беременности — в 35 и более недель. HELLP-синдром может возникнуть у рожениц, в анамнезе которых был отмечен поздний токсикоз. Акушеры уделяют особое внимание молодым матерям из этой категории и активно наблюдают за ними в течение 2-3 суток после родов.
Аббревиатура HELLP-синдром в акушерстве расшифровывается так:
- Н — гемолиз,
- EL — повышенный уровень ферментов печени,
- LP — тромбоцитопения.
Притчард в 1954 году впервые описал HELLP-синдром, а Гудлин и его соавторы в 1978 году связали проявления патологии с гестозами беременных. Вейнштейн в 1982 году выделил синдром в отдельную нозологическую единицу.
У беременных заболевание проявляется признаками поражения внутренних органов — печени, почек и системы крови, диспепсией, болью в эпигастрии и правом подреберьи, отеками, гиперрефлексией. Высокий риск кровотечений обусловлен дисфункцией свертывающей системы крови. Организм отрицает сам факт деторождения, возникает аутоиммунный сбой. Когда компенсаторные механизмы не справляются, патология начинает стремительно прогрессировать: у женщин перестает сворачиваться кровь, раны не заживают, кровотечения не прекращаются, печень не выполняет свои функции.
HELLP-синдром – редкое заболевание, диагностируемое у 5 – 10% беременных женщин с тяжелым гестозом. Оказание неотложной медицинской помощи позволяет предотвратить развитие опасных осложнений. Своевременное обращение к врачу и адекватная терапия необходимы для спасения сразу двух жизней.
В настоящее время ХЕЛП-синдром при беременности уносит немало жизней. Смертность среди женщин с тяжелыми гестозами остается довольно высокой и составляет 75%.
Этиология
В настоящее время причины развития HELLP-синдрома остаются не известными современной медицине. Среди возможных этиопатогенетических факторов недуга выделяют следующие:
 Генетически детерминированный сбой в работе печени.
Генетически детерминированный сбой в работе печени.- Изменения коагуляционного гемостаза — образование тромбов в печеночных сосудах.
- Аутоиммунная агрессия — появление в крови антитромбоцитарных и антиэндотелиальных антител.
- Деструкция тромбоцитов и эритроцитов.
- Лимфопения — снижение в крови количества Т- и В-лимфоцитов.
- Уменьшение отношения простациклина к тромбоксану.
- Выработка иммуноглобулинов против клеточных структур.
- Применение антибиотиков тетрациклинового ряда.
- Токсический гепатит.
Группу повышенного риска по развитию данной патологии составляют:
- Светлокожие женщины,
- Беременные в возрасте 25 лет и больше,
- Женщины, рожавшие более двух раз,
- Беременные с многоплодием,
- Больные с признаками выраженной психосоматической патологии,
- Беременные с эклампсией.
Большинство ученых считают, что поздние токсикозы тяжело протекают у тех женщин, чья беременность с первых недель развивалась неблагополучно: была угроза выкидыша или имела место фетоплацентарная недостаточность.
Патогенез
Патогенетические звенья HELLP-синдрома:

- Выраженный гестоз,
- Выработка иммуноглобулинов к эритроцитам и тромбоцитам, связывающих посторонние белки,
- Выработка иммуноглобулинов к эндотелию сосудов,
- Аутоиммунное эндотелиальное воспаление,
- Склеивание тромбоцитов,
- Деструкция эритроцитов,
- Высвобождение тромбоксана в кровоток,
- Генерализованный артериолоспазм,
- Отек мозга,
- Судорожный синдром,
- Гиповолемия со сгущением крови,
- Фибринолиз,
- Тромбообразование,
- Появление ЦИК в капиллярах печени и эндокарда,
- Поражение ткани печени и сердца.
Беременная матка давит на органы пищеварительной системы, что приводит к нарушению их функционирования. У больных возникают боли в эпигастрии, тошнота, изжога, метеоризм, рвота, отеки, гипертония. Молниеносное нарастание подобной симптоматики угрожает жизни женщины и плода. Так развивается синдром с характерным наименованием ХЕЛП.
HELLP-синдром — крайняя степень гестоза беременных, возникшая в результате неспособности организма матери обеспечить нормальное развитие плода.
Морфологические признаки HELLP-синдрома:
- Гепатомегалия,
- Структурные изменения паренхимы печени,
- Кровоизлияния под оболочки органа,
- «Светлая» печень,
- Геморрагии в перипортальной ткани,
- Полимеризация молекул фибриногена в фибрин и его отложение в синусоидах печени,
- Крупноузловой некроз гепатоцитов.
Компоненты ХЕЛП-синдрома:
 Одним из компонентов HELLP-синдрома является внутрисосудистый гемолиз. Массивное разрушение эритроцитов проявляется лихорадкой, желтушностью кожи, гематурией. Это опасное для жизни состояние может привести к обильным кровотечениям.
Одним из компонентов HELLP-синдрома является внутрисосудистый гемолиз. Массивное разрушение эритроцитов проявляется лихорадкой, желтушностью кожи, гематурией. Это опасное для жизни состояние может привести к обильным кровотечениям.- Тромбоцитопения — еще одно звено данной патологии, характеризующееся снижением тромбоцитов в крови и приводящее к возникновению спонтанной кровоточивости.
- Активация печеночных ферментов — грозный предвестник серьезного сбоя, происходящего в организме беременной женщины. Печень в норме выполняет дезинтоксикационную, иммунологическую и метаболическую функции, участвует в процессе пищеварения и выделения продуктов обмена. При осложненном гестозе показатели основных печеночных проб отличаются от нормы. Клинически это проявляется отеками и диспепсическими явлениями.
Остановить дальнейшее развитие этих процессов можно только в стационарных условиях. Для беременных они являются особенно опасными и угрожающими жизни.
Симптоматика
Основные клинические признаки ХЕЛП-синдрома нарастают постепенно или развиваются молниеносно.

К первоначальным симптомам относятся признаки астенизации организма и гипервозбуждения:
- Диспепсические явления,
- Боль в подреберье справа,
- Отеки,
- Мигрень,
- Утомление,
- Тяжесть в голове,
- Слабость,
- Миалгия и артралгия,
- Моторное беспокойство.
Многие беременные не воспринимают всерьез подобные признаки и часто списывают их на общее недомогание, характерное для всех будущих мам. Если не будут приняты меры по их устранению, состояние женщины стремительно ухудшится, и появятся типичные проявления синдрома.
Характерные симптомы патологии:
- Желтушность кожи,
- Кровавая рвота,
- Гематомы на месте инъекций,
- Гематурия и олигурия,
- Протеинурия,
- Одышка,
- Перебои в работе сердца,
- Спутанность сознания,
- Нарушение зрения,
- Лихорадочное состояние,
- Судорожные припадки,
- Коматозное состояние.
Если в течение 12 часов с момента появления первых признаков синдрома специалисты не окажут женщине медицинскую помощь, разовьются опасные для жизни осложнения.
Осложнения
Осложнения патологии, которые развиваются в организме матери:
- Острая легочная недостаточность,
- Стойкая дисфункция почек и печени,
- Геморрагический инсульт,
- Разрыв печеночной гематомы,
- Кровоизлияние в брюшную полость,
- Преждевременная отслойка плаценты,
- Судорожный синдром,
- Синдром диссеминированного внутрисосудистого свертывания,
- Смертельный исход.
Тяжелые последствия, возникающие у плода и новорожденного:
- Задержка внутриутробного роста плода,
- Удушье,
- Лейкопения,
- Нейтропения,
- Некроз кишечника,
- Внутричерепные кровоизлияния.
Диагностика

Диагностика заболевания основывается на жалобах и анамнестических данных, среди которых основные — беременность 35 недель, гестозы, возраст старше 25 лет, тяжелые психосоматические заболевания, многочисленные роды, многоплодие.
Во время осмотра пациентки специалисты выявляют гипервозбудимость, желтушность склер и кожи, гематомы, тахикардию, тахипноэ, отеки. Пальпаторно обнаруживается гепатомегалия. Физикальное обследование заключается в измерении артериального давления, проведении суточного мониторирования артериального давления, определении пульса.
Решающую роль в диагностике ХЕЛП-синдрома играют лабораторные методы исследования.
- Гемолиз эритроцитов — присутствие в мазке деформированных красных кровяных телец. Разрушение эритроцитов приводит к развитию ДВС-синдрома, который становится причиной смертельно опасных акушерских кровотечений.
- Лейкоциты и лимфоциты в норме, СОЭ снижена.
- Повышение активности АЛТ и АСТ до 500 ЕД, щелочной фосфатазы в 3 раза.
- Снижение количества тромбоцитов, протеинов, глюкозы. Пациенток с HELLP-синдромом подразделяют на три класса по количеству тромбоцитов в крови: 1 класс – менее 50х109/л, 2 класс – 50-100х109/л, 3 класс – 100-150х109/л.
- Концентрация билирубина в крови более 20 мкмоль/л, повышение креатинина и мочевины.
- Увеличение протромбинового времени.
- В моче — гематурия, протеинурия, лейкоцитурия, олигурия.
Инструментальные исследования:
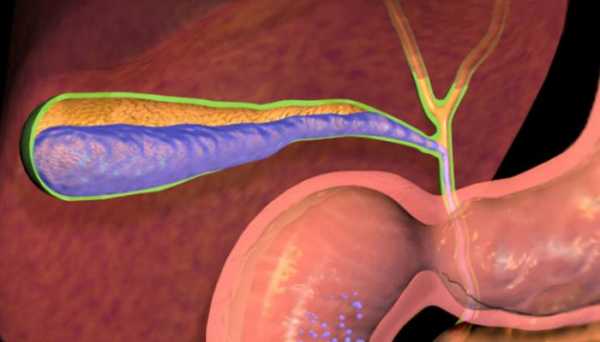
- УЗИ органов брюшной полости и забрюшинного пространства позволяет обнаружить субкапсульную гематому печени, перипортальные некрозы и кровоизлияния.
- КТ и МРТ проводят для определения состояния печени.
- Исследование глазного дна.
- УЗИ плода.
- Кардиотокография — метод исследования ЧСС плода и тонуса матки.
- Допплерометрия плода — оценка кровотока в сосудах плода.
Лечение
Лечением ХЕЛП-синдрома беременных занимаются акушер-гинекологи, реаниматологи, гепатологи, гематологи. Основными терапевтическими целями являются: восстановление нарушенного гомеостаза и функций внутренних органов, устранение гемолиза и предотвращение тромбообразования.

Госпитализация показана всем больным с HELLP-синдромом. Немедикаментозное лечение заключается в экстренном родоразрешении на фоне проводимой интенсивной терапии. Предотвратить дальнейшее прогрессирование болезни можно единственным способом — путем прерывания беременности в максимально короткие сроки. При кесаревом сечении используют перидуральную анестезию, а в тяжелых случаях – исключительно эндотрахеальный наркоз. Если матка зрелая, то роды проходят естественным путем с обязательной эпидуральной анестезией. Успешный исход операции сопровождается уменьшением выраженности основных симптомов патологии. Постепенно возвращаются к норме данные гемограммы. Полное восстановление нормального количества тромбоцитов происходит за 7-10 дней.
Медикаментозную терапию проводят до, во время и после кесарева сечения:
 Инфузионно-трансфузионное лечение — введение коллоидов: альбумина, гидроксиэтилкрахмала, а также кристаллоидных растворов.
Инфузионно-трансфузионное лечение — введение коллоидов: альбумина, гидроксиэтилкрахмала, а также кристаллоидных растворов.- Переливание свежезамороженной плазмы, вливание тромбоконцентрата.
- Ингибиторы протеаз – “Апротинин», «Контрикал», «Гордокс».
- Гепатопротекторные средства – “Эссенциале форте», «Фосфоглив».
- Глюкокортикоиды – “Преднизолон”, “Бетаметазон».
- Антигипертензивные препараты – «Верапамил», «Каптоприл».
- Иммунодепрессанты – “Азатиоприн”, “Циклоспорин”.
- Антибактериальные препараты из группы цефалоспоринов – «Цефотаксим”, “Цефтриаксон”, фторхинолонов – «Ципрофлоксацин», «Офлоксацин».
- Поливитаминные комплексы.
Физиотерапевтические методы актуальны в послеоперационном периоде. Женщинам назначают плазмоферез, ультрафильтрацию, гемосорбцию.
При адекватном лечении состояние женщины нормализуется на 3-7 день после родоразрешения. При наличии HELLP-синдрома невозможно сохранить беременность. Своевременная диагностика и патогенетическая терапия уменьшают уровень летальности от патологии на 25%.
Профилактика
Специфической профилактики ХЕЛП-синдрома не существует. Профилактические мероприятия, позволяющие избежать развития HELLP-синдрома:
- Своевременное выявление и грамотная терапия поздних гестозов,
- Подготовка супружеской пары к беременности: выявление и лечение имеющихся заболеваний, борьба с вредными привычками,
- Постановка беременной женщины на учет до 12 недель,
- Регулярные явки на консультацию к врачу, который ведет беременность,
- Правильное питание, соответствующее потребностям организма беременной,
- Умеренное физическое напряжение,
- Оптимальный режим труда и отдыха,
- Полноценный сон,
- Исключение психоэмоциональных нагрузок.
Своевременное и правильное лечение делают прогноз заболевания благоприятным: основные симптомы быстро и безвозвратно регрессируют. Рецидивы возникают крайне редко и составляют 4% среди женщин, находящихся в группе повышенного риска. Синдром требует профессионального лечения в стационаре.
HELLP-синдром — опасная и тяжелая болезнь, возникающая исключительно у беременных женщин. При этом нарушаются функции всех органов и систем, наблюдается упадок жизненных сил и энергии, значительно возрастает риск внутриутробной гибели плода и смерти матери. Предотвратить развитие этого опасного осложнения беременности поможет строгое выполнение всех врачебных рекомендаций и предписаний.
Видео: лекция по акушерству – HELP-синдром
синдром - причины, симптомы, диагностика и лечение
HELLP-синдром — тяжелое осложнение беременности, для которого характерна триада признаков: гемолиз, повреждение печеночной паренхимы и тромбоцитопения. Клинически проявляется быстро нарастающей симптоматикой — болями в области печени и в животе, тошнотой, рвотой, отеками, желтушностью кожи, повышенной кровоточивостью, нарушением сознания вплоть до комы. Диагностируется на основании общего анализа крови, исследования ферментной активности и состояния гемостаза. Лечение предполагает экстренное родоразрешение, назначение активной плазмозамещающей, гепатостабилизирующей и гепатопротекторной терапии, препаратов, нормализующих гемостаз.
Общие сведения
Хотя в последние годы HELLP-синдром наблюдается нечасто, он в 4-12% случаев осложняет течение тяжелых гестозов и при отсутствии адекватного лечения отличается высокими показателями материнской и детской смертности. Синдром как отдельная патологическая форма впервые был описан в 1954 году. Название расстройства образовано первыми буквами терминов, определяющих ключевые проявления заболевания: H – hemolysis (гемолиз), EL – elevated liver enzymes (повышение активности печеночных ферментов), LP – low level platelet (тромбоцитопения).
Синдром HELLP обычно возникает в 3-м триместре беременности на 33-35 неделе. В 30% случаев он развивается на 1-3 сутки после родов. По результатам наблюдений, группу риска составляют светлокожие беременные старше 25 лет с выраженными соматическими расстройствами. С каждой последующей беременностью вероятность развития заболевания возрастает, особенно если речь о вынашивании двух и более плодов.
HELLP-синдром
Причины
На сегодняшний день этиология расстройства окончательно не определена. Специалистами в сфере акушерства и гинекологии предложено более 30 теорий возникновения этой острой акушерской патологии. Вероятнее всего, она развивается при сочетании ряда факторов, усугубляемых течением гестоза. Некоторые авторы рассматривают беременность как один из вариантов аллотрансплантации, а синдром HELLP как аутоиммунный процесс. В числе наиболее частых причин заболевания называют:
- Иммунные и аутоиммунные нарушения. В крови пациенток отмечается депрессия B- и T-лимфоцитов, определяются антитела к тромбоцитам и эндотелию сосудов. Уменьшено соотношение в паре простациклин/тромбоксан. Иногда заболевание осложняет течение другой аутоиммунной патологии — антифосфолипидного синдрома.
- Генетические аномалии. Основой для развития синдрома может стать врожденная несостоятельность ферментных систем печени, что повышает чувствительность гепатоцитов к действию повреждающих факторов, возникающих при аутоиммунном ответе. У ряда беременных также отмечаются врожденные нарушения свертывающей системы.
- Неконтролируемый прием некоторых медикаментов. Вероятность развития патологии увеличивается при употреблении фармакологических препаратов, оказывающих гепатотоксическое действие. В первую очередь речь идет о тетрациклине и хлорамфениколе, повреждающий эффект которых возрастает при незрелости ферментных систем.
Патогенез
Пусковым моментом в развитии HELLP-синдрома становится уменьшение выработки простациклина на фоне аутоиммунной реакции, возникшей вследствие воздействия антител на клеточные элементы крови и эндотелий. Это приводит к микроангиопатическим изменениям внутренней оболочки сосудов и высвобождению плацентарного тромбопластина, который поступает в кровоток матери. Параллельно с повреждением эндотелия возникает спазм сосудов, провоцирующий ишемию плаценты. Следующим этапом патогенеза синдрома HELLP становится механическое и гипоксическое разрушение эритроцитов, которые проходят через спазмированное сосудистое русло и подвергаются активной атаке антител.
На фоне гемолиза усиливается адгезия и агрегация тромбоцитов, снижается их общий уровень, кровь сгущается, возникает множественный микротромбоз с последующим фибринолизом, развивается ДВС-синдром. Нарушение перфузии в печени приводит к формированию гепатоза с некрозом паренхимы, образованием субкапсулярных гематом и повышением уровня ферментов в крови. Из-за спазма сосудов повышается артериальное давление. По мере вовлечения в патологический процесс других систем нарастают признаки полиорганной недостаточности.
Классификация
Единая систематизация форм HELLP-синдрома пока отсутствует. Некоторые зарубежные авторы предлагают при определении варианта патологического состояния учитывать данные лабораторных исследований. В одной из существующих классификаций выделяют три категории лабораторных показателей, которые соответствуют скрытым, подозреваемым и явным признакам внутрисосудистой коагуляции. Более точным является вариант, основанный на определении концентрации тромбоцитов. По этому критерию различают три класса синдрома:
- 1-й класс. Уровень тромбоцитопении составляет меньше 50×109/л. Клиника характеризуется тяжелым течением и серьезным прогнозом.
- 2-й класс. Содержание тромбоцитов крови составляет от 50 до 100×109/л. Течение синдрома и прогноз более благоприятны.
- 3-й класс. Отмечаются умеренные проявления тромбоцитопении (от 100 до 150×109/л). Наблюдаются первые клинические признаки.
Симптомы
Начальные проявления заболевания неспецифичны. Беременная или роженица жалуется на болезненность в эпигастрии, области правого подреберья и брюшной полости, головную боль, головокружение, чувство тяжести в голове, болезненные ощущения в области мышц шеи и плечевого пояса. Нарастает слабость и быстрая утомляемость, ухудшается зрение, возникает тошнота и рвота, отечность.
Клиническая симптоматика очень быстро прогрессирует. По мере усугубления состояния в местах инъекций и на слизистых формируются участки геморрагий, кожа становится желтушной. Наблюдается заторможенность, спутанность сознания. При тяжелом течении заболевания возможны судорожные припадки, появление крови в рвотных массах. В терминальных стадиях развивается коматозное состояние.
Осложнения
Для синдрома HELLP характерны полиорганные нарушения с декомпенсаций основных жизненных функций организма. Почти в половине случаев заболевание осложняется ДВС-синдромом, у каждой третьей пациентки возникают признаки ОПН, у каждой десятой — отек мозга или легких. У некоторых больных развивается экссудативный плеврит и легочный дистресс-синдром.
В послеродовом периоде возможно профузное маточное кровотечение с геморрагическим шоком. В редких случаях у женщин с HELLP-синдромом отслаивается клетчатка, возникает геморрагический инсульт. У 1,8% пациенток выявляются субкапсулярные гематомы печени, разрыв которых обычно приводит к массивному внутрибрюшному кровотечению и гибели беременной или роженицы.
Синдром HELLP представляет опасность не только для матери, но и для ребенка. Если патология развивается у беременной, возрастает вероятность преждевременных родов или отслойки плаценты с коагулопатическим кровотечением. В 7,4-34,0% случаев плод погибает внутриутробно. Практически у трети новорожденных отмечается тромбоцитопения, приводящая к кровоизлияниям в мозговую ткань и последующим неврологическим расстройствам.
Часть детей рождается в состоянии асфиксии или с респираторным дистресс-синдромом. Серьезным, хотя и нечастым осложнением заболевания становится некроз кишечника, выявляемый у 6,2% младенцев.
Диагностика
Подозрение на развитие у пациентки синдрома HELLP является основанием для экстренного выполнения лабораторных анализов, верифицирующих поражение системы гемостаза и печеночной паренхимы. Дополнительно обеспечивается контроль основных жизненных параметров (частоты
факторы риска и причины появления, симптомы и лечение
Во время беременности организм женщины испытывает колоссальную нагрузку. Все системы обеспечивают поддержание здоровья не только матери, но и малыша. Развитие патологий в этот период жизни человека происходит в самой тяжелой форме. Это связано с ограниченностью «запаса прочности» организма, а также с особенностями метаболизма во время вынашивания плода. Одним из критических состояний в акушерстве является ХЕЛП синдром. Его созвучность с английским словом «help» – «помощь» неслучайна. Выявление признаков данного расстройства чаще регистрируется в последнем триместре либо в первую неделю после родов и требует интенсивной терапии и госпитализации пациентки. Возникает сразу несколько серьезных нарушений, которые зачастую угрожают не только здоровью ребенка, но и жизни матери.
HELLP синдром при беременности – редкая патология, которая проявляется серьезными гемодинамическими нарушениями и отказом нормальной функции печени. Смертность женщин при отсутствии медицинской помощи достигает 100%. Если у пациентки выявляется подобное заболевание, требуется срочное родоразрешение, в противном случае и мать, и ребенок могут погибнуть. Если синдром сформировался на позднем этапе гестоза, прибегают к медикаментозной стимуляции. На более ранних сроках требуется проведение кесарева сечения. В противном случае последствия фатальны.
Причины развития недуга у беременных
HELLP синдром в акушерстве изучен не до конца. Точный патогенез его возникновения неизвестен. К причинам, которые могут спровоцировать развитие осложнения, относят:
- Аутоиммунные процессы, приводящие к разрушению собственных клеток организма. Происходит уменьшение количества тромбоцитов и красных кровяных телец, что и сопровождается серьезными гемодинамическими расстройствами.
- Врожденные аномалии функционирования печени, заключающиеся в сбоях процессов выработки ферментов.
- Тромбоз сосудов гепатобилиарной системы.
- Антифосфолипидный синдром выделяется в отдельную нозологическую единицу, хотя по сути представляет собой аутоиммунный процесс. Происходит чрезмерное разрушение антителами липидных структур клеточных оболочек организма.
Распространено развитие ХЕЛП синдрома на фоне отсутствия внимания к осложнениям беременности, например, к преэклампсии. Если женщина не состоит на учете у гинеколога и не контролирует собственное здоровье и состояние малыша, подобное расстройство способно прогрессировать. Прямой связи между заболеванием и серьезным повышением артериального давления не установлено. При этом развитие HELLP синдрома зачастую регистрируется одновременно с эклампсией.
Факторы риска
К возникновению патологии предрасполагают и некоторые особенности организма женщины, такие как:
- Первородящие матери редко сталкиваются с подобной проблемой. А вот повторение гестоза может осложниться ХЕЛП синдромом.
- Многоплодная беременность чаще приводит к формированию подобных расстройств, чем развитие только одного ребенка в матке.
- Наличие в анамнезе пациентки тяжелых хронических поражений сердечно-сосудистой системы, печени и почек.
- Возраст более 25 лет – фактор риска при гестозе в отношении дальнейшего развития гемодинамических нарушений.
- ХЕЛП синдром чаще регистрируется у женщин со светлой кожей, чем у смуглых пациенток.
Основные симптомы
Клиническая картина заболевания связана с основными патологическими процессами, происходящими в организме. Расшифровка аббревиатуры HELLP подразумевает формирование следующих проблем:
- H — hemolisis. Гемолиз – это процесс распада эритроцитов непосредственно в кровяном русле.
- EL – elevated liver enzymes. Повышение уровня печеночных энзимов сопровождает серьезные нарушения функции органа. Увеличение концентрации ферментов свидетельствует о гибели гепатоцитов.
- LP – low platelet levels. Снижение уровня тромбоцитов – клеток, обеспечивающих остановку кровотечения. Подобная проблема может быть как следствием образования патологических сгустков и разрушения структур в сосудах, так и возникать при недостаточной выработке тромбоцитов красным костным мозгом.
Подобный каскад реакций сопровождается следующими симптомами:
- Тошнота и рвота в норме возникают при токсикозе на ранних сроках беременности. Однако при ХЕЛП синдроме они могут повторяться и в последнем триместре.
- Мигрень и головокружение – распространенные симптомы, которые зачастую являются первым сигналом развития преэклампсии и других опасных гемодинамических расстройств.
- На более поздних сроках появляется желтушное окрашивание слизистых оболочек. Это связано с активным выходом в кровь пигмента билирубина, который содержится в эритроцитах и клетках печени.
- Появление гематом и петехий на месте незначительных повреждений, например, ссадин или инъекций. Подобный клинический признак свидетельствует о нарушениях в свертывающей системе.
- Наиболее тяжелым симптомом ХЕЛП синдрома является развитие судорог. Оно связано с нарушением транспорта кислорода к клеткам мозга, поскольку происходит снижение уровня эритроцитов, выполняющих эту функцию.
Диагностика
После появления симптомов недуга у врачей остается совсем немного времени на то, чтобы спасти женщину и ребенка. Значительное ухудшение и гибель могут развиться уже через 12 часов после появления клинических признаков. Диагноз ставится на основании анамнеза и гематологических тестов, в которых выявляют характерные для проблемы изменения.
ХЕЛП синдром у беременных требует проведения визуальной диагностики. УЗИ позволяет оценить наличие органических повреждений печени и тромбоза ее сосудов. Исследование плода при помощи ультразвука также рекомендуется.
Трудность в подтверждении возникновения недуга сводится к тому, что диагностика зачастую основана на различных критериях. Хотя и существуют специальные рекомендации как по подтверждению HELLP синдрома, так и по его лечению, во многих источниках авторы ссылаются на различные патологические изменения. Некоторые утверждают, что диагноз ставится только лишь на основании характерных отклонений в биохимическом анализе крови, которые включают в себя повышение уровня печеночных ферментов и билирубинов. Другие склоняются к тому, что для подтверждения HELLP синдрома требуется сочетание ярко выраженной тяжелой преэклампсии с гематологическими показателями, характерными для данного расстройства. При этом в ряде исследований, описывающих проблему, не было указаний на подозрение и подтверждение наличия гемолиза у женщин с этим заболеванием. То есть у некоторых пациентов при развитии нарушения распад эритроцитов в кровеносном русле отсутствует в принципе.
Диагностика ХЕЛП синдрома требует комплексного подхода, хотя и следует ориентироваться не только на клинические проявления недуга и анамнез пациентки, но и на наличие характерных нарушений в лабораторных тестах.
Методы лечения
Проблема в гинекологии относится к числу экстренных, поэтому в учебном процессе медиков ей уделяется особое внимание. Врачи либо стимулируют естественную родовую деятельность при помощи введения соответствующих препаратов, либо прибегают к операции по извлечению плода из матки.
Акушерская тактика зависит от времени развития гестоза:
- Если срок превышает 34 недели, то применяются простагландины и эпидуральная анестезия, поскольку предпочтение отдается естественному процессу. Ждать не имеет смысла: состояние женщины может ухудшиться в любой момент. В тяжелых случаях пациентку помещают в отделение интенсивной терапии.
- Когда ХЕЛП синдром выявляется в промежутке между 27 и 34 неделей, проводится стабилизация состояния матери, а также подготовка плода к проведению кесарева сечения. Показаниями к отсрочке операции являются эклампсия, формирование ДВС-синдрома и кровотечения.
- Если патология развилась ранее 27 недель, после применения глюкокортикоидов с целью адаптации недоразвитых легких малыша проводится оперативное вмешательство.
ХЕЛП синдром может возникать и после родов. В таких случаях лечение упрощается тем, что спасать требуется только мать.
Осложнения
При отсутствии медицинской помощи или несоблюдении рекомендаций докторов происходят нарушения функции печени, почек и легких матери. Ребенок страдает от задержек развития, респираторного дистресс-синдрома и асфиксии. В 20% случаев плод погибает даже при своевременно оказанной помощи, если присутствуют значительные изменения гемодинамики женского организма.
Процесс восстановления после операции
После родоразрешения требуется мониторинг состояния пациентки, поскольку HELLP синдром может развиться и позже. Проводится симптоматическое лечение, применяются гормональные препараты, которые позволяют нормализовать показатели крови. Срок выписки женщины из больницы зависит от ее самочувствия и состояния здоровья малыша.
Профилактика и прогноз
Несмотря на незначительную частоту выявления ХЕЛП синдрома у беременных, ему уделяется большое внимание. Предупреждение формирования недуга сводится к соблюдению правил здорового образа жизни и своевременному обращению к врачу. Прогноз зависит от срока гестоза, а также от наличия у женщины хронических заболеваний.
Отзывы о лечении
Екатерина, 28 лет, г. Саратов
Всю беременность стояла на учете у гинеколога. Никаких жалоб на здоровье не было вплоть до 35 недели. Появились тошнота и боль в животе. Обратилась к врачу — меня срочно госпитализировали с подозрением на ХЕЛП синдром. Пришлось проводить стимуляцию, рожала сама. Еще две недели мы с малышом провели в больнице.
Карина, 32 года, г. Москва
Начал беспокоить токсикоз в последнем триместре беременности. Списывала все на усталость, но решила провериться и сходить к врачу. Гинеколог направила меня в больницу, сказала, что есть подозрение на развитие ХЕЛП синдрома. Доктора сделали кесарево сечение. Малыш еще две недели провел в интенсивной терапии, я тоже лежала под капельницами. Осложнений удалось избежать.
Загрузка...Хелп синдром в акушерстве | Болезнь Паркинсона
| HELLP-синдром | |
|---|---|
| МКБ-10 | O 14.2 14.2 |
| МКБ-10-КМ | O14.2 |
| DiseasesDB | 30805 |
| MedlinePlus | 000890 |
| eMedicine | ped/1885 |
| MeSH | D017359 |
HELLP-синдром — редкое опасное осложнение в акушерстве, возникающее, как правило, в III триместре беременности, чаще на сроке 35 или более недель. Характеризуется быстрым нарастанием симптомов (тошнота и рвота, боли в эпигастральной области и в области правого подреберья, отёки, головная боль, гиперрефлексия и др.) [1] .
Впервые синдром был описан в 1954 году Дж. А. Притчардом. Название пошло от первых букв трёх основных характеристик синдрома: гемолиза (Hemolysis), повышения активности ферментов печени (Elevated Liver enzymes) и тромбоцитопении (Lоw Platelet соunt) [2] .
Во время беременности организм женщины испытывает колоссальную нагрузку. Все системы обеспечивают поддержание здоровья не только матери, но и малыша. Развитие патологий в этот период жизни человека происходит в самой тяжелой форме. Это связано с ограниченностью «запаса прочности» организма, а также с особенностями метаболизма во время вынашивания плода. Одним из критических состояний в акушерстве является ХЕЛП синдром. Его созвучность с английским словом «help» – «помощь» неслучайна. Выявление признаков данного расстройства чаще регистрируется в последнем триместре либо в первую неделю после родов и требует интенсивной терапии и госпитализации пациентки. Возникает сразу несколько серьезных нарушений, которые зачастую угрожают не только здоровью ребенка, но и жизни матери.
HELLP синдром при беременности – редкая патология, которая проявляется серьезными гемодинамическими нарушениями и отказом нормальной функции печени. Смертность женщин при отсутствии медицинской помощи достигает 100%. Если у пациентки выявляется подобное заболевание, требуется срочное родоразрешение, в противном случае и мать, и ребенок могут погибнуть. Если синдром сформировался на позднем этапе гестоза, прибегают к медикаментозной стимуляции. На более ранних сроках требуется проведение кесарева сечения. В противном случае последствия фатальны.
Причины развития недуга у беременных
HELLP синдром в акушерстве изучен не до конца. Точный патогенез его возникновения неизвестен. К причинам, которые могут спровоцировать развитие осложнения, относят:
- Аутоиммунные процессы, приводящие к разрушению собственных клеток организма. Происходит уменьшение количества тромбоцитов и красных кровяных телец, что и сопровождается серьезными гемодинамическими расстройствами.
- Врожденные аномалии функционирования печени, заключающиеся в сбоях процессов выработки ферментов.
- Тромбоз сосудов гепатобилиарной системы.
- Антифосфолипидный синдром выделяется в отдельную нозологическую единицу, хотя по сути представляет собой аутоиммунный процесс. Происходит чрезмерное разрушение антителами липидных структур клеточных оболочек организма.
Распространено развитие ХЕЛП синдрома на фоне отсутствия внимания к осложнениям беременности, например, к преэклампсии. Если женщина не состоит на учете у гинеколога и не контролирует собственное здоровье и состояние малыша, подобное расстройство способно прогрессировать. Прямой связи между заболеванием и серьезным повышением артериального давления не установлено. При этом развитие HELLP синдрома зачастую регистрируется одновременно с эклампсией.
Факторы риска
К возникновению патологии предрасполагают и некоторые особенности организма женщины, такие как:
- Первородящие матери редко сталкиваются с подобной проблемой. А вот повторение гестоза может осложниться ХЕЛП синдромом.
- Многоплодная беременность чаще приводит к формированию подобных расстройств, чем развитие только одного ребенка в матке.
- Наличие в анамнезе пациентки тяжелых хронических поражений сердечно-сосудистой системы, печени и почек.
- Возраст более 25 лет – фактор риска при гестозе в отношении дальнейшего развития гемодинамических нарушений.
- ХЕЛП синдром чаще регистрируется у женщин со светлой кожей, чем у смуглых пациенток.
Основные симптомы
Клиническая картина заболевания связана с основными патологическими процессами, происходящими в организме. Расшифровка аббревиатуры HELLP подразумевает формирование следующих проблем:
- H — hemolisis. Гемолиз – это процесс распада эритроцитов непосредственно в кровяном русле.
- EL – elevated liver enzymes. Повышение уровня печеночных энзимов сопровождает серьезные нарушения функции органа. Увеличение концентрации ферментов свидетельствует о гибели гепатоцитов.
- LP – low platelet levels. Снижение уровня тромбоцитов – клеток, обеспечивающих остановку кровотечения. Подобная проблема может быть как следствием образования патологических сгустков и разрушения структур в сосудах, так и возникать при недостаточной выработке тромбоцитов красным костным мозгом.
Подобный каскад реакций сопровождается следующими симптомами:
- Тошнота и рвота в норме возникают при токсикозе на ранних сроках беременности. Однако при ХЕЛП синдроме они могут повторяться и в последнем триместре.
- Мигрень и головокружение – распространенные симптомы, которые зачастую являются первым сигналом развития преэклампсии и других опасных гемодинамических расстройств.
- На более поздних сроках появляется желтушное окрашивание слизистых оболочек. Это связано с активным выходом в кровь пигмента билирубина, который содержится в эритроцитах и клетках печени.
- Появление гематом и петехий на месте незначительных повреждений, например, ссадин или инъекций. Подобный клинический признак свидетельствует о нарушениях в свертывающей системе.
- Наиболее тяжелым симптомом ХЕЛП синдрома является развитие судорог. Оно связано с нарушением транспорта кислорода к клеткам мозга, поскольку происходит снижение уровня эритроцитов, выполняющих эту функцию.
Диагностика
После появления симптомов недуга у врачей остается совсем немного времени на то, чтобы спасти женщину и ребенка. Значительное ухудшение и гибель могут развиться уже через 12 часов после появления клинических признаков. Диагноз ставится на основании анамнеза и гематологических тестов, в которых выявляют характерные для проблемы изменения.
ХЕЛП синдром у беременных требует проведения визуальной диагностики. УЗИ позволяет оценить наличие органических повреждений печени и тромбоза ее сосудов. Исследование плода при помощи ультразвука также рекомендуется.
Трудность в подтверждении возникновения недуга сводится к тому, что диагностика зачастую основана на различных критериях. Хотя и существуют специальные рекомендации как по подтверждению HELLP синдрома, так и по его лечению, во многих источниках авторы ссылаются на различные патологические изменения. Некоторые утверждают, что диагноз ставится только лишь на основании характерных отклонений в биохимическом анализе крови, которые включают в себя повышение уровня печеночных ферментов и билирубинов. Другие склоняются к тому, что для подтверждения HELLP синдрома требуется сочетание ярко выраженной тяжелой преэклампсии с гематологическими показателями, характерными для данного расстройства. При этом в ряде исследований, описывающих проблему, не было указаний на подозрение и подтверждение наличия гемолиза у женщин с этим заболеванием. То есть у некоторых пациентов при развитии нарушения распад эритроцитов в кровеносном русле отсутствует в принципе.
Диагностика ХЕЛП синдрома требует комплексного подхода, хотя и следует ориентироваться не только на клинические проявления недуга и анамнез пациентки, но и на наличие характерных нарушений в лабораторных тестах.
Методы лечения
Проблема в гинекологии относится к числу экстренных, поэтому в учебном процессе медиков ей уделяется особое внимание. Врачи либо стимулируют естественную родовую деятельность при помощи введения соответствующих препаратов, либо прибегают к операции по извлечению плода из матки.
Акушерская тактика зависит от времени развития гестоза:
- Если срок превышает 34 недели, то применяются простагландины и эпидуральная анестезия, поскольку предпочтение отдается естественному процессу. Ждать не имеет смысла: состояние женщины может ухудшиться в любой момент. В тяжелых случаях пациентку помещают в отделение интенсивной терапии.
- Когда ХЕЛП синдром выявляется в промежутке между 27 и 34 неделей, проводится стабилизация состояния матери, а также подготовка плода к проведению кесарева сечения. Показаниями к отсрочке операции являются эклампсия, формирование ДВС-синдрома и кровотечения.
- Если патология развилась ранее 27 недель, после применения глюкокортикоидов с целью адаптации недоразвитых легких малыша проводится оперативное вмешательство.
ХЕЛП синдром может возникать и после родов. В таких случаях лечение упрощается тем, что спасать требуется только мать.
Осложнения
При отсутствии медицинской помощи или несоблюдении рекомендаций докторов происходят нарушения функции печени, почек и легких матери. Ребенок страдает от задержек развития, респираторного дистресс-синдрома и асфиксии. В 20% случаев плод погибает даже при своевременно оказанной помощи, если присутствуют значительные изменения гемодинамики женского организма.
Процесс восстановления после операции
После родоразрешения требуется мониторинг состояния пациентки, поскольку HELLP синдром может развиться и позже. Проводится симптоматическое лечение, применяются гормональные препараты, которые позволяют нормализовать показатели крови. Срок выписки женщины из больницы зависит от ее самочувствия и состояния здоровья малыша.
Профилактика и прогноз
Несмотря на незначительную частоту выявления ХЕЛП синдрома у беременных, ему уделяется большое внимание. Предупреждение формирования недуга сводится к соблюдению правил здорового образа жизни и своевременному обращению к врачу. Прогноз зависит от срока гестоза, а также от наличия у женщины хронических заболеваний.
Отзывы о лечении
Екатерина, 28 лет, г. Саратов
Всю беременность стояла на учете у гинеколога. Никаких жалоб на здоровье не было вплоть до 35 недели. Появились тошнота и боль в животе. Обратилась к врачу — меня срочно госпитализировали с подозрением на ХЕЛП синдром. Пришлось проводить стимуляцию, рожала сама. Еще две недели мы с малышом провели в больнице.
Карина, 32 года, г. Москва
Начал беспокоить токсикоз в последнем триместре беременности. Списывала все на усталость, но решила провериться и сходить к врачу. Гинеколог направила меня в больницу, сказала, что есть подозрение на развитие ХЕЛП синдрома. Доктора сделали кесарево сечение. Малыш еще две недели провел в интенсивной терапии, я тоже лежала под капельницами. Осложнений удалось избежать.
HELLP-синдром — тяжелое осложнение беременности, для которого характерна триада признаков: гемолиз, повреждение печеночной паренхимы и тромбоцитопения. Клинически проявляется быстро нарастающей симптоматикой — болями в области печени и в животе, тошнотой, рвотой, отеками, желтушностью кожи, повышенной кровоточивостью, нарушением сознания вплоть до комы. Диагностируется на основании общего анализа крови, исследования ферментной активности и состояния гемостаза. Лечение предполагает экстренное родоразрешение, назначение активной плазмозамещающей, гепатостабилизирующей и гепатопротекторной терапии, препаратов, нормализующих гемостаз.
Общие сведения
Хотя в последние годы HELLP-синдром наблюдается нечасто, он в 4-12% случаев осложняет течение тяжелых гестозов и при отсутствии адекватного лечения отличается высокими показателями материнской и детской смертности. Синдром как отдельная патологическая форма впервые был описан в 1954 году. Название расстройства образовано первыми буквами терминов, определяющих ключевые проявления заболевания: H – hemolysis (гемолиз), EL – elevated liver enzymes (повышение активности печеночных ферментов), LP – low level platelet (тромбоцитопения). Синдром HELLP обычно возникает в 3-м триместре беременности на 33-35 неделе. В 30% случаев он развивается на 1-3 сутки после родов. По результатам наблюдений, группу риска составляют светлокожие беременные старше 25 лет с выраженными соматическими расстройствами. С каждой последующей беременностью вероятность развития заболевания возрастает, особенно если речь о вынашивании двух и более плодов.
Причины
На сегодняшний день этиология расстройства окончательно не определена. Специалистами в сфере акушерства и гинекологии предложено более 30 теорий возникновения этой острой акушерской патологии. Вероятнее всего, она развивается при сочетании ряда факторов, усугубляемых течением гестоза. Некоторые авторы рассматривает беременность как один из вариантов аллотрансплантации, а синдром HELLP как аутоиммунный процесс. В числе наиболее частых причин заболевания называют:
- Иммунные и аутоиммунные нарушения. В крови пациенток отмечается депрессия B- и T-лимфоцитов, определяются антитела к тромбоцитам и эндотелию сосудов. Уменьшено соотношение в паре простациклин/тромбоксан. Иногда заболевание осложняет течение другой аутоиммунной патологии — антифосфолипидного синдрома.
- Генетические аномалии. Основой для развития синдрома может стать врожденная несостоятельность ферментных систем печени, что повышает чувствительность гепатоцитов к действию повреждающих факторов, возникающих при аутоиммунном ответе. У ряда беременных также отмечаются врожденные нарушения свертывающей системы.
- Неконтролируемый прием некоторых медикаментов. Вероятность развития патологии увеличивается при употреблении фармакологических препаратов, оказывающих гепатотоксическое действие. В первую очередь речь идет о тетрациклине и хлорамфениколе, повреждающий эффект которых возрастает при незрелости ферментных систем.
Патогенез
Пусковым моментом в развитии HELLP-синдрома становится уменьшение выработки простациклина на фоне аутоиммунной реакции, возникшей вследствие воздействия антител на клеточные элементы крови и эндотелий. Это приводит к микроангиопатическим изменениям внутренней оболочки сосудов и высвобождению плацентарного тромбопластина, который поступает в кровоток матери. Параллельно с повреждением эндотелия возникает спазм сосудов, провоцирующий ишемию плаценты. Следующим этапом патогенеза синдрома HELLP становится механическое и гипоксическое разрушение эритроцитов, которые проходят через спазмированное сосудистое русло и подвергаются активной атаке антител.
На фоне гемолиза усиливается адгезия и агрегация тромбоцитов, снижается их общий уровень, кровь сгущается, возникает множественный микротромбоз с последующим фибринолизом, развивается ДВС-синдром. Нарушение перфузии в печени приводит к формированию гепатоза с некрозом паренхимы, образованием субкапсулярных гематом и повышением уровня ферментов в крови. Из-за спазма сосудов повышается артериальное давление. По мере вовлечения в патологический процесс других систем нарастают признаки полиорганной недостаточности.
Классификация
Единая систематизация форм HELLP-синдрома пока отсутствует. Некоторые зарубежные авторы предлагают при определении варианта патологического состояния учитывать данные лабораторных исследований. В одной из существующих классификаций выделяют три категории лабораторных показателей, которые соответствуют скрытым, подозреваемым и явным признакам внутрисосудистой коагуляции. Более точным является вариант, основанный на определении концентрации тромбоцитов. По этому критерию различают три класса синдрома:
- 1-й класс. Уровень тромбоцитопении составляет меньше 50×10 9 /л. Клиника характеризуется тяжелым течением и серьезным прогнозом.
- 2-й класс. Содержание тромбоцитов крови составляет от 50 до 100×10 9 /л. Течение синдрома и прогноз более благоприятны.
- 3-й класс. Отмечаются умеренные проявления тромбоцитопении (от 100 до 150×10 9 /л). Наблюдаются первые клинические признаки.
Симптомы
Начальные проявления заболевания неспецифичны. Беременная или роженица жалуется на болезненность в эпигастрии, области правого подреберья и брюшной полости, головную боль, головокружение, чувство тяжести в голове, болезненные ощущения в области мышц шеи и плечевого пояса. Нарастает слабость и быстрая утомляемость, ухудшается зрение, возникает тошнота и рвота, отечность. Клиническая симптоматика очень быстро прогрессирует. По мере усугубления состояния в местах инъекций и на слизистых формируются участки геморрагий, кожа становится желтушной. Наблюдается заторможенность, спутанность сознания. При тяжелом течении заболевания возможны судорожные припадки, появление крови в рвотных массах. В терминальных стадиях развивается коматозное состояние.
Осложнения
Для синдрома HELLP характерны полиорганные нарушения с декомпенсаций основных жизненных функций организма. Почти в половине случаев заболевание осложняется ДВС-синдромом, у каждой третьей пациентки возникают признаки ОПН, у каждой десятой — отек мозга или легких. У некоторых больных развивается экссудативный плеврит и легочный дистресс-синдром. В послеродовом периоде возможно профузное маточное кровотечение с геморрагическим шоком. В редких случаях у женщин с HELLP-синдромом отслаивается клетчатка, возникает геморрагический инсульт. У 1,8% пациенток выявляются субкапсулярные гематомы печени, разрыв которых обычно приводит к массивному внутрибрюшному кровотечению и гибели беременной или роженицы.
Синдром HELLP представляет опасность не только для матери, но и для ребенка. Если патология развивается у беременной, возрастает вероятность преждевременных родов или отслойки плаценты с коагулопатическим кровотечением. В 7,4-34,0% случаев плод погибает внутриутробно. Практически у трети новорожденных отмечается тромбоцитопения, приводящая к кровоизлияниям в мозговую ткань и последующим неврологическим расстройствам. Часть детей рождается в состоянии асфиксии или с респираторным дистресс-синдромом. Серьезным, хотя и нечастым осложнением заболевания становится некроз кишечника, выявляемый у 6,2% младенцев.
Диагностика
Подозрение на развитие у пациентки синдрома HELLP является основанием для экстренного выполнения лабораторных анализов, верифицирующих поражение системы гемостаза и печеночной паренхимы. Дополнительно обеспечивается контроль основных жизненных параметров (частоты дыхания, температуры пульса, артериального давления, которое повышено у 85% больных). Наиболее ценными в диагностическом плане являются следующие виды обследований:
- Общий анализ крови. Определяется снижение количества эритроцитов и их полихромазия, деформированные или разрушенные красные кровяные тельца. Одним из диагностически достоверных критериев считается тромбоцитопения меньше 100×10 9 /л. Количество лейкоцитов и лимфоцитов обычно не изменено, отмечается некоторое снижение СОЭ. Падает уровень гемоглобина.
- Печеночные пробы. Выявляются нарушения ферментных систем, типичные для поражения печени: аминотрансферазная активность (АсТ, АлТ) повышена в 12-15 раз (до 500 Ед/л). В 3 раза и больше возрастает активность щелочной фосфатазы. Уровень билирубина в крови превышает 20 мкмоль/л. Концентрации протеинов и гаптоглобина снижены.
- Оценка системы гемостаза. Характерны лабораторные признаки коагулопатии потребления – уменьшается содержание свертывающих факторов, синтезируемых в печени с участием витамина К. Снижен уровень антитромбина III. О нарушении свертывания крови также свидетельствует удлинение тромбинового времени, снижение АЧТВ и концентрации фибриногена.
Следует отметить, что типичные лабораторные признаки синдрома HELLP могут отклоняться от нормативных показателей неравномерно, в таких случаях говорят о вариантах заболевания — ELLP-синдроме (отсутствует гемолиз эритроцитов) и HEL-синдроме (содержание тромбоцитов не нарушено). Для экспресс-оценки состояния печени проводят ее ультразвуковое исследование. Поскольку при тяжелых формах заболевания нарушается функция почек, уменьшение суточного количества мочи, появление протеинурии и повышение содержания в крови азотистых веществ (мочевины, креатинина) считается прогностически неблагоприятным фактором. С учетом патогенеза заболевания рекомендованы ЭКГ, УЗИ почек, исследование глазного дна. В дородовом периоде для мониторинга состояния плода, гемодинамики плода и матери выполняют КТГ, УЗИ матки, допплерометрию.
С учетом серьезности прогноза заболевания в последнее время отмечается его гипердиагностика. HELLP-синдром необходимо дифференцировать от тяжелого течения гестозов, жирового гепатоза беременных, вирусных и лекарственных гепатитов, наследственной тромбоцитопенической пурпуры, гемолитического уремического синдрома, внутрипеченочного холестаза, синдрома Дабина-Джонсона, синдрома Бадда-Киари, системной красной волчанки, цитомегаловирусной инфекции, инфекционного мононуклеоза и других патологических состояний. В сложных клинических случаях к диагностическому поиску привлекают гепатолога, анестезиолога-реаниматолога, невропатолога, окулиста, инфекциониста, иммунолога, терапевта, ревматолога, хирурга, нефролога.
Лечение HELLP-синдрома
Врачебная тактика при выявлении заболевания у беременной направлена на прерывание беременности в течение 24 ч от момента постановки диагноза. Пациенткам со зрелой шейкой матки рекомендовано родоразрешение через естественные родовые пути, однако чаще в экстренном порядке выполняется кесарево сечение под эндотрахиальным наркозом с применением негепатотоксичных анестетиков и продленной ИВЛ. На этапе интенсивной предоперационной подготовки за счет введения свежезамороженной плазмы, кристаллоидных растворов, глюкокортикоидов, ингибиторов фибринолиза максимально стабилизируется состояние женщины, по возможности компенсируются нарушенные полиорганные нарушения.
Комплексная медикаментозная терапия, направленная на ликвидацию ангиопатий, микротромбозов, гемолиза, воздействие на различные звенья патогенеза, восстановление функции печени, других органов и систем, активно продолжается в послеоперационном периоде. Для лечения синдрома, профилактики или устранения его возможных последствий рекомендованы:
- Инфузионная и кровозамещающая терапия. Введение плазмы крови и ее заменителей, тромбоконцентратов, комплексных солевых растворов позволяет восполнить разрушенные форменные элементы и дефицит жидкости во внутрисосудистом русле. Дополнительным эффектом такой терапии ставится улучшение реологических показателей и стабилизация гемодинамики.
- Гепатостабилизирующие и гепатопротекорные препараты. Чтобы стабилизировать печеночный цитолиз, назначают парентеральное введение глюкокортикоидов. Использование гепатопротекторов направлено на улучшение работы гепатоцитов, защиту их от токсических метаболитов, стимуляцию восстановления разрушенных клеточных структур.
- Средства для нормализации гемостаза. Для улучшения показателей свертывающей системы крови, уменьшения проявлений гемолиза и предотвращения микротромбоза применяют низкомолекулярные гепарины, другие дезагреганты и антикоагулянты, лекарственные препараты с вазоактивным действием. Эффективно назначение ингибиторов протеаз.
С учетом показателей гемодинамики пациенткам с синдромом HELLP проводят индивидуализированную гипотензивную терапию, дополненную спазмолитиками. Для предотвращения возможных инфекционных осложнений используют антибиотики за исключением аминогликозидов, которые обладают гепато- и нефротоксичным действием. По показаниям назначают ноотропные и церебропротекторные лекарственные средства, витаминно-минеральные комплексы. При возникновении проявлений острой почечной недостаточности в зависимости от выраженности расстройств выполняют плазмаферез и гемодиализ.
Прогноз и профилактика
Прогноз HELLP-синдрома всегда серьезный. В прошлом летальность при заболевании достигала 75%. В настоящее время благодаря своевременной диагностике и патогенетическим методам терапии материнскую смертность удалось снизить до 25%. В профилактических целях повторнородящим женщинам с хроническими соматическими заболеваниями рекомендуется ранняя постановка на учет в женскую консультацию и постоянное наблюдение акушера-гинеколога. При обнаружении признаков гестоза важно тщательное выполнение назначений лечащего врача, нормализация диеты, соблюдение режима сна и отдыха. Быстрое ухудшение состояния беременной с возникновением симптоматики тяжёлой эклампсии и преэклампсии является показанием к экстренной госпитализации в акушерский стационар.
понятие, клинические формы, возможные осложнения, лечебная и акушерская тактика
В жизни каждого человека неизбежно наступает момент, который вынуждает обратиться к посторонней помощи. Часто помощниками в таких ситуациях выступают медработники. Это происходит, если организм человека оккупировал коварный недуг, а самостоятельно справиться с ним не представляется возможным. Всем известно, что счастливое состояние беременности - это не болезнь, но именно будущие мамочки особенно нуждаются в медицинской и психологической помощи.
"Помогите!", или Откуда произошло название недуга
Призыв о помощи на разных языках звучит иначе. Например, на английском отчаянное русское «Помогите!» произносится как «хелп». Синдром ХЕЛП (HELLP) неслучайно практически созвучен со ставшей уже международной мольбой о помощи.
Симптомы и последствия этого осложнения при беременности таковы, что срочное медицинское вмешательство крайне необходимо. Аббревиатура HELLP обозначает целый комплекс проблем со здоровьем: в работе печени, со свертываемостью крови и повышенным риском кровотечений. Кроме перечисленных, HELLP-синдром вызывает сбои в работе почек и нарушения артериального давления, тем самым значительно усугубляя течение беременности.
Картина заболевания бывает настолько тяжела, что происходит отрицание организмом самого факта деторождения, наступает аутоиммунный сбой. Такая ситуация возникает при тотальной перегрузке женского организма, когда защитные механизмы отказываются работать, накатывает жесточайшая депрессия, исчезает воля к жизненным свершениям и дальнейшей борьбе. Кровь не свертывается, раны не заживают, кровотечения не прекращаются, а печень не способна выполнять свои функции. Но это критическое состояние поддается врачебной коррекции.
История болезни
Синдром ХЕЛП был описан в конце 19-го века. Но только в 1978 году Гудлин связал эту аутоиммунную патологию с преэклампсией во время беременности. А в 1985 году, благодаря Вейнштейну, разрозненные симптомы были объединены под одним названием: HELLP-синдром. Примечательно, что в отечественных медицинских источниках эта серьезная проблема практически не описана. Лишь отдельные российские анестезиологи и специалисты по оказанию реанимационной помощи более подробно разбирали это грозное осложнение гестоза.
Между тем ХЕЛП-синдром при беременности стремительно набирает обороты и уносит немало жизней.
Опишем каждое осложнение отдельно.
Гемолиз
Синдром ХЕЛП в первую очередь включает в себя внутрисосудистый грозное заболевание характеризуется тотальной клеточной деструкцией. Разрушение и старение эритроцитов вызывает лихорадку, желтушность кожи, появления крови в исследованиях урины. Самые опасные для жизни последствия - риск возникновения обильных кровотечений.
Опасность тромбоцитопении
Следующий компонент аббревиатуры данного синдрома - тромбоцитопения. Это состояние характеризуется понижением тромбоцитов в формуле крови, со временем вызывающим спонтанную кровоточивость. Остановить подобный процесс можно только в условиях стационара, а во время беременности такое состояние представляет особенную опасность. Причиной могут стать грубые иммунные нарушения, повлекшие за собой аномалию, при которой организм борется сам с собой, уничтожая здоровые клетки крови. Угрозу жизни представляет возникшее на фоне изменения числа тромбоцитов нарушение свертываемости крови.
Грозный предвестник: повышение печеночных ферментов
Комплекс патологий, входящих в синдром ХЕЛП, венчает такой неприятный признак, как Для будущих мам это значит, что в одном из важнейших органов человеческого организма происходят серьезные сбои. Ведь печень не только очищает организм от токсинов и помогает осуществлению пищеварительной функции, но и влияет на психоэмоциональную сферу. Часто такое нежелательное изменение обнаруживается при проведении планового анализа крови, который назначают беременной женщине. При гестозе, осложненном синдромом ХЕЛП, показатели значительно отличаются от нормы, выявляя угрожающую картину. Поэтому медицинская консультация - первая процедура, обязательная к исполнению.
Особенности третьего триместра
3 триместр беременности очень важен для дальнейшего вынашивания плода и родоразрешения. Частыми осложнениями являются отеки, изжога и пищеварительная дисфункция.
Это происходит по причине нарушений в работе почек и печени. Увеличенная матка оказывает нешуточное давление на органы пищеварения, из-за чего они начинают давать сбой. Но при гестозе могут возникать состояния, называемые которые усугубляют боли в эпигастральной области, провоцируют появление тошноты, рвоты, отеков, высокого кровяного давления. На фоне неврологических осложнений могут возникать судорожные припадки. Опасные симптомы нарастают, иногда практически молниеносно, причиняя огромный вред организму, угрожая жизни будущей мамы и плода. По причине тяжелого течения гестоза, который часто несет с собой 3 триместр беременности, нередко возникает синдром с говорящим названием ХЕЛП.
Яркая симптоматика
HELLP-синдром: клиническая картина, диагностика, акушерская тактика -
Хелп синдром у беременных в акушерстве, после родов: лечение, симптомы
Хелп синдром считается опасным осложнением, которое развивается у женщин на большом сроке гестации или в послеродовом периоде. Патология сопровождается выраженными клиническими проявлениями и не может оставаться незамеченной. При развитии синдрома пациентке требуется экстренное оказание медицинской помощи, поскольку бездействие чаще всего приводит к внутриутробной гибели младенца и летальному исходу у женщины.
Hellp синдром при беременности
Хелп синдром в последние годы встречается не так часто. Одной из причин снижения количества осложнений можно назвать рациональный подход к планированию беременности. Статистика показывает, что на сегодняшний день до 7 из 10 пар перед зачатием проходят обследование. Выявление опасных заболеваний на этапе планирования позволяет избежать осложнений во время вынашивания и в послеродовом периоде.
 Хелп синдром может привести к смерти
Хелп синдром может привести к смерти У беременных женщин в организме происходят колоссальные изменения. В течение гестацинного срока увеличивается объем циркулирующей крови, ежедневно возрастает нагрузка на почки и сердце. Данные состояния повышают риск развития различных осложнений. Одним из опасных является хелп синдром. Впервые данное состояние было описано в 1954 году. Еще через 28 лет триада симптомов была объединена в единую патологию, которая вошла в МКБ-10 под названием «Патологии беременности и послеродового периода».
Основанием для выбора данного названия стал комплекс биологических процессов, происходящих в организме женщины. Хелп синдром включает в себя следующие состояния:
- эритроциты крови разрушаются и выделяют в окружающую среду гемоглобин;
- увеличивается активность печеночных ферментов;
- количество тромбоцитов снижается, в результате чего возникают внутренние кровотечения разной локализации.
Согласно статистическим данным, у 70% женщин при развитии данной патологии наступает летальный исход. Осложнение также может приводить к необратимым последствиям и инвалидизации. Статистика младенческой смертности более оптимистична. До 8 детей из 100 погибают в результате развития синдрома у матери. Данные показатели обусловлены экстренным оказанием первой помощи при развитии симптомов патологии у женщины.
Осложнение чаще всего возникает в третьем триместре беременности у пациенток, которые уже имеют детей. Также синдром может появиться после родов в течение 1–3 суток, однако это случается редко.
Классификация
Ранее хелп синдром никак не классифицировался. В современной медицине выделяется два вида патологического процесса:
- первая стадия – характеризуется критическим снижением показателя тромбоцитов до 50 единиц и менее;
- вторая стадия – характеризуется снижением показателя тромбоцитов до 50–100 единиц.
Лабораторные исследования показывают скрытые, явные или подозреваемые проявления. На основании полученных данных можно сделать прогноз для данной пациентки.
Симптомы патологии
Слабая выраженность симптомов на начальных этапах развития затрудняет диагностику. Часто женщины связывают ухудшение самочувствия с другими состояниями и могут игнорировать истинную причину. Однако клиническая картина достаточно быстро становится выраженной и уже не может оставаться незамеченной.
 У беременных при хелп синдроме развивается критическое состояние
У беременных при хелп синдроме развивается критическое состояние Симптомы:
- диспепсические расстройства, сопровождающиеся тошнотой и последующей рвотой;
- болезненные ощущения в животе, локализующиеся под правым ребром;
- стремительное формирование отеков нижних конечностей;
- шум в ушах;
- головные боли;
- упадок сил и резкое возникновение слабости;
- потребность в физической активности, вызванная моторным беспокойством;
- повышение активности рефлексов.
По мере ухудшения самочувствия у беременных меняются органолептические свойства мочи, возникает рвота с кровью, в местах введения инъекций появляются обширные гематомы. Кульминацией данных процессов становятся кома и летальный исход.
Причины возникновения хелп синдрома в акушерстве
На сегодняшний день нельзя назвать точных причин развития данного осложнения. Предполагается, что основанием для появления патологии становятся:
- аутоиммунные заболевания;
- иммуносупрессия;
- изменения в гемостазе;
- антифосфолипидный синдром;
- генетическая предрасположенность;
- использование некоторых лекарственных средств.
В группу риска входят женщины после 25 лет, вынашивающие более одного плода и имеющие соматические заболевания.
Протокол диагностики
При подозрении на hellp синдром необходимо незамедлительно выполнить лабораторные исследования – анализы крови и мочи. Помимо этого, проводится ультразвуковое исследование печени. При возникновении сомнений для уточнения диагноза рекомендуется сделать томографию – магнитную или компьютерную.
Лечение
При подтверждении диагноза к лечению необходимо приступать незамедлительно. Тяжелое состояние женщины является основанием для проведения экстренного кесарева сечения. В зависимости от срока гестации и состояния новорожденного ребенка даются клинические рекомендации.
 В акушерстве хелп синдром является показанием к кесареву сечению
В акушерстве хелп синдром является показанием к кесареву сечению Терапевтические мероприятия направлены на восстановление гемостаза в организме женщины. Для этого используются лекарственные средства:
- гепатопротекторы;
- витамины группы В, С;
- кортикостероиды;
- иммунодепрессанты.
Для восстановления работы кровеносной и кроветворной систем выполняют переливание плазмы и плазмаферез. Инфузионно-трансфузионные мероприятия выполняются до стабилизации состояния пациентки.
При угнетении дыхательной функции женщину подключают к аппарату искусственной вентиляции легких. В зависимости от результатов проводимой терапии принимают решение о технике дальнейших мероприятий. Если в брюшной полости формируется асцит, выполняется инструментальное вмешательство для выведения скопившейся жидкости.
Прогноз
При своевременном лечении и быстром регрессе патологических признаков прогноз благоприятный. Состояние пациентки стабилизируется в течение 4–7 суток после проведенного кесарева сечения. Заметно стремительное улучшение самочувствия и восстановление показателей крови. Вероятность повторного возникновения патологии в последующие беременности небольшая и составляет всего 5%. Однако женщин с осложнениями в виде преэклампсии и hellp синдрома относят в группу риска и осуществляют более тщательное наблюдение.
Для ребенка прогноз в большинстве случаев благоприятный, однако в первые минуты после рождения важно выполнить комплексное обследование. Зачастую у новорожденных обнаруживается тромбоцитопения, которая может привести к развитию неврологических патологий.
Нельзя исключать неблагоприятный прогноз.
Отсутствие своевременной помощи и стремительное ухудшение показателей организма женщины приводят к коме и летальному исходу.
Последующее вскрытие часто выявляет множественные кровоизлияния в разных частях тела и разрывы печени.
Хелп синдром относят к серьезным осложнениям, требующим безотлагательной медицинской помощи. При подозрении на развитие данной патологии необходимо вызвать неотложку.
До приезда бригады медиков беременной необходимо принять горизонтальное положение. Запрещено употреблять любые медикаменты, если это не было заранее оговорено с врачом.
Читайте в следующей статье: чем опасен синдром Ашермана
HELLP-синдром в акушерстве: расшифровка, диагностика, лечение
HELLP-синдром (расшифровка - Hemolysis, Elevated Liver Enzymes, and Low Platelets - Гемолиз, Повышенный уровень печеночных ферментов и пониженно количество тромбоцитов) - редкое осложнение эклампсии и преэклампсии (форм поздно возникшего токсикоза беременных), встречающееся в 0,3% всех случаев беременности и почти у 20% женщин с тяжёлыми формами гестоза.Этот синдром впервые был описан под названием синдрома гемолиза, коагулопатии и печёночных аномалий, но позже был переименован в HELLP-синдром. Часто при этом заболевании вовлекаются не только печени и кровеносная система, но и другие органы, особенно почки и мозг. Синдром представляет серьёзную угрозу для матери и ребёнка, а материнская и перинатальная смертность составляют 24% и 33% соответственно.
Причины и патогенез HELLP-синдрома
Предложено много теорий, в частности, многие считают, что заболевание является осложнением тяжёлого гестоза, однако ни одна из них не доказана.
Основную роль в патогенезе синдрома играет повреждение клеток эндотелия с последующим спазмом сосудов, активацией тромбоцитов, аномальным соотношением простациклин/тромбоксан в тромбоцитах и уменьшенное высвобождение вырабатываемого эндотелием релаксирующего фактора.
Признаки и симптомы HELLP-синдрома
Клиническими проявлениями и признаками, по которым можно заподозрить развитие заболевания являются:
- Обычно это много раз рожавшие женщины, обращающиеся за помощью до 37-й недели беременности: около одной трети случаев приходится на период уже после родов, однако синдром может развиваться во время второго триместра беременности (чаще).
- В большинстве случаев отмечаются эпигастральные (подложечные) боли, боли в верхней части или в верхнем правом квадранте живота и постоянная болезненность в этих участках.
- У половины пациентов отмечаются тошнота и рвота.
- Во многих случаях симптомы неспецифичны, напоминают грипп - обычно это утомляемость и плохое общее самочувствие.
- Часто клинические симптомы неясны, а диагноз обычно ставится с опозданием в несколько дней из-за неспецифичного характера проявления заболевания.
- У большинства пациентов отмечается умеренная или сильно выраженная гипертензия: есть данные о том, что болезнь может сопровождаться и нормальным или слегка повышенным давлением.
- К другим признакам относятся судороги, желтуха, желудочно-кишечное кровотечение, кровоточивость слизистых оболочек, боли в груди или плечах и периферические отёки.
Осложнениями синдрома являются (также могут быть признаками заболевания):
- Рассеянная внутрисосудистая коагулопатия.
- Отрыв плаценты, острая почечная недостаточность.
- Отёк лёгких.
- Под (суб-) капсулярная гематома печени.
- Отслоение сетчатки.
- Желудочно-кишечное кровотечение.
- Плевральный выпот.
- Признаки респираторного дистресс-синдрома и отёка мозга.
Диагностика HELLP-синдрома
Диагноз ставится в основном по результатам лабораторных исследований:
- Полный клинический анализ крови выявляет анемию и тромбоцитопению: тромбоцитопения определяется как количество тромбоцитов <100000/мл.
- Гемолиз определяется по аномалиям, выявляемым в мазках крови. К числу маркеров гемолиза относится повышенное количество ретикулоцитов, пониженный уровень гаптогобулина, повышенный уровень лактатдегидрогеназы, билирубина, свободного гемоглобина и уробилиногена.
- Уровень лактатдегидрогеназы >00 МЕ/л и билирубина >1,21 мг/дл.
- Повышен уровень трансаминаз печени (глутамат-оксалоацетат трансаминазы/глутамат-пируват трансаминазы) определяемый по глутамат-пируват аминотрансферазе уровень активности печеночных ферментов повышен до >72 МЕ/л. Возможно повышение щелочной фосфатазы.
- Требуется определение протромбинового и частичного тромбопластинового времени или проведение всего наборат тестов на диссеминированное внутрисосудистое свертывание крови, если есть основание подозревать его наличие.
- Необходимо сдать анализ на азот мочевины и креатинин для оценки функционирования почек, а также анализ мочи для выявления протеинурии (наличие примеси белка в моче).
- Ультразвуковое исследование плаценты и плода.
- С целью исключения других заболеваний может быть показано прохождение рентгенографии грудной клетки (исключить отёк лёгких) и экстренной компьютерной томографии (цель - исключить отёк мозга).
Лечение HELLP-синдрома
При тяжёлом и критическом состоянии проводится триада реанимации (согласно ABC-алгоритма). Необходимо контролировать дыхательные пути: например, у пациентов с отёком мозга и status epilepticus.
Также важно получить доступ к венам с установкой 2 периферических катетеров с толстыми иглами (такой подход важен у пациентов с гемодинамической нестабильностью, например, при осложнением HELLP-синдрома желудочно-кишечным кровотечением).
Дополнительно обеспечивается поступлением 100% кислорода через лицевую маску для повышения содержания O2 как у матери, так и у плода. Положение пациентки должно быть на левом боку, с целью профилактики развития синдрома нижней полой вены.

По прибытию в стационар и оказании помощи квалифицированными врачами производится:
- Борьба с гипертензией с помощью гидралазина: 5-10 мг каждые 15-20 минут, чтобы поддерживать диастолическое (нижнее) давление крови ниже 100 мм.рт.ст.
- Если имеется эклампсия необходимо введение сульфата магния: нагрузочная доза 4-6 г на 1000 мл в/в в течение 15 минут, затем капельница для поддержания, начиная с 2 г/час титруя по клиническому эффекту с учетом токсичности (противоядием является 10%-ный глюконат кальция, 10 мл в/в в течение 3 минут).
- Если нет необходимости в немедленном проведении родов, обсуждается вопрос с перинатологом о возможности антенатального применения кортикостероидов для ускорения развития лёгких ребёнка.
Необходимо проверить группу и совместимость крови и ввести кровепродукты, как описано ниже:
- Бороться с тромбоцитопенией переливанием тромбоцитов женщинам с количеством тромбоцитов меньше 20000/мкл, даже без активного кровотечения, поскольку при этом значительно повышается риск послеродового кровотечения. При количестве тромбоцитов более 40000/мкл положение считается безопасным для нормальных родов.
- Если планируется кесарево сечение, количество тромбоцитов необходимо довести до значения выше 50000/мкл.
- При нарушении коагуляции рекомендуется переливание лиофилизированной плазмы, эритроцитарной массы и антитромбина III.
- При содержании гемоглобина меньше 10 г/дл рекомендуется переливание свежей цельной крови или эритроцитарной массы.
Очень важно следить за появлением гипогликемии: в случае её обнаружения принимать меры для её устранения.
Следует помнить, что окончательным избавлением от HELLP-синдрома являются роды!
Вадим Дементьев, врач-хирург, специально для Mirmam.pro
HELLP-синдром: симптомы, диагностика, лечение
- Красота
-
Основы ароматерапии: как использовать эфирные масла?
Как предотвратить выпадение волос народными средствами?
5 рецептов домашней косметики для Вашей красоты
Домашняя косметика защитит Вашу кожу зимой
Пивные дрожжи – прекрасное средство для здоровья волос и кожи
-
- Медицина
- Общая медицина
- Аллергология
- Гастроэнтерология
- Гематология
- Гинекология
- Дерматология
- Кардиология
- Неврология
- Пульмонология
- Ревматология
- Эндокринология
- Терапия
- ОРЗ
- Хирургический профиль
- Ортопедия
- Оториноларингология
- Офтальмология
- Онкология
- Стоматология
- Травматология
- Урология
- Нефрология
- Хирургия
- Лекарства
- Неврологические
- Кардиологические
- Профессиональные болезни
- Физиотерапия
- Отравления
- Педиатрия
- Планирование семьи
- Паразитология
- Инфекционные болезни
- Боль
- Генетика
- Гериатрия
- Общая медицина
- Питание
- Диета для коррекции веса
- Диета при заболеваниях
- Польза и вред продуктов
- Рецепты
- Сообщество
- Пользователи
- Лента
- Группы для врачей
- Форум
ХЕЛП синдром при беременности: причины, симптомы и лечение
ХЕЛП синдром ‒ это редкая патология у женщин, находящихся на поздних сроках беременности. Практически всегда ее обнаруживают примерно за месяц до начала родовой деятельности. У некоторых женщин признаки такого синдрома возникали уже после родов. Первым эту патологию описал Джордж Притчард. Необходимо сказать, что этот редкий синдром появляется только у семи процентов женщин, но 75% случаев заканчивается летально.
Название HELLP, это аббревиатура английских слов. Каждая буква расшифровывается следующим образом:
- H – разрушение эритроцитов.
- EL – увеличение уровня ферментов печени.
- LP – снижение количества уровня эритроцитов, которые служат для свертывания крови.
В медицинской практике, а именно в акушерстве, синдром ХЕЛП понимают как некоторые отклонения в женском организме, которые не позволяют женщине забеременеть или без патологий выносить здорового малыша.
На сегодняшний день пока не выяснены точные причины появления этого синдрома. Однако ученые не перестают выдвигать различные теории его происхождения. Сегодня существует уже более тридцати теорий, но ни одна не может указать на тот факт, который влияет на появление патологии. Специалисты заметили одну закономерность ‒ такое отклонение появляется на фоне поздно проявившегося токсикоза.
Беременная страдает от отека, который начинается на руках, ногах, затем переходит на лицо, потом на все тело. В моче увеличивается уровень белка, также повышается кровяное давление. Такое состояние крайне неблагоприятно для плода, потому что в организме матери формируются агрессивные к нему антитела. Они негативно влияют на эритроциты и тромбоциты, разрушая их. К тому же нарушается целостность кровеносных сосудов и тканей печени.
Как уже говорилось ранее, ХЕЛП синдром возникает по неизвестным пока причинам.
Однако можно обратить внимание на некоторые факторы, которые увеличивают риск возникновения патологии:
- заболевания иммунной системы;
- наследственность, когда наблюдается нехватка ферментов в печени, то есть врожденная патология;
- изменение количества и предназначения лимфоцитов;
- образование тромбов в кровеносных сосудах печени;
- длительное применение медикаментозных средств без контроля врача.
Проводя наблюдения за патологией, можно выделить определенные факторы, которые называют провоцирующими:
- многочисленные роды в прошлом;
- возраст роженицы более двадцати пяти лет;
- беременность с несколькими плодами.
Наследственный фактор не установлен.
Исходя из того, какие именно признаки проявляет ХЕЛП синдром, некоторые специалисты создали следующую классификацию:
- явные симптомы внутрисосудистого сгущения;
- подозреваемые признаки;
- скрытые.
Похожий принцип имеет и классификация Дж. Н. Мартина: здесь синдром с одноименным названием ХЕЛП делится на два класса.
Первые проявляемые признаки неспецифичны, поэтому диагностировать заболевание по ним невозможно.
У беременной возникают такие признаки, как:
- тошнота;
- нередко рвота;
- головокружение;
- боли в боку;
- беспричинное беспокойство;
- быстрая утомляемость;
- болевые ощущения вверху живота;
- изменение цвета кожного покрова на желтый;
- появление одышки даже при небольших нагрузках;
- нарушение зрения, мозговой деятельности, обмороки.
Первые проявления наблюдаются на фоне больших отеков.
Во время стремительного развития заболевания или в случае, когда медицинская помощь была оказана слишком поздно, развивается отек легких, появляется почечная недостаточность, нарушается процесс мочеиспускания, возникают судороги, повышается температура тела. В некоторых ситуациях женщина может впасть в кому. Врач может поставить точный диагноз синдром ХЕЛП только на основании результатов лабораторного исследования.
Существует еще патология, появившаяся после родового разрешения. Риск ее развития увеличивается, когда у женщины при беременности был тяжелый поздний токсикоз. Кроме того, кесарево сечение или тяжелые роды также могут быть провокаторами. Если у роженицы ранее возникали вышеописанные признаки, тогда ее нужно брать под усиленное наблюдение. Это должен делать медицинский персонал родильного дома.
Если врач подозревает у беременной такое заболевание, он должен выписать ей направление на проведение лабораторных исследований, таких как:
- анализ мочи – с его помощью можно узнать уровень и наличие белка, кроме того, диагностируется функционирование почки;
- забор крови на анализ, чтобы узнать уровень гемоглобина, тромбоцитов и эритроцитов, а также важен показатель билирубина;
- ультразвуковое исследование состояния плаценты, брюшины, печени и почек;
- компьютерная томография, чтобы не поставить ложный диагноз, у которого похожие признаки;
- кардиотокография – определяет жизнеспособность плода и оценит его сердцебиение.

Кардиотокография
Кроме этих исследований, проводится визуальный осмотр пациентки и сбор анамнеза. Наличие таких признаков, как желтый цвет кожного покрова, синяки от уколов, помогут более точно установить диагноз.
Часто врачи прибегают к помощи своих коллег, работающих в других направлениях, например, реаниматолога, гастроэнтеролога, гепатолога.
При диагностике этой патологии необходимо исключить следующие заболевания:
По результатам диагностики определяется тактика лечения.
Когда беременной диагностирована ХЕЛП патология, то это уже является показанием к срочной госпитализации. Основной способ терапии – прерывание беременности, потому что именно из-за нее эта патология и возникает.
Однако есть шанс спасти ребенка, ведь такое состояние у беременных проявляется уже на поздних сроках, поэтому женщину стимулируют для родовой деятельности. В ситуации, когда матка готова и срок вынашивания более тридцати пяти недель, назначают кесарево сечение.
Если срок беременности меньше, тогда женщине прописывают глюкокортикостероиды: они помогут легким плода раскрыться. Но если есть такие признаки, как обильное кровотечение, высокий показатель кровяного давления, кровоизлияние в головной мозг, тогда необходимо срочно проводить кесарево сечение, при этом не имеет значения, на каком сроке беременности находится женщина. Проведенная терапия стабилизирует состояние женщины, и помогает восстановить здоровье крохи после проведения хирургического вмешательства.
Если метод терапии правильный, тогда состояние здоровья матери улучшится уже через пару дней после проведенной операции.
После этого врачу необходимо:
- стабилизировать состояние пациентки;
- провести лечение с помощью антибиотиков, чтобы не возникло инфекционных заболеваний;
- назначить прием препаратов, чтобы нормализовать работу почек и печени, а также для профилактики образования тромбов;
- стабилизировать кровяное давление.
До того, как будущей маме проведут операцию кесарева сечения, ей могут назначить такую процедуру, как плазмаферез – из крови удаляют плазму, но при этом используют только четко обозначенный объем.
Проводят это специальным стерильным, к тому же одноразовым аппаратом, который отделяет плазму. Это неопасная процедура, не доставляющая никакого дискомфорта женщине. Время проведения занимает примерно два часа. После этого необходимо переливание крови.
Также в процессе подготовки к операции и сразу после ее проведения, женщине прописывают прием лекарственных препаратов, чтобы снизить показатель кровяного давления, печеночной недостаточности, а также почечной.
В этом поможет только комплексная терапия, в которую будут входить такие препараты, как:
- гормональные лекарства;
- средства для стабилизации функционирования печени;
- лекарственные препараты, которые искусственно снижают иммунитет.
После проведенной операции переливание крови продолжается. Врач еще назначает применение липоевой и фолиевой кислоты, витамина С. Если терапия начата вовремя и операция прошла успешно, тогда прогноз довольно благоприятный. После родоразрешения все признаки патологии начинают исчезать, однако, рецидив заболевания высок при всех последующих беременностях.
Появление осложнений от такой патологии – довольно частое явление. К сожалению, не исключены и летальные исходы. Это касается не только матери, но и плода.
Заболевание опасно образованием тромбов и обильным кровотечением любой локации. При тяжелом течении, в головном мозге могут возникнуть кровоизлияния, а это сбои в работе центральной нервной системы.
Также страшны нарушения в почках и печени, ведь последствия таковы, что происходит отравление организма. Некоторые случаи патологии заканчиваются комой, и вывести женщину из этого состояния непросто.
Необходимо отметить, что у плода также могут возникнуть патологии, потому что при таком синдроме происходит отслоение плаценты.

Отслоение плаценты
Такое заболевание вызывает у женщины следующие признаки:
- боль вверху живота;
- резкое снижение кровяного давления;
- одышка;
- сильная слабость.
У плода возникает кислородное голодание,что приводит к отклонениям в развитии, росте и весе. К тому же появившиеся недомогания матери приводят к болезням нервной системы малыша. Такие дети страдают ДЦП, отстают в физическом и психическом развитии, кроме того, они гиперактивны.
При отслоении плаценты на одну треть плод погибает.
Даже если здоровье будущей матери до беременности отличное, все равно риск появления патологии есть.
Поэтому женщина должна соблюдать следующие правила профилактики:
- сознательно планировать беременность, избегать нежелательного зачатия;
- проведение терапевтических действий при выявлении любых заболеваний;
- больше заниматься спортом, соблюдать четкий режим дня;
- после установки факта беременности посещение врача согласно графику;
- регулярный контроль здоровья, то есть сдача анализов;
- своевременная терапия позднего токсикоза;
- здоровое питание;
- употребление необходимого количества жидкости в сутки;
- отказываться от тяжелой физической работы, избегать стрессовых ситуаций;
- соблюдение режима работа/отдых;
- обязательно предупредить врача о приеме лекарственных препаратов от хронических заболеваний.
Самолечение недопустимо.
Клинический случай HELLP-синдрома с благоприятным исходом Текст научной статьи по специальности «Клиническая медицина»
АКУШЕРСТВО
ГИНЕКОЛОГИЯ
РЕПРОДУКЦИЯ
Включен в перечень ведущих рецензируемых журналов и изданий ВАК
2014 • Том 8 • № 1
КЛИНИЧЕСКИЙ СЛУЧАЙ ИБЬЬР-СИНДРОМА С БЛАГОПРИЯТНЫМ ИСХОДОМ
Карпенко ТВ.1, Смирнова Т.Л.2
1БУ «ГКБ №1» Минздравсоцразвития ЧР, Чебоксары 2 ФГБОУ ВПО «Чувашский государственный университет имени ИЯ. Ульянова», Чебоксары
Резюме: на фоне патогенетически обоснованной терапии тяжелого гестоза, осложненного преэклампсией, HELLP-синдромом, у пациентки при беременности 32 недели состояние ухудшалось: сохранялись симптомы тяжелого гестоза, протеинурия достигла 2,1 г/л, тромбоциты снизились до 113х109/л.После операции кесарева сечения, выполненной по жизненным показаниям, состояние больной ухудшилось: на 1-е сутки послеоперационного периода АЛТ - 792 ЕД/л, АСТ1165 ЕД/л, к концу 2-х суток после родоразрешения содержание Д-димеров составило 3222 нг/мл, содержание ферментов уменьшилось (АЛТ545 ЕД/л, АСТ341 ЕД/л). В клиническом теченииHELLP-синдрома отмечены высокие уровни Д-димеров на 3-е сутки - 6086 нг/мл, на 5-е сутки - 4392 нг/мл. Своевременная диагностика иродоразрешение, проведение патогенетической терапии гестоза с применением гепарина обеспечили благоприятный исход HELLP-синдрома у пациентки.
Ключевые слова: гестоз,HELLP-синдром, послеоперационный период, гемостазиограмма, гепарин.
HELLP-синдром представляет собой осложнение гестоза. HELLP-синдром среди беременных с преэклампсией встречается в 2-20% и характеризуется высокой материнской (3,4-24,25%) и перинатальной (1,9%) смертностью. Термин HELLP-синдром (hemolysis, elevated liver enzymes, low platelets) был впервые введен в клиническую практику Weinstein в 1982 г. как чрезвычайно прогрессирующая форма преэклампсии, сопровождающаяся развитием микроангиопатического гемолиза, тромбоцитопении и повышением концентрации печеночных ферментов [12]. По данным Sibai etal. (1993), HELLp-синдром может развиться как до родов (в 30% случаев), так и в послеродовом периоде (70%) [8,9]. В группе женщин с HELLP-синдромом в послеродовом периоде высокий риск развития острой почечной и дыхательной недостаточности. Отмечено, что признаки HELLP-синдрома могут появиться в течение 7 суток после родов и наиболее часто проявляются в течение первых 48
часов после родов. Генетические дефекты свертывающей системы, антифосфолипидный синдром, приобретенная тромбофилия являются предрасполагающими факторами развития HELLP-синдрома [10,11].
Мы представляем клинический случай ведения предродового периода и родов у женщины 18 лет с тяжелой преэклампсией и HELLP-синдромом при беременности 32 недели.
Из анамнеза установлено, что беременную с юности беспокоят головные боли, резистентные к анальгетикам и спазмолитикам, хронический гастродуоденит, ВСД по гипотоническому типу.
Беременная получила стационарное лечение с 28.11.2013 г. по 4.12.2013 г. с диагнозом: «Беременность 22-23 недели. Угроза прерывания беременности.» Сопутствующий дианоз: «Кольпит. Кондило-матоз вульвы. Хронический гастродуоденит, ремиссия. ВСД по гипотоническому типу. Анемия I степени.» Общий анализ крови от 29.11.2013 г.: лейкоциты 9,1x109/л, эритроциты 3,64x1012/л, гемоглобин 109 г/л, гематокрит 32,7%, тромбоциты 179* 109/л, нейтрофилы 64,1%, эозинофилы 0,8%, моноциты 6%, лимфоциты 28,8%, СОЭ 25 мм/ч. Общий анализ мочи от 3.12.2013 г.: белок отрицательный, лейкоциты 0-2 в поле зрения, эритроциты 0. Биохимический анализ крови от 29.11.2013 г.: общий белок 65,2 г/л, мочевина 2,9 ммоль/л, креатинин 69 мкмоль/л, АЛТ 25ЕД/л, АСТ 21 ЕД/л, билирубин общий 3,4 мкмоль/л, глюкоза 4,4 ммоль/л. Коагулограмма от 29.11.2013 г.: АЧТВ 34,7 сек., тромбиновое время продленное 22 сек., МНО 0,86, ПТИ 126%, фибриноген А 3,6 г/л.
Фетометрия, плацентометрия, допплерометрия от
29.11.2013 г.: плод 1, живой в головном предлежании, сердцебиение 140 ударов в минуту. ИР в АП=0,69 (в норме 0,82). Предполагаемая масса плода - 520±50 г. ИАЖ - 106 мм (в норме 97-235). Длина цервикального канала - 32 мм, ширина цервикального канала - 4 мм, внутренний маточный зев закрыт. Заключение: плодовоплацентарный кровоток в норме. Количество околоплодных вод в норме. Тонусметрия от 29.11.2013 г.: маточной активности нет. Получила лечение: имида-зол по 1 свече 1 раз в день эндовагинально, интерферон альфа- 2Ь 500 тыс ЕД 2 раза в день, прогестерон
Карпенко Т.В. • [email protected] • (9Q3) 358-47-49
47
Данная интернет-версия статьи была скачана с сайта http://www.gyn.su . Не предназначено для использования в коммерческих целях.
Информацию о репринтах можно получить в редакции. Тел.: +7 (495) 649-54-95; эл. почта: [email protected] . Copyright © 2013 Издательство ИРБИС. Все права охраняются.
я
s
и
О
СЗ
W
И
X
s
и
О
«
H
и
Рн
и
S
<
200 мг 2 раза в день, дипиридамол 0,025 г 3 раза в день. Выписана на сроке 23 недели беременности в удовлетворительном состоянии под наблюдение женской консультации. АД при выписке 90/60 мм рт. ст. ОЖ 88 см. ВДМ 23 см (+2 см).
Беременная поступила в акушерский стационар №1 с диагнозом преэклампсия по направлению врача женской консультации 7.01.2014 г. АД при поступлении 140/99-140/95 мм рт. ст. При влагалищном исследовании шейка матки отклонена кзади, заружный зев закрыт, плодный пузырь цел, воды целы, предлежит головка.
На фоне патогенетически обоснованной терапии гестоза с применением антигипертензивных препаратов наблюдались следующие гемодинамические показатели: 17.01.2013 г. - АД 120/80 мм рт. ст., САД 93 мм рт. ст., пульс 86 уд. в мин.; 18.01.2013 г. - 120/80 мм рт. ст., САД 93 мм рт. ст., пульс 80 уд. в мин.; 19.01.2013 г. - 120/80 мм рт. ст., САД 93 мм рт. ст., пульс 84 уд. в мин.; 20.01.2013 г. - АД 120/80 мм рт. ст., сАд 90 мм рт. ст., пульс 62 уд. в мин.
Суточный диурез: 18.01.2013 г. - введено 1200 мл, выделено 1450 мл; 19.01.2013 г. - введено 1450 мл, выделено 1432 мл; 20.01.2014 г. - введено 2140 мл, выделено 1560 мл.
Несмотря на терапию в ОПБ, состояние женщины ухудшилось. 20.01.2013 г. в 02 ч беременная предъявила жалобы на периодические ноющие боли в эпигастральной области, больше справа, тошноту, однократную рвоту. Осмотр терапевта в 14 ч: температура 36,60С, частота дыхательных движений 17 в мин., ЧСС 56 в мин, АД 140/80 мм рт. ст., болезненность по краю реберной дуги в области печени, живот болезненный в эпигастрии, правой подвздошной области, правом подреберье. Диурез в норме. Отеки на стопах, голенях, положительный симптом Пастернацкого справа. Проведено УЗИ органов брюшной полости - патологии не выявлено. Общий анализ крови от 20.01.2014 г.: тромбоциты 140х109/л. В общем анализе мочи от 19.01.2014 г. - белок 2,1 г/л. Общий анализ мочи от 20.01.2014 г. - белок 0,58 г/л. Назначены фамотидин, дротаверин, магния сульфат, консультация хирурга.
В условиях проводимой терапии состояние больной прогрессивно ухудшалось. 20.01.2014 г. в 12 ч: АД 150/100 мм рт. ст., пульс 72 уд. в мин., в 14 ч: АД 130/80 мм рт. ст., пульс 74 уд. в мин., в 16 час АД 120/80 мм.рт.ст., пульс 72 в мин, в 18 час АД 130/80 мм рт. ст., пульс 80 уд. в мин.
Для оценки состояния плода проведена допплеро-метрия артерии пуповины 20.10.2014 г.: ИР 0,59 (норма 0,75), скорости кровотока - максимальная 21,8, минимальная 8,9. Плодо-плацентарный кровоток не нарушен. Плацента по передне-боковой стенке справа, толщина 31 мм, с гипоэхогенными участками, I степени зрелости, расстояние от нижнего края плаценты до ВМЗ 84 мм.
Консультация офтальмолога от 20.01.2014 г.: ангиопатия сосудов сетчатки.
Наличие болей в эпигастрии, болезненности по краю реберной дуги в области печени было ошибочно принято за острую хирургическую патологию, и больная переведена в хирургическое отделение. УЗИ органов брюшной полости от 20.01.2014 г.: в 10.30 ч свободной жидкости в брюшной полости не выявлено. УЗИ органов брюшной полости от 20.01.2014 г.: в 18.30 ч: свободной жидкости в брюшной полости не выявлено.
В связи с ухудшением состояния больной было принято решение о переводе в акушерский стационар. При осмотре - состояние средней степени тяжести. Жалобы на боли в эпигастрии. Зрение ясное. Выраженные отеки голеней, живота. Живот увеличен за счет беременной матки. Сердцебиение плода ясное, ритмичное, 136 уд. в мин. АД 170/100 мм рт. ст. Пульс 56 уд. в мин. Тромбоциты 113х109/л. В общем анализе мочи белок от 19.01.2014 г. - 2,1 г/л, от 20.01.2014 г. - 0,580,86 г/л. Больной выставлен диагноз: Беременность 32 недели. Тяжелый гестоз, осложненный преэклампсией. HELLP-синдром. ЗВУР плода. Учитывая наличие тяжелого гестоза, осложненного преэклампсией и HELLP-синдромом, больной произведено досрочное оперативное родоразрешение по жизненным показаниям.
20.01.2014 г. в 22 ч выполнена операция интрапери-тонеального кесарева сечения (КС) на нижнем маточном сегменте под длительной эпидуральной анестезией. Родился ребенок массой 1295 г, рост - 38 см. Апгар - 5-6 баллов. Объем кровопотери - 600 г.
Динамика гемостазиологических показателей пациентки отражена в таблице 1. В послеоперационном периоде от 26.01.14 г. (6-е сутки после КС): фибриноген -А 4,8 г/л; ПТИ - 92%, АЧТВ - 37 сек, РФМК - 15 мг%.
27.01.14 г. (7-е сут. после КС): АЧТВ - 25,3 сек; тром-биновое время - 25,7сек; ПТИ - 116%; протромбиновое время - 9,9 сек; МНО - 0,83; фибриноген А - 3,1 г/л; Д-димер - 610 нг/мл; АТ III - 108%; протеин С - 189%.
28.01.14 г. (8-е сутки после КС): АЧТВ - 25,1 сек; тромбиновое время 22,5 сек; ПТИ - 112,2%; протромбиновое время - 9,8 сек; МНО - 0,82; фибриноген А - 3 г/л.
Динамика биохимических показателей пациентки с HELLP-синдромом отражена в таблице 2. Биохимические показатели от 28.01.14 г. (7-е сутки после КС): общий белок - 57,1 г/л; мочевина - 3,1 ммоль/л; креа-тинин - 83 мкмоль/л; АЛТ - 84 ед/л; АСТ - 25 ед/л; билирубин общий - 6,3 мкмоль/л.
В послеоперационном периоде проведено лечение. Инфузии раствора натрия хлорида 0,9%, аминофиллин 2,4% - 10 мл внутривенно капельно №1; дексаметазон, клиндамицин, окситоцин, протромблекс 600, гепарин натрий по 2500 ЕД 4 раза в сутки, цефтриаксон, гидрок-сиэтилированный крахмал, актовегин, метилпреднизо-лон, цитофлавин, урсодеоксихолиевая кислота, амло-дипин, фуросемид, адеметионин. На 5-е сутки после оперативного родоразрешения доза гепарина увеличена до 5000 ед. 4 раза в день подкожно, в качестве антигипертензивного препарата назначен клонидин. В период с 25.01.2014 по 28.01.2014 г. введен клексан
Данная интернет-версия статьи была скачана с сайта http://www.gyn.su . Не предназначено для использования в коммерческих целях.
Информацию о репринтах можно получить в редакции. Тел.: +7 (495) 649-54-95; эл. почта: [email protected] . Copyright © 2013 Издательство ИРБИС. Все права охраняются.
Показатель Дата Лабораторные нормы
18.01.14г. 21.01.14 г. 1-е сут. после кесарева сечения 22.01.14 г. 2-е сут. после кесарева сечения 22.01.14 г. 22.01.14 г. 18 ч 23.01.14г. 3-е сут. после кесарева сечения 24.01.14г. 4-е сут. после кесарева сечения 25.01.14г. 5-е сут. после кесарева сечения
АЧТВ, сек. 27,5 29,4 26,4 24 34 23,9 25,8 90,2 25,1-34,7
Тромбиновое время, продленное, сек. 35,1 25,7 23,7 20,9 23,1 50,5 98,8 17,2-26,7
Протромбиновый индекс, % 125 112 121 124 87 140 133 109 80,0-130,0
Протромбиновое время, сек. 9,2 11,1 9,5 9,3 9 9,3 10,1 9,9-12,9
МНО 0,86 0,93 0,8 0,78 1,1а 0,75 0,78 0,84 0,8-1,15
Фибриноген А, г/л 3,8 2,2 3,1 2,9 4 2,9 2,2 2,4 2,0-4,7
Д-димер, нг/мл 3222,0 6086 4392,0 0-272
Антитромбин III, % 66 97 83 89 83-128
РФМК, мг% 19
Таблица 1. Гемостазиологические показатели пациентки с HELLP-синдромом в динамике послеоперационного периода.
Показатель Д ата Лабораторные нормы
18.01.14г. 21.01.14 г. 1-е сут. после кесарева сечения 21.01.14 г. 1-е сут. после кесарева сечения 22.01.14 г. 2-е сут. после кесарева сечения 23.01.14 г. 3-е сут. после кесарева сечения 25.01.14 г. 4-е сут. после кесарева сечения 26.01.14 г. 5-е сут. после кесарева сечения 27.01.14 г. 6-е сут. после кесарева сечения
Общий белок, г/л 54 50,1 50,1 55,3 55,3 53,7 57 60 65-85
Мочевина, моль/л 3,9 8,0 8 7,7 7,4 3,6 4,5 3,7 1,7-8,3
Креатинин, мкмоль/л 71 94 94 91 92 71 73 88 58-96
АЛТ, ед/л 15 792 792 545 356 170 372 125 0-45
АСТ, ед/л 12 1165 1165 341 112 34 71 38 0-35
Билирубин общий, мкмоль/л 3,4 15,5 15,5 8,8 8,1 7,2 17 9,3 1,7-20,5
Билирубин прямой, мкмоль/л 3,0 3,0 0-5,1
Таблица 2. Изменение параметров биохимических показателей пациентки с ИЕЬЬР-синдромом в динамике послеоперационного периода.
по 200 мг 2 раза в день подкоджно. Продолжена терапия: цептрал, цефтриаксон, актовегин, магния сульфат, инфузии жидкостей. С 28.01.2014 г. назначен гепарин по 2500 ед. 4 раза в сутки подкожно и 5000 ед. 1 раз в день в/в капельно; никотиновая кислота.
На фоне комплексной терапии в отделении реанимации состояние больной улучшилось. При осмотре 28.01.2014 г. в 10 ч состояние стало ближе к удовлетворительному, сознание адекватное. Жалобы на затруднение вдоха, чувство «кома в горле», периодические головокружения, шум в ушах. Кожные покровы бледные, подкожные гематомы в области послеоперационной раны, в местах инъекций. Дыхание самостоятельное, адекватное, везикулярное, хрипов нет. ЧДД 18 в мин. Сатурация на уровне 99-100% без кислородной поддержки. Тоны сердца ритмичные, ясные, шумов нет, АД 125/85 мм рт. ст. ЧСС 86 в мин. Живот мягкий, не вздут, болезненный в области послеоперационной раны. Границы печени не увеличены. Симп-
том Пастернацкого - отрицательный с обеих сторон. Мочеиспускание самостоятельное, диурез адекватный. Стул самостоятельный. С учетом тяжести перенесенной патологии больной показано стационарное лечение в отделении терапии.
Пациентка не обследована на наличие наследственной тромбофилии. Учитывая возраст женщины и осложнение беременности тяжелой формой гестоза с развитием HELLP-синдрома, показано комплексное гемостазиоло-гическое обследование и консультация гематолога.
Этиология и патогенез HELLP-синдрома остаются не до конца изученными [2]. В настоящее время ключевым звеном патогенеза HELLP-синдрома считается повреждение эндотелия и развитие микроангио-патии. Характерными особенностями HELLP-синдрома являются коагуляция с отложением фибрина в просвете сосудов, чрезмерная активация тромбоцитов, проявляющаяся в их ускоренном потреблении и развитии тромбоцитопении [1,3,5,6].
Данная интернет-версия статьи была скачана с сайта http://www.gyn.su . Не предназначено для использования в коммерческих целях.
Информацию о репринтах можно получить в редакции. Тел.: +7 (495) 649-54-95; эл. почта: [email protected] . Copyright © 2013 Издательство ИРБИС. Все права охраняются.
я
s
и
О
СЗ
W
И
X
s
и
О
«
H
и
Рн
и
S
<
Не исключается роль синдрома системного воспалительного ответа (ССВО) в патогенезе преэклампсии [4]. Возможно, в основе НЕНР-синдрома лежат чрезмерная прогрессирующая активация процессов воспаления, эндотелиальной дисфункции, приводящие к развитию полиорганной недостаточности и мультиор-ганной дисфункции [8].
Таким образом, эффективная терапия и профилактика НЕНР-синдрома возможна при одновременном влиянии на процессы воспаления и коагуляции. Препаратом выбора являются гепарины и особенно низкомо-
лекулярный гепарин, обладающий антикоагулянтными свойствами и противовоспалительной активностью [5,7]. Высокий риск декомпенсации системы гемостаза и развития тяжелых форм гестоза - при наличии у беременных, рожениц и родильниц приобретенной тромбофилии и/или генетических дефектов свертывающей системы крови. Своевременные диагностика и родоразрешение, проведение патогенетически обоснованной противотромботической и противовоспалительной терапии с применением гепарина обеспечивают профилактику тромботических осложнений.
Литература:
1. Быстрицкая Т.С., Судакова А.Г., Хелемендик С.И., Цекот В.В. и др. Опыт диагностики и лечения ИБ^-синдрома. Новые технологии в акушерстве и гинекологии: сб. науч. трудов Дальневосточной региональной научно-практической конф. Хабаровск.
2006; 42: 221-222.
2. Кахрамова В.А., Торчинов А.М., Кузнецов В.П. Морфофункциональное состояние печни при гестозе. Акуш. и гин. 2007; 1: 3-5.
3. Пальчик Т.С. Некоторые аспекты терапии тяжелых форм гестозов. Матер. науч.-практ. конф. 25 лет реанимационно-анестезиологической службе ГУЗ «Перинататльный центр» г. Хабаровска. Здравоохр. Дал. Востока. 2005; 5 (44): 106.
4. Системные синдромы в акушерско-гинекологической практике. Руководство для
References:
1. Bystrickaja T.S., Sudakova A.G., Helemendik S.I., Cekot V.V. i dr. Opyt diagnostiki i lechenija HELLP-sindroma. Novye tehnologii v akusherstve i ginekologii: sb. nauch. trudov Dal'nevostochnoj regional'noj nauchno-prakticheskoj konf. Habarovsk. 2006; 42: 221-222.
2. Kahramova V.A., Torchinov A.M., Kuznecov V.P. Morfofunkcional'noe sostojanie pechni pri gestoze. Akush. i gin. 2007; 1: 3-5.
3. Pal'chik T.S. Nekotorye aspekty terapii tjazhelyh form gestozov. Mater. nauch.-prakt. konf. 25 let reanimacionno-anesteziologicheskoj sluzhbe GUZ «Perinatatl'nyj centr» g. Habarovska. Zdravoohr. Dal. Vostoka. 2005; 5 (44): 106.
4. Sistemnye sindromy v akushersko-
врачей / под ред. А.Д. Макацария. М. 2010; 888 с.
Тромбогеморрагические осложнения в акушерско-гинекологической практике: Руководство для врачей / под ред. А.Д. Макацария. М. 2011; 1056 с.
Чиграй В.В., Калинкин А.В., Пальчик Т.С., Желтышев А.Б. и др. Случай тяжелой преэклампсии с HELLP-синдромом. Здравоохр. Дал. Востока. 2011; 3 (13): 52-54. HELLP-синдром и острый жировой гепатоз беременных: диагностика и интенсивное лечение Метод. рекомендации для после-дипл. обр. Сост. Г.В. Грицан, А.И. Грицан,
Д.П. Еремеев. Красноярск. 2013; 41 с.
Habli M., Eftekhari N., Wiebracht E. et al. Longterm maternal and subsequent pregnancy outcomes 5 years after hemolysis, elevated liver enzymes, and low platelets (HELLP) syndrome. Am. J. Obstet. Gynecol. Oct 2009;
ginekologicheskoj praktike. Rukovodstvo dlja vrachej / pod red. A.D. Makacarija. M. 2010; 888 s. Trombogemorragicheskie oslozhnenija v akushersko-ginekologicheskoj praktike: Rukovodstvo dlja vrachej / pod red. A.D. Makacarija. M. 2011; 1056 s.
Chigraj V.V., Kalinkin A.V., Pal'chik T.S., Zheltyshev A.B. i dr. Sluchaj tjazheloj prejeklampsii s HELLP-sindromom. Zdravoohr. Dal. Vostoka. 2011; 3 (13): 52-54. HELLP-sindrom i ostryj zhirovoj gepatoz beremennyh: diagnostika i intensivnoe lechenie Metod. rekomendacii dlja posledipl. obr. Sost. G.V. Grican, A.I. Grican, D.P. Eremeev. Krasnojarsk. 2013; 41 s.
Habli M., Eftekhari N., Wiebracht E. et al. Longterm maternal and subsequent pregnancy outcomes 5 years after hemolysis, elevated liver enzymes, and low platelets (HELLP)
201 (4): 385.e1-5.
9. Sibai B.M., Watson D.L., Hil G.A. et al. Maternal-fetal correlations in individuals with severe preeclampsia/eclampsia. Am. J. Obstet. Gynecol. 1983; 62: 745-750.
10. Thuong D. Le Thi, Tieulie N., Costedoat N. et al. The HELLP syndrome in the antiphospholipid syndrome: retrospective study of 16 cases in 15 women. Ann Rheum Dis. 2005; 64:
273-278.
11. Tsirigotis P., Mantzios G., Pappa V. et al. Antiphospholipid syndrome: a predisposing factor for early onset HELLP syndrome. Rheumatol Int. 2007; 28: 171-174.
12. Weinstein L. Syndrome of hemolysis, elevated liver enzymes, and low platelet count: a severe consequence of hypertension in pregnancy. Am. J. Obstet. Gynecol. 1982; 142 (2): 159-67.
syndrome. Am. J. Obstet. Gynecol. Oct 2009; 201 (4): 385.e1-5.
9. Sibai B.M., Watson D.L., Hil G.A. et al. Maternal-fetal correlations in individuals with severe preeclampsia/eclampsia. Am. J. Obstet. Gynecol. 1983; 62: 745-750.
10. Thuong D. Le Thi, Tieulie N., Costedoat N. et al. The HELLP syndrome in the antiphospholipid syndrome: retrospective study of 16 cases in 15 women. Ann Rheum Dis. 2005; 64:
273-278.
11. Tsirigotis P., Mantzios G., Pappa V. et al. Antiphospholipid syndrome: a predisposing factor for early onset HELLP syndrome. Rheumatol Int. 2007; 28: 171-174.
12. Weinstein L. Syndrome of hemolysis, elevated liver enzymes, and low platelet count: a severe consequence of hypertension in pregnancy. Am. J. Obstet. Gynecol. 1982; 142 (2): 159-67.
HELLP SYNDROME BENIGN OUTCOME CASE REPORT Karpenko T.V.1, Smirnova T.L.2
1 State Clinical Hospital № 1 of the Ministry of Health of Chuvashia, Cheboksary
2 Chuvash State University named after I.N. Ulianov, Cheboksary
Abstract: the condition of the patient with 32 week pregnancy associated with complicated with preeclampsia and HELLP syndrome severe gestosis pathogenetically based therapy was worsening as severe gestosis symptoms remained, proteinuria increased to 2,1 gram per liter, thrombocytes slided to113KW9/L After cesarean section carried out in critical condition the condition of the patient worsened: during first 24 hours of postsurgery ALT was 792 u/l, AST was 1165 u/l, by the end of the second 24 hours D-dimer made up 3222 ng/ml, ferment content decreased(ALT 545 u/l, AST 341u/l). In the clinical HELLP syndrome course as high levels of D-dimer as 6086 ng/ml during the third 24 hours, during the fifth 24 hours-4392 ng/ml were marked. Early diagnostics and timely surgery, pathogenetically based gestosis heparin therapy insured favourable outcome of the HELLP syndrome of the patient.
Key words: gestosis, HELLP syndrome, postsurgery, hemostasiogramm, heparin.
50
Данная интернет-версия статьи была скачана с сайта http://www.gyn.su . Не предназначено для использования в коммерческих целях.
Информацию о репринтах можно получить в редакции. Тел.: +7 (495) 649-54-95; эл. почта: [email protected] . Copyright © 2013 Издательство ИРБИС. Все права охраняются.