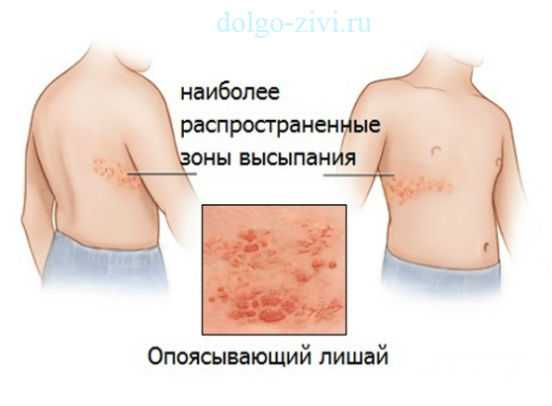
Легочное сердце что это
Легочное сердце - причины, симптомы, диагностика и лечение
Легочное сердце – патология правых отделов сердца, характеризующаяся увеличением (гипертрофией) и расширением (дилатацией) правого предсердия и желудочка, а также недостаточностью кровообращения, развивающейся вследствие гипертензии малого круга кровообращения. Формированию легочного сердца способствуют патологические процессы бронхолегочной системы, сосудов легких, грудной клетки. К клиническим проявлениям острого легочного сердца относятся одышка, загрудинные боли, наростание кожного цианоза и тахикардии, психомоторное возбуждение, гепатомегалия. Обследование выявляет увеличение границ сердца вправо, ритм галопа, патологическую пульсацию, признаки перегрузки правых отделов сердца на ЭКГ. Дополнительно проводят рентгенографию органов грудной клетки, УЗИ сердца, исследование ФВД, анализ газового состава крови.
Общие сведения
Легочное сердце – патология правых отделов сердца, характеризующаяся увеличением (гипертрофией) и расширением (дилатацией) правого предсердия и желудочка, а также недостаточностью кровообращения, развивающейся вследствие гипертензии малого круга кровообращения. Формированию легочного сердца способствуют патологические процессы бронхолегочной системы, сосудов легких, грудной клетки.
Острая форма легочного сердца развивается быстро, за несколько минут, часов или дней; хроническая – на протяжении нескольких месяцев или лет. Почти у 3% больных хроническими бронхолегочными заболеваниями постепенно развивается легочное сердце. Легочное сердце значительно отягощает течение кардиопатологий, занимая 4-е место среди причин летальности при сердечно-сосудистых заболеваниях.
Легочное сердце
Причины развития легочного сердца
Бронхолегочная форма легочного сердца развивается при первичных поражениях бронхов и легких в результате хронического обструктивного бронхита, бронхиальной астмы, бронхиолита, эмфиземы легких, диффузного пневмосклероза различного генеза, поликистоза легких, бронхоэктазов, туберкулеза, саркоидоза, пневмокониоза, синдрома Хаммена - Рича и др. Эту форму могут вызывать около 70 бронхолегочных заболеваний, способствующих формированию легочного сердца в 80% случаев.
Возникновению торакодиафрагмальной формы легочного сердца способствуют первичные поражения грудной клетки, диафрагмы, ограничение их подвижности, значительно нарушающие вентиляцию и гемодинамику в легких. В их число входят заболевания, деформирующие грудную клетку (кифосколиозы, болезнь Бехтерева и др.), нервно-мышечные болезни (полиомиелит), патологии плевры, диафрагмы (после торакопластики, при пневмосклерозе, парезе диафрагмы, синдроме Пиквика при ожирении и т. п.).
Васкулярная форма легочного сердца развивается при первичных поражениях легочных сосудов: первичной легочной гипертензии, легочных васкулитах, тромбоэмболии ветвей легочной артерии (ТЭЛА), сдавлении легочного ствола аневризмой аорты, атеросклерозе легочной артерии, опухолями средостения.
Основными причинами острого легочного сердца являются массивная ТЭЛА, тяжелые приступы бронхиальной астмы, клапанный пневмоторакс, острая пневмония. Легочное сердце подострого течения развивается при повторных ТЭЛА, раковом лимфангоите легких, в случаях хронической гиповентиляции, связанных с полиомиелитом, ботулизмом, миастенией.
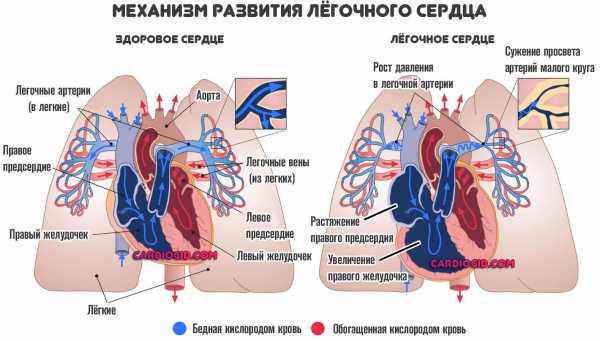
Механизм развития легочного сердца
Ведущее значение в развитии легочного сердца имеет артериальная легочная гипертензия. На начальной стадии она также связана с рефлекторным увеличением сердечного выброса в ответ на усиление дыхательной функции и возникающую при дыхательной недостаточности гипоксию тканей. При васкулярной форме легочного сердца сопротивление кровотоку в артериях малого круга кровообращения увеличивается в основном за счет органического сужения просвета легочных сосудов при закупорке их эмболами (в случае тромбоэмболии), при воспалительной или опухолевой инфильтрации стенок, заращении их просвета (в случае системных васкулитов). При бронхолегочной и торакодиафрагмальной формах легочного сердца сужение просвета легочных сосудов происходит за счет их микротромбоза, заращения соединительной тканью или сдавления в зонах воспаления, опухолевого процесса или склерозирования, а также при ослаблении способности легких к растяжению и спадении сосудов в измененных сегментах легких. Но в большинстве случаев ведущую роль играют функциональные механизмы развития легочной артериальной гипертензии, которые связаны с нарушениями дыхательной функции, вентиляции легких и гипоксией.
Артериальная гипертензия малого круга кровообращения приводит к перегрузке правых отделов сердца. По мере развития заболевания происходит сдвиг кислотно-щелочного равновесия, который первоначально может быть компенсированным, но в дальнейшем может произойти декомпенсация нарушений. При легочном сердце наблюдается увеличение размеров правого желудочка и гипертрофия мышечной оболочки крупных сосудов малого круга кровообращения, сужения их просвета с дальнейшим склерозированием. Мелкие сосуды нередко поражаются множественными тромбами. Постепенно в сердечной мышце развивается дистрофия и некротические процессы.
Классификация легочного сердца
По скорости нарастания клинических проявлений различают несколько вариантов течения легочного сердца: острое (развивается за несколько часов или дней), подострое (развивается на протяжении недель и месяцев) и хроническое (возникает постепенно, в течение ряда месяцев или лет на фоне длительной дыхательной недостаточности).
Процесс формирования хронического легочного сердца проходит следующие стадии:
- доклиническую – проявляется транзиторной пульмонарной гипертензией и признаками напряженной работы правого желудочка; выявляются только при инструментальном исследовании;
- компенсированную – характеризуется гипертрофией правого желудочка и стабильной пульмонарной гипертензией без явлений недостаточности кровообращения;
- декомпенсированную (сердечно-легочная недостаточность) - появляются симптомы недостаточности правого желудочка.
Выделяют три этиологические формы легочного сердца: бронхолегочную, торакодиафрагмальную и васкулярную.
По признаку компенсации хроническое легочное сердце может быть компенсированным или декомпенсированным.
Симптомы легочного сердца
Клиническая картина легочного сердца характеризуется развитием явлений сердечной недостаточности на фоне легочной гипертензии. Развитие острого легочного сердца характеризуется появлением внезапной боли за грудиной, резкой одышки; снижением артериального давления, вплоть до развития коллапса, синюшностью кожных покровов, набуханием шейных вен, нарастающей тахикардией; прогрессирующим увеличением печени с болями в правом подреберье, психомоторным возбуждением. Характерны усиленные патологические пульсации (прекардиальная и эпигастральная), расширение границы сердца вправо, ритм галопа в зоне мечевидного отростка, ЭКГ- признаки перегрузки правого предсердия.
При массивной ТЭЛА за несколько минут развивается шоковое состояние, отек легких. Нередко присоединяется острая коронарная недостаточность, сопровождающаяся нарушением ритма, болевым синдромом. В 30-35 % случаев наблюдается внезапная смерть. Подострое легочное сердце проявляется внезапными умеренными болевыми ощущениями, одышкой и тахикардией, непродолжительным обмороком, кровохарканьем, признаками плевропневмонии.
В фазе компенсации хронического легочного сердца наблюдается симптоматика основного заболевания с постепенными проявлениями гиперфункции, а затем и гипертрофии правых отделов сердца, которые обычно неярко выражены. У некоторых пациентов отмечается пульсация в верхней части живота, вызванная увеличением правого желудочка.
В стадии декомпенсации развивается правожелудочковая недостаточность. Основным проявлением служит одышка, усиливающаяся при физической нагрузке, вдыхании холодного воздуха, в лежачем положении. Появляются боли в области сердца, синюшность (теплый и холодный цианоз), учащенное сердцебиение, набухание шейных вен, сохраняющееся на вдохе, увеличение печени, периферические отеки, устойчивые к лечению.
При обследовании сердца выявляется глухость сердечных тонов. Артериальное давление в норме или понижено, артериальная гипертония характерна для застойной сердечной недостаточности. Более выраженными симптомы легочного сердца становятся при обострении воспалительного процесса в легких. В поздней стадии усиливаются отеки, прогрессирует увеличение печени (гепатомегалия), появляются неврологические нарушения (головокружение, головные боли, апатия, сонливость) снижается диурез.
Диагностика легочного сердца
Диагностическими критериями легочного сердца считают наличие заболеваний - причинных факторов легочного сердца, легочной гипертензии, увеличения и расширения правого желудочка, правожелудочковой сердечной недостаточности. Таким пациентам необходима консультация пульмонолога и кардиолога. При осмотре пациента обращают внимание на признаки нарушения дыхания, синюшность кожи, боли в области сердца и т. д. На ЭКГ определяются прямые и косвенные признаки гипертрофии правого желудочка.
По данным рентгенографии легких наблюдается одностороннее увеличение тени корня легкого, его повышенная прозрачность, высокое стояние купола диафрагмы со стороны поражения, выбухание ствола легочной артерии, увеличение правых отделов сердца. С помощью спирометрии устанавливается тип и степень дыхательной недостаточности.
На эхокардиографии определяется гипертрофия правых отделов сердца, легочная гипертензия. Для диагностики ТЭЛА проводится легочная ангиография. При проведении радиоизотопного метода исследования системы кровообращения исследуется изменение сердечного выброса, скорость кровотока, объем циркулирующей крови, венозное давление.
Лечение легочного сердца
Основные лечебные мероприятия при легочном сердце направлены на активную терапию основного заболевания (пневмоторакса, ТЭЛА, бронхиальная астма и т. д.). Симптоматическое воздействие включает применение бронхолитиков, муколитических средств, дыхательных аналептиков, оксигенотерапии. Декомпенсированное течение легочного сердца на фоне бронхиальной обструкции требует постоянного приема глюкокортикоидов (преднизолона и др.).
С целью коррекции артериальной гипертензии у пациентов с хроническим легочным сердцем возможно применение эуфиллина (внутривенно, внутрь, ректально), на ранних этапах - нифедипина, при декомпенсированном течении - нитратов ( изосорбида динитрата, нитроглицерина) под контролем газового состава крови из-за опасности усиления гипоксемии.
При явлениях сердечной недостаточности показано назначение сердечных гликозидов и мочегонных средств с соблюдением предосторожности ввиду высокой токсичности действия гликозидов на миокард, особенно в условиях гипоксии и гипокалиемии. Коррекция гипокалиемии проводится препаратами калия (аспарагинатом или хлоридом калия). Из диуретиков предпочтение отдается калийсберегающим препаратам ( триамтерену, спиронолактону и др.).
В случаях выраженного эритроцитоза проводят кровопускания по 200-250 мл крови с последующим внутривенным введением инфузионных растворов низкой вязкости (реополиглюкина и др.). В терапию пациентов с легочным сердцем целесообразно включать применение простагландинов мощных эндогенных вазодилататоров, дополнительно обладающих цитопротективным, антипролиферативным, антиагрегационным действиями.
Важное место в терапии легочного сердца отводится антагонистам рецепторов эндотелина (бозентану). Эндотелин является мощным вазоконстриктором эндотелиального происхождения, уровень которого повышается при различных формах легочного сердца. При развитии ацидоза проводят внутривенную инфузию раствора гидрокарбоната натрия.
При явлениях недостаточности кровообращения по правожелудочковому типу назначаются калийсберегающие диуретики (триамтерен, спиронолактон и др.), при левожелудочковой недостаточности применяются сердечные гликозиды (коргликон внутривенно). С целью улучшения метаболизма сердечной мышцы при легочном сердце рекомендуется назначение мельдония внутрь, а также оротата либо аспарагината калия. В комплексной терапии легочного сердца используется дыхательная гимнастика, ЛФК, массаж, гипербарическая оксигенация.
Прогноз и профилактика легочного сердца
В случаях развития декомпенсации легочного сердца прогноз для трудоспособности, качества и продолжительности жизни неудовлетворительный. Обычно трудоспособность у пациентов с легочным сердцем страдает уже на ранних этапах заболевания, что диктует необходимость рационального трудоустройства и решения вопроса о присвоении группы инвалидности. Раннее начало комплексной терапии позволяет значительно улучшить трудовой прогноз и увеличить продолжительность жизни.
Для профилактики легочного сердца требуется предупреждение, своевременное и эффективное лечение приводящих к нему заболеваний. В первую очередь, это касается хронических бронхолегочных процессов, необходимости предупреждения их обострений и развития дыхательной недостаточности. Для профилактики процессов декомпенсации легочного сердца рекомендуется придерживаться умеренной физической активности.
что это такое, причины, симптомы и лечение
Заболевания кардиальных структур провоцируются массой причин. Далеко не всегда это результат собственно сосудистых состояний. Опасность несут органические дефекты тканей, такие как разрастание мышечного слоя и расширение камер.
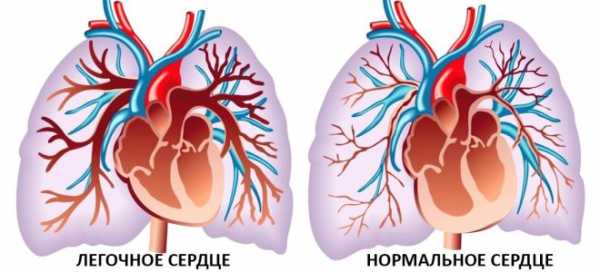
Легочное сердце — это итог роста давления в одноименной артерии, результатом которого оказывается перегрузка его правых камер (желудочка и предсердия), их гипертрофия (утолщение) и дилатация (растяжение).
На начальных этапах отклонение сопровождается существенным увеличением количества поступающей крови в правое предсердие, затем сосуды стенозируются (сужаются), склерозируются (рубцуются) и жидкой соединительной ткани поступает недостаточно.
Итог в среднесрочной перспективе — генерализованное нарушение работы сердца, деструкция, выраженные органические дефекты, происходящие на клеточном уровне. Пациенты с описанным диагнозом рискуют умереть от выраженной сердечной недостаточности.
Основной контингент больных — лица с бронхиальной астмой в запущенной фазе, хронической обструктивной болезнью, эмфиземой и прочими диагнозами пульмонологического профиля.
Эффективное лечение с хорошими перспективами возможно только на ранних стадиях. По мере прогрессирования возникают осложнения со стороны печени, головного мозга, почек. Провоцируется полиорганная недостаточность. В такой сложной ситуации смерть — вопрос времени. Обычно 6-36 месяцев.
Механизм развития
В основе становления легочного сердца лежит процесс изменения давления в одноименной артерии. На начальной стадии от нормы отклоняется количество поступающей в правое предсердие крови.
Избыточный объем не может быть эффективно перекачан без ущерба для кардиальных структур. Даже на фоне интенсивной работы, при которой развивается тахикардия, мышечный орган не может выбрасывать такие количества жидкой ткани. Часть все равно задерживается, наступает дилатация, расширение правого предсердия.
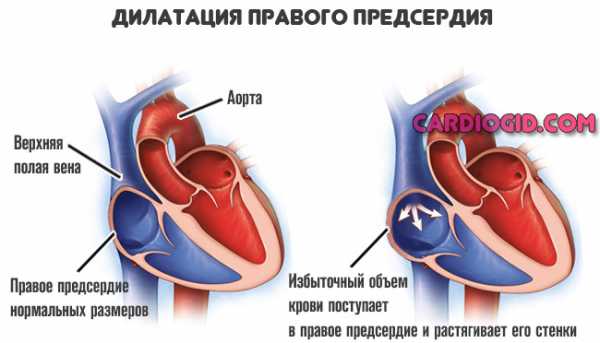
Следом обнаруживается обратный процесс. Сосуды сужаются, стенозируются (это результат массы факторов, в зависимости от основного провоцирующего явления). Количество поступающей крови резко падает.
Измененное сердце, и так работающее на износ, функционирует еще активнее, чтобы компенсировать недостаточное кровообращение.
Основу патогенетического механизма составляет рефлекс Эйлера-Лильестранда. Суть его в повышении тонуса артерий малого круга со снижением концентрации кислорода в крови. Отсюда стабильный рост давления в легочном сосуде и дальнейшее усугубление состояния.
Процесс замыкается, наступают генерализованные нарушения со стороны легких, самого мышечного органа, мозга, почек, печени. Гемодинамика ослабевает, формируется ишемия.
Внимание:Эффективное лечение возможно только на стадии выявленного повышения давления или же в начальной фазе процесса, пока дефект не слишком выражен и компенсируется сторонними механизмами.
Классификация
Проводится по группе оснований. Первый способ предполагает типизацию отклонения по скорости развертывания полной клинической картины:
- Острое легочное сердце (ОЛС). Возникает на фоне выраженной дыхательной недостаточности. Симптоматика образуется в течение считанных часов, максимум дней.
Считается неотложным состоянием. Требует срочной коррекции в стационарных условиях.
Заболевание связано с сиюминутной критической перегрузкой мышечного органа кровью и стенозом сосудов.
Дефекты как таковые сформироваться не успевают, однако присутствует значительный риск (почти 60-70%) смертельного исхода. Даже квалифицированная помощь не исключает подобной вероятности.
- Хроническое легочное сердце (ХЛС). Результат течения сторонних патологий бронхолегочной системы. Недостаточность обычно присутствует, но 1-2 стадии, потому острых нарушений не возникает.
Процесс прогрессирует месяцами, чаще годами. Проходит несколько этапов развития. Формируются стойкие анатомические дефекты вроде асимметричной кардиомиопатии и дилатации правого предсердия, желудочка.
Клиническая картина представлена преимущественно бронхолегочными симптомами. Лечение возможно при минимально выраженных нарушениях. Позже вопрос может быть решен пересадкой сердца.
Исходя из тяжести, выделяют три стадии:
- До клиническая. Присутствуют симптомы основного заболевания. Выраженных отклонений со стороны сердечнососудистой системы еще нет, изменения выявляются в результате инструментальных методик. Эхокардиография в качестве основного способа.
- Фаза компенсации. Дает минимальную клиническую картину. В ходе объективных исследований выявляется рост давления в легочной артерии. Указанная стадия представляет собой допустимый момент для начала лечения, но полного восстановления ждать уже не приходится.
- Декомпенсированная стадия. Сопровождается грубой гипертрофией правого предсердия, желудочка, наблюдается выраженная сердечная недостаточность. Пациент становится глубоким инвалидом. Качество жизни падает существенно. Смерть — вопрос времени. Поскольку поражен не только мышечный орган, но и сторонние системы, даже трансплантация не дает полного эффекта.
Существуют и другие классификации, но они имеют смысл для исследователей. Практическая значимость присутствует, но не всегда.
Причины
Факторов развития легочного сердца существует порядка 100-120, возможно больше при точном подсчете. Все моменты подразделяются на несколько групп.
Сосудистые факторы
Сосудистые относительно редки, составляют до 30% зафиксированных клинических случаев.
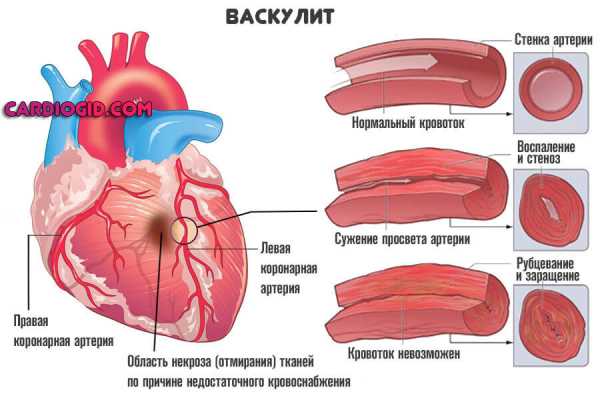
- Васкулит. Воспалительное заболевание эндотелия, внутренней выстилки сосудов. Поражение имеет инфекционную (вирусную) или аутоиммунную природу.
При вовлечении в процесс артерий малого круга происходит их постепенное стенозирование. При недостаточном лечении — рубцевания и заращение. Кровоток ослабевает.
Дальше все идет по описанной выше схеме. Изменяется характер гемодинамики в правых отделах сердца, перенапряжение приводит к разрастанию мышечного слоя, затем наступают осложнения.
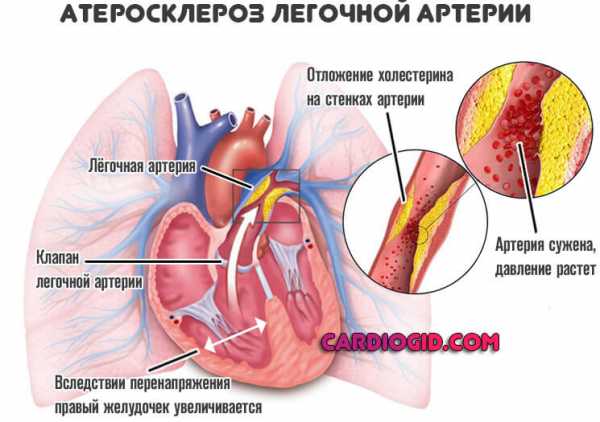
- Атеросклероз легочной артерии. Представляет собой закупорку, реже сужение (стеноз) просвета соответствующего сосуда.
В основном патологический процесс провоцируется изменением уровня липидов в крови. Жирные соединения, в частности холестерин, радиально откладывается на стенках, наблюдается ухудшение кровотока на местном уровне.
Последствия катастрофические. Сердце наращивает массу, повышается артериальное давление, частота сокращений растет. Наблюдаются выраженные симптомы со стороны дыхательной системы.
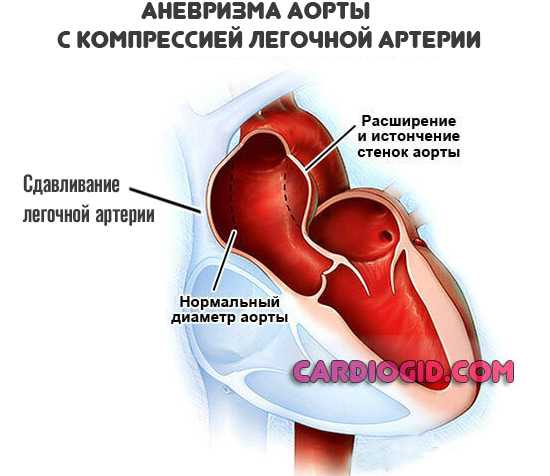
- Аневризма аорты с компрессией легочной артерии. Возникает в относительно поздний период развития опасного выпячивания стенки, также при четком положении образования. После коррекции состояния хирургическими методами есть хорошие шансы на восстановление.
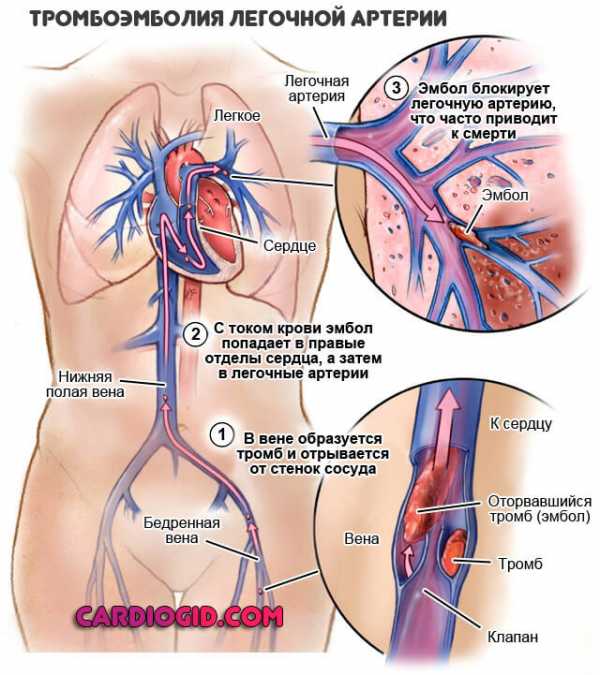
- Тромбоэмболия легочной артерии. Если закупорка полная, смерть наступает в течение нескольких минут. Другое дело, когда сгусток крови закрывает просвет сосуда не полностью. Эффект тот же, что и при запущенном атеросклерозе. Только симптоматика развивается в разы быстрее и процесс течет агрессивнее.
Требуется срочная медицинская коррекция в стационарных условиях. От этого зависит выживание человека. Обычно тромбоэмболия дает острое легочное сердце.
Внесосудистые факторы
Встречаются в 70% ситуаций и более. Оценки разнятся по регионам планеты.
- Пневмония. Воспаление легких септического характера. Провоцируется бактериями в большинстве случаев. Вирусы также встречаются. Грибки много реже. Даже односторонняя форма способна спровоцировать существенное нарушение кровообращения в правом предсердии и желудочке.
Острые виды приводят к неотложным состояниям. Часто все ограничивается единственным эпизодом. После медикаментозной коррекции положение возвращается на круги своя.
Другое дело, хроническая, часто рецидивирующая пневмония. На фоне стабильной дыхательной недостаточности формируется ХЛС, постоянно прогрессирующий тип.
- Бронхиальная астма. Преимущественно аллергическое заболевание. На ранних стадиях, когда ДН еще не выражена, вероятность нарушений по типу легочного сердца минимальна. Ремиссии качественные. Запущенные формы дают хронический процесс, с течением времени он прогрессирует, переходит в декомпенсированную фазу.
- Эмфизема. Образование пустот в легочных структурах в результате разрыва альвеол. Обычно встречается у курильщиков со стажем. На рентгенографии процесс виден не всегда, что связано с несовершенством и относительной неточностью методики. Лечение как таковое невозможно, но есть шанс частично компенсировать патологические изменения. В этой ситуации получается затормозить развитие легочного сердца на годы.
- Туберкулез. Острое или хроническое инфекционное заболевание. Провоцируется микобактерией или палочкой Коха. Дает выраженную деструкцию легких в перспективе нескольких лет. Сопровождается распадом, расплавом тканей. По окончании они представляют собой творожистую массу. Итогом оказывается грубое рубцевание структур. Не известно, от чего пациент скончается быстрее: от кровотечения или критического нарушения работы сердца. Без лечения вероятны оба варианта.
- Бронхоэктатическая болезнь. Похожа на предыдущее описанное состояние. Но суть в ином. Альвеолы заполняются гнойным экссудатом. Процесс приводит к постепенному распаду тканей, их расплаву и эвакуации из организма. На месте функциональных клеток остаются грубые пустоты, подобные туберкулезным кавернам.
Третья группа причин связана с дефектами костно-мышечной системы. Как вариант, диагностируется болезнь Бехтерева, кифосколиоз.
Суть патологических процессов в нарушении формирования грудной клетки. Возникает стабильная компрессия легких с ослаблением газообмена, ростом давления в соответствующей артерии.
Наконец, последняя группа факторов — интоксикации, бактериальные и вирусные патологии.
- Ботулизм. Провоцируется опаснейшим агентом. Микроорганизм выделяет ядовитое вещество, поражающее преимущественно нервную систему. Дыхательные структуры также страдают.
Результатом оказывается нарушение нормального газообмена. Увеличение количества движений в минуту приводит к выраженной гипервентиляции. Острое легочное сердце выступает неотложным состоянием ботулизма, как один из возможных вариантов.
Причины исключают постепенно. Диагностика проводится в срочном порядке.
Симптомы острой формы
Клиническая картина разворачивается за считанные часы. Максимальный срок развития проявлений — 2-3 суток.
Примерный перечень признаков:
- Рост артериального давления. В пределах 10-30 мм ртутного столба, редко больше.
- Боли в грудной клетке интенсивного характера. Напоминает острый приступ коронарной недостаточности. Жжение, давление. Длительность эпизода от 10 до 30 минут.
- Одышка. Выраженная. Считается визитной карточкой неотложного состояния. Пациент не может набрать воздуха, движения частые, непродуктивные. Поверхностные. Симптом сохраняется в полном покое.
- Нарушения сердечного ритма. По типу тахикардии или замедления кардиальной деятельности.
- Цианоз носогубного треугольника. Уголки губ, область вокруг рта становится синеватой.
- Бледность кожных покровов.
- Выраженное удушье. Куда более угрожающее состояние. Может закончиться смертью от асфиксии и нарушения клеточного газообмена.
- Головная боль.
- Вертиго.
- Обморочные состояния, возможно неоднократные.
- Сонливость, слабость, выраженное падение работоспособности.
Восстановление срочное. В случае массивного поражения, тромбоэмболии и прочих исходных состояний возникает шок, резкое падение артериального давления, отек легких. Внезапная смерть на фоне отсутствия проявлений встречается в 30-40% ситуаций.
Проявления хронической формы
Сопровождается признаками основного диагноза и кардиальными симптомами, описанными выше. Болезнь течет эпизодически. Каждый приступ дает указанную клиническую картину.
На постоянной основе сохраняются такие моменты:
- Одышка. Даже при минимальной физической активности и в состоянии покоя.
- Кашель. Усиливается в положении лежа. Сопровождает пациента постоянно, периоды отсутствия симптома достигают нескольких суток максимум.
- Увеличение печени. Как итог — асцит, возможна недостаточность с энцефалопатией, интоксикационными явлениями.
- Отеки нижних конечностей.
- Набухания вен шеи.
- Ускоренное сердцебиение или тахикардия.
Это усредненная клиническая картина. На деле все зависит от основного диагноза.
Так, на фоне туберкулеза возникает кровохаркание, возможны массивные излияния, патологическая потеря веса, кахексия. Ботулизм дает параличи, запоры, помутнения сознания и т.д.
В зависимости от симптоматики нужно действовать тем или иным образом. Предполагаемые неотложные состояния требуют вызова скорой помощи.
Диагностика
Проводится пульмонологом в тандеме со специалистом по сердечных заболеваниям. Примерный перечень мероприятий по обследованию больного:
- Устный опрос человека. Жалобы типичны. Объективизация симптомов дает возможность построить примерную клиническую картину.
- Сбор анамнеза. Легочные патологии и прочие состояния играют особую роль.
- Измерение артериального давления, частоты сердечных сокращений.
- Эхокардиография. Основная методика. Оценке подлежит не только состояние кардиальных структур, но и давление в аорте.
- Измерение показателя в легочной артерии.
- Электрокардиография. Функциональные нарушения становятся очевидны.
- Суточное мониторирование по Холтеру. По показаниям.
- Спирография. Исследование внешнего дыхания. Выявляются специфические изменения со стороны легочной деятельности.
- МРТ грудной клетки.
- Рентгенография.
- Анализ крови общий и биохимический.
- Выслушивание сердечного тона. Звуки глухие. Аускультация проводится в первый же момент.
Неотложные состояния требуют срочных действий. Показан минимум мероприятий: эхокардиография, ЭКГ, измерение АД и ЧСС. Результатов порой не дожидаются, сразу предпринимают действия по стабилизации состояния человека.
Лечение
Проводится медикаментозными методами. Хирургические не представлены. Примерный перечень препаратов зависит от основной причины легочного сердца.
Если говорить усреднено:
- Бронхолитики. Для расширения просвета дыхательных путей. Беродуал, Сальбутамол и прочие.
- Муколитики. Выводят мокроту.
- Глюкокортикоиды (Преднизолон, Дексаметазон). Для купирования ДН и восстановления нормальной проходимости путей. Могут приниматься на фоне ХОБЛ, астмы и прочих резистентных обструктивных состояний.
- Эуфиллин в качестве средства в рамках систематической терапии.
- Нитроглицерин. Купирует болевой синдром. С большой осторожностью, под контролем лабораторных исследований.
- Сердечные гликозиды. При нарушениях сократимости миокарда. Дигоксин, настойка ландыша. В строго выверенных дозировках.
- Диуретики для купирования отеков. Сберегающие калий, щадящего действия. Например, Верошпирон.
Бозентан. - Кардиопротекторы. Улучшают обменные процессы с сердечной мышце. Милдронат как основной.
В рамках расширенной терапии показаны ЛФК, массаж, дыхательная гимнастика.
Прогноз
Благоприятный на ранних этапах. По мере прогрессирования полной компенсации добиться не удается, также и затормозить движение болезни вперед врачи не в силах.
Комплексное применение средств, в зависимости от основного диагноза, залог предотвращения осложнений и продления жизни человека.
Смертельный исход на фоне ХСН возникает в 30% случаев спонтанно, в результате остановки сердца. Когда это произойдет (завтра, через год или позже), не скажет даже врач. Острые ситуации и того опаснее, летальность — 70-80%. При условии срочной помощи значительно ниже.
Конкретику может дать лечащий врач после тщательной диагностики. Прогноз складывается из массы факторов.
Возможные осложнения
Основное последствие — остановка работы мышечного органа или асистолия.
Среди прочих:
- Отек легких.
- Кардиогенный шок.
- Инфаркт или инсульт.
Итогом оказывается тяжелая инвалидность или смерть человека.
В заключение
Лёгочное сердце — это нарушение общей гемодинамики в результате перегрузки правых камер кардиальных структур. Рискуют пациенты с сосудистыми и легочными патологиями.
Диагностика проводится на ранней стадии. Лечение медикаментозное. Направлено на устранение первичного диагноза, также на купирование симптоматики. Длится всю жизнь.
Острые состояния снимаются относительно быстро, но риски смерти в краткосрочной перспективе почти в 4 раза выше.
Легочное сердце: причины, признаки, симптомы, лечение
Легочное сердце подразумевает под собой такого рода патологию правых отделов в сердце, при которой происходит увеличение и расширение его желудочка в сочетании с правым предсердием. Легочное сердце, симптомы которого проявляются также на фоне недостаточности кровообращения из-за актуальной гипертензии в малом кругу кровообращения (то есть повышенного артериального давления), формируется в результате патологических процессов, возникающих у пациентов в грудной клетке, в бронхолегочной системе и в сосудах легких.
Общее описание
Аналогично ряду других заболеваний, легочное сердце может проявляться в острой или в хронической форме (помимо этого также актуальна картина подострого течения). Развитие острой формы заболевания происходит быстро, в рамках периода от нескольких минут до нескольких часов/дней.
Что касается формы хронической, то здесь длительность ее развития составляет порядка нескольких месяцев/лет. Примерно в 3% случаев наличие у пациентов бронхолегочных патологий в хронической форме определяет для них постепенное развитие легочного сердца. Следует отметить, что легочное сердце выступает в качестве отягощающего фактора для течения патологий кардиологического масштаба – в этом варианте по летальности оно рассматривается в качестве причины, занимающей четвертое место в случае сердечно-сосудистых заболеваний.
Легочное сердце: причины
Как уже отмечено, проявляться легочное сердце может в острой, подострой или в хронической своей форме.
Острое легочное сердце характеризуется стремительным нарастанием симптоматики в рамках короткого промежутка времени. Основу развития данной формы заболевания могут составлять следующие факторы:- Поражение сосудов. Происходит оно на фоне тромбоэмболии легочной артерии в сочетании с ее ветвями (сокр. ТЭЛА – патология, при которой происходит закупорка тромбами) или на фоне пневмомедиастинума (иначе – спонтанная эмфизема средостений, являющаяся достаточно редким самостоятельным заболеванием, при котором происходит инфильтрация клетчатки средостения воздухом, что происходит без конкретных на то причин и определяет последующее доброкачественное течение).
- Бронхолегочные патологии. В данном случае могут быть актуальны обширные формы пневмоний, а также тяжелые формы течения бронхиальной астмы при развитии у пациентов астматического статуса.
Что касается следующей формы, а это подострое легочное сердце, то для ее развития необходим временной промежуток на срок от нескольких недель до нескольких месяцев. В качестве причин, на фоне которых может развиться данная форма патологии, можно определить следующие варианты:
- Поражение сосудов. В этом случае рассматриваются варианты повторения микроэмболии в рамках некрупных в размерах ветвей легочной артерии, а также первичная форма легочной гипертензии и легочные васкулиты.
- Заболевания бронхолегочной системы. В этом случае рассмотрению подлежат такие патологии, выступающие в качестве причин развития подострого легочного сердца, как диффузная форма фиброзирующего альвеолита, тяжелые формы течения бронхиальной астмы, а также актуальные онкологические процессы, сосредотачиваемые в области средостения (иными словами – лимфогенный канцироматоз легких, развивающийся на фоне отдаленных видов метастаз при злокачественных опухолевых образованиях мочевыводящей системы, простаты, желудка и пр.).
- Торакодиафрагмальная патология. В данном случае рассматривается альвеолярная гипервентиляция, актуальная при таких патологиях как миастения, полиомиелит и ботулизм.
Хроническое легочное сердце, что также уже отмечено, развивается в течение периода нескольких лет. В качестве основных причин, провоцирующих развитие этой формы патологии, можно выделить следующие варианты:
- Поражение сосудов. В данном случае оно рассматривается на фоне актуальности для пациента первичной формы легочной гипертензии, рецидивирующей эмболии, артериита или перенесения операции по удалению части легкого или легкого полностью.
- Заболевания бронхолегочной системы. В этом случае актуальными могут быть обструктивные заболевания, поражающие бронхи (пневмосклероз, бронхиальная астма, эмфизема легких, хроническая форма бронхита и пр.), различные формы фиброзов и гранулематозов, процессы рестриктивного масштаба, многочисленные кистозные образования, поражающие легкие.
- Торакодиафрагмальные патологии. В данном случае рассматриваются такие варианты как ожирение, спровоцированное тем или иным заболеванием, спаечные процессы, поражающие плевру, а также поражения позвоночника и грудной клетки, при которых происходит их деформация.
Легочное сердце: механизм развития
Легочная гипертензия играет ведущую роль в формировании у пациентов легочного сердца. В рамках начальной стадии она тесным образом связана с увеличенным на рефлекторном уровне сердечным выбросом, данная реакция является ответом на усиленную дыхательную функцию и тканевую гипоксию, развивающуюся на фоне дыхательной недостаточности.
Васкулярная форма легочного сердца сопровождается сопротивлением кровотоку в артериях, соответствующих малому кругу кровообращения, что происходит преимущественным образом по причине органической формы сужения просвета в легочных сосудах на фоне закупорки эмболами (при рассмотрении связи с тромбоэмболией), а также на фоне опухолевой или воспалительной формы инфильтрации стенок при заращении просвета в них (при рассмотрении связи с системными васкулитами).
Бронхолегочная и торакодиафрагмальная формы проявления легочного сердца сопровождаются сужением просвета в рамках легочных сосудов, что происходит из-за актуального для них микротромбоза и заращения посредством соединительной ткани, либо из-за актуального сдавления, происходящего в области опухолевого, воспалительного или склерозирующего процесса. Помимо этого сужение просвета легочных сосудов может возникнуть на фоне ослабления легких по части способности их сосудов к растяжению и спадению за счет изменений, возникших в легочных сегментах. Между тем, в подавляющем большинстве случаев основная роль отводится функциональным механизмам, на фоне которых развивается уже отмеченная легочная артериальная гипертензия, механизмы эти непосредственным образом связаны с нарушениями, возникающими в дыхательной функции, с вентиляцией и с развитием гипоксии.
Указанный фактор, собственно артериальная гипертензия, становится причиной перегрузки сердца, и в частности – его правых отделов. Постепенное развитие заболевания приводит к изменениям в кислотно-щелочном балансе (изначально он может определяться как компенсированный, но впоследствии достичь состояния декомпенсации нарушений). В частых случаях происходит поражение мелких сосудов многочисленными тромбами, сердечная мышца постепенно достигает состояния дистрофии в сочетании с некротическими процессами.
Хронический процесс течения легочного сердца определяет следующую классификацию стадий:
- стадия доклиническая – характеризуется проявлением пульмонарной формы гипертензии в сочетании с признаками, указывающими на напряженность функционирования правого желудочка; выявление этой стадии возможно только при проведении инструментального исследования;
- стадия компенсированная – для ее течения характерна гипертрофия правого желудочка в сочетании с пульмонарной гипертензии в стабильной форме проявления без достижения состояния недостаточности кровообращения;
- стадия декомпенсированная (сердечно-легочная недостаточность) – симптомы проявляются в актуальной для недостаточности правого желудочка форме.
Легочное сердце: симптомы
Острое легочное сердце сопровождается появлением жалоб на резкую болезненность, возникающую в области грудной клетки, что происходит в сочетании с выраженной формой проявления одышки. Также у больных проявляется цианоз (синюшность кожи и слизистых), происходит набухание вен на шее. Артериальное давление снижается, пульс учащен (от 100 ударов и более). Не исключается возможность появления боли в области правого подреберья из-за поражения печени, появление тошноты и рвоты.
Подострое легочное сердце сопровождается аналогичным острой форме течением, но проявления симптоматики отмечаются в другом временном промежутке, то есть не сразу, а в растянутом во времени варианте.
Хроническое легочное сердце и симптомы, ему сопутствующие, проявляются до момента наступления декомпенсации, на протяжении длительного периода времени они могут обуславливаться актуальностью бронхолегочной патологии, рассматриваемой в качестве основного заболевания. Ранние признаки легочного сердца в этой форме заключаются в учащении сердцебиения, а также в повышенной утомляемости на фоне стандартного типа нагрузки. Постепенным образом происходит нарастание у больных одышки. В рамках течения I степени данного заболевания одышка возникает только при серьезных формах физической нагрузки, в то время как достижение III степени определяет актуальность этого симптома даже в состоянии покоя.
Опять же, у больных в частых случаях отмечается учащение сердцебиения. Возникающие в области сердца болевые ощущения могут иметь интенсивный характер проявления, избавление от них возможно при специальной кислородной ингаляции. Четкая зависимость между появлением боли и нагрузками, осуществляемыми больным, отсутствует. При употреблении нитроглицерина боль в этом случае не проходит.
Распространенная форма цианоза также дополняется присоединением такого симптома как появление багрово-синюшной окраски кожи в области ушей, губ и носогубного треугольника. Могут набухать шейные вены, возникать отеки (поражение нижних конечностей), тяжелые формы течения заболевания в хронической форме сопровождаются развитием у больных асцита, при котором в брюшной полости накапливается жидкость.
Важной особенностью хронической формы данного заболевания является то, что оно является результатом тяжелого и длительного течения бронхолегочных патологий, в результате чего постепенно происходит снижение общей работоспособности больных, снижается уровень качества их жизни, далее происходит инвалидизация и, в конечном счете, летальный исход.
Диагностика
В качестве диагностических критериев легочного сердца выделяют актуальные заболевания, выступающие в качестве причинных факторов к развитию легочного сердца и состояний, также к нему ведущих (расширение и увеличение правого желудочка, легочная гипертензия, правожелудочковая сердечная недостаточность). Также учитываются проявления симптоматики, свойственные заболеванию (нарушение дыхания, одышка, боль в области сердца, цианоз и пр.).
При проведении ЭКГ можно выявить косвенные и прямые признаки, определяющие гипертрофию правого желудочка. Используется также метод рентгенографии, при котором можно определить изменения в легком (увеличивается тень его корня, отмечается повышенная прозрачность и другого типа специфические изменения). Спиродермия дает возможность установить степень и тип дыхательной недостаточности. Эхокардиография выявляет актуальность гипертрофии со стороны правых отделов сердца. Диагностика ТЭЛА основывается на применении метода легочной ангиографии. Радиоизотопный метод позволяет исследовать систему кровообращения относительно особенностей сердечного выброса, объема циркуляции крови, скорости кровотока, показателей венозного давления.
Легочное сердце: лечение
Острое легочное сердце лечится посредством применения мер реанимационных мероприятий, а также мер, посредством которых обеспечивается восстановление проходимости сосудов легких. Также ориентируются на реализацию мер по устранению болевого синдрома. Тромбоэмболическая терапия производится в период первых 4-6 часов с момента начала проявлений, актуальных для заболевания в случае с массивными тромбоэмболиями легочной артерии. Необоснованность мер этой терапии определяет при ее использовании в рамках более поздних сроков. Проводится она в условиях стационара.
Современные достижения в области медицины, к сожалению, определяют пока лечение легочного сердца как весьма сложную задачу. За его счет, между тем, возможным рассматривается замедление прогрессирования течения заболевания, определенное увеличение срока продолжительности жизни больных и улучшение уровня ее качества. В рамках комплексного подхода к лечению рассматриваемой патологии ориентируются на лечение заболевания, являющегося в данном случае основным, а также на купирование нарушений в процессах газообмена и дыхательной недостаточности, на ликвидацию симптоматики, сопутствующей сердечной недостаточности в период декомпенсации или на уменьшение ее проявлений.
Практически во всех случаях необходимым к применению методом являются ингаляции кислорода. Значительная роль отводится отказу от пагубных привычек (в частности это касается курения), устранению воздействия промышленных негативных факторов, а также выявлению с последующим выведением из организма аллергенов с недопущением дальнейшего его поступления в среду организма и пр. Определенная роль отводится дыхательной гимнастике и массажу области грудной клетки. При наличии воспалительного хронического заболевания органов дыхания необходимо обучение по части выполнения позиционного дренажа бронхов.
Народные средства в лечении легочного сердца, равно как и самолечение рассматриваются как минимум в качестве методов неэффективной терапии, в рамках которой теряется самое важное в ней – время.
При появлении симптомов, указывающих на возможную актуальность такого диагноза, как легочное сердце, необходимо обратиться к пульмонологу, кардиологу и лечащему терапевту.
причины, симптомы, диагностика, лечение, профилактика
Представляет собой патологию правых отделов сердца, обусловленную увеличением и расширением правого предсердия и желудочка, а также нарушением кровообращения, которое возникает в результате гипертензии малого круга кровообращения.
Причины
Развитие бронхолегочной формы легочного сердца выявляется при первичных поражениях бронхов и легких на фоне хронического обструктивного бронхита, бронхиальной астмы, бронхиолита, эмфиземы легких, диффузного пневмосклероза различной этиологии, поликистоза легких, бронхоэктазов, туберкулезной инфекции, саркоидоза, пневмокониоза, синдрома Хаммена - Рича. Данный тип заболевания развивается примерно на фоне 70 бронхолегочных патологий, которые могут вызывать развитие легочного сердца в 80% случаев.
Возникновению торакодиафрагмальной формы легочного сердца способствуют первичные поражения грудной клетки и диафрагмы, ограничение их подвижности, выраженное нарушающие вентиляции и гемодинамики в легких. К таким патологиям относятся заболевания, сопровождающиеся деформацией грудной клетки, нервно-мышечные патологии, поражения плевры и диафрагмы.
Васкулярная форма легочного сердца возникает при первичных поражениях легочных сосудов, таких как первичная легочная гипертензия, легочный васкулит, тромбоэмболия ветвей легочной артерии, сдавлении легочного ствола аневризмой аорты, атеросклерозе легочной артерии, новообразованиях средостения.
Симптомы
Клинические проявления легочного сердца характеризуется развитием явлений сердечной недостаточности на фоне легочной гипертензии. Возникновение острого легочного сердца характеризуется появлением внезапной боли за грудиной, резко возникшей одышки, снижения артериального давления, вплоть до развития коллапса. У больных выявляется синюшностью кожных покровов, набухание шейных вен, нарастающая тахикардия, прогрессирующее увеличение печени, сопровождающееся болями в правом подреберье и выраженное психомоторные возбуждение. Типичным для заболевания является усиление патологической пульсации, расширение границы сердца вправо, возникновение ритма галопа в зоне мечевидного отростка, на электрокардиограмме определяются признаки перегрузки правого предсердия.
При массивной тромбоэмболии легочной артерии за несколько минут развивается шоковое состояние и отек легких. В большинстве случаев присоединяется острая коронарная недостаточность, характеризующаяся нарушением ритма и выраженным болевым синдромом. Примерно в 35 % случаев возникает внезапная смерть. Подострое легочное сердце характеризуется внезапным появлением умеренных болевых ощущений, одышки и тахикардии, непродолжительных обмороков, кровохарканья и симптомов плевропневмонии.
На этапе компенсации хронического легочного сердца отмечается преобладание симптомов основного заболевания с постепенным проявлением гиперфункции, а затем и гипертрофии правых отделов сердца. У незначительного количества больных отмечается пульсация в верхней части живота, которая вызвана увеличением правого желудочка.
Диагностика
Диагностическими критериями легочного сердца является наличие заболеваний,которые могут вызвать развитие данной патологии. Таким больным необходима консультация пульмонолога и кардиолога. При осмотре больного следует обратить внимание на признаки нарушения дыхания, синюшность кожи, боли в области сердца. Для подтверждения диагноза больному может потребоваться назначение электрокардиограммы, рентгенографии легких, эхокардиографии.
Лечение
терапевтические мероприятия направлены на активное лечение основного заболевания. Симптоматическое лечение включает применение бронхолитиков, муколитических средств, дыхательных аналептиков, оксигенотерапии. При декомпенсированном течении легочного сердца на фоне бронхиальной обструкции больному назначается постоянный прием глюкокортикоидов.
Для коррекции артериальной гипертензии у лиц с хроническим легочным сердцем применяется эуфиллин, а на ранних этапах – нифедипин, при декомпенсированном течении потребуется прием нитратов, под контролем газового состава крови в следствии высокой вероятности усиления гипоксемии.
Профилактика
Для предупреждения развития процессов декомпенсации легочного сердца рекомендуется придерживаться умеренной физической активности.
Что такое легочное сердце - симптомы, классификация, лечение

Кардиолог
Высшее образование:
Кардиолог
Кубанский государственный медицинский университет (КубГМУ, КубГМА, КубГМИ)
Уровень образования — Специалист
1993-1999
Дополнительное образование:
«Кардиология», «Курс по магнитно-резонансной томографии сердечно-сосудистой системы»
НИИ кардиологии им. А.Л. Мясникова
«Курс по функциональной диагностике»
НЦССХ им. А. Н. Бакулева
«Курс по клинической фармакологии»
Российская медицинская академия последипломного образования
«Экстренная кардиология»
Кантональный госпиталь Женевы, Женева (Швейцария)
«Курс по терапии»
Российского государственного медицинского института Росздрава
Контакты: [email protected]
Легочное сердце — это термин, который используется в кардиологии для определения ряда симптомов, вызванных повышением давления в малом круге кровообращения.Согласно статистике, легочное сердце занимает четвертое место среди причин летального исхода у больных, имеющих кардиологические нарушения.
У людей, которые страдают от различных заболеваний бронхов, развитие подобного осложнения наблюдается примерно в 3% случаев. Легочное сердце может протекать как в острой и подострой, так и хронической форме. Возможность терапии во многом зависит от характера течения патологии. Острая форма легочного сердца является опасной, так как может развиться в течение нескольких минут или часов, провоцируя тяжелые нарушения или летальный исход.
Причины появления легочного сердца
Легочное сердце не является самостоятельным заболеванием, а синдромом, характеризующимся отдельным набором симптомов.
Этиология этого состояния изучена достаточно хорошо. Некоторые болезни сердечно-сосудистой и дыхательной системы могут спровоцировать легочное сердце. Кроме того, аутоиммунные отклонения приводят к появлению патологии. Причины острой, подострой и хронической формы легочного сердца несколько различны. Зная первичное заболевание, врачи могут быстрее определить характер осложнения и прогноз его течения. Острое легочное сердце развивается на фоне таких отклонений, как:
- пневмоторакс;
- тромбоэмболия;
- приступы астмы;
- обширные пневмонии.
Формирование этого синдрома может быть результатом тяжелого инфаркта миокарда. Подострое легочное сердце выявляется намного чаще, чем предыдущий вариант течения синдрома.
К главным предрасполагающим факторам развития этой формы относятся:
- легочные васкулиты;
- рецидивирующая эмболия;
- гипертензия;
- фиброзирующий альвеолит;
- лимфогенный канцероматоз;
- онкологические процессы с метастазами;
- тяжелая бронхиальная астма;
- гипервентиляция.
Хронический вариант синдрома встречается очень часто. Это состояние может сопровождать самые разнообразные тяжелые заболевания. К главным причинам формирования хронического легочного сердца относятся:
- гипертензия;
- рецидивирующая тромбоэмболия;
- артериит;
- астма;
- эмфизема;
- хирургическое удаление части легкого;
- хронический бронхит;
- саркоидоз;
- туберкулезное поражение;
- пневмосклероз;
- гранулематоз;
- фиброзы;
- рестриктивные процессы;
- множественные кисты;
- травмы;
- заболевания позвоночника, сопровождающиеся деформацией;
- патологическое ожирение;
- спайки плевры.
Существует ряд факторов, которые способствуют развитию легочного сердца, при тех или иных серьезных аутоиммунных, сердечно-сосудистых и бронхиальных заболеваниях. Ухудшить положение и спровоцировать развитие такого осложнения могут вредные привычки, в том числе курение, пристрастие к алкоголю и наркотикам. Помимо всего прочего, поспособствовать развитию легочного сердца может работа на вредных производствах, проживание в экологически неблагоприятных зонах, хроническое переутомление, сильнейшие стрессы и т.д. Спровоцировать ухудшение течения первичного заболевания и появление осложнений может пренебрежительное отношение человека к рекомендациям врача, касающимся приема необходимых лекарственных препаратов. Таким образом, чтобы правильно проводить терапию легочного сердца, этиология играет решающую роль, поэтому при постановке диагноза необходимой мерой является определение первичного заболевания.
Механизм развития легочного сердца
Когда подтверждается легочное сердце, что это такое, понять сложно. В настоящее время патогенез этого синдрома изучен недостаточно хорошо. Считается, что сначала наблюдается значительное повышение легочного сосудистого сопротивления, а также нагрузки на правый желудочек. Это становится причиной гипертрофии тканей сердца. В дальнейшем это приводит к сердечной недостаточности.
Значительную роль в развитии легочного сердца играет гипертензия в малом кругу кровообращения. Проблема усугубляется тем, что на ранней стадии синдрома наблюдается значительное рефлекторное увеличение сердечного выброса. Это явление формируется как реакция на усиление дыхательной функции вследствие понижения оксигенации крови кислородом и развития гипоксии тканей всех жизненно важных органов.
Несмотря на то что этот компенсаторный процесс позволяет нормализовать общее состояние, поверхность сердца и его более глубокие структуры разрушаются, таким образом, повреждения становятся необратимыми. Если синдром легочного сердца развивается на фоне аутоиммунного заболевания, повышение давления в артериях малого круга является следствием органического сужения просветов кровеносных сосудов на фоне воспалительной инфильтрации. При системном васкулите возможно повышение давления в малом круге из-за зарастания их просвета.
Классификация развития легочного сердца
Существует масса подходов к классификации такого патологического состояния, как легочное сердце. Главным параметром для оценки этого синдрома является скорость нарастания симптоматических проявлений. Легочное сердце может протекать в острой, подострой и хронической форме. При остром варианте симптоматические проявления нарастают в считанные часы или дни. Подострое течение характеризуется постепенным появлением признаков патологии на протяжении нескольких недель, а иногда и месяцев. Хронический вариант отличается тем, что симптомы нарастают многие месяцы. В редких случаях признаки синдрома проявляются в течение 2-3 лет. По мере развития процесс формирования хронического легочного сердца проходит несколько стадий, в том числе:
- доклиническую;
- компенсаторную;
- декомпенсированную.
При доклинической стадии имеются признаки пульмонарной гипертензии и напряжения работы правого желудочка. Имеющиеся проявления патологии могут быть выявлены только путем проведения инструментальных исследований. При компенсаторной стадии наблюдается активизация процесса гипертрофии тканей сердца. Однако не имеется признаков нарушения кровообращения. Декоменсированная стадия синдрома легочного сердца характеризуется нарастанием симптомов недостаточности правого желудочка. В зависимости от этиологического фактора выделяются торакодиафрагмальная, бронхолегочная и васкулярная формы. Выявление всех особенностей течения болезни является необходимым условием для эффективного проведения терапии.
Главные симптомы легочного сердца
Клиническая картина этого синдрома во многом зависит от формы При остром течении симптомы нарастают достаточно быстро. К характерным проявлениям этой формы относятся:
- усиливающаяся боль;
- выраженная одышка;
- набухание шейных вен;
- учащение пульса;
- увеличение печени;
- психомоторное возбуждение;
- цианоз кожных покровов;
- боль в правом подреберье.
Массированная тромбоэмболия может спровоцировать отек легких. В дальнейшем при таком неблагоприятном течении присоединяются признаки коронарной недостаточности. Примерно в 30-35% случаев наблюдается летальный исход. При подостром варианте легочного сердца болевой синдром носит умеренный характер. Одышка может появляться на фоне даже небольших физических нагрузок. Помимо всего прочего, больные жалуются на тахикардию, кратковременные обмороки и приступы кровохарканья. Кроме того, наблюдаются признаки плевропневмонии.
Когда имеет место хроническое легочное сердце, симптомы обычно носят смазанный характер. К проявлениям основного заболевания добавляются признаки нарастающей гипертрофии правых отделов сердца.
При декомпенсаторной стадии легочного сердца присоединяются проявления выраженной правожелудочковой недостаточности. Может наблюдаться усиливающаяся одышка, цианоз кожных покровов, сильнейшие боли в груди и периферические отеки. Помимо всего прочего, может иметь место значительное увеличение печени в размерах. У некоторых пациентов присутствуют устойчивые боли, приступы головокружения, повышенная сонливость и апатия. Когда патология переходит в декомпенсированную стадию, риск летального исхода значительно повышается.
Методы диагностики легочного сердца
Чтобы поставить правильный диагноз, пациентам в медицинском учреждении назначаются консультации кардиолога и пульмонолога. Врач тщательно изучает историю болезни для выявления первичных заболеваний, способных спровоцировать развитие осложнения. При осмотре пациента необходимо тщательно оценить имеющиеся симптоматические проявления. Пациенту сразу же проводится ЭКГ и измеряется давление. При проведении этого обследования выявляются косвенные и прямые признаки гипертрофии правого желудочка. К лабораторным исследованиям, необходимым для постановки точного диагноза, относятся:
- общий анализ крови;
- общий анализ мочи;
- иммуноферментный анализ.
Для оценки состояния структуры сердца назначается эхокардиография. Это исследование помогает визуально определить степень расширения правого желудочка и предсердия. Кроме того, проведение эхокардиографии позволяет выявить проявления увеличения давления в легочной артерии и имеющуюся у пациента гипертензию. Когда у больного развивается такое состояние, как легочное сердце, диагностика требует проведение рентгенографии.
Рентгенологическая картина крайне важна при выявлении синдрома. Это исследование позволяет определить степень выраженности увеличения корня легкого и повышение его прозрачности. Кроме того, на рентгенографии хорошо определяется высокое стояние купола диафрагмы с пораженной стороны, что является характерным для синдрома. При тяжелом течении патологии при проведении этого исследования может быть выявлено увеличение в размерах правых отделов сердца и набухание ствола легочной артерии. При подозрении на тромбоэмболию требуется ангиография. Помимо всего прочего, для выявления отклонений проводится магнитно-резонансная томография. Комплексная диагностика позволяет определить, как лечить патологию у больного.
Терапия легочного сердца
Своевременная диагностика и лечение любого осложнения заболеваний сердечно-сосудистой системы повышает шансы на благоприятный исход. Терапия должна быть направлена на устранение первичной проблемы, на фоне которой развивается легочное сердце. Многие люди, страдающие от тех или иных хронических болезней, хорошо знают, что такое легочное сердце и при серьезном отношении к своему здоровью могут жить полноценно. Самолечение в этом случае неуместно, так как приведет к значительному ухудшению состояния.
Лекарственные препараты как для терапии проявлений этого осложнения, так и для подавления основного заболевания должен назначать врач, ознакомленный клинической картиной. При остром легочном сердце лечение проводится в отделении интенсивной терапии. Необходимы мероприятия для восстановления проходимости кровеносных сосудов, располагающихся в легких.
В первые 6 часов после начала приступа целесообразно проведение тромболитической терапии с использование больших доз дезагрегантов и антикоагулянтов. Эти препараты позволяют растворить тромб, который перекрывает просвет в кровеносном сосуде легкого. В тяжелых случаях, когда медикаментозная терапия легочного сердца не позволяет устранить препятствие, закупоривающее кровеносное русло, целесообразно проведение операции по устранению имеющегося сгустка. После стабилизации состояния необходимым является симптоматическое лечение, позволяющее продлить жизнь пациента. К препаратам, которые часто входят в схему терапии этого опасного осложнения многих болезней, относятся:
- муколитические средства;
- бронхолитики;
- дыхательные аналептики.
При декомпенсированной стадии развития легочного сердца целесообразным является оксигенотерапия и постоянный прием глюкокортикоидов. Препараты и их дозировка подбираются в рамках симптоматической терапии для каждого пациента врачом в индивидуальном порядке. Помимо всего прочего, назначаются лекарственные средства, позволяющие скорректировать проявления гипертензии. Обычно с этой целью применяются Эуфиллин, Нифедипин, а также нитраты. Применение этих лекарственных средств позволяет значительно улучшить прогноз, общее состояние и вернуть человеку возможность жить полноценно.
В большинстве случаев требуется направленная терапия признаков сердечной недостаточности. Неполадки в функционировании сосудистой системы могут быть легко скорректированы путем приема сердечных гликозидов, вазодилататоров диуретиков, а кроме того, препаратов, нормализующих метаболизм в тканях сердца. Коррекция работы сердечно-сосудистой системы способствует гипертензии и снижению проявлений синдрома.
В рамках лечения этого осложнения различных заболеваний необходимо отказаться от всех вредных привычек и придерживаться специальной диеты. Некоторым больным показан курс массажа, ЛФК и гипербарическая оксигенация. Невозможно предугадать, сколько проживет человек, страдающий от легочного сердца, но чем раньше будет начато направленное лечение, тем благоприятнее прогноз.
что это такое, причины, симптомы, лечение, прогноз
Легочное сердце – это патологическое утолщение и расширение правых камер сердца с недостаточностью кровообращения в результате гипертензии малого круга на фоне заболеваний легких.
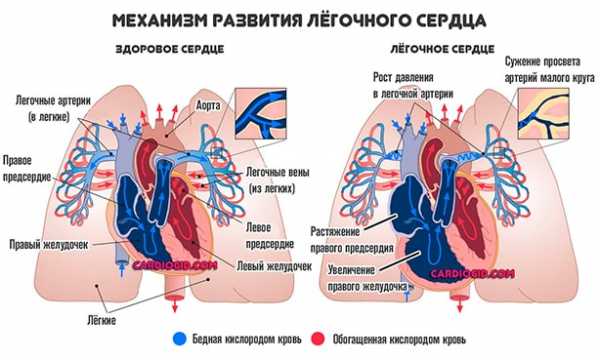
Общие сведения
Формированию легочного сердца способствуют патологические процессы бронхолегочной системы, сосудов легких, грудной клетки.
Острая форма легочного сердца развивается быстро, за несколько минут, часов или дней; хроническая – на протяжении нескольких месяцев или лет. Почти у 3% больных хроническими бронхолегочными заболеваниями постепенно развивается легочное сердце. Легочное сердце значительно отягощает течение кардиопатологий, занимая 4-е место среди причин летальности при сердечно-сосудистых заболеваниях.
Ключевые моменты:
- Сor pulmonale (легочное сердце) – расширение ПЖ и впоследствии недостаточность, вторичная по отношению к заболеваниям легких, которые сопровождаются развитием гипертензии легочной артерии.
- Cor pulmonale (легочное сердце), как таковое, обычно протекает бессимптомно, но общие физические показатели включают в себя левый парастернальный систолический подъем, громкий легочный компонент S2, функциональную недостаточность трехстворчатого клапана и шум над легочной артерией; позже - вздутие яремной вены, гепатомегалия, отеки нижних конечностей.
- При диагностике обычно необходимо проведение эхокардиографии или радионуклидной визуализации, а в некоторых случаях - катетеризации правых отделов сердца.
- Раннее выявление и лечение причин заболевания имеют важное значение до того, как структурные изменения сердца становятся необратимыми.
- Хотя у пациентов могут наблюдаться существенные периферические отеки, прием диуретиков не показан и может нанести вред; небольшое снижение преднагрузки часто ухудшает cor pulmonale (легочное сердце).
Этиопатогенез патологии
Бронхолегочная форма легочного сердца развивается при первичных поражениях бронхов и легких в результате хронического обструктивного бронхита, бронхиальной астмы, бронхиолита, эмфиземы легких, диффузного пневмосклероза различного генеза, поликистоза легких, бронхоэктазов, туберкулеза, саркоидоза, пневмокониоза, синдрома Хаммена - Рича и др. Эту форму могут вызывать около 70 бронхолегочных заболеваний, способствующих формированию легочного сердца в 80% случаев.
Возникновению торакодиафрагмальной формы легочного сердца способствуют первичные поражения грудной клетки, диафрагмы, ограничение их подвижности, значительно нарушающие вентиляцию и гемодинамику в легких. В их число входят заболевания, деформирующие грудную клетку (кифосколиозы, болезнь Бехтерева и др.), нервно-мышечные болезни (полиомиелит), патологии плевры, диафрагмы (после торакопластики, при пневмосклерозе, парезе диафрагмы, синдроме Пиквика при ожирении и т. п.).
Васкулярная форма легочного сердца развивается при первичных поражениях легочных сосудов: первичной легочной гипертензии, легочных васкулитах, тромбоэмболии ветвей легочной артерии (ТЭЛА), сдавлении легочного ствола аневризмой аорты, атеросклерозе легочной артерии, опухолями средостения.
Основными причинами острого легочного сердца являются массивная ТЭЛА, тяжелые приступы бронхиальной астмы, клапанный пневмоторакс, острая пневмония. Легочное сердце подострого течения развивается при повторных ТЭЛА, раковом лимфангоите легких, в случаях хронической гиповентиляции, связанных с полиомиелитом, ботулизмом, миастенией.
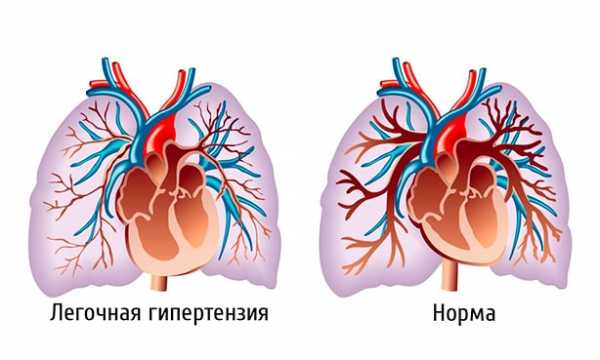
Ведущее значение в развитии легочного сердца имеет артериальная легочная гипертензия. На начальной стадии она также связана с рефлекторным увеличением сердечного выброса в ответ на усиление дыхательной функции и возникающую при дыхательной недостаточности гипоксию тканей.
При васкулярной форме легочного сердца сопротивление кровотоку в артериях малого круга кровообращения увеличивается в основном за счет органического сужения просвета легочных сосудов при закупорке их эмболами (в случае тромбоэмболии), при воспалительной или опухолевой инфильтрации стенок, заращении их просвета (в случае системных васкулитов).
При бронхолегочной и торакодиафрагмальной формах легочного сердца сужение просвета легочных сосудов происходит за счет их микротромбоза, заращения соединительной тканью или сдавления в зонах воспаления, опухолевого процесса или склерозирования, а также при ослаблении способности легких к растяжению и спадении сосудов в измененных сегментах легких. Но в большинстве случаев ведущую роль играют функциональные механизмы развития легочной артериальной гипертензии, которые связаны с нарушениями дыхательной функции, вентиляции легких и гипоксией.
Артериальная гипертензия малого круга кровообращения приводит к перегрузке правых отделов сердца. По мере развития заболевания происходит сдвиг кислотно-щелочного равновесия, который первоначально может быть компенсированным, но в дальнейшем может произойти декомпенсация нарушений. При легочном сердце наблюдается увеличение размеров правого желудочка и гипертрофия мышечной оболочки крупных сосудов малого круга кровообращения, сужения их просвета с дальнейшим склерозированием. Мелкие сосуды нередко поражаются множественными тромбами. Постепенно в сердечной мышце развивается дистрофия и некротические процессы.
Заболевания легких вызывают легочную артериальную гипертензию за счет нескольких механизмов:
- Потери капиллярного русла (например, из-за буллезных изменений при ХОБЛ или легочной тромбоэмболии)
- Вазоконстрикции, вызванной гипоксией, гиперкапнией или обоими состояниями
- Увеличенного альвеолярного давления (например, при ХОБЛ, во время искусственной вентиляции легких)
- Гипертрофии среднего слоя стенки артериол (частая реакция на легочную артериальную гипертензию, вызванную другими механизмами).
Легочная гипертензия увеличивает постнагрузку на ПЖ, приводя к тому же каскаду событий, которые возникают при левожелудочковой СН, включая увеличение конечного диастолического и центрального венозного давления, гипертрофию и дилатацию желудочка. Нагрузка на ПЖ может увеличиваться при повышении вязкости крови из-за вызванной гипоксией полицитемии. Иногда недостаточность ПЖ приводит к патологии ЛЖ, когда межжелудочковая перегородка, выбухающая в полость ЛЖ, препятствует наполнению ЛЖ, таким образом создавая его диастолическую дисфункцию.
Классификация легочного сердца
Проводится по группе оснований. Первый способ предполагает типизацию отклонения по скорости развертывания полной клинической картины:
- Острое легочное сердце (ОЛС). Возникает на фоне выраженной дыхательной недостаточности. Симптоматика образуется в течение считанных часов, максимум дней. Считается неотложным состоянием. Требует срочной коррекции в стационарных условиях. Заболевание связано с сиюминутной критической перегрузкой мышечного органа кровью и стенозом сосудов. Дефекты как таковые сформироваться не успевают, однако присутствует значительный риск (почти 60-70%) смертельного исхода. Даже квалифицированная помощь не исключает подобной вероятности.
- Хроническое легочное сердце (ХЛС). Результат течения сторонних патологий бронхолегочной системы. Недостаточность обычно присутствует, но 1-2 стадии, потому острых нарушений не возникает. Процесс прогрессирует месяцами, чаще годами. Проходит несколько этапов развития. Формируются стойкие анатомические дефекты вроде асимметричной кардиомиопатии и дилатации правого предсердия, желудочка. Клиническая картина представлена преимущественно бронхолегочными симптомами. Лечение возможно при минимально выраженных нарушениях. Позже вопрос может быть решен пересадкой сердца.
Исходя из тяжести, выделяют три стадии:
- До клиническая. Присутствуют симптомы основного заболевания. Выраженных отклонений со стороны сердечнососудистой системы еще нет, изменения выявляются в результате инструментальных методик. Эхокардиография в качестве основного способа.
- Фаза компенсации. Дает минимальную клиническую картину. В ходе объективных исследований выявляется рост давления в легочной артерии. Указанная стадия представляет собой допустимый момент для начала лечения, но полного восстановления ждать уже не приходится.
- Декомпенсированная стадия. Сопровождается грубой гипертрофией правого предсердия, желудочка, наблюдается выраженная сердечная недостаточность. Пациент становится глубоким инвалидом. Качество жизни падает существенно. Смерть — вопрос времени. Поскольку поражен не только мышечный орган, но и сторонние системы, даже трансплантация не дает полного эффекта.
В зависимости от этиологии различают следующие виды заболевания:
- Васкулярный. Данный вид легочного сердца возникает в результате нарушений в сосудах легких. Это наблюдается при васкулитах, тромбозах, легочной гипертензии и других сосудистых патологиях.
- Бронхопульмональный. Появляется у пациентов, страдающих болезнями бронхолегочной системы. Такой вид легочного сердца встречается при туберкулезе, хроническом бронхите, бронхиальной астме.
- Торакодиафрагмальный. Появлению этого вида патологии способствуют болезни, влияющие на вентиляцию легких: плевральный фиброз, кифосколиоз, болезнь Бехтерева, синдром Пиквика и другие. В результате этих недугов нарушается подвижность грудной клетки.
Существуют и другие классификации, но они имеют смысл для исследователей. Практическая значимость присутствует, но не всегда.
Симптомы и клинические проявления
Клиническая картина легочного сердца характеризуется развитием явлений сердечной недостаточности на фоне легочной гипертензии. Развитие острого легочного сердца характеризуется появлением внезапной боли за грудиной, резкой одышки; снижением артериального давления, вплоть до развития коллапса, синюшностью кожных покровов, набуханием шейных вен, нарастающей тахикардией; прогрессирующим увеличением печени с болями в правом подреберье, психомоторным возбуждением. Характерны усиленные патологические пульсации (прекардиальная и эпигастральная), расширение границы сердца вправо, ритм галопа в зоне мечевидного отростка, ЭКГ- признаки перегрузки правого предсердия.
При массивной ТЭЛА за несколько минут развивается шоковое состояние, отек легких. Нередко присоединяется острая коронарная недостаточность, сопровождающаяся нарушением ритма, болевым синдромом. В 30-35 % случаев наблюдается внезапная смерть. Подострое легочное сердце проявляется внезапными умеренными болевыми ощущениями, одышкой и тахикардией, непродолжительным обмороком, кровохарканьем, признаками плевропневмонии.
В фазе компенсации хронического легочного сердца наблюдается симптоматика основного заболевания с постепенными проявлениями гиперфункции, а затем и гипертрофии правых отделов сердца, которые обычно неярко выражены. У некоторых пациентов отмечается пульсация в верхней части живота, вызванная увеличением правого желудочка.
В стадии декомпенсации развивается правожелудочковая недостаточность. Основным проявлением служит одышка, усиливающаяся при физической нагрузке, вдыхании холодного воздуха, в лежачем положении. Появляются боли в области сердца, синюшность (теплый и холодный цианоз), учащенное сердцебиение, набухание шейных вен, сохраняющееся на вдохе, увеличение печени, периферические отеки, устойчивые к лечению.
При обследовании сердца выявляется глухость сердечных тонов. Артериальное давление в норме или понижено, артериальная гипертония характерна для застойной сердечной недостаточности. Более выраженными симптомы легочного сердца становятся при обострении воспалительного процесса в легких. В поздней стадии усиливаются отеки, прогрессирует увеличение печени (гепатомегалия), появляются неврологические нарушения (головокружение, головные боли, апатия, сонливость) снижается диурез.
Таким образом, острое легочное сердце проявляется:
- Резкой болью в груди.
- Выраженной одышкой.
- Значительным уменьшением артериального давления.
- Болью в печени, рвотой или тошнотой.
- Учащенным пульсом (около ста ударов в минуту).
- Набухшими шейными венами.
- Распространенным цианозом.
Подострое легочное сердце имеет такие же симптомы, как и острое. Однако появляются они не так внезапно, как в первом случае.
При хроническом легочном сердце отмечаются:
- Учащенное сердцебиение.
- Нарастающая одышка. Первоначально замечается при возрастании нагрузки, а затем и в состоянии покоя.
- Повышение утомляемости.
- Возможны значительные сердечные боли, не проходящие после приема нитроглицерина. Это отличает легочное сердце от стенокардии.
- Распространенный цианоз. Он дополняется посинением носогубного треугольника, ушей и губ.
- Также могут отекать ноги, набухать вены шеи, накапливаться жидкость в брюшине (такое состояние называется асцитом).
Таблица основных симптомов:
| Острота | Состояние |
|---|---|
| Острый период | Массивная эмболия системы легочной артерии Повреждение, связанное с искусственной вентиляцией легких (чаще у пациентов с ОРДС) |
| Хронический |
|
| ХОБЛ - наиболее частая причина хронического cor pulmonale (легочного сердца) | |
| ОРДС = острый респираторный дистресс-синдром | |
Диагностика
Диагностика начинается с выслушивания жалоб больного и их анализа, изучения анамнеза, выяснения признаков.
Изучение семейного анамнеза. Врач выясняет, болеют ли ближайшие родственники подобными заболеваниями, случались ли скоропостижные смерти в семье и от чего.
Первичный диагноз ставится, исходя из врачебного осмотра больного: проводится измерение артериального давления, выслушиваются легочные хрипы, определяются сердечные шумы. Предполагается сердечная (правожелудочковая) недостаточность, гипертрофия миокарда, атеросклероз.
Далее алгоритм стандартен:
- Общий анализ крови помогает выявить воспалительные процессы в организме, при которых может наблюдаться повышение количества лейкоцитов и скорость оседания эритроцитов (СОЭ). Анализ крови помогает найти причину болезни и прогнозировать осложнения. Однако при быстром развитии процесса показатели крови могут не успеть измениться.
- Также проводится биохимический анализ крови. Определяется уровень глюкозы, холестерина («плохого» и «хорошего»), триглицеридов, АЛТ, АСТ. Эти тесты позволяют сделать вывод о возможном поражении сосудов, нарушении работы печени, что помогает исключить осложнения болезни.
- Обязательно исследуется моча больного.
- Проводится анализ газового состава крови, свидетельствующего о снижении кислорода и повышении углекислого газа. Также исследуется водородный показатель (рН) крови, сдвиг которого в кислую сторону, указывает на ацидоз.
- Больному предлагается исследовать кровь на свертываемость (сделать коагулограмму).
- ЭКГ-признаки дают возможность определить картину, характерную для этой болезни. Однако следует заметить, что похожие результаты фиксируются при таком заболевании сердца, как инфаркт миокарда. Поэтому важно учитывать все диагностические исследования в комплексе. Например, чтобы исключить инфаркт, в крови определяется наличие тропонинов (I и T) – белков, возникающих в результате гибели клеток сердца.
- Если развивается клиника тромбоэмболии легочной артерии, то дополнительно проводят ангиографию сосудов, чтобы точно определить локализацию тромбов. Данные исследования необходимы для проведения оперативного удаления кровяного сгустка.
- Острую патологию можно диагностировать с помощью рентгенографии. Этот метод помогает выявить инфаркт-пневмонию, как результат ТЭЛА. Если тромбоэмболия затронула крупные ветви, то на R-грамме можно увидеть признаки спадения (ателектаз) отделов паренхимы легкого. Стоит заметить, что информативность этого метода довольно высока.
- Еще гораздо более информативным является метод компьютерной томографии. С его помощью можно рассмотреть объемные изображения легочной ткани и отметить очаги патологии, однако его недостатком является повышенная лучевая нагрузка на организм.
- С помощью метода эхокардиографии проводится оценка сократительной функции сердца, а также определяется гипертрофия миокарда.
- Для определения причин возникновения острого легочного сердца широко используется сцинтиграфия легких (радиоизотопный метод). Это исследование еще называют вентиляционно-перфузионным, поскольку меченые атомы вводятся в организм двойным путем: посредством вдыхания или введения в вену. Диагностическая процедура незаменима для выявления ТЭЛА.
- «Золотым стандартом» в диагностике ТЭЛА считается проведение селективной ангиопульмонографии с зондированием правых отделов сердца.
- Давление в легочной артерии определяется с помощью специального катетера, введенного в сосуд.
Особенности терапии
Заболевание тяжело поддается лечению. Основное значение имеет устранение причины, особенно устранение или замедление прогрессирования гипоксии. Важны ранняя диагностика и лечение, т. к. в дальнейшем структурные изменения легких становятся необратимыми.
При наличии периферических отеков могут назначаться диуретики, однако они эффективны только при наличии недостаточности ЛЖ и перегрузке легких жидкостью. Диуретики могут нанести вред, поскольку небольшое снижение преднагрузки часто ухудшает cor pulmonale. Легочные вазодилататоры (например, гидралазин, блокаторы кальциевых каналов, оксид азота, простациклин, ингибиторы фосфодиэстеразы), эффективные при первичной легочной гипертензии, не дают результатов при легочном сердце. Бозентан (блокатор эндотелиновых рецепторов) может применяться у пациентов с первичной легочной гипертензией, при этом его использование недостаточно исследовано при легочном сердце. Дигоксин эффективен только при наличии сопутствующей дисфункции ЛЖ. Этот препарат следует назначать с осторожностью, поскольку пациенты с ХОБЛ очень чувствительны к его эффектам.
Высказывалось мнение, что при гипоксическом легочном сердце необходима флеботомия, но эффект уменьшения вязкости крови едва ли может снивелировать негативные последствия уменьшения объема крови, переносящей кислород, за исключением случаев значимой полицитемии. У пациентов с хроническим легочным сердцем длительный прием антикоагулянтов снижает риск венозной тромбоэмболии.
Хирургическое вмешательство не показано.
Прогноз и профилактика
В случаях развития декомпенсации легочного сердца прогноз для трудоспособности, качества и продолжительности жизни неудовлетворительный. Обычно трудоспособность у пациентов с легочным сердцем страдает уже на ранних этапах заболевания, что диктует необходимость рационального трудоустройства и решения вопроса о присвоении группы инвалидности. Раннее начало комплексной терапии позволяет значительно улучшить трудовой прогноз и увеличить продолжительность жизни.
Для профилактики легочного сердца требуется предупреждение, своевременное и эффективное лечение приводящих к нему заболеваний. В первую очередь, это касается хронических бронхолегочных процессов, необходимости предупреждения их обострений и развития дыхательной недостаточности. Для профилактики процессов декомпенсации легочного сердца рекомендуется придерживаться умеренной физической активности.
Источники: krasotaimedicina.ru, msdmanuals.com, cardiogid.com, sosudinfo.ru, cardiobook.ru
Аделина Павлова
Легочное сердце
Определение. Легочное сердце - это гипертрофия и дилатация правого желудочка, вызванные заболеваниями легких, легочных сосудов или грудной клетки.
Декомпенсация легочного сердца сопровождается повышением диастолического давления в правом желудочке и правожелудочковой недостаточностью. Госпитализация по поводу сердечной недостаточности в 20% случаев обусловлена декомпенсированным легочным сердцем. Легочное сердце имеют более половины больных хроническими обструктивными заболеваниями легких (ХОЗЛ). Во многих развитых странах легочное сердце составляет от 5 до 10% от всех заболеваний сердца, а в странах с большей распространенностью ХОЗЛ и выше.
Основные заболевания, ведущие к развитию легочного сердца, возникающие при этом нарушения и механизмы их развития, представлены в таблице 1.
Таблица 1
Причины легочного сердца
| Причина | Патогенез | Проявления |
| Поражение легочных сосудов | ||
| Массивная ТЭЛА | Падение сердечного выброса из-за внезапной окклюзии крупных ветвей легочной артерии | Острое легочное сердца. Дилатация правого желу-дочка |
| Мелкие эмболы; васкули-ты; РДСВ | Легочная гипертензия из-за поражения микроциркуляторного русла и гипоксии | Подострое легочное сердце Дилатация правого желу-дочка. |
| Эмболы среднего разме-ра (повторные эмболии): первичная легочная гипер-тензия; лекарственная ле-гочная гипертензия (ано-рексанты) | Легочная гипертензия из-за окклюзии средних и мелких ветвей легочной артерии. Сердечный выброс снижен или в норме | Хроническое легочное сер-дце. Гипертрофия правого же-лудочка. Одышка |
| Заболевания легких | ||
| Обструктивные нарушения | ||
| Хронический обструктив-ный бронхит, эмфизема легких, бронхиальная астма | Легочная гипертензия из-за гипоксической вазокон-стрикции, удлинения сосудов и обеднения сосудистой сети. Позиционные изменения сердца из-за эмфизеы легких. Сердечный выброс в норме или повышен. | Хроническое легочное сердце. Бронхитический или эмфи-зематозный тип ХОБЛ |
| Рестриктивные нарушения | ||
| Легочные: пневмосклероз, резекция легкого | Легочная гипертензия из-за гипоксической вазокон-стрикции, деформации сосудов и уменьшение их числа. Сердечный выброс с норме или снижен | Хроническое легочное сердце. Одышка Гипервентиляция |
| Внелегочные: ожирение, гипотиреоз, нервно-мышечные заболевания, кифосколиоз, обструкция верхних дыхательных путей, угнетение дыхательного центра, жизнь в условиях высокогорья | Легочная гипертензия из-за гипоксической вазоконстрикции. Сердечный выброс в норме или повышен. | Хроническое легочное сердце. Отеки Гиповентиляция |
Легочное сердце при заболеваниях легких
Чаще всего формирование легочного сердца и преимущественно хронического, вызывают хронические обструктивные болезни легких (ХОБЛ) реже — рестриктивные нарушения. Давление в легочной артерии повышено лишь умеренно. Легочное сердце при болезнях легких — позднее осложнение; при правожелудочковой недостаточности трехлетняя выживаемость составляет 40%. Диагноз легочного сердца часто устанавливается с опозданием, что связано с наличием эмфиземы легких, приводящей к позиционным изменениям сердца и затруднением выявления симптомов его поражения.
Итак, ХОБЛ - это самая частая причина хронического легочного сердца. Гипертрофия и дилатация правого желудочка вызваны легочной гипертензией (обычно умеренной), характерной для тяжелого хронического обструктивного бронхита и эмфиземы легких. Систолическое давление в легочной артерии составляет 40-50 мм рт. ст. (при некоторых врожденных пороках сердца и первичной легочной гипертензии оно нередко превышает 100 мм рт. ст.). Легочное сердце при XOБЛ развивается при далеко зашедшем поражении легких, ОФВ1, у таких больных обычно ниже 1 л, Ра О2 — ниже 60 мм рт ст.
Причины повышения легочного сосудистого сопротивления при ХОБЛ — спазм легочных сосудов на фоне альвеолярной гипоксии, ацидоза и гиперкапнии, сдавление и растяжение сосудов из-за эмфиземы, иногда существенен и эритроцитоз (он увеличивает сердечный выброс и вязкость крови). Наибольшее значение имеет альвеолярная гипоксия. При физической нагрузке давление в легочной артерии еще увеличивается, а при дыхании чистым кислородом резко снижается. Если нет сердечной недостаточности, то сердечный выброс обычно повышен (из-за гипоксемии и гиперкапнии). Альвеолярная гипоксия - характерная черта бронхитического (цианотического) типа ХОБЛ, поэтому легочная гипертензия и легочное сердце при этом типе развиваются гораздо раньше, чем при эмфизематозном (одышечном), которому альвеолярная гипоксия несвойственна. При легочном сердце часто имеется поражение и левого желудочка: так, почти у половины больных ХОБЛ, умерших от легочного сердца, на аутопсии находят гипертрофию левого желудочка. Кроме того, больные ХОБЛ часто страдают ИБС, являясь заядлыми курильщиками, а курение — один из главных факторов риска развития атеросклероза. Вызванное дисфункцией левого желудочка повышение давления в левом предсердии усугубляет у таких больных легочную гипертензию.
Увеличение обструкции бронхов на фоне легочного сердца часто приводит к правожелудочковой недостаточности. Это вызвано тем, что нарастающая гипоксемия и гиперкапния за счет снижения ОПСС повышают сердечный выброс и одновременно усиливают спазм легочных сосудов. Возможны наджелудочковые и желудочковые аритмии. Из-за низкого стояния диафрагмы и венозного застоя пальпируется увеличенная болезненная печень, может появиться гепатоюгулярный рефлюкс (набухание шейных вен при надавливании на правое подреберье).
Увеличение обструкции бронхов, кроме того, вызывает повышение внутригрудного давления, затрудняя венозный возврат. Даже в отсутствие сердечной недостаточности, набухают шейные вены, появляются отеки. Следует иметь в виду, что венозный застой на большом круге кровообращения не всегда свидетельствует о правожелудочковой недостаточности: диастолическое давление в правом желудочке у таких больных может быть нормальным. При устранении обструкции бронхов венозный застой исчезает, иногда очень быстро.
Патологическая анатомия. Характерно прогрессирование гипертрофии правого желудочка. Ветви легочной артерии расширяются, в артериях мышечного типа развиваются гипертрофия продольных мышечных пучков, фиброз, снижение эластических свойств; в артериолах наблюдается гипертрофия медии. В эмфизематозных участках сосуды микроциркуляторного русла деформируются, число их снижается.
Клиническая картина. Характерны жалобы на кашель с мокротой, одышку, удушье. Одышка возникает даже при небольшой физической нагрузке. Часто в анамнезе бывает экстренная госпитализация по поводу острых респираторных инфекций, иногда даже требующих ИВЛ. У больных, постоянно получающих кислород, возможны сонливость и другие симптомы гиперкапнии: головная боль, спутанность сознания и даже рвота; в сочетании с отеком дисков зрительных нервов (из-за расширения церебральных сосудов) это создает ложное впечатление о повышении ВЧД. Гиповентиляция и гипоксия усиливаются ночью, особенно на фоне обструктивных апноэ во сне.
Пальцы заядлых курильщиков прокрашены никотином. Из-за высокого сердечного выброса (за счет гипоксемии и гиперкапнии) кожа теплая, пульс скорый. Эмфизема легких и хрипы, обусловленные хроническим бронхитом, затрудняют аускультацию сердца. Бывают III тон из правых отделов сердца и систолический шум трикуспидальной регургитации. Венозный застой в большом круге кровообращения может говорить и о тяжелой бронхиальной обструкции и о правожелудочковой недостаточности; в пользу последней свидетельствуют внезапное появление отеков и повышение ЦВД на фоне мерцательной аритмии или острых респираторных инфекций, а также гепатоюгулярный рефлюкс. Дифференциальный диагноз очень важен, поскольку с венозным застоем и отеками, вызванными бронхиальной обструкцией, больной может прожить долгие годы, а при правожелудочковой недостаточности прогноз существенно хуже.
Данные инструментальных методов исследования при хроническом легочном сердце
Функция внешнего дыхания нарушена по обструктивному типу; обнаруживаются гипоксемия и гиперкапния. В отсутствие правожелудочковой недостаточности непереносимость физической нагрузки обусловлена дыхательной, а не сердечной недостаточностью.
Рентгенограмма грудной клетки. Характерна повышенная прозрачность легочных полей. Как было отмечено ранее, эмфизема ведет к позиционным изменениям сердца, и оценить размеры правого желудочка становится сложно. Ветви легочной артерии расширены, но мелкие артерии сужены и не видны, особенно в эмфизематозных участках.
Электрокардиограмма. В диагностике гипертрофии правого желудочка ЭКГ помогает мало, поскольку на фоне эмфиземы легких амплитуда зубцов снижена, а сердце расположено вертикально. Часто бывают аритмии, особенно мерцательная аритмия и политопная предсердная тахикардия.
ЭхоКГ. Проведение данного исследования также затруднено из-за эмфиземы, но обычно удается обнаружить дилатацию правого желудочка и утолщение его стенок. 5.
Сцинтиграфия миокарда. Выявляется повышенное накопление изотопа в правом желудочке.
Катетеризация сердца. При катетеризации сердца (катетер Свана—Ганца) можно установить не в лаборатории, а прямо у постели больного, методом термодилюции определяют сердечный выброс. В отсутствие патологии левых отделов сердца ДЗЛА нормалыное. Катетеризация сердца позволяет также измерить давление в легочной артерии и его реакцию на ингаляцию кислорода. В ряде случаев (особенно когда надо установить связь симптомов с поражением левого желудочка) исследуют гемодинамику при физической нагрузке.
Лечение хронического легочного сердца
Эффективность лечения ХЛС во многом зависит от своевременной постановки диагноза. Однако диагностика легочного сердца на ранних этапах, когда оно сохраняет потенциальную обратимость, является весьма трудной проблемой. Между тем, лечение сформировавшегося ХЛС представляет собой сложную, порой малоперспективную задачу. Присоединение сердечной недостаточности приводит к рефрактерности заболевания к проводимой терапии и значительно ухудшает его прогноз. Все вышесказанное позволяет считать проблему ХЛС не только медицинской, но и социально значимой.
Таблица 6
Этиотропное лечение легочной гипертензии
и хронического легочного сердца
| Этиологические факторы легочной гипертензии и хронического легочного сердца | Основные направления лечения |
| Бронхиальная астма | Глюкокортикоиды местно и системно, бронхолитические средства различных групп |
| Хроническаое обструктивное заболевание легких | Бронхолитические и отхаркивающие средства, ЛФК, массаж, физиотерапия, курортное лечение. |
| Туберкулез | Противотуберкулезные средства, хирургическое лечение |
| Пневмокониозы | Прекращение контакта с профессиональными вредностями |
| Интерстициальные заболевания легких | Глюкокортикоиды, цитостатические средства, интерферон |
| Саркоидоз | Глюкокортикоиды |
| Диффузные заболевания соединительной ткани | Глюкокортикоиды, цитостатические средства |
| Тромбозы и эмболии легочной артерии | Антикоагулянты, тромболитические средства, хирургическое лечение |
| Сдавление извне легочной артерии и вен | Хирургическое лечение |
| Деформации грудной клетки | Хирургическая коррекция |
| Синдром сонного апное | Диета, специальные методики |
| Пороки сердца | Хирургическая коррекция |
Патогенетическое лечение легочной гипертензии и хронического легочного сердца
Такие заболевания как бронхиальная астма, обструктивный бронхит, интерстициальные поражения легких, синдром сонного апное, деформации грудной клетки приводят к нарушениям легочной вентиляции, гипоксии. В ответ на гипоксию рефлекторно (рефлекс Эйлера, Лилиестранда) происходит спазм сосудов малого круга, и вследствие этого вначале временное, а затем стойкое повышение давления в системе легочной артерии.
Ряд заболеваний (диффузные болезни соединительной ткани рецидивы тромбэмболии легочной артерии. СПИД, шистоматоз) и внешних вредных воздействий (наркотики, некоторые лекарственные препараты) приводят к облитерации сосудов малого круга. При некоторых пороках сердца (незаращение межпредсердной и межжелудочковой перегородок, митральном стенозе), веноокклюзионной болезни левожелудочковой недостаточности пусковым механизмом легочной гипертензии становится перегрузка давлением и объемом.
Однако по мере прогрессирования легочной гипертензии все три фактора имеют место, они взаимосвязаны, образуя своеобразный порочный круг. Применяемые в современных условиях методы патогенетической терапии направлены на уменьшение одного или всех факторов патогенеза легочной гипертензии.
Оксигенотерапия. На всех этапах течения ХЛС и при всех формах легочной гипертензии показано проведение оксигенотерапии. Вследствие повышения парциального давления кислорода в альвеолах и увеличения его диффузии через альвеолярно-капиллярную мембрану достигается уменьшение гипоксемии, что нормализует легочную и системную гемодинамику, восстанавливает чувствительность рецепторов клеток к лекарственным веществам. Длительная оксигенотерапия должна назначаться как можно раньше с целью уменьшения газовых расстройств, снижения артериальной гипоксемии и предупреждения нарушений гемодинамики в малом круге кровообращения, что позволяет приостановить прогрессирование легочной гипертензии и ремоделирование легочных сосудов, повышает выживаемость и улучшает качество жизни больных, уменьшает количество эпизодов апноэ во сне.
При этом следует учитывать, что больным хронической легочной гипертензией необходима длительная, иногда пожизненная оксигенотерапия, применяемая, в том числе в домашних условиях. В силу этого должен быть выбран такой режим ингаляции кислорода, который бы создавал минимальный дискомфорт для больного. Кислород ингалируют через носовые канюли, лицевую маску. Очень редко у взрослых используются кислородные палатки.
Наименее обременительным для больных является использование носовой вилкообразной канюли, но следует учитывать, что при таком способе ингаляции максимальная концентрация кислорода во вдыхаемой смеси 40%, однако в большинстве случаев оксигенотерапии это представляется вполне достаточным. Лечение кислородом, как всякий другой метод лечения, имеет свои ограничения, при передозировке кислорода есть опасность гипероксического поражения ткани легкого. Наиболее приемлемым методом контроля оксигенотерапии, по-видимому, является пульсоксиметрия, позволяющая проводить мониторинговое наблюдение за сатурацией крови в процессе оксигенотерапии. Пульсоксиметрия определяет степень насыщения гемоглобина крови кислородом (SPO 2). Нормальная величина SPO 2 находится в диапазоне 94-98%. Снижение данного показателя до 90-94% рассматривается как умеренная гипоксемия, до 85-90% - выраженная гипоксемия. При содержании кислорода во вдыхаемой смеси в пределах до 40% следует стремиться к повышению показателя SPO 2 до нормы, но не выше 98%. В этих случаях с большой долей вероятности можно быть уверенным в отсутствии передозировки кислорода
Медикаментозная терапия легочной гипертензии, прежде всего, направлена на снижение тонуса резистивных сосудов и включает применение сосудорасширяющих средств различных групп. Самая большая трудность в подборе препаратов заключается в том, что необходимы средства, преимущественно воздействующие на сосуды малого круга и минимально снижающие при этом системное артериальное давление. Этому основному требованию отвечают антагонисты кальция, препараты из группы простагландинов, оксид азота.
Антагонисты кальция. Основным механизмом действия этой группы лекарств является расслабление гладких мышц сосудов вследствие уменьшения внутриклеточного движения ионов кальция во время сокращения. Чаще всего из антагонистов кальция при легочной гипертензии применяется нифедипин (адалат, кордафен, коринфар, кордипин, коротренд). Используется также дилтиазем (кардил, дилзем, диакор, дильрен, дилатам), амлодипин (норваск), исрадипин. Начальные дозы препаратов составляют: для нифедипина 20-40 мг/сут; исрадипина: - 2,5-5 мг/сут, дилтиазема: - 30-60 мг/сут, амлодипина - 3-5 мг/сутки, их рекомендуется повышать медленно через каждые 3-5 дней, доводя суточную дозу до эффективной и максимально переносимой.
При этом помимо оценки эффективности препарата по клиническим данным, необходим контроль систолического давления в легочной артерии, измеряемый с помощью катетеризации правых отделов сердца или доплер-ЭхоКГ. Уменьшение дозы антагонистов кальция или даже отмена препаратов проводится при возникновении таких побочных действий как выраженная системная гипотония, тахикардия. При жалобах больных на покраснение лица, ощущение жара, отеки лодыжек дозы можно оставлять прежними,
Простагландины. Обладают сильным сосудорасширяющим действием, являются эндогенными ингибиторами агрегации тромбоцитов. Достоинство применения этих препаратов при легочной гипертензии заключается в их относительно селективном воздействии на легочные сосуды, а также в антитромбоцитарном действии. Недостаток – необходимость длительного внутривенного введения, поскольку период полураспада этих препаратов очень короткий. Препараты простагландинов применяются в тяжелых ситуациях при первичной легочной гипертензии, у больных вторичной формой с выраженной облитерацией легочных сосудов, к примеру, при системной склеродермии. Простагландин Е-1 (альпростадил, вазапростан) назначается в начальной дозе - 5-10 нг/кг/мин, в дальнейшем постепенно увеличивается до 30 нг/кг/мин; эпопростенол - начальная доза 4 мг/кг/мин, при длительном применении 1-2 мг/кг/мин; трепростинил - начальная доза 1,25 нг/кг/мин с постепенным повышением, но не более 40 нг/кг/мин. простациклин - 2-24 нг/кг/мин. Побочные реакции - системная гипотония, боли в сердце, головные боли, боли в животе, покраснение лица и конечностей, тошнота.
Антагонисты рецепторов эндотелина. Это относительно новое, только разрабатываемое направление в лечении легочной гипертензии. Эндотелин -растворимый пептид, регулирующий кровоток на уровне микрососудов и микроциркуляторного русла. Эндотелин индуцирует увеличение содержания ионов кальция, ведущих к вазоконстрикции. Синтезирован препарат бозентан (траклер), который является антагонистом рецепторов эндотелина в клетках сосудов. Проводится испытание данного препарата при лечении тяжелых форм легочной гипертензии в рамках специальной программы.
Оксид азота - NO. Оксид азота активирует гуанилатциклазу в гладкомышечных клетках легочных сосудов, повышается уровень цикло-ГМФ и снижается внутриклеточное содержания кальция. В результате происходит снижение тонуса резистивных сосудов малого круга. Оксид азота применяется в виде ингаляций. Вследствие этого происходит быстрое соединение данного вещества с гемоглобином, предотвращается попадание оксида азота в системный кровоток и развитие артериальной гипотонии.
Поэтому оксид азота считается селективным вазодилататором, действующим исключительно на сосуды малого круга кровообращения. В настоящее время разработаны методики длительного назначения оксида азота. Созданы специальные портативные ингаляционные системы. Лечение проводится в течение нескольких недель, но имеются сообщения о более длительном назначении препарата - до 1-2 лет.
Однако нельзя забывать о токсическом влиянии N0 на организм человека, что требует четкого его дозирования. Целесообразно проведение прогностических острых лекарственных проб с оксидом азота с целью выявления больных, у которых вазодилатирующая терапия будет наиболее эффективной .
В большинстве случаев хронической легочной гипертензии развивается легочное сердце, прогрессирование которого приводит к сердечной правожелудочковой недостаточности. В связи с этим в комплекс лечебных воздействий включают еще три группы препаратов - ингибиторы превращающего фермента (ИАПФ), сердечные гликозиды и диуретики. Кроме того, в терапии сердечной недостаточности также применяют вазодилататоры различных групп: венозного, артериального и смешанного действия.
Ингибиторы ангиотензин-превращающего фермента (ИАПФ). ИАПФ уменьшают активность ренин-ангиотензиновой системы, препятствуют задержке натрия и воды, замедляют процесс ремоделирования миокарда, уменьшают периферическую артериальную вазоконстрикцию. Исследованиями последних лет убедительно доказано, что ИАПФ значительно улучшают выживаемость и прогноз жизни у больных с застойной сердечной недостаточностью. Однако препараты этой группы только в последнее время стали находить применение в лечении больных ХЛС. Основные препараты ИАПФ и их дозы представлены в таблице 7.
Результатом применения ИАПФ является снижение артериолярного и венозного тонуса, уменьшение венозного возврата крови к сердцу, снижение диастолического давления в лёгочной артерии, увеличение сердечного выброса. ИАПФ снижают давление в правом предсердии, оказывают противоаритмическое действие, что связано с улучшением функции сердца, увеличением содержания калия и магния в сыворотке крови, снижением концентрации норадреналина, что ведет к снижению тонуса симпатоадреналовой системы.
Таблица 7
Ингибиторы ангиотензин-превращающего фермента
| Препарат | Синонимы | Дозы, способ применения |
| Каптоприл | Капотен, алокапен, ацерил, ингибейс, тензиомин | Внутрь по 25-75 мг 2 раза в сутки, но начальные дозы могут быть 25 -12,5 мг 2 раза в день. |
| Эналаприл | Энап, энам, ренитек, вазотек, кон вертин | Внутрь 2,5 -5 мг в сутки в 1 или 2 приема. Внутривенно 1,25 мг каждые 6 часов |
| Лизиноприл | Дакрил, принивил, синокрил, тенсоприл | Внутрь 10-40 мг 1 раз в сутки |
| Фосиноприл | Моноприл, вазоприл | Внутрь 10-80 мг 1 раз в сутки |
| Рамиприл | Алтейс, тритаце | Внутрь 2,5-20 мг/сутки в 1-2 приема |
| Цилазаприл | Вазкас | Внутрь по 1-2 мг/сутки |
Важным вопросом является дозировка ИАПФ при ХЛС. Клинический опыт и литературные данные демонстрируют возможность эффективного применения преимущественно пролонгированных форм ИАПФ в минимальных терапевтических дозах. Как любые лекарственные средства, ИАПФ имеют и ряд побочных действий. Развитие артериальной гипотонии после приёма первой дозы является наиболее часто наблюдаемым. Ухудшение функции почек, задержка калия в организме, кашель следуют далее по частоте возникновения осложнений. Сухой кашель, не связанный с бронхоконстрикцией, не может быть абсолютным препятствием к назначению у больных ХЛС ингибиторов АПФ. Наибольшая эффективность ИАПФ отмечается при гипокинетическом типе кровообращения, так как повышение ударного и минутного объемов, уменьшение системного и легочного сосудистого сопротивления приводит к улучшению и нормализации гемодинамики. Помимо гемодинамического эффекта, отмечается положительное влияние ИАПФ на размеры камер сердца, процессы ремоделирования, толерантность к физическим нагрузкам и повышение продолжительности жизни больных сердечной недостаточностью.
Сердечные гликозиды. Вопрос о целесообразности применения сердечных гликозидов в лечении больных ХЛС остается спорным. Считается, что сердечные гликозиды, обладая положительным инотропным действием, приводят к более полному опорожнению желудочков, увеличивают сердечный выброс. Однако у больных ХОБЛ с недостаточностью ПЖ, без сопутствующей патологии сердца, сердечные гликозиды существенно не улучшают показатели гемодинамики. На фоне приема сердечных гликозидов у больных ХЛС чаще встречаются симптомы дигиталисной интоксикации, возникают практически все виды аритмий и нарушений проводимости сердца. Следует отметить, что вентиляционные нарушения и артериальная гипоксемия способствуют развитию стойкой тахикардии, которая сохраняется и на фоне насыщающей дозы сердечных гликозидов. Следовательно, урежение ЧСС не может быть критерием эффективности применения сердечных гликозидов при декомпенсации легочного сердца, а их использование оправдано при развитии острой недостаточности левого желудочка. В настоящее время применяется практически только дигоксин в суточной дозе 0,125-0,375 мг.
Побочные действия сердечных гликозидов. Со стороны сердечно-сосудистой системы наблюдается брадикардия, сино-атриальные и атриовентрикулярные блокады, экстрасистолия. Со стороны желудочно-кишечного тракта - тошнота, рвота, диарея; неврологические симптомы - нарушения сна, головные боли, головокружения, неврит, радикулит, аллергические реакции.
Диуретические средства. При наличии отечного синдрома диуретическая терапия необходима как у больных с ХСН, так и у больных с ХЛС. Вместе с тем принципы применения диуретиков при этих синдромах имеют определенные отличия.
У больных с ХЛС применение салуретиков может способствовать уменьшению венозного давления и уменьшению отеков только в случае достижения гиповолемии, которая при наличии у больных эритроцитоза, увеличения гематокрита сопряжена с ухудшением реологических свойств крови и увеличением риска тромбообразования. Поэтому у пациентов с ХЛС первоначально более обоснованным является применение методики дегидратационной терапии. Методика включает применение осмотических диуретиков (маннитол - в/в медленно струйно или капельно 1 г/кг, сорбилакт из расчета 8–10 мл на 1 кг массы тела, в/в капельно через день). Эти препараты, в отличие от салуретиков, вызывают активную дегидратацию тканей за счет повышения осмолярности крови.
В тоже время, у больных с тяжелой декомпенсацией кровообращения при ХЛС применение осмодиуретиков может быть недостаточным для достижения диуретического эффекта. В связи с этим рекомендуется их комбинированное применение с салуретиками антиальдостероновыми препаратами. Данные диуретические средства, показанные при наличии признаков застойной сердечной недостаточности, следует назначать осторожно из-за вероятности возникновения метаболического алкалоза, который усиливает дыхательную недостаточность за счет уменьшения стимулирующего действия СО2 на дыхательный центр. Кроме того, диуретики способны вызывать сухость слизистой бронхов, снижать мукозный индекс легких и ухудшать реологические свойства крови.
Используемые мочегонные средства – это салуретики и антиальдостероновые препараты - воздействуют прямым образом на важнейший фактор патогенеза сердечной недостаточности – задержку натрия и воды в организме. В основном применяется фуросемид (лазикс) в индивидуально подобранной дозе (средняя суточная доза 20-80 мг, но иногда при выраженных отеках она может быть увеличена до 600 мг). Препарат можно применять перорально, внутривенно и внутримышечно. При упорных отеках целесообразно комбинированное применение салуретиков и антиальдостероновых средств – пиронолактона {верошпирон, альдактон, практон, альдспирон) в дозе 50-100 мг/сутки.
Побочные действия фуросемида: гипокалиемия, гиперурикемия, неврит слухового нерва, аллергические реакции.
Таким образом, лечение пациентов, страдающих ХЛС должно быть комплексным, направленным, прежде всего, на профилактику и лечение основного заболевания, на адекватное снижение давления в легочной артерии и уменьшение явлений легочной и сердечной недостаточности.
Студент должен знать:
Научиться, учитывая клинические, лабораторные, инструментальные данные, диагностировать ХОБЛ.
Научиться выявлять и устранять основные этиологические причины ХОБЛ.
Научиться определять степень тяжести ХОБЛ.
Научиться проводить дифференциальный диагноз ХОБЛ с раком легкого, бронхиальной астмой, бронхоэктатической болезнью.
Научиться составлять план обследования и лечения больных с ХОБЛ.
СТУДЕНТ ДОЛЖЕН УМЕТЬ:
Выявить у пациента клинические проявления ХОБЛ.
Выявить у пациента факторы риска ХОБЛ.
Методически правильно про вести обследование больного с ХОБЛ.
Составить план обследования для пациента с ХОБЛ.
Дать оценку лабораторным исследованиям, показателям спирографии, пикфлоуметрии, рентгенографии легких, делать заключение по данным ЭКГ.
Провести дифференциальную диагностику ХОБЛ с бронхиальной астмой, раком легкого, бронхоэктатической болезнью.
Сформулировать диагноз, используя современную классификацию ХОБЛ.
Сформулировать основные принципы и составить план лечения больного с ХОБЛ с учетом степени тяжести болезни, стадии обострения или ремиссии, наличие осложнений.
Оценить эффективность антибактериальной терапии, определить длительность антибактериальной терапии (при необходимости).
Выявить у пациента осложнения ХОБЛ.
Диспансеризация.
ПЕРЕЧЕНЬ ВОПРОСОВ ДЛЯ СОБЕСЕДОВАНИЯ:
Пневмонии: определение, классификация, особенности клинического течения и лечения в зависимости от вида возбудителя. Диспансеризация, профилактика.
Фармакотерапия пневмонии.
УЧЕБНАЯ КАРТА ЗАНЯТИЯ
Обучение проводится на базе терапевтических отделений ГКБ №8. Главными методами обучения являются самостоятельная работа студента у постели больного под руководством преподавателя, детальный клинический разбор больных с последующей оценкой результатов параклинических методов исследований: лабораторно-биохимического, рентгенологического, ультразвукового, эндоскопического, морфологического, радиоизотопного и иммунологического (защита истории болезни проводится каждым обучающимся студентом). Студенты активно участвуют в проводимых в клинике клинических и патологоанатомических конференциях, консилиумах, курируют больных в составе «врачебных бригад» и оформляют академическую историю болезни (общепринятая схема истории болезни прилагается).
Легочное сердце - что это такое, механизм развития, легочная артерия
Легочное сердце относится к пограничной патологии, провоцирующейся из-за повышения давления в легочном круге кровообращения. И если раньше медики знали, что такое легочное сердце, но относили патологию к трудно излечимым недугам, то теперь большинство пациентов имеют надежду на выздоровление.
Легочное сердце – это недуг, характеризующийся перегружением правого желудочка сердца, увеличением его в размерах и приобретением не свойственной ему формы.
Основная причина данной патологии – заболевания легких, провоцирующие поднятие кровяного давления. Это могут быть бронхит, сосудистые отклонений и другие патологии дыхательной системы.
Классификация
Медицинская наука имеет несколько подходов к определению легочного сердца, поэтому и сложилось несколько классификаций заболеваний. Наиболее распространенная классификация разделяет заболевание на острую форму и хроническую. Это классический подход ко многим заболеваниям. Оправдан он и при классификации этого недуга.
| Острое легочное сердце |
|
| Хроническое легочное сердце |
|

По другой классификации патология подразделяют на такие формы:
| Компенсированная | Характерна тем, что сердце человека старается самостоятельно регулировать большее давление, поэтому орган сокращается чаще, чем обычно. В таком случае пациент не ощущает жалоб со стороны сердца. |
| Декомпенсированная | Защитные механизмы и возможности человека не безграничны, поэтому через какое-то время запасы истощаются, орган начинает работать медленнее, то есть наступает декомпенсация – он не справляется с высоким давление в малом круге. Нарушение газообмена приводит к острой кислородной недостаточности, а без необходимого доступа кислорода происходит остановки дыхания и сердца. |
Механизм развития легочного сердца
Для того, чтобы понять, как возникает патология у людей, необходимо иметь общее представление о том, как происходит процесс газообмена и кровообращения в человеческом теле.
Эти два процесса неизбежно связаны между собой, поскольку насыщение крови кислородом возможно только путем процесса дыхания, а сам процесс дыхания зависит от насыщения легких кровью.
Естественно, что эти физиологические функции обеспечиваются анатомическим строением человеческого организма. Поэтому при нарушениях хотя бы в одной системе, вторая неизбежно страдает.
Кровь насыщается кислородом следующим образом: венозная кровь переносится в правую часть сердца, откуда выталкивается мышцами сердца в легочную артерию. Именно поступая в легкие, кровь забирает в себя тот кислород, который был поглощен извне, и далее уже артериальная кровь поступает в левую часть сердца, разносясь впоследствии по организму.
Венозная кровь содержит достаточно много оксида углерода. Его содержание – норма, ведь это естественный элемент, который образуется в результате жизнедеятельности всех клеточек нашего тела.
Верхняя и нижняя полые вены сходятся в синусе – маленькой полости, находящейся в преддверии правого предсердия. После пребывания крови в предсердии, она транспортируется в правый желудочек, выталкивающий кровь в легочную артерию.
По ней кровь доставляется в легкие. По множеству разветвленных более мелких сосудов – артериол и капилляров – кровь достигает самых глубоких отделов легкого. Главная задача крови – перенестись к мельчайшим альвеолам, которые забирают оксид углерода из крови, а в них отдают кислород.
Для того, чтобы процесс непосредственного газообмена прошел с максимальной пользой, альвеолы оплетены множеством капилляров. Для правильного обмена кислородом и оксидом углерода необходимо нормальное давление, как со стороны кровеносной системы, так и со стороны альвеолы.
Невзирая на то, что сосудистая сеть достаточно густая, а капилляры совсем узкие, в норме человеческий организм способен обеспечить ток крови под нормальным давление даже в самом мелком сосуде.
Некоторые патологии легких способны вызывать непроходимость капилляров, вследствие чего давление в этом участке будет повышаться, ведь объем крови меньше не становится. Легочная артерия будет стараться протолкнуть кровь в легкие с большим давлением, чтобы обеспечить ею весь орган. Так и формируется легочная гипертензия.
Кровь, поступившая в левую сторону сердца, транспортирует кислород по всему организму. Выброс производится в аорту под значительным давлением.
Патологические механизмы, происходящие в дыхательной системе, провоцируют и изменения со стороны сердца. Ситуация может развиваться двумя путями: при острой форме давление повышается стремительно, а значит правый желудочек растягивается быстро и на значительный объем.
Стенки органа просто не сжимаются с той силой, чтобы транспортировать кровь в легочную артерию. При этом некоторая часть крови не оставляет желудочек. Новый объем крови из предсердия только лишь дополнительно растягивает стенки отдела.
Второй вариант – постепенное растяжение полости. Это происходит при хроническом течении патологии. Сердце просто успевает адаптироваться к таким изменениям, при этом разрастается мышца правого желудочка за счет увеличения числа миокардиоцитов. Таким образом, правая сторона сердца увеличивается не столько за счет расширения полости, сколько за счет утолщения стенок отдела.
Несмотря на то, что патология проявляет себя по-разному, симптоматика заболевания в обоих случаях схожа.

Легочная артерия
Легочные артерии относятся к наиболее крупным сосудам нашего тела. Закладываются они в эмбриональном периоде, и развиваются из шести артериальных дуг. Принадлежит легочная артерия к одноименному кругу кровообращения. Легочная артерия имеет ответвление на две стороны, отходящие от ствола.
Расширение легочной артерии сердца составляет около двух с половиной сантиметров. Правая артерия длиннее, чем левая на четыре сантиметра, а левая артерия является продолжением легочного ствола.
Каждая из этих артерий погружена в легкое, обеспечивая дальнейший газообмен. Обе артерии в самом легком делятся на ветви, проникающие в доли. В норме легочные артерии обеспечивают постоянное давление четырнадцать миллиметров ртутного столба.
Функции
Легочная артерия – это единственный сосуд в теле человека, который транспортирует венозную кровь. Поэтому основная функция этого сосуда – доставка венозной крови к легким. Именно поэтому состояние артерии, ее физиологические показатели так важны для здоровья человека.
| Тромбоэмболия |
|
| Стеноз |
|
| Недостаточность клапана |
|
Наряду с другими заболеваниями нередко встречается легочное сердце. Это патология, при которой повышается давление кровяного тока в малом кругу кровообращения в результате перегрузки правых отделов сердца. Если говорить медицинскими терминами, то возникает гипертрофия (увеличение) правого предсердия и желудочка и...
Основные причины легочного сердцаЛегочное сердце развивается на фоне легочной гипертензии, т.е. роста давления в малом круге кровообращения. Вследствие гипертензии рано или поздно начинаются патологические процессы в миокарде: утолщение и растяжение правого желудочка. Для результативного лечения первостепенной задачей является выявление и устранение...
Что такое декомпенсированное легочное сердцеХроническое легочное сердце, иначе именуемое еще кифосколиотическое или же эмфизематозное сердце – это не что иное, как гипертрофия желудочка сердца справа, возникшая на фоне болезней, из-за которых происходит дисфункция или же нарушение структуры легких (в некоторых случаях одновременно). Сюда не относятся моменты, когда...
Способы диагностики легочного сердцаСегодня все большее количество людей подвергается различным заболеваниям сердца. К таким патологиям могут привести разные причины, вплоть до уже имеющихся недугов, которые дают серьезные осложнения. Одной из распространенных патологий является легочное сердце. Это название заболевания, при котором выявляются отклонения в...
Способы лечения легочного сердцаЛегочное сердце – серьезная патология, лечением которой должны заниматься специалисты в кардиологическом стационаре. Решение о госпитализации принимается врачом, исходя из оценки состояния больного. Так, если речь идет об острой форме патологии, то лечение возможно только в больничных условиях. Если же в больницу...
Что такое острое легочное сердцеОстрое легочное сердце представляет собой сочетание симптомов, являющихся следствием сужения сосудов легких, спазма бронхов и понижения уровня артериального давления. Такой сбой приводит к нарушению насыщения крови кислородом и выведения углекислого газа, в результате чего нарушается газообмен. Организм пытается...
Признаки и симптомы легочного сердцаЛегочное сердце – это кардиологический термин, под которым объединяется целый обширный комплекс симптомов, характерных для перегрузки малого круга кровообращения. Чаще всего легочное сердце – это итог хронических заболеваний бронхолегочной системы, но способствовать развитию патологии могут и другие факторы. Виды На...
Какой прогноз при легочном сердцеЛегочное сердце – синдром, проявляющий себя при повышении давления в малом круге кровообращения. Наиболее частой причиной нарушений являются легочные заболевания. Характерной для синдрома является гипертрофия правых отделов миокарда. Патология относится к тяжелым и сопровождается постепенным ухудшением состояния...
Что такое хроническое легочное сердцеХроническое легочное сердце представляет собой аномальные изменения органа (правого желудочка сердца), вызванные сбоем в малом (легочном) круге кровообращения. Под сбоями кровообращения медики понимают легочную гипертензию (повышение кровяного давления, патологии сосудов, находящихся в легких, недостаточный...