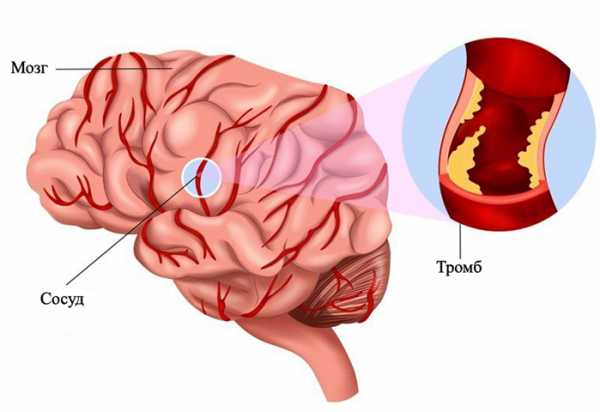
Тромбоз синусов головного мозга
Принцип появления синус тромбоза
Синус тромбоз относится к редким заболеваниям, диагностируются у 1 миллионной части населения. На фоне повышения общей заболеваемости пациентов постепенно повышается количество регистрируемых примеров тромбоза сосудов в голове. Это обуславливается процессом старения, распространением онкологических процессов, травм, бесконтрольным употреблением гормональных средств.
Диагностируется тромбоз сигмовидного синуса затруднительно по причине размытости симптомов, невысокой доступностью процедур для большого количества пациентов.
В числе больных находится большое количество женщин 20-35 лет. Синус тромбоз у них обусловлен беременностью, кесаревым сечением, родами. До 8% примеров болезнь спровоцирована сложной инфекцией. Приблизительно в 1/3 случаев выявить точную причину тромбоза не получится. Чаще всего повреждения возникают на верхнем саггитальном, боковом, тромбированном отделе.
Тромбоз сигмовидного синуса часто сопутствует сложной инфекции ушей, носа, горла, структурных образований головы. Почти у половины пациентов выявляется синус тромбоз в комбинации с тромбозами сосудов головы.
Особенности развития болезни
Синусы и внешние и внутренние артерии составляют сетку сосудов мозга. В мозговой оболочке присутствуют складки, в которой располагаются вены. Для стабилизации жизнедеятельности мозгу нужно интенсивное кровоснабжение, по этой причине синусы не спадают. Открытое положение складок проводит эту область в состояние, предрасположенности появления тромбоза.
Если нагноения и воспаления формируются на коже, в носовых пазухах, на ушах, воспаленная ткань находится во всем русле сосудов, часто останавливаются на стенке синуса. В таком месте появляются тромбы, которые разрастаются, расширяются инфицированные фрагменты в области венозного прохода. По этой причине возникают другие очаги болезни, которые в комплексе способствуют ухудшению проходимости синусов.
Когда источники воспалительных процессов – это прыщи на лице, возникает синус тромбоз. Сагиттальный тромбоз воспаляется при гайморитах и остеопиелитах. Когда воспаляется среднее ухо, инфекция распространяется по кровотоку, независимо от направления, заражаются другие органы и системы.
Синус тромбоз в голове может появляться при развитии воспаления у людей, страдающих такой болезнью: диабет, аутоиммунные патологии, травмы черепа, проблемы с работой сердца, формирование тромбов, новообразования.
Часто синус тромбоз появляется без отчетливых причин. Подобные ситуации врачи относят к категории идиопатических, проводят терапию общими средствами.
Причины
Среди самых вероятных причин тромбоза отмечаются:
- Инфекционные расстройства головы, мастоидит, тонзиллит.
- Септическая инфекция, эндокардит, туберкулез, грибок.
- Отсутствие инфекционной патологии, травматизм головы, сотрясения после терапии, новообразования в голове, анестезия.
- Употребление гормональных контрацептивов.
- Сложная степень обезвоживания.
- Болезни системы кровообращения, гипертония.
- Воспаления.
- Проблемы со свертываемостью, появление тромбов.
- Разные операции внутренних органов при повышении вероятности тромбоза.

Синусы головы являют собой пространства между твердой оболочкой мозга, по которой венозная кровь переходит в яремные вены, течет к правому предсердию. В таких сосудах отсутствуют клапаны, на стенках нет мышечных волокон, по этой причине синусы не спадаются, кровь оттекает хорошо в нескольких направлениях, независимо от условий.
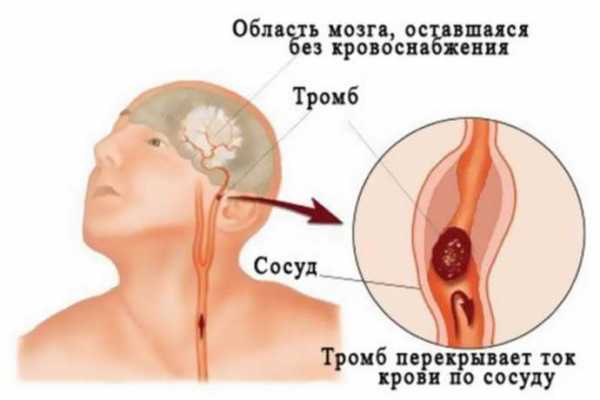
Поскольку спинномозговая жидкость устраняется через соединения синусов, при блокировании просветов появляется блокада ликвородинамики с повышением давления внутри черепной коробки.
Основной компонент тромбообразования прогрессирует, появляется одномоментно тромб, не тормозит в развитии, объем увеличивается, весь синус забивается, поражаются мелкие ткани, поэтому комбинация тромбоза сосудов головы и одновременное поражение синуса не считается исключительным явлением. Закупорка сосудов приводит к отечности и ишемии мозга, в сложных ситуациях ткани отмирают.
Симптомы
Клиника может проявляться в острой форме на протяжении суток и замедленно в течение месяца. У трети пациентов симптомы развиваются в течение 30 дней, поэтому при подозрении на такую патологию придется определять патологии, предшествующие тромбозам.
Острое развитие тромбоза сагиттального синуса свойственно для акушерских причин, симптоматика локального поражения тканей головного мозга относится к тромбозам.
Признаки тромбоза мозговых синусов отличаются, локализация тромба может не отражаться. Нужно отметить такую классификацию: внутричерепная гипертензия, судороги, неврологические признаки.
Повышение показателей ВЧД провоцируется блокированием оттока ликвора, сопровождается такими признаками: тошнота, проблемы со зрением, рвотные позывы, в глазах двоится, глаза отводятся в горизонтальном направлении. Судорожный синдром относится к последствиям гипертонии, отечности, проблем с нервной тканью при инфаркте. Часто определяются локализованные судороги.
Неврологические признаки обуславливаются ухудшением двигательной активности и работы рецепторов. Они часто сочетаются с судорогами и головными болями.
Септический тромбоз, кроме неврологических симптомов, будет сопровождаться мощной интоксикацией, изменениями температуры, ознобом и потливостью.
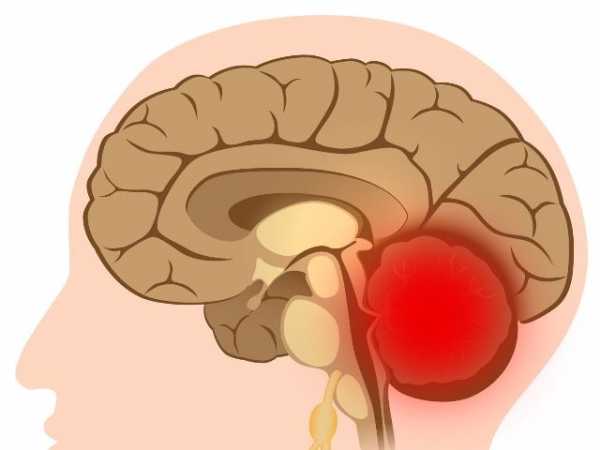
Тромбоз кавернозного синуса
Это наиболее распространенная локализация болезни возникает по причине гнойных процессов на лице, ушах, носовых пазухах. Симптомы обуславливаются интоксикацией, лихорадкой на основе которой возникают проблемы с оттоком крови в венах.
Для такого состояния характерно: пучеглазие, отеки, кожа вокруг глаз опускается, застаивается глазное дно, замутняются роговицы.
Закупорка сагитрального синуса
Клиническая картина в процессе тромбирования отличается, обуславливается отечностью мозга: на кожном покрове головы проступают сосуды, из носа течет кровь, пастозность кожи на лице, болезненность при перкуссии над областью закупорки, судороги, повышенное давление внутри черепа, проблемы с контролем мочеиспускания, слабость в конечностях.
Поперечный синус
Появляется при гнойных процессах в ушах, повышается вероятность инфекции: температура, интенсивное потоотделение, тошнота, резкая боль во время пальпации за ушами, отечность, кожный покров краснеет в данной области.
Венозный мозговой тромбоз
Пациентов беспокоит мигрень, которую нельзя устранить обезболивающими. Сопутствующие симптомы: тошнота, рвотные позывы, дергаются мышцы, появляются судороги, ухудшается чувствительность кожи, проблемы с речевой функцией, паралич конечностей, парез, потеря сознания.

Классификация расстройства
Синусовый тромбоз головы устраняется разными способами. Все зависит от того, на каком участке формируется болезнь. От определения разновидности расстройства будет зависеть терапевтическая методика.
К наиболее распространенной патологии относится тромбоз пещеристого синуса, который формируется при септических состояниях. Наиболее сложно развивается он при двусторонней форме, поскольку тромбообразование происходит в затылочных и каменистых синусах.
От других разновидностей расстройства они отличаются инфекционными энцефалитами, инсультами, орбитальными расстройствами. Принято определить тромбозы таких синусов головы: нижний и верхний каменистый, сагиттальный, поперечный.
Диагностика
Первый этап диагностирования синус-тромбозов подразумевает тромбоз и исследование анамнеза, лабораторные обследования. При опросе пациентов определяются симптомы, характерные для болезней:
- После употребления анальгетиков не устраняется мигрень.
- Острое начало приступа и его продолжительность.
- Выявляется усиление болезненных ощущений в лежачем положении при движении.
- Плохое самочувствие в ночное время.
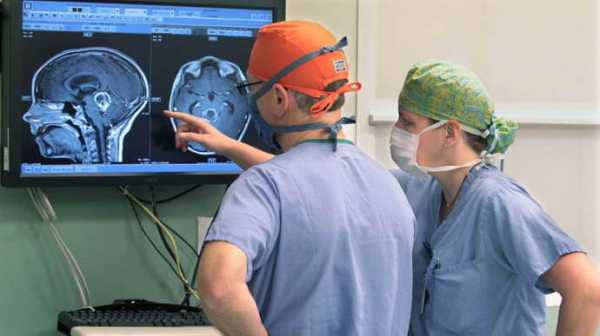
Используются другие способы диагностики:
- Пациент приходит к офтальмологу для определения симптоматики тромбоза поперечного синуса. К этим особенностям относится отечность нерва на глазах.
- Лабораторные обследования учитывают коагулограмму, уровень стерильности крови, состав цереброспинальной жидкости.
- В целях инструментальной диагностики используется МРТ и КТ с использованием контраста в кровеносных сосудах.
Разобравшись с симптоматикой и причинами тромбоза синусов вен и артерий проводится лечение болезни.
Лечение
Методики лечения исправляются, обуславливаются формой и разновидностью болезни. Терапевтические методики подразумевают получение нужного эффекта по разным задачам:
- Дезинтоксикация.
- Устранение отечности с головы.
- Разжижение тромбов.
- Нейропротективное лечение.
- Устранение инфекционных воспалений.
Консервативные процедуры всегда выполняются на основе используемых лекарств, поскольку нужно предотвращать фатальный исход. В целях дезинтоксикации и устранения вредных микробов из кровеносной системы применяется множество антибиотиков. для ускоренного избавления от токсинов используются инфузионные растворы.
Антибиотики прописываются только в результате посева крови. Это дает возможность определить устойчивость инфекции к некоторым веществам. До этого употребляются средства с обширным спектром действия. Предотвращать образование тромбозов позволяют антиагреганты.
Диуретики употребляются при угрозе образования отечности. Если рассматривать нейропротективную терапию, лучше употреблять ее в процессе восстановления. В этих целях применяются сосудорасширяющие препараты.
Лекарства, устраняющие кровяные сгустки, предотвращают вторичное возникновение тромбов. В процессе тромбоза без нагноений такая методика позволяет предотвратить инвалидность.
Зачастую употребляется Гепарин под контролем коагулограммы до устранения клинических признаков. Употребляется это средство в течение 7-10 дней. После этого прописывают Варфарин на 2-3 месяца, относящийся к непрямым антикоагулянтам. В целях поддерживающей терапии продолжительно употребляется Аспирин или Курантил. Гепарин заменяется низкомолекулярными аналогами, отличающиеся более слабым эффектом и безопасностью.
При судорогах на 6-12 месяцев назначается курс лечения Депакином или Вальпроатом. Повышенное внутричерепное давление устраняется осматическими диуретиками.
Нельзя устранять мигрень гормональными или нестероидными препаратами, поскольку их употребление повышает вероятность образования новых тромбов.Для стабилизации состояния выполняется пункция спинномозговой жидкости и внутривенный укол Гепарина. Операции выполняются редко, если иммунная система не активизируется после медикаментов. Хирургическое вмешательство затрудняется, поскольку санировать синусы непросто по причине особенностей анатомии черепа. В подобных ситуациях выполняется вскрытие околоносовых пазух, затем размещение первичных инфекций санируют.
Вскрытие очага воспаления выполняется при: гайморите, мастоидите, абсцессе. При проблемах с работой сознания на основе повышенного внутричерепного давления при плохой эффективности консервативного лечения пациентам может рекомендоваться краниотомия и устранение кровяного сгустка.
Такая методика отличается опасностью по причине послеоперационных осложнений, поэтому данный способ применяется в редких случаях.
Меры профилактики — видео
Профилактические мероприятия не подразумевают специальных процедур. Предотвратить тромбоз синусов головного мозга удастся, если проходить регулярные обследования у врача, лечить хронические болезни, расстройства, сопровождающиеся усиленной вязкостью крови или деформацией стенок сосудов.
Отдаленные осложнения не настолько серьезные: ухудшение остроты зрительной функции, опускается веко, сексис, аниэкория, нефрит.
Прогноз и осложнения
Как и в ситуации с осложнениями прогноз обуславливается сроками, на которых синус тромбоз определяется:
- В соответствии с шансами на выздоровление у больного с ранней терапией.
- Смертность от этого расстройства составляет примерно 20%, у 10% пациентов патология появляется повторно.
Тромбоз становится причиной инсульта, отечности, тромбоэмболии дыхательных путей, слепоте из-за блокирования капилляров в глазу. Со временем возможны такие осложнения: устранение синтеза гормонов гипофиза, воспаление тканей мозга, образование кист, отличается диаметр зрачков, ухудшается зрение, судороги наподобие эпилептических.
Синус тромбоз – серьезная болезнь, блокирующая кровоснабжение мозга. Чтобы нервная система работала без затруднений, врачи прописывают лекарства, разжижающие кровь.
Тромбоз синуса головного мозга (сагиттального, поперечного, венозного): симптомы и лечение
Нарушение оттока крови из синусов (коллекторов) твердой мозговой оболочки может возникать при закупорке их тромбами. Чаще всего является осложнением инфекционного заболевания, усиления свертывания крови, травмы, операций. Основные проявления – головная боль, пониженное зрение, парез лицевых и периферических мышц, судорожный синдром.
📌 Содержание статьи
Особенности болезни
Синусы – это полости между слоями оболочки мозга без клапанов и гладких мышц, они служат в качестве резервуара для сбора крови из венозной сети. Между синусами и венами существует множество анастомозов, поэтому клиническая картина может не отражать распространенность тромбоза, а через дополнительные ветви кровообращение восстанавливается.
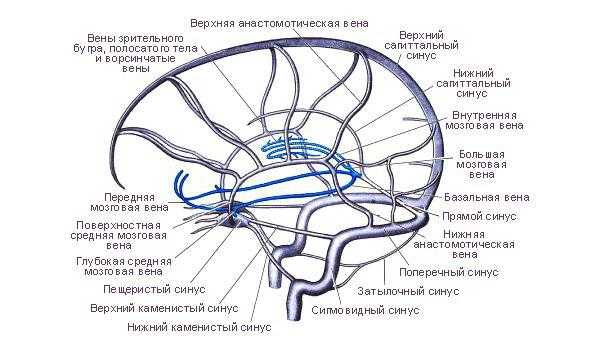 Синусы головного мозга
Синусы головного мозгаТок крови по синусам возможен в обоих направлениях, поэтому в случае гнойного процесса в области костей или мягких тканей, глаз, зубов возникают предпосылки для тромбообразования. Препятствия для оттока крови приводят к блокаде движения спинномозговой жидкости, давление внутри черепа увеличивается, способствуя распространению возбудителей инфекции.
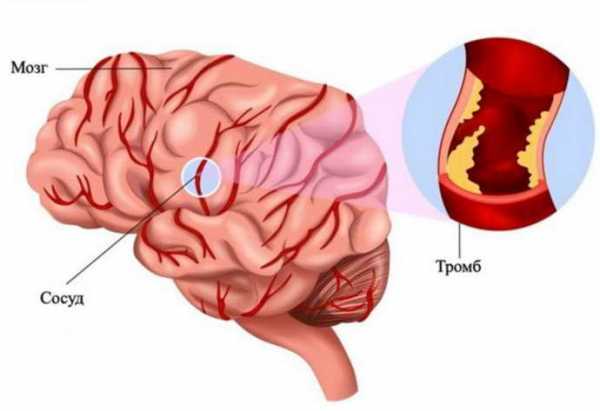
Тромб не может быть стабильным образованием, так как он постоянно растет в размере, перекрывая все синусовое пространство, от него отрываются мелкие части, закрывающие просвет венозных ветвей.
Такое состояние – тромбоз вен и синусов, является типичным для этой болезни. Мозговая ткань при венозном застое отекает, в ней нарушаются обменные процессы, возникает ишемия, а в последующем присоединяется геморрагический инсульт.
Рекомендуем прочитать статью о тромбозе мозговых синусов. Из нее вы узнаете о причинах возникновения патологии, симптомах поражения мозговых вен, проведении диагностики и лечения.
А здесь подробнее о тромбозе сосудов головного мозга.
Классификация и формы тромбоза
В зависимости от места образования кровяного сгустка может быть разная клиническая картина заболевания, поэтому выделены такие формы тромбозов:
- кавернозного синуса – расположен по обеим сторонам турецкого седла (углубления в кости), в нем находится сонная артерия, глазные и боковые нервы;
- сагиттальных синусов – состоят из верхнего и нижнего, проходят от свода черепа до затылочной части;
- поперечного синуса – проходит вблизи мозжечка;
- вен головного мозга – развивается одновременно с закупоркой синусов.
Острый тромбоз возникает за 24 — 48 часов, чаще сопровождает акушерские патологии, в симптоматике преобладают очаговые поражения головного мозга.
Постепенное нарастание признаков характерно для хронического течения болезни, встречается при нарушении свертывания крови и воспалительных процессов. Наиболее типичным проявлением считается распирающая головная боль.
Причины возникновения
Самой распространенной причиной являются инфекции, вызывающие воспаление уха, миндалин, зубов, гайморовых пазух, тканей лица, глаз, а также септические состояния при вирусном, бактериальном (в том числе туберкулезном), грибковом поражении.
При отсутствии инфекционных болезней тромбоз синусов возникает под воздействием таких факторов:
- черепно-мозговая травма,
- операции на костях, тканях черепа, внутренних органах,
- опухоли внутричерепные или другой локализации,
- пункция спинномозгового канала для диагностики или обезболивания,
- токсикоз второй половины беременности с гипертензией,
- кесарево сечение или естественные роды,
- прием эстрогенных препаратов (в том числе и противозачаточных),
- крайняя степень обезвоживания,
- аутоиммунные болезни,
- повышенная свертывающая активности крови,
- нарушения кровообращения,
- сахарный диабет.
Симптомы тромбоза синусов головного мозга
Проявления нарушения венозного оттока в зависимости от локализации имеют отличия, но при всех вариантах болезни есть типичные признаки:
- высокое внутричерепное давление вызывает головную боль, тошноту, рвотные позывы, потемнение и двоение в глазах, трудность отведения глаз в сторону;
- судороги из-за отека мозговых тканей, локальной ишемии и некроза;
- нарушение чувствительности, обездвиженность, паралич.
Инфекционный процесс при тромбозе дополняет клиническую картину интоксикацией, резкими перепадами температуры тела, приливами пота. Тяжелые септические поражения сопровождаются бредом, коматозным состоянием.
Тромбоз кавернозного синуса
Часто встречается при нагноении тканей лица, глаз, носовых пазух и ушей. Признаками затруднения оттока крои являются:
- боль в области глаз и надбровных дуг,
- выпяченные глаза,
- на глазном дне застойные явления,
- глаза отведены кнаружи,
- роговица мутная.
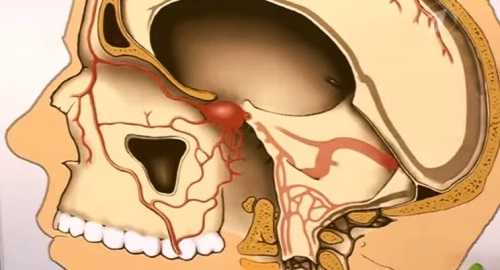 Тромбоз кавернозного синуса головного мозга
Тромбоз кавернозного синуса головного мозгаЗакупорка сагиттального синуса
Клиническая картина при тромбировании разнообразна, связана с отечностью мозговой ткани:
- на коже носа, век, висков, теменной и лобной зоны расширенные и извитые вены – «голова медузы»;
- кровотечения из носа;
- пастозность кожных покровов лица;
- при перкуссии головы над зоной закупорки – сильная болезненность;
- судороги;
- высокое внутричерепное давление;
- непроизвольное мочеиспускание;
- слабость в ногах.
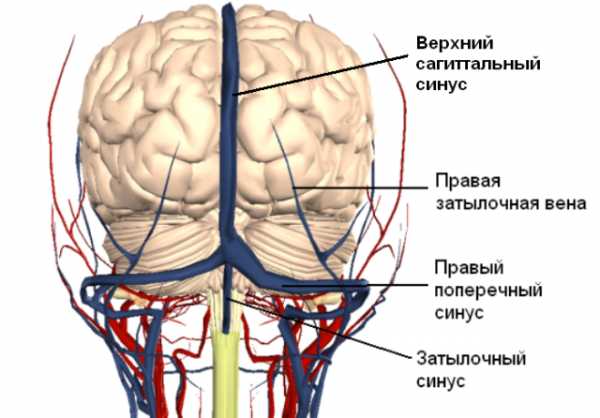 Верхний сагиттальный синус
Верхний сагиттальный синусТромб в поперечном синусе
Развивается при гнойных процессах в ушах, преобладают признаки инфекционного процесса: высокая температура тела, потливость, тошнота. При пальпации костей позади уха – резкая боль, имеется отечность и покраснение кожи в этой области.
Венозный мозговой тромбоз
Пациентов беспокоит сильная головная боль, которая не снимается обезболивающими препаратами, к ней добавляются:
- тошнота, частые приступы рвоты;
- подергивания мышц, судороги;
- понижение чувствительности кожи;
- невнятная речь;
- обездвиженность, паралич или парез;
- обмороки.
Смотрите на видео о синусах головного мозга:
Методики диагностики
Кроме симптомов и данных осмотра, для установления диагноза тромбоза используют такие данные:
- МРТ или КТ – самые информативные способы для выявления локализации и размеров тромба, состояния окружающих мозговых тканей;
- осмотр глазного дна – отечность, переполнение вен, застой крови;
- анализы крови помогают оценить интенсивность инфекционного процесса и нарушения свертывающей способности;
- спинномозговая пункция и исследование ликвора – анализируют состав и проводят посев для определения возбудителя и чувствительности к антибиотикам.
Лечение тромбоза
Для терапии этого заболевания используют медикаменты антимикробного действия, разжижающие кровь и симптоматические препараты. При наличии гнойного очага проводится его вскрытие.
Медикаментозная терапия
 Цефтриаксон при лечении тромбоза синуса головного мозга
Цефтриаксон при лечении тромбоза синуса головного мозгаДо определения чувствительности к антибиотикам пациентам с тромбозом инфекционного происхождения рекомендуют препараты широкого спектра действия в достаточно высоких дозах. Используют лекарственные средства, проникающие в мозговую ткань, из таких групп:
- цефалоспориновые антибиотики – Цефтриаксон, Цефотаксим;
- бета-лактамные – Меронем, Тиенам;
- аминогликозидные – Амикацин, Тобрамицин.
Кроме антибактериальной терапии проводится дезинтоксикация при помощи введения инфузионных растворов, плазмозаменителей. После положительной динамики рекомендуют витамины, нооторопные препараты и средства для улучшения обменных процессов в головном мозге.
Вторым направлением лечения является назначение препаратов для рассасывания кровяного сгустка и предотвращение повторного тромбообразования. При тромбозе без нагноения это главный метод спасения жизни больных и предотвращения инвалидности.
Чаще всего используют Гепарин под контролем коагулограммы до регресса клинических признаков. Его вводят на протяжении 7 — 10 дней, а затем рекомендуют на 2 — 3 месяца Варфарин, который относится к непрямым антикоагулянтам. Для поддерживающей терапии длительный период времени принимают Аспирин или Курантил, Плавикс. Гепарин можно заменить низкомолекулярным аналогом, который слабее, но безопаснее – Дальтепарин, Эноксапарин.
При наличии судорожных припадков на 6 — 12 месяцев назначается лечение Депакином или Вальпроатом, Финлепсином. Высокое внутричерепное давление снимают введением осмотических диуретиков (Маннит) и ингибиторов карбоангидразы (Диакарб).
Нельзя снимать головную боль гормональными или нестероидными противовоспалительными средствами, так как их прием повышает риск образования нового тромба. Для облегчения состояния проводят пункцию спинномозгового канала и введение в вену Гепарина.
Оперативное лечение
Проводится обязательное вскрытие очага нагноения при гайморите, мастоидите, абсцессе мягких тканей. Если имеется нарушение сознания на фоне высокого внутричерепного давления, то, при неэффективности консервативного лечения, может быть рекомендована краниотомия (вскрытие костей черепа) и удаление кровяного сгустка. Этот метод очень опасен из-за послеоперационных осложнений, поэтому его используют очень редко, только в крайних случаях.
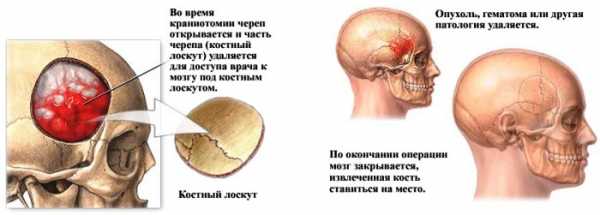 Проведение краниотомии
Проведение краниотомииПрофилактика заболевания
Для предотвращения формирования тромба в мозговом синусе необходимо адекватное лечение всех очагов инфекции до полного выздоровления, контроль свертывающей активности крови при проведении операций, заболеваний сердца и сосудов, в период беременности и после родов.
При сахарном диабете, приеме гормональных контрацептивов рекомендуется не реже 1 раза в 6 месяцев исследовать коагулограмму.Осложнения
Тромбоз синусов приводит к инсульту, отеку головного мозга, тромбоэмболии легочной артерии, слепоте из-за закупорки вен сетчатой оболочки глаза. В отдаленном периоде вероятны такие осложнения:
- снижение синтеза гормонов гипофиза,
- воспаление оболочек головного мозга, формирование кист и спаек,
- птоз (опущение) век, разный размер зрачков глаз (анизокория),
- понижение зрения,
- судороги и припадки по типу эпилептических.
Прогноз
Благоприятный исход болезни отмечается у пациентов, которые своевременно обратились за медицинской помощью и прошли полный курс лечения в условиях стационара. В тяжелых случаях, особенно при сепсисе, быстром увеличении тромба, формировании большой зоны некроза мозговой ткани прогноз неблагоприятный. От синус-тромбоза умирает пятая часть пациентов.
Рекомендуем прочитать статью о тромбофлебите вен лица и шеи. Из нее вы узнаете о симптомах и причинах заболевания, диагностике, медикаментозном и хирургическом лечении.
А здесь подробнее о субарахноидальном кровотечении.
Тромбоз синусов головного мозга возникает на фоне общих инфекционных процессов или при наличии очага гноя в тканях лица, ЛОР-органах, как следствие нарушения свертывающей активности крови. Симптомы связаны с увеличением внутричерепного давления, отечностью мозговой ткани и проявлениями основного заболевания.
Клиническая картина зависит от локализации тромба. Для лечения используют медикаменты и оперативное вмешательство. Должна быть обязательно устранена причина образования кровяного сгустка и проведена профилактика рецидива болезни.
Читайте также
-
Тромбоз сосудов головного мозга или эмболия...
Образование сгустка в крови - явление не такое уж редкое. Однако он может спровоцировать тромбоз сосудов головного мозга или эмболию мозговых артерий. Какие признаки существуют? Как выявить тромбоз мозговых сосудов, мозговую эмболию? -
Тромбоз кавернозного (пещеристого) синуса
Результатом гнойно-воспалительных процессов может стать тромбофлебит вен лица и шеи. Неприятное заболевание, которое требует обязательного обращения к врачу. Однако можно предотвратить тромбофлебит лицевых вен. -
Арахноидит головного мозга: симптомы, виды...
Воспаление паутинной оболочки или арахноидит головного мозга становится результатом травм, недолеченных заболеваний. Встречается церебральный, кистозный, посттравматический, слипчивый, хронический и острый. Симптомы специфичные, лечение медикаментозное, иногда нужен шунт. Последствия могут сделать инвалидом. -
Гипоплазия артерии мозга (соединительных артерий...)
Из-за нарушений в процессе развития плода может развиться гипоплазия артерий мозга. Она бывает задней, правой, левой или же соединительных. Признаки нарушений могут остаться незамеченными при поражениях мелких артерий. В случае крупных артерий головного мозга лечение требуется начать незамедлительно. -
Инсульт мозжечка (ишемический, геморрагический...)
Причины, по которым может возникнуть инсульт мозжечка, довольно разнообразны. Инсульт может быть ишемический, геморрагический, стволовой. Лечение длительное, восстановление требует длительной реабилитации. Последствиями становятся проблемы с речью, движением. -
Инсульт спинного мозга: причины, симптомы...
Опасный инсульт спинного мозга может привезти к параличу. Причины могут быть как врожденные, так и приобретенные. Симптомы ишемического инсульта можно спутать с другими заболеваниями. Лечение заключается в приеме таблеток, физиопроцедур и иногда операции. Последствия без лечения плачевные. -
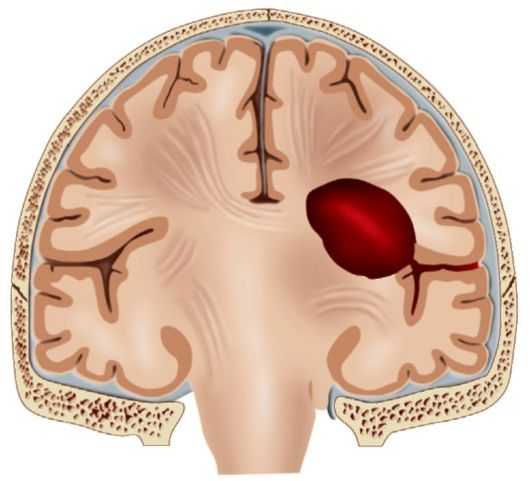
Внутримозговая гематома: классификация...
Возникнуть внутримозговая гематома может как под действием внешних факторов (травматическая), так и по необъяснимым причинам (спонтанная). Но классификация учитывает еще размер, место расположения и другие причины. Лечение заключается в хирургическом удалении. Прогноз не всегда благоприятный. -
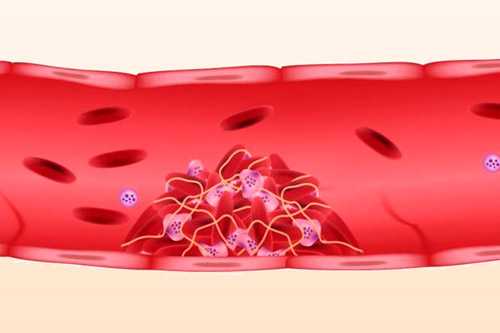
Пристеночный тромб (левого желудочка, в аорте...)
Образоваться пристеночный тромб может в сердце (в верхушке, левом и правом желудочке), аорте. Опасность возникает в момент отрыва от постоянного места дислокации. Тяжелый случай - аневризма аорты с пристеночным тромбом. Лечение только хирургическое.
Диагностика тромбоза мозговых вен и венозных синусов | Максимова М.Ю., Дубовицкая Ю.И., Брюхов В.В., Кротенкова М.В.
Отражены вопросы диагностики тромбоза мозговых вен и венозных синусов
Введение
Тромбоз мозговых вен и венозных синусов является редким заболеванием, которое, в отличие от артериального тромбоза, чаще встречается у лиц молодого возраста и детей и составляет менее 1% всех случаев инсульта [1]. Клиническая картина тромбоза мозговых вен и венозных синусов достаточно вариабельна, что создает дополнительные трудности для его диагностики.На сегодняшний день отсутствуют систематизирующие эпидемиологические исследования, посвященные данной проблеме, поэтому точная заболеваемость тромбозом мозговых вен и венозных синусов неизвестна. Эпидемиология заболевания отдельно описана для разных возрастных групп. Так, по оценкам, ежегодная заболеваемость тромбозом мозговых вен и венозных синусов у взрослых составляет 3–4 случая на 1 млн, а у детей и новорожденных – 7 случаев на 1 млн детского населения. Достоверные данные относительно географических или расовых различий заболеваемости отсутствуют. До середины 1960-х гг. частоту встречаемости у мужчин и женщин считали равной, однако, по последним сообщениям, тромбоз мозговых вен и венозных синусов чаще встречается у женщин, особенно в возрастной группе от 20 до 35 лет. Высокая распространенность заболевания у женщин детородного возраста, вероятнее всего, связана с беременностью, послеродовым периодом и использованием оральных контрацептивов. Смертность при тромбозе мозговых вен и венозных синусов составляет от 5 до 30%. При начале лечения на ранних стадиях заболевания более чем у 90% больных прогноз является благоприятным [1, 2].
Имеются некоторые общепризнанные наследственные и приобретенные факторы, предрасполагающие к церебральному венозному тромбозу. В первую очередь следует проводить дифференциальную диагностику между инфекционными и неинфекционными причинами.
К заболеваниям, наиболее часто ассоциированным с инфекционным венозным тромбозом, относятся инфекции в глазничной области, мастоидит, воспалительные заболевания среднего уха и лица, менингит.
Неинфекционные причины тромбоза мозговых вен и венозных синусов могут быть не только локализованными, но и общими. В числе первых чаще всего упоминаются черепно-мозговая травма, опухоли, нейрохирургические вмешательства, а также имплантация кардиостимулятора или длительное стояние подключичного венозного катетера с его тромбированием. Общие заболевания, способствующие тромбозу мозговых вен и венозных синусов, включают такие состояния, как нарушение гемодинамики (застойная сердечная недостаточность, дегидратация), заболевания крови (полицитемия, серповидно-клеточная анемия, тромбоцитопения).
Среди неинфекционных причин церебрального венозного тромбоза наиболее распространенными являются онкологические заболевания, миелопролиферативные, обезвоживание, прием оральных контрацептивов, нарушения свертываемости крови, коллагенозы, беременность и послеродовой период. Церебральный венозный тромбоз может возникнуть у пациентов с наследственными и приобретенными тромбофилическими состояниями. К распространенным наследственным факторам относятся мутации в генах V фактора Лейдена и протромбина, дефицит протеина C, S и антитромбина. Известно, что они встречаются в 10–15% случаев. Среди приобретенных факторов с повышенным риском развития церебрального венозного тромбоза связано наличие антифосфолипидного синдрома. Иногда тромбоз церебральных вен может быть первичным проявлением коллагенозов (таких как системная красная волчанка, болезнь Бехчета, синдром Шегрена). Кроме того, церебральный венозный тромбоз может быть осложнением нефротического синдрома, а также трансплантации костного мозга. Наличие приобретенных предрасполагающих факторов с генетическими мутациями повышает риск развития тромбоза мозговых вен и венозных синусов. В 15% случаев причина возникновения тромбоза венозных синусов остается неустановленной [2–5].
Трудности диагностики тромбоза мозговых вен и венозных синусов обусловлены полиморфизмом его клинической картины и вариабельностью строения венозной системы головного мозга: от сетевидного типа с обилием анастомозов до магистрального типа с выраженной редукцией венозной сети [6].
Анатомические особенности строения венозной системы головного мозга
В развитии тромбоза мозговых вен и синусов важную роль играют анатомические особенности строения венозной системы головного мозга. В отличие от артерий и периферических вен, мозговые вены лишены мышечной стенки и клапанного аппарата.Венозная система мозга характеризуется «ветвистостью», большим количеством анастомозов и тем, что одна вена может принимать кровь из бассейнов нескольких артерий.
Мозговые вены делятся на поверхностные и глубокие. Поверхностные вены – верхние мозговые, поверхностная средняя мозговая вена (вена Лаббе), нижняя анастоматическая вена (вена Тролара), нижние мозговые вены – лежат в субарахноидальном пространстве и, анастомозируя между собой, образуют сеть на поверхностях полушарий большого мозга (рис. 1). Главная масса венозной крови из коры и белого вещества оттекает в поверхностные вены, а затем в близлежащий синус твердой мозговой оболочки. В глубокие мозговые вены кровь поступает из вен сосудистого сплетения боковых желудочков, базальных ядер, таламусов, среднего мозга, моста мозга, продолговатого мозга и мозжечка.
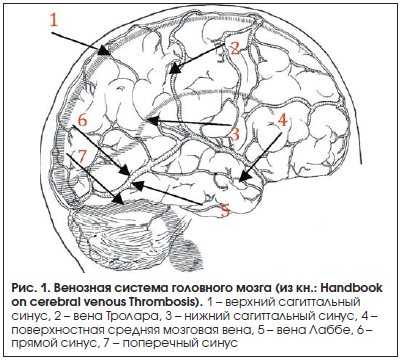
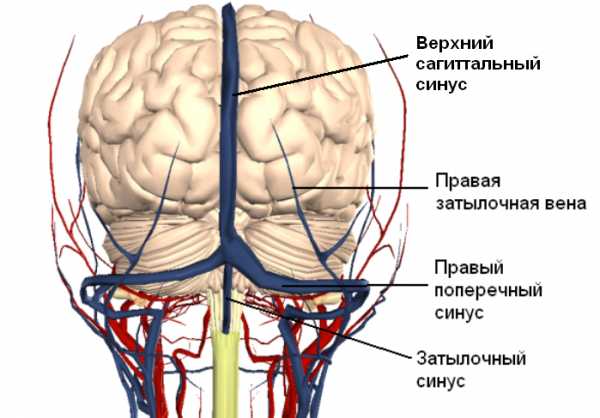
Поверхностные и глубокие вены впадают в синусы твердой мозговой оболочки. Поверхностные вены впадают в основном в верхний сагиттальный синус. Основным коллектором глубоких вен являются большая мозговая вена (вена Галена) и прямой синус. Кровь из верхнего сагиттального и прямого синуса попадает в поперечный и сигмовидный синусы, которые собирают кровь из полости черепа и отводят ее во внутреннюю яремную вену.
В развитии тромбоза мозговых вен и венозных синусов участвуют два механизма, определяющие симптоматику заболевания. Первый – окклюзия мозговых вен, вызывающая отек мозга и нарушение венозного кровообращения. Вторым звеном патогенеза тромбоза мозговых вен и венозных синусов является возникновение интракраниальной гипертензии вследствие окклюзии крупных венозных синусов. В норме цереброспинальная жидкость транспортируется из желудочков мозга через субарахноидальное пространство нижней и верхнелатеральной поверхности полушарий большого мозга, адсорбируется в паутинных сплетениях и оттекает в верхний сагиттальный синус. При тромбозе венозных синусов повышается венозное давление, в результате чего нарушается абсорбция цереброспинальной жидкости, развивается интракраниальная гипертензия [5].
Клиническая картина и диагностика тромбоза мозговых вен и венозных синусов
Клинические проявления тромбоза мозговых вен и венозных синусов зависят от локализации тромбоза, скорости его развития и характера основного заболевания.Для тяжелых нарушений венозного кровообращения характерны головная боль, рвота, отек дисков зрительных нервов, фокальные и генерализованные судороги, прогрессирующее угнетение сознания. Однако при раннем распознавании процесса клиническая картина может быть менее выраженной. Очаговые неврологические нарушения могут возникать при изолированном тромбозе глубоких либо поверхностных вен или при распространении тромбоза с синусов на вены. Менингеальный синдром считается редким проявлением неосложненного синус-тромбоза. Давление цереброспинальной жидкости, по данным большинства авторов, бывает нормальным или умеренно повышенным. Состав цереброспинальной жидкости может быть как неизменным, так и с нерезко повышенным содержанием белка и плейоцитозом не более 200/3 [7–11].
Для инфекционного тромбоза поперечного и сигмовидного синусов характерны выраженный размах температуры тела, лейкоцитоз, ускорение СОЭ, но применение антибиотиков может сгладить эти проявления. Весьма часто встречаются отек области сосцевидного отростка, боль при его пальпации, меньшее наполнение внутренней яремной вены на больной стороне. Иногда тромбоз сигмовидного синуса распространяется на внутреннюю яремную вену, что сопровождается присоединением местных воспалительных изменений по ходу вены [1].
Неврологическая симптоматика при тромбозе мозговых вен и венозных синусов чаще развивается подостро, от нескольких дней до 1 мес. (в 50–80% случаев), хотя может отмечаться и острое начало (в 20–30% случаев) [1].
Наиболее частым симптомом тромбоза мозговых вен и венозных синусов является внезапная интенсивная головная боль, которая, как правило, бывает диффузной (в 92% случаев) и плохо купируется анальгетиками. Она необычна для больного как по своему характеру, так и по интенсивности. Головная боль может сопровождаться тошнотой и рвотой, а также очаговыми неврологическими симптомами, в т. ч. нарушением функций черепных нервов. Согласно исследованию ISCVT и другим данным [9–11], часто выявляются следующие симптомы:
• двигательные нарушения – 42%;
• судорожный синдром – 37%;
• эпилептический статус – 13%;
• психомоторное возбуждение – 25%;
• афазия – 18%;
• зрительные нарушения – 13%;
• угнетение сознания (оглушение, сопор, кома) – 13%;
• нарушения функции черепных нервов – 12%;
• чувствительные нарушения – 11%;
• менингеальный синдром – 5%;
• вестибуло-мозжечковые нарушения – 1%;
• в отдаленном периоде наиболее частые симптомы – головная боль (14%) и судорожный синдром (11%).
Краевой, пещеристый и верхний сагиттальный синусы относительно редко бывают очагами инфекции. Чаще интракраниальный процесс является результатом распространения инфекции из среднего уха, придаточных пазух носа, кожных покровов вблизи верхней губы, носа и глаз.
При тромбофлебите краевого синуса, обычно возникающем на фоне воспаления среднего уха или мастоидита, появляются боль в ухе и болезненность при надавливании на сосцевидный отросток. Спустя несколько дней или недель появляются лихорадка, головная боль, тошнота и рвота, обусловленные повышением внутричерепного давления. Возникают отечность в области сосцевидного отростка, расширение вен и болезненность по ходу внутренней яремной вены на шее. При вовлечении в патологический процесс внутренней яремной вены наблюдаются боль в области шеи и ограничение ее движений. Часто развиваются сонливость и кома. У 50% больных обнаруживают отек дисков зрительных нервов (у некоторых больных – односторонний). Возникают судорожные приступы, но очаговые неврологические симптомы встречаются редко. Распространение патологического процесса на нижний каменистый синус сопровождается нарушением функции отводящего нерва и тройничного нерва (синдром Градениго).
Тромбофлебит пещеристого синуса вторичен по отношению к окулоназальным инфекциям. Клинический синдром проявляется отеком глазницы и признаками нарушения функции глазодвигательного и блокового нервов, глазничной ветви тройничного нерва и отводящего нерва. Последующее распространение инфекции на противоположный пещеристый синус сопровождается возникновением двусторонней симптоматики. Заболевание может начинаться остро, с появлением лихорадки, головной боли, тошноты и рвоты. Больные жалуются на боль в области глазного яблока, болезненность в области орбиты при надавливании. Отмечаются хемоз, отек и цианоз верхней половины лица. Сознание может оставаться ясным. Могут возникать офтальмоплегия, нарушения чувствительности в области иннервации глазничной ветви тройничного нерва, кровоизлияния в сетчатку, отек диска зрительного нерва.
Инфицирование верхнего сагиттального синуса может произойти при переносе инфекции из краевого и пещеристого синусов или ее распространении из носовой полости, очага остеомиелита, эпидуральной и субдуральной областей. Заболевание проявляется лихорадкой, головной болью, отеком дисков зрительных нервов. Характерно развитие судорожных приступов и гемиплегии сначала на одной стороне, а затем и на другой в связи с распространением патологического процесса на церебральные вены. Двигательные нарушения могут проявляться моноплегией или преимущественным вовлечением нижних конечностей.
Все типы тромбофлебита, особенно обусловленного инфекцией уха и придаточных пазух носа, могут осложняться другими формами интракраниальных гнойных процессов, включая бактериальный менингит и абсцесс мозга.
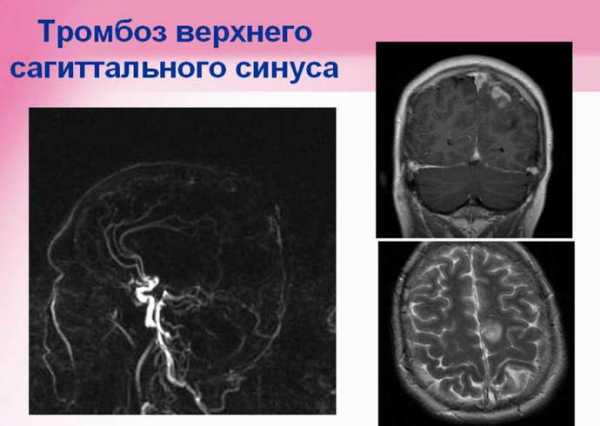
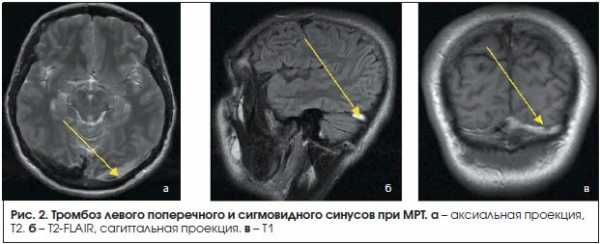
В связи с отсутствием патогномоничных клинических симптомов заболевания важнейшее значение при диагностике тромбоза мозговых вен и венозных синусов имеют инструментальные и лабораторные методы исследования. В последние годы совершенствование нейровизуализационных технологий открывает новые возможности для диагностики тромбоза венозных синусов (МРТ, МР- и КТ-веносинусография). Так, например, при проведении МРТ в стандартных режимах можно выявить признаки венозного тромбоза: повышение интенсивности сигнала в режимах Т1 и Т2, а также T2- FLAIR от измененного синуса (рис. 2). При проведении МР-веносинусографии выявляются снижение сигнала от кровотока по правому поперечному синусу, а также компенсаторное усиление сигнала от кровотока по левому поперечному синусу (рис. 3).
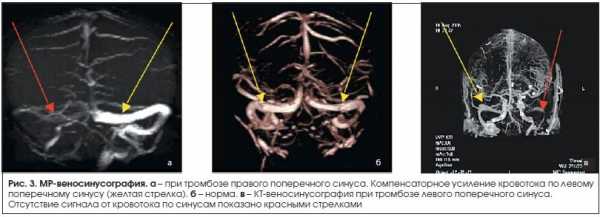
Если после проведения МРТ или КТ-исследования диагноз остается неясным, возможно выполнение контрастной дигитальной субтракционной ангиографии, которая позволяет выявить не только тромбоз венозных синусов, но и редко встречающийся изолированный тромбоз мозговых вен. Также в ходе данного исследования возможно выявление расширенных и извитых вен, что является косвенным признаком тромбоза венозных синусов. Вместе с тем необходима тщательная оценка данных нейровизуализации для исключения ошибок в диагностике, к которым можно отнести, например, гипоплазию или врожденное отсутствие синуса [12].
Лечение
В основе развития общемозговой и очаговой неврологической симптоматики при тромбозе мозговых вен и венозных синусов лежат изменение ткани мозга и развитие внутричерепной гипертензии. Данное сочетание потенциально опасно и может быть связано с неблагоприятным исходом заболевания. Следовательно, необходимо проведение комплексного лечения, включающего патогенетическую (реканализация венозных синусов) и симптоматическую терапию (коррекция интракраниальной гипертензии, противовоспалительное лечение).Основной целью лечения при тромбозе мозговых вен и венозных синусов является восстановление их проходимости. Есть указания на успешное применение тромболизиса, но при этом значительно возрастает число геморрагических осложнений. В настоящее время препаратами выбора являются антикоагулянты, в частности, низкомолекулярные гепарины. По данным различных исследований, применение прямых антикоагулянтов в остром периоде тромбоза мозговых вен и венозных синусов улучшает исход и уменьшает риск смерти и инвалидизации. По данным ISCVT, 80 больных из 624 с тромбозом мозговых вен и венозных синусов получали низкомолекулярные гепарины. 79% из этих больных выздоровели, у 8% отмечалась легкая симптоматика, у 5% наблюдались значительно выраженные неврологические нарушения, 8% больных умерли [1]. Эти данные свидетельствуют об эффективности и безопасности низкомолекулярных гепаринов в остром периоде тромбоза мозговых вен и венозных синусов.
В случаях инфекционного тромбоза венозных синусов должна проводиться антибактериальная терапия с применением высоких доз антибиотиков широкого спектра действия, таких как цефалоспорины (цефтриаксон 2 г/сут в/в), меропенем, цефтазидин (6 г/сут в/в), ванкомицин (2 г/сут в/в). Первичный очаг инфекции должен быть подвергнут ревизии, при необходимости следует применять хирургические методы. Осуществлять хирургическое лечение до назначения медикаментозной терапии нецелесообразно. В первую очередь нужно провести антибиотикотерапию. Решение вопроса о хирургическом вмешательстве на ухе или синусе возможно, когда достигнут контроль над течением инфекции. Единой точки зрения о целесообразности и безопасности антикоагулянтной терапии нет, хотя большинство авторов придерживаются тактики ведения таких пациентов с применением низкомолекулярных гепаринов [13].
По окончании острого периода тромбоза мозговых вен и венозных синусов рекомендуется назначение непрямых оральных антикоагулянтов (аценокумарол, варфарин) с поддержанием международного нормализованного отношения (МНО) в пределах 2–3. При этом прямые антикоагулянты применяются до тех пор, пока МНО не достигнет целевых значений. В случае развития тромбоза мозговых вен и венозных синусов во время беременности назначения непрямых антикоагулянтов следует избегать ввиду их тератогенных свойств и возможности проникновения через плацентарный барьер. В таких случаях рекомендуется лечение непрямыми антикоагулянтами [2, 6, 13]. В настоящее время нет исследований, четко регламентирующих длительность применения оральных антикоагулянтов. Cогласно рекомендациям EFNS (2006), непрямые антикоагулянты должным применяться в течение 3 мес. при вторичном тромбозe мозговых вен и венозных синусов, развившемся при наличии так называемого транзиторного фактора риска, в течение 6–12 мес. – у больных с идиопатическим тромбозом и при «малых» тромбофилических состояниях, таких как дефицит протеинов С и S, гетерозиготная мутация фактора Лейдена или мутации в гене протромбина (G20210A). Антикоагулянтная терапия в течение всей жизни рекомендуется больным с рецидивирующим тромбозом венозных синусов, а также при врожденных тромбофилических состояниях (гомозиготная мутация фактора Лейдена, дефицит антитромбина III) [14].
Кроме базисной терапии должны проводиться мероприятия по профилактике таких осложнений, как судорожный синдром и интракраниальная гипертензия. Данные состояния требуют назначения антиконвульсантов, проведения ИВЛ в режиме гипервентиляции с положительным давлением на выдохе, введения осмотических диуретиков. Однако следует помнить, что чрезмерная дегидратация, в свою очередь, ухудшает реологические свойства крови, тем самым способствуя дальнейшему тромбообразованию. Эффективность глюкокортикоидов при отеке мозга, возникшем при тромбозе мозговых вен и венозных синусов, не доказана [15]. В ряде случаев, при тяжелых формах ТЦВС, осложнившихся дислокацией структур головного мозга, может быть рассмотрен вопрос о проведении декомпрессионной гемикраниотомии, являющейся жизнесберегающей операцией [16].
Приводим истории болезни трех больных, находившихся в разное время во втором неврологическом отделении Научного центр неврологии (НЦН) с диагнозом «тромбоз мозговых синусов», демонстрирующие современные возможности диагностики и лечения нарушений венозного кровообращения.
Клинический случай 1.
Пациент К., 31 год, поступил в НЦН с жалобами на сильную головную боль, тошноту, рвоту.Анамнез заболевания: 8.02.2010 внезапно появились головная боль, не купируемая приемом анальгетиков, тошнота, рвота, светобоязнь. Состояние было расценено как интракраниальная гипертензия. Назначены диуретики. 16.02.2010 внезапно развился генерализованный эпилептический припадок. Бригадой скорой помощи госпитализирован в больницу по месту жительства с диагнозом «Субарахноидальное кровоизлияние. Ушиб головного мозга», который был отвергнут в последующем. После проведенного лечения (венотоники, глюкокортикоиды, ноотропы) головная боль регрессировала, однако 7.03.2010 внезапно повторно возникли головная боль, тошнота, рвота. 19.03.2010 больной госпитализирован в НЦН.
При осмотре: выраженное расширение подкожных вен на лице.
В неврологическом статусе выявлена легкая ригидность затылочных мышц. Очаговой симптоматики нет.
Лабораторные методы исследования: волчаночный антикоагулянт – 1,10% (отрицательный). Антитела к кардиолипинам IgG – 15,8 Ед/мл, слабо положительный (норма – до 10 Ед/мл). Гомоцистеин – 16 мкмоль/л (норма – до 15 мкмоль/л). Антиген к фактору фон Виллебранда – 273% (норма – до 117%). Факторы свертывания крови – без отклонения от нормальных значений. Исследование крови на тромбофилические мутации – результат отрицательный. При осмотре офтальмолога выявлены признаки внутричерепной гипертензии: гиперемия и отечность дисков зрительных нервов, расширение и полнокровие вен на глазном дне.
Инструментальные методы исследования: при проведении МРТ в режиме Т2 отмечено повышение интенсивности МР-сигнала от верхнего сагиттального и левого сигмовидного синусов (рис. 4). При проведении МР-веносинусографии отсутствует кровоток по обоим поперечным, верхнему сагиттальному и левому сигмовидному синусам. Обращает на себя внимание усиление кровотока по поверхностным церебральным и лицевым венам (рис. 5).
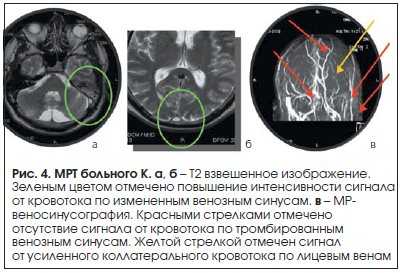
Диагноз: тромбоз обоих поперечных, левого сигмовидного и верхнего сагиттального синусов.
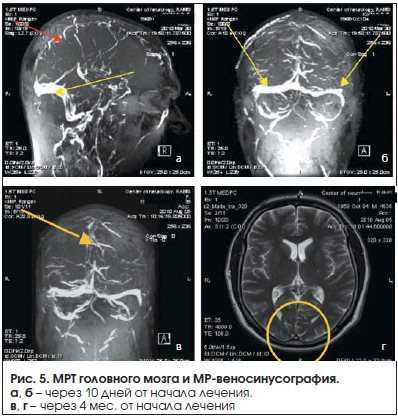
Проведено лечение: надропарин кальция 0,6 мл подкожно 2 р/сут в течение 10 дней с переходом на варфарин (уровень МНО 2–3), венотоники, карбамазепин (с целью профилактики повторных эпилептических припадков). Через 10 дней после начала терапии отмечено улучшение самочувствия – уменьшилась головная боль. При проведении МР-веносинусографии отмечена положительная динамика – восстановился кровоток по обоим поперечным синусам. Через 4 мес. после лечения отмечено появление кровотока по верхнему сагиттальному синусу (рис. 5). Рекомендован постоянный прием антикоагулянтов.
Клинический случай 2.
Больная М., 36 лет. Поступила в НЦН с жалобами на интенсивную головную боль, пульсирующий шум в правом ухе.Анамнез жизни: с юности повторяются приступы мигрени без ауры. Длительное время принимала эстрогеносодержащие контрацептивы.Анамнез заболевания: 11.08.2009 внезапно развилась интенсивная головная боль, по характеру отличная от мигрени, анальгетиками не купировалась. Позже присоединились пульсирующий шум в правом ухе, ощущение тяжести в голове, тошнота, пошатывание при ходьбе, слабость. 21.08.2009 госпитализирована в НЦН.
При осмотре: общемозговой, менингеальной и очаговой симптоматики не выявлено.
Дополнительные методы исследования: волчаночный антикоагулянт – 1,15% отрицательный. Антитела к кардиолипинам IgG – 30 Ед/мл (норма – до 10 Ед/мл). При повторном исследовании в Центре ревматологии через 3 мес. – 10 Ед/мл (норма). Гомоцистеин – 11 мкмоль/л (норма – до 15 мкмоль/л). Коагулограмма – без особенностей. Факторы свертывания крови – без патологии. Анализ крови на тромбофилические мутации – отрицательный.
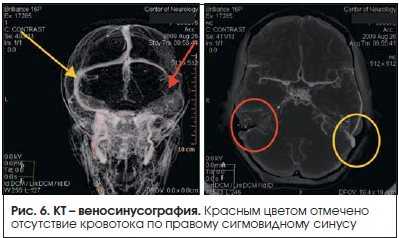
Инструментальные методы исследования: при проведении стандартных КТ и МРТ патологии не было выявлено. При выполнении контрастной КТ-ангиографии обнаружено отсутствие сигнала от кровотока по правому сигмовидному синусу (рис. 6). Диагностирован тромбоз правого сигмовидного синуса.
Больной была проведена следующая терапия: надропарин кальция 0,6 мл подкожно 2 р./сут, с переходом на варфарин и достижением МНО 2–3 (6 мес.), аминофиллин, комбинированный препарат, содержащий дигидроэргокристин, эскулин и рутозид. В связи с повторными приступами головной боли были назначены пропранолол и антидепрессанты группы селективного ингибирования обратного захвата серотонина. На фоне лекарственной терапии головная боль регрессировала. Через 6 мес. при проведении контрольного исследования (МР-веносинусография) отмечено восстановление кровотока по правому сигмовидному синусу (рис. 7). Терапия антикоагулянтами продолжалась 6 мес.
Клинический случай 3.
Больная К., 56 лет, поступила 13.08.2010. Жалоб не предъявляла в связи со снижением критики к своему состоянию.Анамнез жизни: артериальная гипертония, тромбоз глубоких вен голеней.
Анамнез заболевания: 13.08.2010 внезапно нарушилось цветовосприятие окружающих предметов (изменился цвет домов), родственники отметили неадекватное поведение, присоединилась слабость в левой руке и ноге, нарушилась ходьба, появились судорожные подергивания в левой руке и ноге. Бригадой скорой помощи доставлена в НЦН.
При осмотре: частично дезориентирована в месте и времени. Адинамична. Сонлива. Снижена критика к своему состоянию. Речь не нарушена. Менингеальные симптомы отрицательные. Глазодвигательных расстройств нет. Лицо симметричное, язык по средней линии. Бульбарных расстройств нет. Легкий левосторонний гемипарез с повышением тонуса мышц по пластическому типу. Сухожильные и периостальные рефлексы живые, s > d. Рефлекс Бабинского слева. В левых конечностях – периодические клонические судорожные подергивания различной амплитуды, длительность – до минуты. Чувствительных нарушений нет.
Дополнительные методы исследования: гомоцистеин – 39 мкмоль/л (норма – до 15 мкмоль/л). Антиген к фактору фон Виллебранда – 231% (норма – до 117%). Волчаночный антикоагулянт – 1,1% – отрицательный. Антитела к кардиолипинам IgG – 24 Ед/мл, слабоположительные (норма – до 10 Ед/мл). Факторы свертывания крови – без патологии. При осмотре офтальмолога выявлены признаки затруднения венозного оттока.
Инструментальные методы исследования: при МРТ головного мозга выявлены инфаркт с геморрагическим компонентом в правом полушарии большого мозга, осложненный субарахноидальным кровоизлиянием, а также тромбоз правого поперечного синуса (рис. 8).
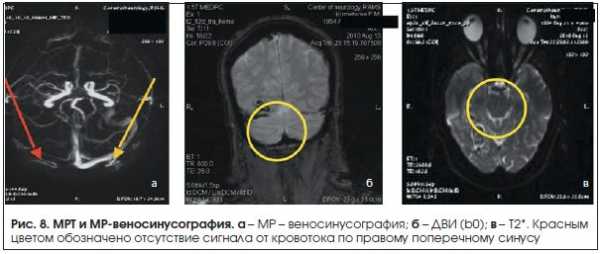
Диагноз: инфаркт с геморрагическим компонентом в правом полушарии большого мозга вследствие тромбоза правого поперечного и сигмовидного синусов, осложненный субарахноидальным кровоизлиянием.
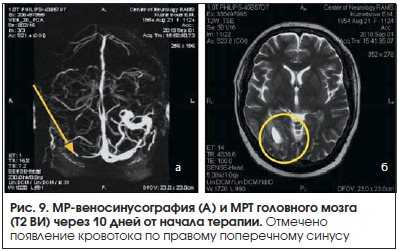
Пациентке проведена следующая терапия: эноксапарин натрия 0,4 мл подкожно 2 р./сут с переходом на варфарин (постоянный прием) под контролем МНО в пределах 2–3; венотоники (аминофиллин, комбинированный препарат, содержащий дигидроэргокристин, эскулин и рутозид). В связи с выявленной гипергомоцистеинемией были также назначены фолиевая кислота и витамин В12. Кроме того, проводилась гипотензивная терапия. Через 10 дней от начала терапии отмечены исчезновение клонических подергиваний в левой руке и ноге, нарастание в них силы и объема движений, пациентка стала более адекватной, ориентированной в месте и времени. При повторном исследовании отмечено появление сигнала от кровотока по правому поперечному синусу (рис. 9).
С учетом тромбоза правого поперечного синуса, тромбоза глубоких вен голеней в анамнезе, повышения уровня гомоцистеина больной была рекомендована длительная терапия антикоагулянтами.
Заключение
В течение последних двух десятилетий улучшение информированности о церебральном венозном тромбозе и совершенствование методов нейровизуализации изменили оценку его заболеваемости. Тем не менее, несмотря на совершенствование знаний, реальная частота развития церебрального венозного тромбоза остается неизвестной.Наиболее частым и нередко самым ранним симптомом тромбоза церебральных вен и синусов является головная боль. Диагностику заболевания существенно затрудняют отсутствие особенных характеристик этой боли и возможное отсутствие других неврологических проявлений. В связи с этим головная боль нередко является единственной жалобой пациентов с тромбозом церебральных венозных синусов. Ранняя диагностика взаимосвязи головной боли с тромбозом мозговых вен и венозных синусов очень важна для прогноза заболевания.
Из-за вариабельности клинических симптомов, часто подострого или медленного развития, заболевание поздно диагностируется или вообще остается нераспознанным. Современная терапевтическая тактика, применяемая в клинической практике, включает в себя использование антикоагулянтов для лечения тромбоза церебральных венозных синусов. Ранняя диагностика имеет решающее значение, т. к. использование антикоагулянтов может снизить риск фатального исхода и тяжелой инвалидности без дополнительного увеличения риска развития внутримозгового кровоизлияния.
В трех продемонстрированных выше случаях среди возможных причин на первое место, по-видимому, следует поставить повышение тромбогенного потенциала крови (высокий уровень антигена к фактору Виллебранда, гормональная терапия, гипергомоцистеинемия). Тромбофилическое состояние могло послужить пусковым механизмом для возникновения тромбоза венозных синусов. Таким образом, в данной ситуации основным направлением патогенетической терапии является назначение антикоагулянтов прямого действия с переходом на непрямые антикоагулянты и подержанием МНО в пределах 2–3.
Кроме того, показана важность тщательного сбора анамнеза, в частности, пристальное внимание к инфекционному процессу, черепно-мозговой травме, венозным тромбозам в анамнезе, приему лекарственных препаратов, способствующих возникновению гиперкоагуляционного состояния. Также подчеркивается важность физикального осмотра, при котором могут выявляться косвенные признаки нарушения венозного оттока по мозговым венам и венозным синусам (расширение лицевых вен в первом случае). У двух больных при исследовании глазного дна были выявлены признаки нарушения венозного оттока и интракраниальной гипертензии: застойные, отечные, гиперемированные диски зрительных нервов, расширенные, полнокровные вены на глазном дне, отсутствие спонтанного венного пульса. Все эти симптомы, наряду с указанием на внезапные, интенсивные, диффузные, не купирующиеся анальгетиками головные боли должны дать повод клиницисту для исключения нарушения венозного мозгового кровообращения, что, в свою очередь, является залогом успешного лечения больных и вторичной профилактики данного вида патологии.
Синус тромбоз, причины, симптомы, диагностика, лечение, чем опасно
Синус тромбоз сосудов головного мозга – редкое и крайне опасное заболевание. Причиной является закупорка просветов кровеносных каналов. Последствием этого явления может стать кислородное голодание или геморрагическое пропитывание, вызванное застоем крови. Все это негативно сказывается на работе мозга и часто приводит к необратимым последствиям.
Что за патология
Синус тромбоз — это образование сгустков, которые после могут перекрыть просветы в венах. Состояние представляет опасность здоровью и жизни человека. Может спровоцировать инсульт или повлечь за собой другие серьёзные осложнения.
Относится к вторичным поражениям, так как развивается на фоне гнойных и воспалительных процессов. Возникает при повреждении венозных сосудов и артерий, повышении свёртываемости крови, замедлении кровотока.
Чаще всего образуется у людей, перенесших отит или имеющих фурункулы и карбункулы на голове.
Виды синусов и причины их тромбоза
Кавернозный
Расположен в основании черепа и отвечает за дренирования крови от лицевых вен. Повлиять на развитие болезни может глазная инфекция, бактериальный синусит, фурункулы в преддверии носа.
Тромбоз кавернозного синуса является самой распространенной патологией. Может быть как односторонним, так и двухсторонним. В последнем случае болезнь протекает тяжело, так как захватывает каменистые и затылочные синусы. У пациентов выявляют инфекционные энцефалиты и геморрагические инсульты.
Патология выражает себя потерей зрения, лихорадкой. Нередко протекает с осложнениями.
Сагиттальный
Образуется после черепно-мозговых травм. В этом случае может произойти инфицирование кожных покровов. Инфекция может распространиться из среднего уха, пазух носа, кожи вокруг губ и глаз.
При заболевании мучают головные боли, отекают диски зрительных нервов. Возможны двигательные нарушения.
Поперечный
Его тромбирование может произойти вследствие гнойного отита.
Тромбоз вен головного мозга
Образуется вследствие сбоя тока крови по причине образования тромбов. Сгустки в свою очередь возникают вследствие генетических дефектов и аутоиммунных заболеваний.
На развитие может повлиять и повреждение сосудистой стенки. Обычно это результат травмы, инфекции или оперативного вмешательства. Нередко на образование тромбов влияет застой.
Причины
Факторы, влияющие на развитие недуга, делят на инфекционные и неинфекционные. К первым относят отит, мастоидит, синусит и септические состояния. Неинфекционные делятся на локализованные и общие. Локализованными причинами являются травмы головы, опухоли, операции, установка кардиостимулятора или венозного катетера.
К общим заболеваниям относят:
- застойную сердечную недостаточность;
- обезвоживание организма;
- полицетамию;
- серповидно-клеточную анемию;
- тромбоцитопению;
- тромбофлибические состояния;
- антифосфолипидный синдром;
- сахарный диабет;
- инфекционные заболевания ушей, зубов и носа;
- системные васкулиты.
В группу риска входят беременные и женщины принимающие оральные контрацептивы.
Как образуется
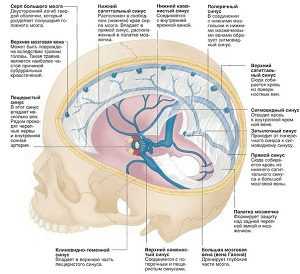
Чтобы полностью понять, почему образуется данная патология, следует обратить внимание на строение мозга. Его вены не имеют мышечной стенки и клапанного аппарата. Разделяют их на глубокие и поверхностные. Их система довольно ветвиста. Большая часть венозной крови из коры и белого вещества попадает в поверхностные вены. В глубокие вены кровь прибывает из мозжечка, боковых желудочков, моста мозга. После все каналы попадают в синусы твёрдой оболочки мозга.
Первым фактором развития заболевания является отек мозга и нарушение кровообращения, а вторым повышенное давление. В обоих случаях образуются тромбы.
Например, при тромбозе кавернозного синуса сгусток может перекрыть канал, проходящий за глазницей. В этом случае кровь вернётся обратно в сердце.
Случаи летального исхода составляет 30-50%.
Осложнения
К последствиям относят:
- отек головного мозга, с последующим венозным инфарктом и геморрагическими осложнениями;
- тромбофлебит ретинальных вен;
- гнойный менингит;
- абсцесс мозга;
- септическую пневмонию;
- тромбоэмболию легочной артерии;
- эпилептический статус.
Симптомы
Симптомы будут полностью зависеть от локализации недуга, скорости развития и его характера. К примеру, при тромбозе церебральных вен проявляются очаги неврологической симптоматики, а при патологии церебральных синусов проявляет себя повышенным внутричерепным давлением.
Острые
Острые симптомы развиваются за пару суток, подострые до 30 дней. Возникает примерно у 30% больных. Проявления более характерны в акушерской практике и при инфицировании. В этом случае более выражаются очаговые поражения.
Хронические
Нарастание таких симптомов может продолжаться свыше месяца. Развивается на фоне воспалений, наследственных и приобретенных патологий свёртываемости крови. Самым распространенным симптомом является мигрень.
Также встречается:
- отек диска зрительного нерва;
- нарушение сознания;
- снижение слуха;
- парезы зрительных нервов.
Проявляют головные боли себя по-особенному. Они начинаются подостро, постепенно нарастая. Со временем становятся устойчивыми к лекарствам. Особенно сильно они выражаются в ночное время. В редких случаях могут возникнуть внезапно, развиться в течение суток. Усиливаются при физических нагрузках.
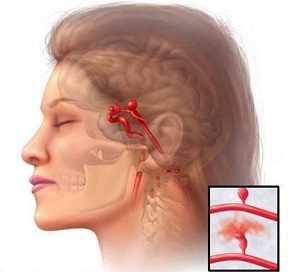
Отек диска зрительного нерва чаще встречается у женщин во время родов. Это обусловлено повышенным внутричерепным давлением. При отсутствии лечения может образоваться вторичная атрофия зрительного нерва. Это может привести к необратимому процессу снижения остроты зрения.
На начальном этапе нарушение сознания встречается редко, но после развивается в половине случаев. Сопровождается головными болями, судорогами.
Когда и к какому врачу надо обращаться
При появлении мигрени, которая имеет продолжительный характер, следует обратиться к терапевту. Он даст направления на обследование.
Как только человеку будет поставлен точный диагноз, его госпитализируют в нейрохирургическеое отделение. При этом требуется обязательная консультация у невропатолога и отоларинголога.
Диагностика
Чтобы выявить патологию используют такие обследования, как:
На начальном этапе заболевания наиболее информативным методом исследования станет КТ. Данное обследование помогает исключить состояния с похожей клинической картиной. Сюда входят опухоли, абсцессы, внутричерепные гематомы.
МРТ с контрастом помогает установить не только факт образования тромба, но и даёт возможность обнаружить отек, некроз или кровоизлияние.
При острой стадии заболевания используют МРТ- и КТ-венографию. Хороший результат даёт КТ, так как он более чувствительный.
Также применяется люмбальная пункция. При септических тромбозах она покажет избыток эритроцитов и лейкоцитов. Если патология неинфекционная, состав спинномозговой жидкости не поменяется.
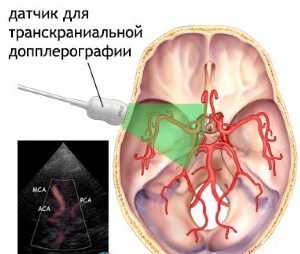
Крайне редко используются ТКД и ТКДГ.
Лечение
Лечение направлено на устранение причин и симптомов, ликвидацию тромбов.
Энтиотропная терапия
Включает в себя применение антибиотиков и хирургическое удаление гнойного очага. Вначале применяется препараты широкого спектра действия. Когда будет выявлен микроб, повлиявший на образование нагноение, заменяют теми, к которым он чувствителен.
Сильный эффект дают Цефалоспорины 3 и 4 поколения, Бета-лактамные антибиотики, Пенициллины, Аминогликозиды.
Лечение при помощи хирургического вмешательства проводится на фоне медикаментозного и заключается в удалении гнойного очага. Срочная операция проводится на фоне воспаления сосцевидного отростка.
Антитромботическая терапия
Направлена на рассасывание образовавшихся сгустков крови и профилактику осложнений. Используют при неинфекционных тромбозах. В этом случае внутривенно вводят гепарин.
Хорошие результаты дают и аналоги: дальтепарин и эноксапарин.
Средняя продолжительность лечения составляет 3 месяца.
Симптоматическое лечение
При появлении эпилептических припадков используют противосудорожные препараты. Чтобы справиться с внутричерепной гипертензией применяют маннитол и диуретики.
Уменьшить мигрени помогают спиномозговые пункции и последующее введение гепарина.
Профилактика
Профилактика включает в себя: правильное питание, подвижный образ жизни, отказ от курения и чрезмерного употребления спиртного.
Предотвратить патологию поможет своевременное лечение инфекционных заболеваний и хронических болезней, которые сопровождаются повышением вязкости крови или изменением стенок сосудов.
Тромбоз мозговых синусов и вен мозговых оболочек: симптомы и лечение
Чаще всего к тромбозу венозной системы головного мозга приводит инфицирование из гнойных очагов ЛОР органов, глаз. Характерная особенность – видоизменение признаков болезни из-за перемещения тромбов. Типичная локализация закупорки – это венозные синусы между слоями твердой мозговой оболочки и наружные вены. Лечение направлено на ликвидацию причины и улучшение реологических свойств крови.
📌 Содержание статьи
Причины возникновения тромбоза мозговых синусов
Факторами, которые повышают риск тромбообразования, являются беременность и прием гормональных препаратов, в том числе и таблетированных контрацептивов. Это обусловлено влиянием женских половых гормонов на свертывающую систему крови и процессы микроциркуляции.
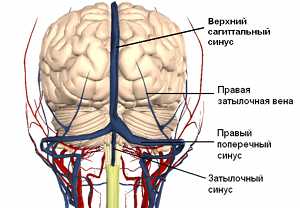
 Мозговые синусы
Мозговые синусыНепосредственные причины могут быть связаны с такими состояниями:
- сепсис при генерализованной инфекции;
- абсцесс головного мозга, менингит;
- отит, тонзиллит, воспаление миндалин, гайморовых пазух;
- туберкулез, грибковые и паразитарные инфекции;
- вирусы герпеса, ВИЧ, кори, гепатита;
- аутоиммунные процессы;
- операции;
- опухолевые заболевания;
- почечная недостаточность;
- обезвоживание;
- цирроз печени, язвенный колит;
- прием стероидных препаратов, аминокапроновой кислоты;
- пороки сердца, мерцание предсердий, имплантированный кардиостимулятор;
- повышенная свертывающая активность крови.
Рекомендуем прочитать статью о тромбозе сосудов головного мозга. Из нее вы узнаете о причинах возникновения патологии и ее симптомах, угрозе для пациента, проведении диагностики и лечения.
А здесь подробнее о венозном застое.
Симптомы поражения мозговых вен и синусов
Самый характерный признак – нарастающая в течение нескольких дней головная боль.
Она не уменьшается при приеме обезболивающих препаратов, усиливается до нестерпимого состояния по ночам, при физической нагрузке, в положении лежа.
Кроме этого наблюдаются такие симптомы:
- нарушение сознания, бред, сонливость или повышенная возбудимость;
- лихорадка, интенсивное потоотделение;
- тошнота и рвота;
- снижение зрения, боль в глазах;
- носовые кровотечения;
- судорожный синдром.
Осложнениями тромбоза венозных синусов бывает отек мозга, венозный геморрагический инсульт. При миграции тромбов возникает абсцесс мозговой или легочной ткани, эмболия легочной артерии, пневмония, менингит, сепсис.
 Тромбоз мозговых вен
Тромбоз мозговых венМеста локализации
В зависимости от локализации первичного гнойного очага меняется место расположения тромбированного синуса:
- кожные инфекции – верхний саггитальный;
- отит – кавернозный, луковица яремной вены;
- воспаления глазницы – кавернозный;
- пазухи носа – пещеристый.
При тромбозе пещеристого синуса отекают мягкие ткани вокруг глаз, глазные яблоки сдвигаются вперед, отмечается боль в глазах и в области лба, нарушается чувствительность кожи лица. Особенно тяжело протекает двухсторонний тромбоз.
Если тромб перекрывает верхний продольный синус, то наливаются кровью вены носа, лба, виска. Это приводит к визуальной картине, которая названа «головой медузы». Ткани лица отекают, часто присоединяются кровотечения из носа. Отмечаются судорожные припадки, которым предшествует слабость конечностей и недержание мочи.
По скорости прогрессирования клинических признаков тромбоз может иметь острое (до 2 суток), хроническое (более 30 дней) течение. При подостром процессе симптомы появляются в промежутке между этими временными границами.
Смотрите на видео о мозговых синусах:
Диагностика патологии
Для того чтобы установить место локализации тромбированных вен, используют данные инструментальной диагностики:
 КТ относится к наиболее информативным методам. Позволяет исключить опухоль или гематому. Обнаруживают место закупорки, наличие расширенных и деформированных вен.
КТ относится к наиболее информативным методам. Позволяет исключить опухоль или гематому. Обнаруживают место закупорки, наличие расширенных и деформированных вен.- Менее ценным способом диагностики является допплерография, особенно на начальных стадиях болезни. В развернутой фазе отмечается нарушение кровотока и венозный застой.
- В сложных случаях может быть проведена ангиография в сочетании с КТ или МРТ.
Дополнительно исследуют глазное дно, где наблюдается застой в венах, отек в области зрительного нерва, а также анализ крови, в том числе и коагулограмму для выявления активности воспаления и подбора дозы антикоагулянтов.
При анализе спинномозговой жидкости выявляют признаки плеоцитоза – резко повышено содержание лимфоцитов, нейтрофилов, бывает примесь крови.
Лечение тромбоза синусов твердой мозговой оболочки
Так как в структуре причин тромбозов вен головного мозга инфекции занимают большую часть, то назначаются антибиотики с первых дней болезни, даже до выявления точной локализации гнойного очага. Используют цефалоспорины третьего поколения, Тиенам, Меронем, Ванкомицин.
Для снижения образования тромбов в сосудах используют инъекции Гепарина внутривенно в течение недели, затем переводят пациентов на непрямые антикоагулянты, антиагреганты: Варфарин, Клопидогрель. Для ликвидации застоя жидкости применяют мочегонные препараты, Эуфиллин. Восстановление микроциркуляции проводится с капельным введением Реополиглюкина, Пентоксифиллина.
Может быть рекомендовано введение в сосуды шеи такой смеси:
- растворы натрия хлорида 0,9% и Новокаина 0,5%,
- Гепарин и Фибринолизин,
- Ванкомицин.
Прогноз для больного
Исход болезни зависит от своевременности постановки диагноза и начала терапии, а также определяется причиной тромбоза и общим состоянием пациента. К негативным признакам относятся:
- сепсис;
- прогрессирующая потеря сознания, кома;
- эпилептические припадки;
- закупорка легочных сосудов.
При должном уровне терапии излечивается около 75 процентов пациентов, примерно у пятой части отмечаются остаточные явления.
При тромбозе мозговых венозных сосудов и синусов отмечается нарастание головной боли с очаговыми неврологическими признаками, нарушением сознания. Внешние проявления могут быть в виде отечности лица и набухания шейных и лицевых вен.
Для того чтобы правильно определить локализацию закупорки, проводится инструментальная диагностика, наиболее информативна компьютерная томография. Лечение назначают в соответствии с причиной, самая частая из которых – гнойный очаг.
Читайте также
-
Тромбоз синуса головного мозга (сагиттального...)
Возникает тромбоз синуса головного мозга из-за недолеченных инфекционных заболеваний. Он может быть сагиттальным, поперечным, венозным. Симптомы помогут начать своевременно лечение, чтобы максимально сократить негативные последствия. -
Первые признаки тромба: симптомы в руке, ноге, сердце...
Если заметить первые признаки тромба, можно предотвратить катастрофу. Какие симптомы, если тромб в руке, ноге, голове, сердце? Какие признаки образования, оторвавшегося? Что представляет собой тромб и какие вещества участвуют в его формировании? -

Тромбоз сосудов головного мозга или эмболия мозговых...
Образование сгустка в крови - явление не такое уж редкое. Однако он может спровоцировать тромбоз сосудов головного мозга или эмболию мозговых артерий. Какие признаки существуют? Как выявить тромбоз мозговых сосудов, мозговую эмболию? -

Тромбоз кавернозного (пещеристого) синуса
Результатом гнойно-воспалительных процессов может стать тромбофлебит вен лица и шеи. Неприятное заболевание, которое требует обязательного обращения к врачу. Однако можно предотвратить тромбофлебит лицевых вен. -

Гипоплазия артерии мозга (соединительных артерий...)
Из-за нарушений в процессе развития плода может развиться гипоплазия артерий мозга. Она бывает задней, правой, левой или же соединительных. Признаки нарушений могут остаться незамеченными при поражениях мелких артерий. В случае крупных артерий головного мозга лечение требуется начать незамедлительно. -

Арахноидит головного мозга: симптомы, виды...
Воспаление паутинной оболочки или арахноидит головного мозга становится результатом травм, недолеченных заболеваний. Встречается церебральный, кистозный, посттравматический, слипчивый, хронический и острый. Симптомы специфичные, лечение медикаментозное, иногда нужен шунт. Последствия могут сделать инвалидом. -

Внутримозговая гематома: классификация...
Возникнуть внутримозговая гематома может как под действием внешних факторов (травматическая), так и по необъяснимым причинам (спонтанная). Но классификация учитывает еще размер, место расположения и другие причины. Лечение заключается в хирургическом удалении. Прогноз не всегда благоприятный. -

Инсульт мозжечка (ишемический, геморрагический...)
Причины, по которым может возникнуть инсульт мозжечка, довольно разнообразны. Инсульт может быть ишемический, геморрагический, стволовой. Лечение длительное, восстановление требует длительной реабилитации. Последствиями становятся проблемы с речью, движением. -

Пристеночный тромб (левого желудочка, в аорте...)
Образоваться пристеночный тромб может в сердце (в верхушке, левом и правом желудочке), аорте. Опасность возникает в момент отрыва от постоянного места дислокации. Тяжелый случай - аневризма аорты с пристеночным тромбом. Лечение только хирургическое.
Можно ли вылечить тромбоз синуса головного мозга
Крайне опасный тромбоз синуса головного мозга: признаки и последствия
Нарушение оттока крови из синусов (коллекторов) твердой мозговой оболочки может возникать при закупорке их тромбами. Чаще всего является осложнением инфекционного заболевания, усиления свертывания крови, травмы, операций. Основные проявления – головная боль, пониженное зрение, парез лицевых и периферических мышц, судорожный синдром.
Читайте в этой статье
Особенности болезни
Синусы – это полости между слоями оболочки мозга без клапанов и гладких мышц, они служат в качестве резервуара для сбора крови из венозной сети. Между синусами и венами существует множество анастомозов, поэтому клиническая картина может не отражать распространенность тромбоза, а через дополнительные ветви кровообращение восстанавливается.
Синусы головного мозга
Ток крови по синусам возможен в обоих направлениях, поэтому в случае гнойного процесса в области костей или мягких тканей, глаз, зубов возникают предпосылки для тромбообразования. Препятствия для оттока крови приводят к блокаде движения спинномозговой жидкости, давление внутри черепа увеличивается, способствуя распространению возбудителей инфекции.
Такое состояние – тромбоз вен и синусов, является типичным для этой болезни. Мозговая ткань при венозном застое отекает, в ней нарушаются обменные процессы, возникает ишемия, а в последующем присоединяется геморрагический инсульт.
Рекомендуем прочитать статью о тромбозе мозговых синусов. Из нее вы узнаете о причинах возникновения патологии, симптомах поражения мозговых вен, проведении диагностики и лечения.
А здесь подробнее о тромбозе сосудов головного мозга.
Классификация и формы тромбоза
В зависимости от места образования кровяного сгустка может быть разная клиническая картина заболевания, поэтому выделены такие формы тромбозов:
- кавернозного синуса – расположен по обеим сторонам турецкого седла (углубления в кости), в нем находится сонная артерия, глазные и боковые нервы;
- сагиттальных синусов – состоят из верхнего и нижнего, проходят от свода черепа до затылочной части;
- поперечного синуса – проходит вблизи мозжечка;
- вен головного мозга – развивается одновременно с закупоркой синусов.
Острый тромбоз возникает за 24 — 48 часов, чаще сопровождает акушерские патологии, в симптоматике преобладают очаговые поражения головного мозга.
Причины возникновения
Самой распространенной причиной являются инфекции, вызывающие воспаление уха, миндалин, зубов, гайморовых пазух, тканей лица, глаз, а также септические состояния при вирусном, бактериальном (в том числе туберкулезном), грибковом поражении.
При отсутствии инфекционных болезней тромбоз синусов возникает под воздействием таких факторов:
- черепно-мозговая травма,
- операции на костях, тканях черепа, внутренних органах,
- опухоли внутричерепные или другой локализации,
- пункция спинномозгового канала для диагностики или обезболивания,
- токсикоз второй половины беременности с гипертензией,
- кесарево сечение или естественные роды,
- прием эстрогенных препаратов (в том числе и противозачаточных),
- крайняя степень обезвоживания,
- аутоиммунные болезни,
- повышенная свертывающая активности крови,
- нарушения кровообращения,
- сахарный диабет.
Симптомы тромбоза синусов головного мозга
Проявления нарушения венозного оттока в зависимости от локализации имеют отличия, но при всех вариантах болезни есть типичные признаки:
- высокое внутричерепное давление вызывает головную боль, тошноту, рвотные позывы, потемнение и двоение в глазах, трудность отведения глаз в сторону;
- судороги из-за отека мозговых тканей, локальной ишемии и некроза;
- нарушение чувствительности, обездвиженность, паралич.
Инфекционный процесс при тромбозе дополняет клиническую картину интоксикацией, резкими перепадами температуры тела, приливами пота. Тяжелые септические поражения сопровождаются бредом, коматозным состоянием.
Тромбоз кавернозного синуса
Часто встречается при нагноении тканей лица, глаз, носовых пазух и ушей. Признаками затруднения оттока крои являются:
- боль в области глаз и надбровных дуг,
- выпяченные глаза,
- на глазном дне застойные явления,
- глаза отведены кнаружи,
- роговица мутная.
Тромбоз кавернозного синуса головного мозга
Закупорка сагиттального синуса
Клиническая картина при тромбировании разнообразна, связана с отечностью мозговой ткани:
- на коже носа, век, висков, теменной и лобной зоны расширенные и извитые вены – «голова медузы»;
- кровотечения из носа;
- пастозность кожных покровов лица;
- при перкуссии головы над зоной закупорки – сильная болезненность;
- судороги;
- высокое внутричерепное давление;
- непроизвольное мочеиспускание;
- слабость в ногах.
Верхний сагиттальный синус
Тромб в поперечном синусе
Развивается при гнойных процессах в ушах, преобладают признаки инфекционного процесса: высокая температура тела, потливость, тошнота. При пальпации костей позади уха – резкая боль, имеется отечность и покраснение кожи в этой области.
Венозный мозговой тромбоз
Пациентов беспокоит сильная головная боль, которая не снимается обезболивающими препаратами, к ней добавляются:
- тошнота, частые приступы рвоты;
- подергивания мышц, судороги;
- понижение чувствительности кожи;
- невнятная речь;
- обездвиженность, паралич или парез;
- обмороки.
Смотрите на видео о синусах головного мозга:
Методики диагностики
Кроме симптомов и данных осмотра, для установления диагноза тромбоза используют такие данные:
- МРТ или КТ – самые информативные способы для выявления локализации и размеров тромба, состояния окружающих мозговых тканей;
- осмотр глазного дна – отечность, переполнение вен, застой крови;
- анализы крови помогают оценить интенсивность инфекционного процесса и нарушения свертывающей способности;
- спинномозговая пункция и исследование ликвора – анализируют состав и проводят посев для определения возбудителя и чувствительности к антибиотикам.
Лечение тромбоза
Для терапии этого заболевания используют медикаменты антимикробного действия, разжижающие кровь и симптоматические препараты. При наличии гнойного очага проводится его вскрытие.
Медикаментозная терапия
До определения чувствительности к антибиотикам пациентам с тромбозом инфекционного происхождения рекомендуют препараты широкого спектра действия в достаточно высоких дозах. Используют лекарственные средства, проникающие в мозговую ткань, из таких групп:
- цефалоспориновые антибиотики – Цефтриаксон, Цефотаксим;
- бета-лактамные – Меронем, Тиенам;
- аминогликозидные – Амикацин, Тобрамицин.
Кроме антибактериальной терапии проводится дезинтоксикация при помощи введения инфузионных растворов, плазмозаменителей. После положительной динамики рекомендуют витамины, нооторопные препараты и средства для улучшения обменных процессов в головном мозге.
Чаще всего используют Гепарин под контролем коагулограммы до регресса клинических признаков. Его вводят на протяжении 7 — 10 дней, а затем рекомендуют на 2 — 3 месяца Варфарин, который относится к непрямым антикоагулянтам. Для поддерживающей терапии длительный период времени принимают Аспирин или Курантил, Плавикс. Гепарин можно заменить низкомолекулярным аналогом, который слабее, но безопаснее – Дальтепарин, Эноксапарин.
При наличии судорожных припадков на 6 — 12 месяцев назначается лечение Депакином или Вальпроатом, Финлепсином. Высокое внутричерепное давление снимают введением осмотических диуретиков (Маннит) и ингибиторов карбоангидразы (Диакарб).
Нельзя снимать головную боль гормональными или нестероидными противовоспалительными средствами, так как их прием повышает риск образования нового тромба. Для облегчения состояния проводят пункцию спинномозгового канала и введение в вену Гепарина.
Оперативное лечение
Проводится обязательное вскрытие очага нагноения при гайморите, мастоидите, абсцессе мягких тканей. Если имеется нарушение сознания на фоне высокого внутричерепного давления, то, при неэффективности консервативного лечения, может быть рекомендована краниотомия (вскрытие костей черепа) и удаление кровяного сгустка. Этот метод очень опасен из-за послеоперационных осложнений, поэтому его используют очень редко, только в крайних случаях.
Профилактика заболевания
Для предотвращения формирования тромба в мозговом синусе необходимо адекватное лечение всех очагов инфекции до полного выздоровления, контроль свертывающей активности крови при проведении операций, заболеваний сердца и сосудов, в период беременности и после родов.
Осложнения
Тромбоз синусов приводит к инсульту, отеку головного мозга, тромбоэмболии легочной артерии, слепоте из-за закупорки вен сетчатой оболочки глаза. В отдаленном периоде вероятны такие осложнения:
- снижение синтеза гормонов гипофиза,
- воспаление оболочек головного мозга, формирование кист и спаек,
- птоз (опущение) век, разный размер зрачков глаз (анизокория),
- понижение зрения,
- судороги и припадки по типу эпилептических.
Благоприятный исход болезни отмечается у пациентов, которые своевременно обратились за медицинской помощью и прошли полный курс лечения в условиях стационара. В тяжелых случаях, особенно при сепсисе, быстром увеличении тромба, формировании большой зоны некроза мозговой ткани прогноз неблагоприятный. От синус-тромбоза умирает пятая часть пациентов.
Рекомендуем прочитать статью о тромбофлебите вен лица и шеи. Из нее вы узнаете о симптомах и причинах заболевания, диагностике, медикаментозном и хирургическом лечении.
А здесь подробнее о субарахноидальном кровотечении.
Тромбоз синусов головного мозга возникает на фоне общих инфекционных процессов или при наличии очага гноя в тканях лица, ЛОР-органах, как следствие нарушения свертывающей активности крови. Симптомы связаны с увеличением внутричерепного давления, отечностью мозговой ткани и проявлениями основного заболевания.
Клиническая картина зависит от локализации тромба. Для лечения используют медикаменты и оперативное вмешательство. Должна быть обязательно устранена причина образования кровяного сгустка и проведена профилактика рецидива болезни.
Возникнуть тромбоз мозговых синусов или вен мозговой оболочки может спонтанно. Симптомы помогут своевременно обратиться за помощью и лечением.
Образование сгустка в крови — явление не такое уж редкое. Однако он может спровоцировать тромбоз сосудов головного мозга или эмболию мозговых артерий. Какие признаки существуют? Как выявить тромбоз мозговых сосудов, мозговую эмболию?
Результатом гнойно-воспалительных процессов может стать тромбофлебит вен лица и шеи. Неприятное заболевание, которое требует обязательного обращения к врачу. Однако можно предотвратить тромбофлебит лицевых вен.
Воспаление паутинной оболочки или арахноидит головного мозга становится результатом травм, недолеченных заболеваний. Встречается церебральный, кистозный, посттравматический, слипчивый, хронический и острый. Симптомы специфичные, лечение медикаментозное, иногда нужен шунт. Последствия могут сделать инвалидом.
Причины, по которым может возникнуть инсульт мозжечка, довольно разнообразны. Инсульт может быть ишемический, геморрагический, стволовой. Лечение длительное, восстановление требует длительной реабилитации. Последствиями становятся проблемы с речью, движением.
Из-за нарушений в процессе развития плода может развиться гипоплазия артерий мозга. Она бывает задней, правой, левой или же соединительных. Признаки нарушений могут остаться незамеченными при поражениях мелких артерий. В случае крупных артерий головного мозга лечение требуется начать незамедлительно.
Опасный инсульт спинного мозга может привезти к параличу. Причины могут быть как врожденные, так и приобретенные. Симптомы ишемического инсульта можно спутать с другими заболеваниями. Лечение заключается в приеме таблеток, физиопроцедур и иногда операции. Последствия без лечения плачевные.
Образоваться пристеночный тромб может в сердце (в верхушке, левом и правом желудочке), аорте. Опасность возникает в момент отрыва от постоянного места дислокации. Тяжелый случай — аневризма аорты с пристеночным тромбом. Лечение только хирургическое.
Возникнуть внутримозговая гематома может как под действием внешних факторов (травматическая), так и по необъяснимым причинам (спонтанная). Но классификация учитывает еще размер, место расположения и другие причины. Лечение заключается в хирургическом удалении. Прогноз не всегда благоприятный.
Можно ли вылечить тромбоз синуса головного мозга
Курение при геморрое: влияние пагубной привычки на течение болезни
- Действует ли на заболевание то, что человек курит?
- Могут ли возникнуть серьезные проблемы из-за пагубной привычки?
- Кальян и геморрой
- Как курение влияет на процесс лечения?
- Все же, можно хоть немного курить
Курение и геморрой – это не совместимые вещи, поскольку курение пагубно сказывается на данном заболевании, обостряя его. Вообще сигарета не может спровоцировать неприятное заболевание, такое как геморрой, но помешать выздоровлению вполне может.
Действует ли на заболевание то, что человек курит?
При курении в человеческий организм проникает смола, никотин и очень много других компонентов, все в совокупности очень плохо влияет на человеческие органы. Небольшое скопление таких компонентов способно вызвать рак. После постановки диагноза, доктор будет настаивать на прощании с этой привычкой, иначе в лучшем варианте заболевание перерастет в хронический, а в худшем может быть летальный исход.

Сама пагубная привычка не может никак спровоцировать геморрой, но если болезнь уже присутствует, тогда связь прогрессирования ясна:
- Никотин, который содержится в сигарете, повышает давление, в это время отверстие в кровеносных сосудах сужается. Увеличивается риск застоя в органах малого таза, что усугубляет расширение анальных вен.
- Повышается риск тромбоза по причине развития усиленного свертывания крови. Если не вылечить вовремя, могут быть осложнения.
Могут ли возникнуть серьезные проблемы из-за пагубной привычки?
Курение сигарет при геморрое – это очень вредно, потому что при данной патологии свертываемость крови повышенная, а вместе с никотином могут появиться тромбы. А если данную проблему геморроидальных узлов сразу не устранить, то вполне возможно, что она перерастет в гнойный некроз или даже парапроктит и не только. Если геморрой перейдет в сепсис, то вполне вероятно, что даже будет летальный исход.
Помимо этого, по причине усиления перистальтики частое курение может вызывать запор, а из-за натуживания напрягаются сосуды кишки, а это лишнее травмирование геморроидальных узлов.
Спустя 4-5 секунд после втягивания сигаретного дыма, он достигает головного мозга, который вырабатывает привычку к курению. Никотин сказывается на нервной системе и на выброс адреналина. По этой причине у человека снижается аппетит и падает масса тела. Поскольку человек начинает меньше употреблять пищи, через кишечник хуже проходит пища, стенки прямой кишки всасывают в себя жидкость, по этой причине кал затвердевает и тяжело выходит наружу.
Геморрой может прогрессировать по многим причинам: сидячая работа, малоактивный образ жизни, неправильное питание, запор или наоборот диарея, беременность и послеродовой период. Причин может быть много, поэтому нужно по возможности предостерегаться этой болезни и тщательно следить за здоровьем. Данное заболевание может долгое время не давать о себе знать, а активное курение будет только усугублять ситуацию.

Кальян и геморрой
Многие люди, когда сравнивают сигарету и кальян неверно предполагают, что второй безвредный и в его составе нет никотина, как в сигарете. Сигареты делают с разным количеством табака и смолы и проверяют на качество, поэтому вычислить, насколько вредна сигарета легко.
Чего не скажешь о табаке, который используют для кальяна, ведь он не проходит никаких проверок на качество. В его составе может быть любое количество ферментов смолы и никотина. Кроме того, в кальяне табак сгорает при помощи углей, отравляющих организм определенными веществами.
Когда человек курит кальян, он намного больше вдыхает дыма, чем тогда, когда втягивает сигарету. Естественно в организм попадает больше вредных компонентов. Поэтому курить кальян еще вреднее во много раз, чем обычную сигарету.
Как курение влияет на процесс лечения?
В некоторых случаях геморрой лечат консервативно, а в некоторых и при помощи оперативного вмешательства. У курильщиков часто возникают проблемы сердечно-сосудистой системы и если доктор настаивает на хирургическом лечении, а сердечные болезни уже имеются, пациента могут не допустить к операции.
То же касается и консервативного лечения: многие препараты, которые хорошо лечат геморрой, имеют среди противопоказаний курение. Назначенные лекарства нормализуют кровообращение и останавливают анальное кровотечение. Но если при употреблении препаратов продолжать курить, есть большая вероятность образования тромбов.
Чем больше человек курит, тем быстрее развивается болезнь, и под воздействием смолы и никотина, скорее всего, придется делать операцию, проводящуюся под местным наркозом. Хирург будет рекомендовать пациенту за два дня до грядущей операции и столько же после нее, вовсе не думать о сигаретах.

Все же, можно хоть немного курить
Если вопрос стоит о столь серьезной болезни и курении, то ответ будет однозначным – нет, курить нельзя! Но, к сожалению, не все люди этого придерживаются и не относятся к этому серьезно, а зря. Ведь именно такие люди и оказываются в скором времени на операционном столе и только тогда жалеют о том, что не послушались докторов.
Если человек не может так резко бросить курить, то можно это делать постепенно, то есть в первый день болезни сократить выкуренных сигарет к 8 штукам в день, на следующий день 5, а еще на следующий бросить курить вовсе. Что касается кальяна, так его вообще запрещено курить во время геморроя, потому что вред, нанесенный организму, сразу же скажется на всей стадии геморроя и при этом обостряться будет намного быстрее.
Как уже понятно, курение и геморрой – это совершенно несовместимые вещи, если есть желание, вылечится быстро, и избежать оперативного вмешательства, то лучше сразу бросить курить, отдавая предпочтение здоровью. Что касается кальяна, так его вообще курить нельзя, не говоря уже о геморрое, потому что он намного вреднее, чем обычная сигарета.
Синус тромбоз: что это и чем опасно заболевание
Человеческий мозг имеет сложную кровеносную систему. В своей твёрдой оболочке они имеют синусы, которые выполняют роль резервуаров. В них собирается венозная кровь. После она перенаправляется в венулы, а затем и в яремные вены. При их инфицировании появляется синус тромбоз.
Данное заболевание встречается редко, но оно крайне опасное, так как имеет «размытые» симптомы. Тромбоз синусов является одной из причин инсульта у детей и подростков.
Что такое тромбоз венозных синусов головного мозга
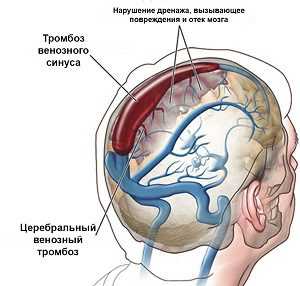 Говоря простым языком, что такое синус тромбоз — это образование сгустков крови, которые после могут перекрыть просветы в венах. Состояние представляет опасность здоровью и жизни человека. Может спровоцировать инсульт или повлечь за собой другие серьёзные осложнения.
Говоря простым языком, что такое синус тромбоз — это образование сгустков крови, которые после могут перекрыть просветы в венах. Состояние представляет опасность здоровью и жизни человека. Может спровоцировать инсульт или повлечь за собой другие серьёзные осложнения.
Относят заболевание к вторичным поражениям, так как оно развивается на фоне гнойных и воспалительных процессов.
Возникает тромбоз при повреждении венозных сосудов и артерий, повышается свёртываемости крови. Чаще всего он образуется у людей перенесших отит или имеющих фурункулы и карбункулы на голове.
Виды синусов головного мозга и причины их тромбоза
Кавернозный синус
Расположен в основании черепа и отвечает за дренирования крови от лицевых вен.
Повлиять на развитие болезни может глазная инфекция, бактериальный синусит, фурункулы в преддверии носа.
Тромбоз кавернозного синуса является самой распространенной патологией.
Может быть как односторонним, так и двухсторонним. В последнем случае болезнь протекает тяжело, она захватывает каменистые и затылочные синусы. У пациентов выявляют инфекционные энцефалиты и геморрагические инсульты.
Патология выражает себя потерей зрения, лихорадкой. Нередко протекает с осложнениями.
Сагиттальный синус
Образуется после черепно-мозговых травм. В этом случае может произойти инфицирование кожных покровов.
Инфекция может распространиться из среднего уха, пазух носа, кожи вокруг губ и глаз.
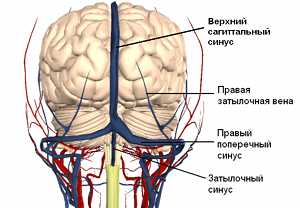 При заболевании мучают головные боли, отекают диски зрительных нервов. Возможны двигательные нарушения.
При заболевании мучают головные боли, отекают диски зрительных нервов. Возможны двигательные нарушения.
Поперечный синус
Его тромбирование может произойти вследствие гнойного отита.
Тромбоз вен головного мозга
Образуется вследствие сбоя тока крови по причине образования тромбов. Сгустки крови в свою очередь возникают вследствие генетических дефектов и аутоиммунных заболеваний.
На развитие может повлиять и повреждение сосудистой стенки. Обычно это результат травмы, инфекции или оперативного вмешательства.
Нередко на образование тромбов влияет застой крови по различным причинам.
Факторы, влияющие на развитие тромбоза синусов, делят на инфекционные и неинфекционные.
К первым относят отит, мастоидит, синусит и септические состояния.
Неинфекционные делятся на локализованные и общие.
Локализованными причинами являются травмы головы, опухоли, операции, установка кардиостимулятора или венозного катетера.
К общим заболеваниям, влияющим на образование тромбоза, относят:
- застойную сердечную недостаточность;
- обезвоживание организма;
- полицетамию;
- серповидно-клеточную анемию;
- тромбоцитопению;
- тромбофлибические состояния;
- антифосфолипидный синдром;
- сахарный диабет;
- инфекционные заболевания ушей, зубов и носа;
- системные васкулиты.
В группу риска входят беременные и женщины принимающие оральные контрацептивы.
Как образуется
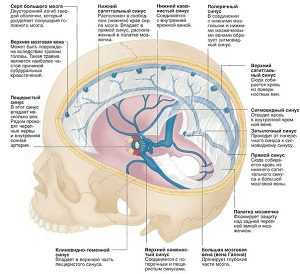 Чтобы полностью понять, почему образуется данная патология, следует обратить внимание на строение мозга.
Чтобы полностью понять, почему образуется данная патология, следует обратить внимание на строение мозга.
Его вены не имеют мышечной стенки и клапанного аппарата. Разделяют их на глубокие и поверхностные.
Их система довольно ветвиста. Большая часть венозной крови из коры мозга и белого вещества попадает в поверхностные вены.
В глубокие вены кровь прибывает из мозжечка, боковых желудочков, моста мозга. После все вены попадают в синусы твёрдой оболочки мозга.
Первым фактором развития заболевания является отек мозга и нарушение кровообращения, а вторым повышенное давление в венах. В обоих случаях в сосудах мозга образуются тромбы.
Например, при тромбозе кавернозного синуса сгусток крови может перекрыть вену, проходящую под мозгом за глазницей. В этом случае кровь вернётся обратно в сердце.
Случаи летального исхода при данной патологии составляет 30-50%.
Опасности патологии при отсутствии лечения
К последствиям относят:
- отек вещества головного мозга, с последующим венозным инфарктом и геморрагическими осложнениями;
- тромбофлебит ретинальных вен;
- гнойный менингит;
- абсцесс мозга;
- септическую пневмонию;
- тромбоэмболию легочной артерии;
- эпилептический статус.
Симптомы патологии
Симптомы тромбоза головного мозга будут полностью зависеть от локализации заболевания, скорости развития и его характера.
К примеру, при тромбозе церебральных вен проявляются очаги неврологической симптоматики, а при патологии церебральных синусов проявляет себя повышенным внутричерепным давлением.
Острые симптомы развиваются за пару суток. Подострые до 30 дней. Возникает примерно у 30% больных.
Проявления более характерны в акушерской практике и при инфицировании. В этом случае более выражаются очаговые поражения.
Хронические
Нарастание таких симптомов может продолжаться свыше месяца. Развивается на фоне воспалений, наследственных и приобретенных патологий свёртываемости крови. Самым распространенным симптомом является головная боль.
Также у пациентов встречается:
- отек диска зрительного нерва;
- нарушение сознания;
- снижение слуха;
- парезы зрительных нервов.
Проявляют головные боли себя по особенному. Они начинаются подостро, постепенно нарастая. Со временем становятся устойчивыми к лекарствам.
Особенно сильно они выражаются в ночное время.
В редких случаях могут возникнуть внезапно, развиться в течение суток. Усиливаются при физических нагрузках.
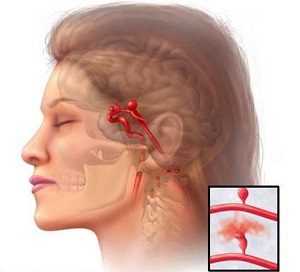 Отек диска зрительного нерва чаще встречается у женщин во время родов. Это обусловлено повышенным внутричерепным давлением.
Отек диска зрительного нерва чаще встречается у женщин во время родов. Это обусловлено повышенным внутричерепным давлением.
При отсутствии лечения может образоваться вторичная атрофия зрительного нерва. Это может привести к необратимому процессу снижения остроты зрения.
На начальном этапе заболевания нарушение сознания встречается редко, но после развивается в половине случаев. Сопровождается головными болями, судорогами.
Когда и к какому врачу надо обращаться
При появлении головной боли, которая имеет продолжительный характер, следует обратиться к терапевту. Он даст направления на обследование.
Как только человеку будет поставлен точный диагноз, его госпитализируют в нейрохирургическеое отделение.
При этом требуется обязательная консультация у невропатолога и отоларинголога.
Диагностика
Чтобы выявить патологию используют такие обследования, как:
На начальном этапе заболевания наиболее информативным методом исследования станет КТ. Данное обследование помогает исключить состояния с похожей клинической картиной. Сюда входят опухоли, абсцессы, внутричерепные гематомы.
МРТ с контрастом помогает установить не только факт образования тромба, но и даёт возможность обнаружить отек, некроз или кровоизлияние.
При острой стадии заболевания используют МРТ- и КТ-венографию. Хороший результат даёт КТ, так как он более чувствительный.
Также применяется люмбальная пункция. При септических тромбозах она покажет избыток эритроцитов и лейкоцитов. Если патология неинфекционная, состав спинномозговой жидкости не поменяется.
Крайне редко используются ТКД и ТКДГ.
Методы лечения патологии
Лечение тромбоза сосудов и синусов головного мозга направлено на устранение причин и симптомов заболевания, ликвидацию тромбов.
Энтиотропная терапия
Включает в себя применение антибиотиков и хирургическое удаление гнойного очага. Вначале применяется препараты широкого спектра действия. Когда будет выявлен микроб, повлиявший на образование нагноение, заменяют теми, к которым он чувствителен.
Сильный эффект дают Цефалоспорины 3 и 4 поколения, Бета-лактамные антибиотики, Пенициллины, Аминогликозиды.
Лечение при помощи хирургического вмешательства проводится на фоне медикаментозного и заключается в удалении гнойного очага.
Срочная операция проводится при тромбозе сигмовидного синуса на фоне воспаления сосцевидного отростка.
Антитромботическая терапия
Направлена на рассасывание образовавшихся сгустков крови в синусах и профилактику осложнений. Используют при неинфекционных тромбозах.
 В этом случае внутривенно вводят гепарин. Хорошие результаты дают и аналоги: дальтепарин и эноксапарин.
В этом случае внутривенно вводят гепарин. Хорошие результаты дают и аналоги: дальтепарин и эноксапарин.
Средняя продолжительность лечения составляет 3 месяца.
Симптоматическое лечение
При появлении эпилептических припадков используют противосудорожные препараты. Чтобы справиться с внутричерепной гипертензией применяют маннитол и диуретики.
Снизить головные боли помогают спиномозговые пункции и последующее введение гепарина.
Профилактика
Профилактика тромбоза синусов головного мозга включает в себя: правильное питание, подвижный образ жизни, отказ от курения и чрезмерного употребления спиртного.
Предотвратить патологию поможет своевременное лечение инфекционных заболеваний и хронических болезней, которые сопровождаются повышением вязкости крови или изменением стенок сосудов.
Полезное видео: тромбоз кавернозного синуса
Синус тромбоз головного мозга - лечение, симптомы, причины
Синус тромбоз – это достаточное редкая форма нарушения кровообращения головного мозга, которая развивается вследствие закупорки синусов тромбами (кровяными сгустками) и приводит к ухудшению оттока от головного мозга крови. Чаще всего синус тромбоз проявляется судорогами, гемипарезом конечностей и лица, нарушением зрения и головной болью.
Содержание статьи:
Причины возникновения
Синус тромбоз может возникнуть различными путями, но чаще всего контактным путем вследствие непосредственного соприкосновения стенки синуса с больной костью. При этом кость может быть совершенно разрушена на большем или меньшем протяжении на границе с синусом, чаще всего с сигмовидной пазухой на ее протяжении от верхнего колена, или же в отделяющей кости образуется свищ, который ведет к синусу; иногда же разделяющая кость сохранена, но вся целиком изменена.
Стенка синуса при его заболевании обычно представляется измененной в цвете. Вместо нормального сероватого цвета она приобретает красноватый или желтовато-зеленоватый, иногда грязный, некротический и покрывается грануляциями. В других случаях получается свободное скопление гноя между костью и синусом – перисинуозный абсцесс, так что синус омывается гноем. Иногда, однако, стенка синуса, несмотря на воспаление, сохраняет нормальный цвет, поэтому по цвету синуса никогда нельзя исключить с уверенностью синус-тромбоз.
Помимо описанного способа, синус-тромбоз может возникнуть еще и другим путем: через мелкие вены, впадающие в кровеносные пазухи прямым или окольным путем. Так, например, при тромбозе мелких вен, впадающих в сосцевидную эмиссарную вену, процесс может перейти на этот последний, а через него на сигмовидную пазуху. Точно так же при тромбозе мелких вен, проходящих из барабанной полости через сонно-барабанные канальцы в сонное сплетение, окружающий внутреннюю сонную артерию, процесс по венам или вокруг них (флебит, перифлебит) может перейти на сплетение и оттуда на пещеристую пазуху. Иногда вены, проходящие через дно барабанной полости, тромбируются, возникает тромбоз внутренней яремной вены, а оттуда тромбоз распространяется на сигмовидную пазуху и т. д.
Но помимо этих вен, непосредственно впадающих в те или иные пазухи, возможно также заболевание костных вен и занос оттуда инфекции в общую систему кровообращения.
Возможно также возникновение воспалительного процесса в стенках пазух с последующим развитием тромбоза и на почве травмы. Последняя может быть непосредственной, например, при огнестрельном ранении сосцевидного отростка или во время операции долотом, либо посредственной — перелом костей основания черепа с последующей инфекцией.
Возникновение тромбоза синуса возможно при одновременном действии нескольких моментов. Прежде всего, при повреждении глубокого эндотелия – на гладком внутреннем слое артерии тромбы не образуются. Кроме того, необходимо замедление циркуляции крови в этом отрезке сосудистого ложа и, вдобавок, наличие бактерий в крови, так как они своим гемолитическим действием вызывают растворение кровяных телец. Однако каждый из этих моментов в отдельности не является достаточным для возникновения синус-тромбоза.
Кроме тромбоза поперечной пазухи, может наблюдаться также еще и тромбоз других пазух: обеих каменистых, пещеристой и т. д. При этом процесс может переходить по соединяющим путям с одной стороны на другую; таким образом, правосторонние заболевания уха могут сопровождаться также тромбозом пазух левой стороны и наоборот.
С сигмовидной пазухи тромбоз может перейти и на луковицу яремной вены и саму вену вплоть до подключичной и даже полой вены.
Симптомы
Так как тромбоз синуса первоначально может не давать общих явлений, и так как эти последние могут представляться крайне разнообразными, в зависимости от преобладания явлений пиемии или септицемии, то и картина заболевания бывает на деле очень сложной. Кроме того клиника синус тромбоза может меняться в зависимости от поражения того или иного синуса.
А. Пиемический характер заболевания
При пиемическом заболевании, прежде всего, нужно отметить лихорадку, которая носит интермиттирующий характер. В типичных случаях повышение температуры сопровождается резкими потрясающими ознобами, а падение – проливными потами, вследствие чего лихорадка действительно напоминает малярийный приступ, тем более что подобные припадки могут повторяться с правильными промежутками ежедневно или через день по типу перемежающейся лихорадки или трехдневной лихорадки, иногда же припадки появляются еще реже, или наоборот, два и даже три раза в день. Приступ озноба длится обычно недолго от 15 до 30 минут, реже дольше, а падение температуры может быть очень резким. У детей потрясающие ознобы могут вовсе отсутствовать. В очень редких случаях может отсутствовать всякое повышение температуры, что объясняется либо тем, что тромб в синусе остается асептичным, либо тем, что гнойный распад наступает только в центре тромба, тогда как концы его остаются плотными и стерильными.
Пульс учащен и тем более, чем выше температура. При температуре, выше 40°С нередко пульс равен 130-140 ударов в минуту. И после падения температуры пульс остается несколько учащенным по сравнению с температурой.
Характерным является образование метастазов, причем по локализации их до определенной степени можно судить и о характере самой пиемии. Между тем как для пиемии, возникшей на почве синус-тромбоза характерны метастазы в легких, для остеофлебитической формы характерны метастазы в суставах, слизистых сумках и мускулатуре.
Вслед за метастазом в легких могут развиваться другие явления. Иногда, если застрявшие частицы тромба не содержат бактерий, дело ограничивается возникновением одного инфаркта, в других случаях развиваются настоящие абсцессы, большей или меньшей величины, и в третьих, когда абсцессы или инфаркты сидят близко к поверхности легких, может наступить прорыв в плевральный мешок с образованием гнойного плеврита или пиопневмоторакса.
Однако метастазы при синус-тромбозе могут наблюдаться не только в легких, но и во всех других внутренних органах: селезенке, почках, печени и мозгу, а также в более редких случаях в местах, характерных для остеофлебитической пиемии.
Помимо перечисленных симптомов, иногда наблюдают и наружные признаки, характер которых зависит от поражения того или иного синуса. Эти признаки отличаются меньшим постоянством.
Очень характерные признаки наблюдаются при тромбозе пещеристой пазухи, а именно: отек в области лобной вены и глазных век, хемоз соединительной оболочки глаза, выпячивание глазного яблока с ограничением его подвижности, что зависит от ретробульбарного отека или флегмоны орбиты, и изменения на дне глаза и в стволе зрительного нерва. Все перечисленные явления обусловливаются тромбозом глазной вены, на которую переходит тромбоз пещеристой пазухи, так как эта вена соединяет пещеристую пазуху с лобной веной и венами глазницы.
Все перечисленные наружные признаки, однако, не всегда бывают налицо, и отсутствие их поэтому нисколько не говорит против наличия тромбоза той или иной пазухи.
При тромбозе яремной вены, возникшем со стороны сигмовидного синуса или верхней луковицы внутренней яремной вены, наблюдают еще болезненность при надавливании на шею вместе нахождения верхнего отрезка вены; реже прощупывается настоящий тяж, указывающий на тромбоз вены и утолщение ее стенок. После прекращения кровообращения в вене наблюдают симптом Восса – отсутствие характерного венозного шума при аускультации. Иногда наблюдаются боли при наклоне головы в здоровую сторону, вызываемые растяжением воспаленной стенки яремной вены или боли при глотании, вызванные припуханием глубоких шейных желез.
При тромбозе верхней луковицы внутренней яремной вены могут быть вовлечены в процесс выходящие совместно с веной из яремного отверстия нервные стволы: nn. vagus, accessorius и glosso- pharyngeus, что может иметь разнообразные последствия: замедление пульса, одышку, паралич дыхания, потерю голоса, судороги в области mm. cucullaris и sterno-cleido-mastoidei, паралич глоточных мышц и т. п.
Иногда вокруг верхней луковицы внутренней яремной вены и по ходу яремной вены возникают настоящие гнойники, которые могут находиться в сообщении с просветом тромбированных сосудов и прощупываться на шее в форме больших или меньших припухлостей, болезненных на ощупь.
Помимо перечисленных симптомов наблюдаются еще и явления со стороны ЦНС, которые выражаются в головных болях и рвоте. Последняя наблюдается только в начале заболевания и потом обычно прекращается, тогда как головные боли продолжаются в течение всего заболевания. Нередко наблюдается также и общее подавленное состояние, тогда как полная потеря сознания наступает лишь в исключительных случаях. Такие явления, как симптом Кернига и ригидность затылка наблюдаются обычно лишь в осложненных менингитом случаях и очень редко в чистых случаях синус-тромбоза, однако все же иногда бывают. К таким же редким явлениям при синус-тромбозе относятся явления со стороны двигательной сферы, как центральные параличи лицевого нерва и судороги конечностей.
Изменения на дне глаза наблюдаются не столько в случаях чистого синус-тромбоза, сколько при осложненных заболеваниях, особенно при комбинации синус-тромбоза с абсцессом головного мозга. Причина мозговых явлений заключается, с одной стороны, в интоксикации, с другой – в расстройствах мозгового кровообращения.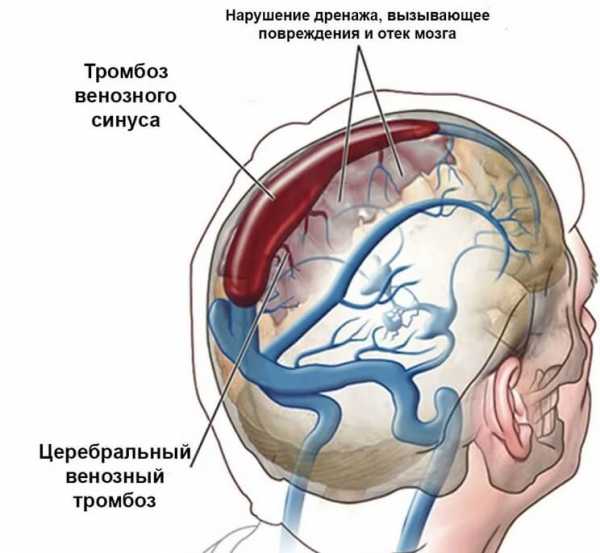
Б. Септический характер заболевания
При чистых септических заболеваниях общие явления со стороны нервной системы бывают выражены значительно сильнее, чем при пиемических. Температура носит характер постоянный с незначительными послаблениями без резко выраженных ознобов; потливость, однако, обычно наблюдается. Пульс очень учащен, мал, иногда нитевиден. Вместо метастазов наблюдаются септические явления со стороны внутренних органов в виде эндокардита, нефрита, гепатита (желтуха), опухоли селезенки, кишечных расстройств, множественных кровоизлияний во внутренние органы и под кожу, явлений со стороны глаз (ретинит, кровоизлияния в сетчатку) и т. п. Иногда возникают ограниченные отеки и инфильтраты в тех или иных частях тела – коже и мышцах, либо только на шее, напоминая те же явления при септической дифтерии.
Сепсис возникает либо вследствие синус-тромбоза, как и пиемия, либо от непосредственного внедрения бактерий через болезненно измененные стенки пазух.
Патологическая анатомия
При воспалении стенки синуса, идущем снаружи внутрь, первоначально образуется пластический экссудат, который в благоприятных случаях может организоваться и повести к утолщению стенки синуса, что, понятно, препятствует распространению инфекции в просвет последнего. Однако значительно чаще воспалительный процесс распространяется через всю толщу стенки и на соответственном месте внутренней поверхности синуса возникает пристеночный тромб. Последний в дальнейшем превращается постепенно в закупоривающий или обтурирующий, вследствие чего циркуляция крови в синусе прекращается. Тромб, после образования, не остается асептичным, а в него проникают бактерии из первичного гнойного очага в сосцевидном отростке.
Тромбоз пазух иногда происходит скачками, таким образом, что тромбозированные участки чередуются со свободными от тромбов. Это объясняется либо тем, что некоторые участки первоначально возникшего тромба распадаются и расплавляются, либо неравномерным развитием воспалительных явлений в стенках пазухи. Возможно также распространение тромбов по сети мелких кровеносных сосудов, и, следовательно, образование их на более или менее отдаленных друг от друга участках.
Кроме того, тромбоз синуса может осложниться и другими внутричерепными заболеваниями, такими ка менингит и абсцесс головного мозга.
Характер бактерий, находимых в тромбах, может быть разнообразным. Чаще всего находят стрептококков, реже стафилококков, пневмококков, пневмобациллы и т. п.
Инфицированный тромб, предоставленный самому себе, в конечном результате распадается и гнойно расплавляется, причем в процесс может вовлекаться также и стенка синуса. Поэтому при затянувшихся синус-тромбозах, а иногда и при особенно бурно протекающих, находят при операции ненормальное сообщение между просветом синуса и полостями сосцевидного отростка, причем гнойное содержимое синуса может изливаться в сторону последнего.
Обычно распад тромба начинается с его центральных участков и оттуда распространяется в обе стороны. Последствием распада тромба является разнос его частиц по сосудистому ложу, т. е. общая инфекция организма.
Более редким исходом тромбоза является организация тромба, т. е. его соединительнотканное превращение и канализация, т. е. восстановление кровообращения по новообразованным сосудистым пространствам внутри него. Однако частичная организация и канализация тромба могут наблюдаться и в распадающемся тромбе.
Течение и исход
Синус-тромбозы, предоставленные самим себе, лишь в крайне редких случаях излечиваются. Это происходит путем организации и канализации тромба. В подавляющем большинстве случаев образовавшиеся тромбы подвергаются гнойному или гнилостному распаду и, вследствие общего заражения организма, наступает смерть. Причина смерти заключается либо в общем отравлении организма, либо в образовании метастазов в важных в жизненном отношении органах (особенно в легких), либо, наконец, вследствие присоединившихся менингита и мозгового абсцесса, либо вследствие кровотечения из синуса или паралича блуждающего нерва.
Длительность процесса может быть различной: от нескольких дней до нескольких недель и даже месяцев.
Диагностика
Симптомы, появляющиеся в ходе заболевания, могут указывать на необходимость диагностической визуализации, и именно в таких исследованиях можно визуализировать тромб в просвете венозных пазух или последствий их присутствия (например, нарушения кровоснабжения тканей головного мозга).
Обычно для этой цели выполняется компьютерная томография или магнитно-резонансная томография головы, с контрастом или без него. Диагностика синус-тромбоза также включает проведение исследований, позволяющих визуализировать кровеносные сосуды, такие как ангио-КТ или ангио-МРТ.
Лечение
Лечение синус-тромбоза основано на использовании антикоагулянтных препаратов. В начале терапии используются гепарины. После стабилизации состояния пациента препараты гепарина заменяются пероральными антикоагулянтами (например, варфарином или аценокумаролом). Продолжительность лечения пероральными антикоагулянтами является различной для разных пациентов: у пациентов с временными факторами риска тромбоза может быть достаточно трехмесячного лечения. В свою очередь, пациентам, у которых имеются хронические заболевания, предрасполагающие к рецидиву синус-тромбоза, может быть показан прием препаратов, которые снижают свертываемость крови, даже на всю оставшуюся жизнь.
При инфекционном характере тромбоза показано применение антибиотиков. В случае осложнения синус-тромбоза внутричерепной гипертензией, для купирования ее в определенных случаях может потребоваться хирургическое вмешательство.
Тромбоз кавернозного синуса головного мозга
Синусы полости черепа – это особая часть венозной системы. Их строение не позволяет им спадаться, поддерживая постоянный кровоток, а стенки выстланы очень гладким эндотелием, поэтому тромбоз кавернозного синуса случается довольно редко, но всегда имеет опасные последствия.
Особенности системы
Венозные синусы, хоть и являются частью венозной системы, по своему строению значительно отличаются от остальных сосудов. Они образованы двумя листками твёрдой оболочки головного мозга и фиксированы к костям черепа. В синусах нет мышечных волокон, их просвет остаётся постоянным. Это позволяет поддерживать в них стабильный кровоток при любых обстоятельствах, но это может стать и причиной кровотечения при травме головы.
Кровь из системы синусов поступает во внутренние ярёмные вены с обеих сторон, при этом они сообщаются с венами головного мозга, а также лицевой частью черепа. Богатая система анастомозов позволяет поддерживать венозный отток при поражениях вен лицевой или мозговой части черепа, но при ранении или тромбозе любого синуса головного мозга развиваются тяжёлые нарушения оттока.
Кавернозный, или пещеристый синус – парный, расположен в симметричных бороздах клиновидной кости, по бокам от турецкого седла. Они собирают венозную кровь от структур среднего мозга, их соединяют между собой межпещеристые синусы, а сами они впадают в верхние каменистые синусы. Особенность строения этих структур в том, что в их полости и стенках располагаются внутренние сонные артерии, и несколько пар черепных нервов.
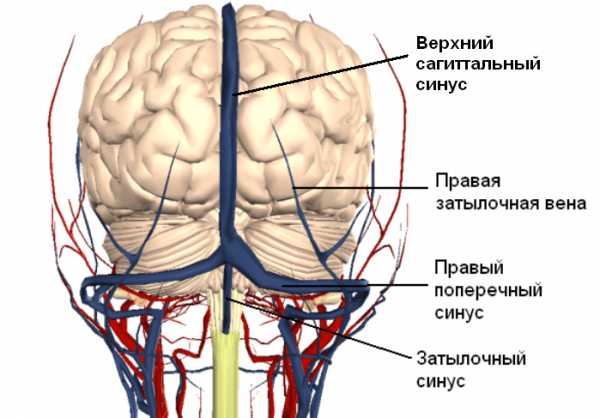
Структуры, находящиеся в полости и стенках кавернозного синуса, которые может повредить венозный тромбоз:
- внутренняя сонная артерия;
- отводящий нерв;
- глазодвигательный нерв;
- блоковый нерв;
- зрительный нерв.
Причины недуга
Синус-тромбоз головного мозга – состояние довольно редкое, но всегда опасное. Чаще всего его причиной является бактериальная инфекция, попадающая в венозный синус из очагов заражения в организме. Часто таким состоянием осложняются сепсис, менингит, энцефалит. При попадании инфекции происходит воспаление стенок синуса, нарушается гладкость эндотелия, выстилающего их, как следствие – на поражённом участке образуются тромбы.
Особенность тромбоза кавернозного синуса в том, что при его поражении нарушаются функции нервов, которые проходят через него, а также возможностью поражения внутренней сонной артерии. Именно поэтому тромбоз кавернозного синуса – один из самых опасных видов тромбоза головного мозга.
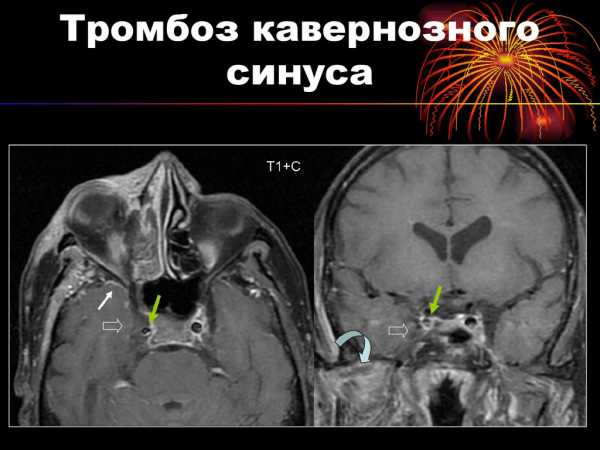
Симптомы
Клиника тромбоза пещеристого синуса проявляется общими инфекционными симптомами, признаками поражения отдельных областей головного мозга, а также проявлениями нарушений функции структур, проходящих через пещеристый синус. К общеинфекционным симптомам относятся:
- повышение температуры тела;
- головная боль, тошнота, рвота, слабость;
- ломота в мышцах и суставах.
В тех случаях, когда тромбоз кавернозного синуса развивается не на фоне инфекции, эти признаки могут отсутствовать, и на первый план выходят общемозговые проявления – нарушения координации, головная боль, появление характерных патологических изменений, судороги, непереносимость яркого света и громких звуков.
При тромбозе пещеристого синуса симптомы поражения структур, проходящих сквозь него, могут быстро привести пациента к коме. Основные признаки такого состояния – отёк и посинение век, выпячивание глаза, нарушение его двигательной активности, нарушение зрения. Эти симптомы могут иметь односторонний характер со стороны поражения или быть двусторонними в тяжёлых случаях.

При отсутствии лечения синус-тромбоз головного мозга очень быстро приводит к угнетению сознания, нарушению жизненно важных функций и гибели пациента. Опасность такого состояния в том, что оно может развиться в любом возрасте и часто без каких бы то ни было предварительных симптомов, которые могли бы заранее насторожить пациента или его близких.
Диагностика
Тромбоз кавернозного синуса диагностируется в стационаре, и самый точный способ определить наличие и местонахождение тромба – сделать МРТ. Этот метод исследования позволяет совершенно точно увидеть локализацию тромба. Для определения степени нарушения нервной деятельности определяется неврологический статус. Визуальный осмотр является первым действием, которое совершит врач, и он же позволит заподозрить проявления венозного тромбоза. Другие диагностические мероприятия:
- общий анализ крови – лейкоцитоз, повышение СОЭ;
- биохимический анализ крови – маркеры воспаления;
- бактериологический анализ отделяемого из полости носа, глазницы.
Эти анализы в большинстве своём определяют заболевания не только пещеристого синуса, но и тромбоз сигмовидного синуса, а также других воспалительных и тромботических процессах в системе синусов головного мозга.
Неврологический статус определяется нарушением кровоснабжения и отёком структур головного мозга на стороне поражения – тромбоз левого синуса вызывает нарушения чувствительности и подвижности с левой стороны, а тромбоз правого – справа. Следует отметить, что одностороннее нарушение чувствительности или подвижности не является обязательным симптомом.
Лечение
Заболевание лечится только в стационаре, поскольку требует постоянного наблюдения медицинского персонала, контроля и при необходимости коррекции жизненно важных функций организма, предупреждения распространения патологического процесса и его осложнений, таких как тромбоз поперечного синуса или других частей синусной системы.
Медикаментозная терапия обязательно включает в себя следующие препараты:
- антибиотики. Часто назначаются эмпирически, затем схема лечения корректируется по результатам бактериологического анализа;
- противовоспалительные глюкокортикостероиды;
- препараты, снижающие вязкость крови и склонность к образованию тромбов;
- диуретики – осмотические в сочетании с петлевыми для предотвращения отёка мозга;
- препараты для коррекции электролитного баланса;
- препараты, улучшающие питание нервной ткани для сохранения её функций;
- при необходимости – обезболивающие препараты, антиаритмики, средства, регулирующие артериальное давление, симптоматические препараты.
Если пациент находится в тяжёлом состоянии, проводится искусственная вентиляция лёгких, плазмаферез и другие процедуры, позволяющие поддержать его жизнедеятельность. В случае, если эти меры оказываются неэффективными, назначается оперативное лечение. Показания к операции:
- неэффективность медикаментозной терапии;
- высокий риск развития опасных для жизни осложнений;
- крупные размеры тромба.
Операция проводится через околоносовые пазухи, чаще всего – гайморову, со стороны поражения. Следует помнить о том, что отёк мозга, нарушение гемодинамики или дыхания – противопоказания к операции, в этом случае сначала производится коррекция жизненно важных функций, затем хирургическое вмешательство.
Осложнения
Если заболевание остаётся без лечения, возможно распространение патологического процесса на другие сосудистые структуры. Может развиться тромбоз сагиттального синуса, а также прямого и поперечного, межпещеристых и каменистых синусов.
Одно из наиболее опасных состояний – тромбоз сигмовидного синуса, одного из тех, который собирает в себя кровь со всего черепа. Это осложнение вызывает быстрое угнетение сознания, угасание жизненно важных функций, развитие отёка мозга и гибель пациента.
Осложнения могут развиться и после того, как тромбоз будет вылечен. В основном они касаются неврологических нарушений, остающихся после повреждения нервов, проходящих через синус. К таким нарушениям относятся:
- нарушение подвижности глазного яблока;
- изменение формы зрачка;
- опущение века;
- ухудшение зрения, двоение в глазах, односторонняя слепота;
- гормональные изменения.
Чаще всего к длительным последствиям приводит тромбоз левого синуса.
Тромбоз кавернозного синуса - причины, симптомы, диагностика и лечение
Тромбоз кавернозного синуса – это патология, при которой происходит закупорка пещеристой венозной пазухи головного мозга тромботическими массами. Проявляется головной болью, отеками и покраснением глазничной области, нарушением функций III, IV, VI и частично V пары ЧМН, экзофтальмом, хемозом, реже – очаговой неврологической симптоматикой. Диагностика базируется на сопоставлении клинических, анамнестических данных с результатами нейровизуализации, лабораторных тестов. Терапевтическая программа состоит из антитромботической, антибактериальной, симптоматической медикаментозной терапии, при необходимости включает оперативное вмешательство.
Общие сведения
Тромбоз кавернозного синуса, согласно мнению различных авторов, мог быть описан несколькими учеными в разные временные промежутки. Одни указывают на авторство ирландского анатома и хирурга Уильяма Диза в 1778 году, другие – шотландского врача, профессора Эндрю Дункана в 1821 году. В настоящее время заболевание встречается редко. У взрослых людей показатель распространенности составляет порядка 3-4 случаев на 1 млн. населения, у подростков и детей раннего возраста – 6-8 эпизодов на 1 млн. Чаще всего патология наблюдается среди лиц в возрасте от 20 до 40 лет, преимущественно женщин. Показатель смертности при этой форме тромбоза венозных пазух колеблется в пределах от 5 до 25%.
Тромбоз кавернозного синуса
Причины
Как правило, тромбоз кавернозного синуса становится осложнением других патологий. В этиологии ведущую роль могут играть многие заболевания и предрасполагающие обстоятельства, в большинстве случаев – их различные комбинации. Примерно в 10-20% его расценивают как самостоятельную нозологию. Наиболее часто поражения кавернозной пазухи ассоциируют со следующими группами факторов:
- Инфекционные процессы. Чаще других это инфекции области орбиты и носа – флегмона глазницы, ретробульбарный абсцесс, фурункулы и др. Болезнь также провоцируют ЛОР-патологии: средние, внутренние отиты, мастоидиты, хронические риносинуситы, реже – бактериальные менингиты, энцефалиты. Иногда роль первопричины играет септицемия, генерализованные вирусные, грибковые инфекции.
- Неинфекционные поражения ЦНС. Причиной тромбоза пещеристой пазухи могут быть локальные поражения тканей головного мозга, венозных синусов при нейрохирургических вмешательствах, открытых и тяжелых закрытых черепно-мозговых травмах, злокачественные опухоли ЦНС, метастазы.
- Нарушения гемодинамики, венозные тромбозы. Развитию тромбоза способствует выраженная дегидратация, сердечная недостаточность, антифосфолипидный синдром. Провоцирующими факторами являются продолжительное использование катетера центральной вены с образованием тромботических масс, тромбофлебиты лицевых, глазничных вен.
- Коллагенозы. Тромбоз кавернозной пазухи может быть первичным симптомом ряда заболеваний соединительной ткани, в том числе – системной красной волчанки, синдрома Шегрена, болезни Бехчета.
- Гормональный дисбаланс. Нередко тромботическое поражение кавернозного синуса ассоциируется с длительным употреблением комбинированных оральных контрацептивов, беременностью, ранним периодом восстановления после родов.
- Врожденные тромбофилии. Способствующими тромбозу генетически обусловленными аномалиями могут быть мутации или колебания уровня V фактора Лейдена, гомоцистеина, антитромбина, протромбина, белков С и S, дефицит XIII фактора, плазминогена или его активатора. Также сюда можно отнести серповидно-клеточную анемию, полицитемию.
Патогенез
В основе патогенеза любого тромбоза лежит триада Вирхова – повреждение сосудистой стенки, замедление местного кровообращения, повышение вязкости крови. За счет этого происходит локальный процесс адгезии и агрегации тромбоцитов, формирование первичного тромбоцитарного (красного) тромба. Наличие большого количества трабекул внутри пещеристой пазухи способствует его дальнейшему росту и распространению по внутричерепным венам.
Все морфологические изменения развиваются благодаря двум механизмам – закупорке региональных вен тромботическими массами и нарастанию внутричерепного давления. Первая приводит к нарушению интракраниального кровотока, повышению гидростатического давления и отеку головного мозга. Второй фактор, обусловленный застоем венозной крови в пазухах, становится причиной остановки физиологического всасывания цереброспинальной жидкости. Сочетание перечисленных обстоятельств провоцирует ишемию, иногда – инфаркт мозга или геморрагии.
Основные неврологические проявления тромбоза кавернозного синуса обусловлены его особенностями строения и топографией. Через пещеристую пазуху или ее стенки проходят такие анатомические структуры, как внутренняя сонная артерия, региональное симпатическое сонное сплетение, группа черепно-мозговых нервов: глазодвигательный, отводящий, блоковой и две ветви тройничного (глазничная, верхнечелюстная).
Симптомы
Выраженность и скорость развития симптомов тромбоза кавернозного синуса вариабельны, зависят от первичного заболевания, темпов прогрессирования гемодинамических нарушений, возраста пациента. Первым симптомом становится головная боль, не имеющая специфических характеристик. Она может возникать остро или постепенно, быть локальной или разлитой, постоянной или перемежающейся, сопровождаться тошнотой, рвотой. При инфекционном происхождении патологии наблюдается усиление цефалгии при горизонтальном положении, во время сна, гипертермия и другие признаки интоксикационного синдрома.
Локальная офтальмологическая симптоматика представлена отеком, болью при нажатии на периорбитальные ткани, болезненностью глазного яблока. Возникает хемоз, двухсторонний экзофтальм различной степени выраженности, реже – только со стороны поражения. Пациенты отмечают резкое ухудшение зрения. Иногда при пальпации определяются утолщенные вены верхнего века. К другим местным симптомам относятся покраснение или цианоз, отек височно-лобной области, щеки и верхней губы. Типичный признак тромбоза кавернозного синуса – отечность сосцевидного отростка.
Характерно нарушение общего состояния различной степени от оглушения до комы. Реже встречается психомоторное возбуждение, особенно выраженное при сопутствующем инфаркте или кровоизлиянии в головной мозг. При этом постепенно формируется очаговая неврологическая симптоматика: моторная, сенсорная афазия, геми-, монопарезы, параличи, фокальные или генерализованные эпилептические припадки. Сравнительно редко наблюдается менингеальный синдром.
Локальные неврологические расстройства представлены синдромом верхней глазной щели, что клинически проявляется опущением верхнего века, болезненным ограничением движений глазного яблока, нарушением поверхностных видов чувствительности в зоне иннервации пораженных черепных нервов. Реже наблюдается сглаженность носогубной складки. В некоторых случаях происходит медленное выпадение функции только III и IV пары, что приводит к различным формам косоглазия.
Осложнения
Осложнения тромбоза пещеристого синуса встречаются довольно часто. Самые распространенные из них – инфаркт и кровоизлияния в ткани головного мозга, отек с признаками вклинения. В той или иной комбинации они выявляются примерно в 50% случаев. Реже формируется эпилептический статус, тромбоэмболия легочной артерии. При инфекционной этиологии могут наблюдаться абсцессы ЦНС, гнойные менингиты, метастатические пневмонии, абсцессы легких, печени. У некоторых больных возникают эндокринные нарушения, связанные с поражением гипоталамо-гипофизарной системы. Распространенное отдаленное осложнение – ухудшение качества зрения, скотомы.
Диагностика
Сложность диагностики заключается в практически полном отсутствии патогенетических симптомов. Дифференциальная диагностика проводится с сепсисом, аналогичным поражением сигмовидной пазухи, флегмоной орбиты, ретробульбарным кровоизлиянием, глиомой или саркомой тканей глазницы. Программа обследования пациента с подозрением на данную патологию включает в себя:
- Сбор анамнеза и общий осмотр. При первичной беседе врач-невролог детализирует жалобы, динамику их развития, уточняет предшествующие факторы, сопутствующие заболевания, наличие врожденных патологий, семейный анамнез. Далее проводится физикальное обследование с определением внешних проявлений тромбоза кавернозного синуса.
- Неврологический статус. У большинства пациентов отмечается угнетение зрачкового и корнеального рефлексов, гипестезия или дизестезия в области век, экзофтальм, офтальмоплегия или косоглазие. При поражении мозговой ткани наблюдаются бульбарные расстройства, центральные парезы, параличи, позитивные менингеальные знаки.
- Офтальмологический осмотр. При осмотре врач-офтальмолог может обнаружить хемоз, выпадение полей зрения по типу квадратной или гомонимной гемианопсии. При проведении офтальмоскопии выявляется нечеткость границ диска зрительного нерва, его выстояние, расширение видимых венозных сосудов глазного дна.
- Общеклинический анализ крови. В ОАК отмечается нейтрофильный лейкоцитоз, умеренная лимфопения, анемия, увеличение СОЭ. При неинфекционном генезе тромбоза эти изменения могут отсутствовать. Также может определяться тромбоцитопения, наличие D-димера.
- Люмбальная пункция. При анализе спинномозговой жидкости выявляется повышение уровня белка, наличие эритроцитов или лейкоцитов и различные комбинации этих изменений. Примерно у 1/3 пациентов этот метод исследования может не отображать каких-либо изменений.
- Компьютерная томография. На КТ головного мозга возможно наличие зон повышенной плотности, геподенсивных очагов, сужения мозговых цистерн, желудочков. При использовании контрастного усиления визуализируется тромб в просвете кавернозного синуса, симптом «пустой дельты».
- Магнитно-резонансная томография. В режиме Т1 тромб отображается в виде участка такой же интенсивности, что и мозговая паренхима, в режиме Т2 – как гипоинтенсивная область. В подострой стадии во всех режимах МР-сигнал области тромбоза усиливается, после чего со временем постепенно снижается.
Лечение тромбоза кавернозного синуса
Фармакотерапия
Основная цель медикаментозного лечения – профилактика нарастания внутричерепной гипертензии, угнетение воспалительных процессов, максимальное восстановление кровотока в пораженном синусе, предотвращение повторного тромбоза. При бактериальном или неизвестном происхождении заболевания схема терапии в обязательном порядке дополняется антибактериальными препаратами. Можно выделить следующие направления:
- Антитромботическая терапия. В остром периоде в зависимости от ситуации может быть представлена нефракционированным гепарином, низкомолекулярными гепаринами (надропарин, эноксапарин), доза которых подбирается под контролем АЧТВ. Далее пациент переходит на прием оральных антикоагулянтов (варфарин) на срок не менее 3 месяцев с регулярным измерением МНО и его контролем на уровне 2,5-3 единиц. При постепенной отмене антикоагулянтов рекомендован прием дезагрегантов: клопидогрела, тиклопидина. Показано использование аспирина или дипиридамола на постоянной основе.
- Антибиотикотерапия. Заключается в назначении субмаксимальных или максимальных доз антибиотиков широкого спектра действия. Наиболее эффективной считается комбинация цефалоспоринов II-III поколения (цефтриаксон) и ванкомицина. Также применяются карбапенемы (эритромицин), аминогликозиды (гентамицин), пенициллины (ампициллин-сульбактам). При вероятном риносинусогенном происхождении тромбоза показаны средства, действующие на анаэробную микрофлору (метронидазол). Длительность антибиотикотерапии – 3-4 недели.
- Симптоматическая терапия. Состоит из купирования судорожных припадков при помощи антиконвульсантов, борьбы с отеком головного мозга с использованием осмотических диуретиков. Эффективность глюкокортикостероидов у больных с тромбозом кавернозного синуса не доказана. Не рекомендуется комбинировать препараты из группы НПВС с антикоагулянтами. При выраженных дыхательных расстройствах пациент переводится на ИВЛ в режиме гипервентиляции.
Хирургическое лечение
Представлено двумя основными направлениями – удалением тромба и санацией имеющихся очагов инфекции или устранением первичных хирургических патологий. Принятие решения в вопросе о целесообразности оперативного вмешательства осуществляется только после определения тактики медикаментозной терапии и введения стартовых доз антибиотиков. Исключением является нарастающая транслокация внутричерепных структур с риском вклинения ствола головного мозга. В таких случаях показана экстренная декомпрессионная гемикраниотомия.
Прогноз и профилактика
При раннем начале и успешности лечебных мероприятий показатель выживаемости при тромбозе пещеристого синуса составляет 91-94%. Полное излечение наблюдается у 55-77% пациентов. Незначительные остаточные явления отмечаются у 10-30% больных, еще у 8-10% сохраняются клинически значимые последствия перенесенного заболевания. Специфические превентивные мероприятия не разработаны. Неспецифическая профилактика тромботического поражения кавернозного синуса основывается на раннем выявлении и своевременном устранении патологий и нарушений, являющихся потенциальным этиологическим фактором, рациональной фармакотерапевтической коррекции коагулопатий.
Тромбоз венозного синуса: лечение, симптомы, профилактика
При нарушении кровообращения в твердой оболочке головного мозга из-за кровяных сгустков возникает тромбоз венозного синуса. Патология сопровождается болью в голове, снижением зрения, судорогами, лицевым параличом. Болезнь опасна осложнениями в виде ухудшения работы гипофиза, воспаления мозга и сердечной мышцы. При первых симптомах следует немедленно обратиться к врачу, который назначит адекватное лечение и даст профилактические рекомендации.
Почему возникает патология?
Тромбоз синусов головного мозга появляется вследствие закупорки сосудов сгустками крови — тромбами. Из-за этого венозный отток затрудняется. Развивается как осложнение после или на фоне следующих патологических процессов:
- травмы головы;
- хирургическое вмешательство в головной мозг;
- неправильно проведенная пункция спинного мозга;
- инфекционные заболевания, сопровождающиеся сепсисом;
- эндокринные нарушения;
- сгущение крови;
- мозговые опухоли — злокачественные и доброкачественные;
- острые или хронические заболевания ЛОР-органов;
- обезвоживание вследствие нарушения питания, а также неукротимой рвоты или диареи;
- красная волчанка;
- сердечно-сосудистые недуги;
- аборт, тяжелые роды и период после родов;
- нарушение обмена веществ;
- болезни почек.
Симптомы тромбоза венозного синуса
При такой патологии у людей наблюдается нарушение аппетита.Патология нередко сопровождается респираторным дистрессом, который может угрожать жизни.
Чаще всего диагностируется тромбоз саггитального синуса. В целом признаки заболевания проявляются таким образом:
- нарушение аппетита;
- нервное возбуждение или апатия;
- повышение температуры;
- судороги;
- одышка;
- учащенное дыхание;
- синюшность кожи;
- нарушение сердечного ритма;
- тошнота;
- головная боль;
- выпячивание глазного яблока наружу;
- утрата рефлексов зрачка;
- нарушение иннервации глазного яблока вследствие поражения отводящего нерва.
Методы диагностики
Выявить синусовый тромбоз сможет нейрохирург, невролог или сосудистый хирург. Если патология возникла на фоне инфекционной болезни, требуется консультация инфекциониста. Симптомы тромбоза синусов не всегда ярко выражены. Поэтому врач изучает анамнез, проводит визуальный осмотр, оценивает рефлексы и назначает магнитно-резонансную томографию. На МРТ можно не только зафиксировать присутствие тромба, но и патологические изменения структур мозга — отечность, кровоизлияние или отмирание тканей. Чтобы получить детальную клиническую картину, рекомендуются следующие процедуры:
Для подтверждения диагноза пациент проходит церебральную ангиографию.- коагулограмма;
- анализы крови — общий и бакпосев на выявление патогенной микрофлоры;
- исследование D-димер;
- церебральная ангиография;
- офтальмография;
- пункция спинного мозга;
- компьютерная томография с введением контрастного вещества.
Как проводится лечение?
Медикаментозная терапия
Прием препаратов при поражении правого или левого синусов назначается врачом, самолечением заниматься опасно. Если тромбоз сагиттального синуса вызван патогенными бактериями, назначается прием антибиотиков. Комплексная терапия включает в себя следующие лекарства, показанные в таблице:
| Фармгруппа | Наименование |
| Декстраны (полимеры глюкозы) | «Полиоксидин» |
| «Полиглюсоль» | |
| «Реополиглюкин» | |
| «Пентоксифиллин» | |
| «Реоглюман» | |
| Антикоагулянты | «Гепарин» |
| «Детромб» | |
| «Аспирин Кардио» | |
| «Ацетилсалициловая кислота» | |
| «Кардиомагнил» | |
| «Тромбо АСС» | |
| Мочегонные | «Маннит» |
| «Мочевина» | |
| «Сорбит» | |
| Против застоя крови и для снижения внутричерепного давления | «Лазикс» |
| «Эуфиллин» | |
| «Кокарбоксилаза» | |
| «Галидор» | |
| «Гливенол» |
Хирургическое вмешательство
Патология лечится при помощи операции в случае отсутствия результата от консервативных методов.Если консервативное лечение синус-тромбоза оказалось неэффективным, назначается операция. Суть заключается в удалении очагов нагноения в сосцевидном отростке и инфицированных участков ЛОР-органов на лице. А также выполняется дренаж и чистка абсцессов головного мозга. При необходимости удаляется выявленный тромб. Эффективно шунтирование, при котором создается ответвление возле пораженного сосуда.
Вернуться к оглавлениюЧем опасен тромбоз синуса?
При несвоевременном обращении к врачу тромбоз поперечного синуса в правом или левом полушарии грозит следующими осложнениями:
- Пиелонефрит. Характеризуется воспалительным процессом в почках. Может привести к почечной недостаточности, гнойному воспалению околопочечной клетчатки, уросепсису.
- Инфекционный эндокардит. Воспаление внутренней оболочки сердца опасно развитием тяжелых системных поражений, а также провоцирует тромбофлебит, менингит, абсцесс головного мозга, инсульт, что может закончиться летальным исходом.
- Пилефлебит. При этом заболевании в зоне воротной вены возникает септический тромбоз, что приводит к абсцессу печени, венозным инфарктам селезенки или кишечника.
- Дисфункция гипофиза. Нарушение работы питуитарной железы провоцирует гигантизм или карликовость, истончение костей, снижение остроты зрения, тяжелые эндокринные заболевания.
- Нарушение функций глаз. Кроме ухудшения зрения, может наблюдаться опущение век, зафиксированная неподвижность одного зрачка. Мозговые нарушения при тромбозе синусов провоцируют слепоту.
- Инфаркт коры мозга. Характеризуется крайней тяжестью протекания — нарушением сознания, сильными судорогами, параличом.
Профилактика
Чтобы предупредить тромбоз синуса головного мозга, рекомендуется своевременно излечивать все инфекционные очаги в организме, а также болезни, вызванные вирусами и бактериями.
При имеющихся хронических недугах важно регулярно посещать врача, чтобы заболевание было под контролем. Для предотвращения появления тромбов нужно правильно питаться, а также вести активный образ жизни. Посильные занятия спортом и ежедневное выполнение гимнастических упражнений устраняют застойные процессы в организме и препятствуют формированию тромбов.