Тромбоцитоз у ребенка
что делать, в чем причина, к какому врачу обратиться?

Гематолог
Высшее образование:
Гематолог
Самарский государственный медицинский университет (СамГМУ, КМИ)
Уровень образования — Специалист
1993-1999
Дополнительное образование:
«Гематология»
Российская Медицинская Академия Последипломного Образования
Контакты: [email protected]
Тромбоцитоз у детей — заболевание, сопровождающееся повышением количества (относительно нормы для детей) тромбоцитов в крови — клеток, ответственных за ее свертываемость, то есть остановку кровотечения. Тромбоцитоз способствует развитию хронической венозной недостаточности, острых инфекционных болезней и онкологических заболеваний крови, грозит формированием тромбов и закупоркой сосудов.
Норма тромбоцитов у детей
Показатели тромбоцитов в крови в пределах нормы — признак хорошего состояния здоровья, указывающий на способность крови быстро сворачиваться, обеспечивая успешное заживление ран и устранение внутренних кровотечений. Когда сосуд повреждается, тромбоциты буквально склеиваются с сосудистой стенкой, потерявшей целостность. Таким образом формируется сгусток, который препятствует кровопотере.
Жизненный цикл тромбоцитов в среднем около семи суток. В человеческом организме постоянно происходит кроветворение: разрушение старых тромбоцитов в селезенке, печени, легких и образование новых в красном костном мозге.
Норма уровня тромбоцитов меняется с возрастом:
- 100–420 тысяч для младенцев до 10–14 дней;
- 150–350 тысяч — с 15 дней и до одного года;
- 180–320 тысяч — у детей старше одного года и взрослых.

У девочек-подростков в первые дни менструального цикла уровень тромбоцитов может падать до 75–220 тысяч.
Причины заболевания
Факторы, вызывающие тромбоцитоз, имеют различный характер. В подавляющем числе случаев это симптом более серьезной патологии.
Первичный тромбоцитоз провоцируется опухолевыми процессами в системе кроветворения. У детей — лейкемией. Клональный тромбоцитоз — самый опасный тип, подвид первичного. Развивается в результате опухолевого поражения стволовых гемопоэтических клеток, при котором возникает неконтролируемое производство дефектных тромбоцитов, неспособных справится со своей основной функцией, — свернуть кровь.
Дети наиболее часто подвержены вторичному (реактивному) тромбоцитозу. Развивается вследствие другого хронического заболевания: инфекционных заболеваний (туберкулез легких, пневмония, гепатит, грипп, грибы, паразиты менингококковая инфекция), когда в организме увеличивается количество кровяных клеток, чтобы организм смог подавить инфекцию. Вторичный тромбоцитоз также может быть спровоцирован сильным стрессом, длительным кровотечением, приемом медикаментов (симпатомиметиков, кортикостероидных препаратов, антимитотиков), послеоперационным состоянием (преимущественно после удаления селезенки).
Симптомы тромбоцитоза
Догадаться по каким-то внешним признакам, что уровень кровяных пластинок повышен, очень трудно. Обычно отклонение показателей от стандарта обнаруживается только при плановом медосмотре. Проверяют уровень кровяных пластинок у детей довольно часто, особенно в тех случаях, когда регулярно наблюдаются кровотечения из носа и десен, подозрительно часто появляются ушибы и синяки на теле, и медленно заживают раны на коже. Однако все это признаки пониженного количества кровяных пластинок.
Вызвать подозрение на тромбоцитоз должны жалобы маленького пациента на головокружение и слабость, частые отеки, кожный зуд, болевые ощущения в месте отека.
Регулярно проверять уровень тромбоцитов рекомендуют при заболеваниях:
- В12-дефицитная анемия и анемия железодефицитного типа;
- лимфогранулематоз;
- лейкемия;
- болезни аутоиммунного характера;
- увеличение селезенки;
- вирусные инфекции.
Если взрослые наблюдают у малыша явные признаки заболевания в виде образования тромба в какой-то части тела, это значит, что болезнь уже запущена, возникли осложнения и ребенку необходима срочная помощь медиков. Если сгусток крови образовался в нижней полой вене, у малыша будут болеть и отекать ноги. Тромб в верхней полой вене вызывает отек шеи, головы, верхней части грудины, в периферических артериях — онемение и изменение цвета кожи, отсутствие пульса при прощупывании пальцами. Тромбоз легочной артерии вызывает гипертензию, церебральной артерии — судороги и апноэ, почечной артерии — признаки почечной недостаточности.
Диагностика
Первым делом проводится общий анализ крови и коагулограмма. Показатели коагулограммы оцениваются, чтобы определить степень риска развития гиперкоагуляции — чрезмерного сгущения крови и угрозы возникновения тромбов.
Для анализа могут взять капиллярную кровь из пальца на руке или венозную — для более широкого исследования. У младенца — из пальца на ноге или из пятки. Сдавать анализы необходимо на голодный желудок. Желательно проводить процедуру утром, по истечении восьми–двенадцатичасового ночного периода голодания. Питье не запрещается. У грудничков кровь берут перед кормлением или двумя часами позже.
Перед забором крови необходимо исключить влияние эмоциональных потрясений, физических нагрузок, переохлаждения организма. Эти факторы способны исказить полученные в результате данные. Также на уровень тромбоцитов влияет прием некоторых медицинских препаратов: кортикостероидных средств, антибиотиков.
Результаты анализа крови готовы, как правило, в тот же день. При необходимости их могут предоставить даже в срочном порядке. Чтобы подтвердить достоверность полученных результатов, обследование проводится трижды с перерывами около четырех суток. Кровь на свертываемость проверяют дольше: до двух суток и более при высокой загруженности медицинского персонала и необходимости транспортировки биоматериалов.
Для постановки диагноза врач сопоставляет данные, полученные после проведения лабораторного анализа, с клинической картиной и наблюдениями за состоянием пациента. При необходимости пациентов отправляют на консультацию к хирургу и кардиологу, могут быть назначены дополнительные исследования:
- ангиография с целью изучения состояния кровотока, сосудов, нарушения их проходимости;
- ультразвуковое исследование артерий и вен для обнаружения возможного тромба, его размеров и подвижности;
- флебография (рентгенологическое исследование) для определения точного места расположения сгустка крови;
- рентген легких при наличии осложнений (тромбоэмболия легочной артерии).
Чтобы установить причину, вызвавшую заболевание, требуется пройти еще ряд процедур:
- анализ крови на C-реактивный белок;
- уровень сывороточного ферритина и железа;
- анализ мочи;
- изучение костного мозга;
- ультразвуковое сканирование внутренних органов.
Лечение
Если результаты анализа крови указывают на высокое содержание тромбоцитов, следует обратиться за консультацией к педиатру и гематологу. Если диагностирован тромбоцитоз реактивного характера, в первую очередь необходимо лечить у ребенка первичное заболевание, спровоцировавшее синдром. Этим должен заниматься специалист соответствующего профиля: онколог, инфекционист, нефролог, травматолог.
Тромбоцитоз реактивного типа, как правило, легко переносится детьми. Чтобы добиться снижения уровня тромбоцитов, назначают медикаментозные средства или хирургическое вмешательство. Назначают такие медикаменты:
- антикоагулянты прямого действия (в виде инъекций), угнетающие активность тромбина — фермента, способствующего свертыванию крови;
- оральные антикоагулянты непрямого действия в виде таблеток, препятствующие формированию протромбина в печени;
- тромболитики, направленные на растворение тромбов;
- фибринолитики, действие которых направлено на рассасывание свежих сгустков крови;
- дезагреганты, снижающие склеивание тромбоцитов, и подавляя таким способом образование тромбов.
В крайней ситуации, когда отсутствует эффект от медикаментозной терапии, и образовавшийся тромб угрожает жизни, применяют эндоваскулярную тромбэктомию: тромб хирургическим путем удаляют, сохраняя сам сосуд.
Профилактика
Для предупреждения образования тромбоцитоза показано после перенесенных травм и операций ранняя активизация больного, направленная активацию кровообращения и возвращение тонуса мышцам. Также необходимы: регулярная физическая активность здоровых детей и рационализация питания.
Диета при тромбоцитозе предполагает увеличение в рационе продуктов, способствующих разжижению крови и исключения тех, которые ее сгущают.
| Разжижают кровь | Сгущают кровь |
|---|---|
| ягоды: клюква, малина, смородина, облепиха, клубника, черника | сдоба и сладости |
| масла: льняное, оливковое, облепиховое | животные жиры |
| приправы: имбирь, чеснок, корица, мята, лавровый лист | консервы и копченые продукты |
| овощи: свекла, квашеная капуста, соленые огурцы, сладкий перец | фрукты и ягоды: бананы, манго, рябина, шиповник |
| фрукты: лимон, апельсины, мандарины, яблоки | овощи: картофель |
| мед | грецкие орехи |
| чечевица, гречиха | |
| газированные напитки |
Также врачи настоятельно рекомендуют выпивать ежедневно хотя бы два литра обычной питьевой воды. Соки и чай не считаются.
Для грудничков оптимальным является грудное вскармливание.
Кора белой ивы, донник желтый, конский каштан и многие другие растения имеют разжижающие свойства. Однако лекарственные травы отличаются довольно сильным действием, поэтому не стоит их использовать, не проконсультировавшись с лечащим врачом.
Наблюдение за самочувствием малыша и своевременное обследование помогут диагностировать болезнь на ранних сроках и предупредить развитие осложнений.
Повышенные тромбоциты в крови у ребенка: причины высокого уровня тромбоцитов
Показатели анализа крови важны для оценки здоровья детей, поэтому их изменение всегда настораживает взрослых – и мам, и врачей. Если родители видят в результатах повышенное содержание тромбоцитов в крови у ребенка, их всегда интересует, опасно ли это для дочки или сына. Для своевременной помощи малышу нужно выяснить, почему тромбоциты могут быть выше нормы и что делать при повышенном показателе.
Какое число тромбоцитов считают повышенным
Тромбоцитами называют небольшие кровяные клетки без ядер, вторым названием которых является «кровяные пластинки». Они важны для свертывания крови, в частности, для образования тромбов, чтобы закрыть повреждение сосуда и остановить кровотечение. Такие клетки образуются в красном костном мозге, живут до десяти дней, после чего разрушаются в селезенке.
Верхней границей нормы для новорожденного считают 490 х 109/л тромбоцитов, но уже к пятому дню жизни их число начинает снижаться, составляя в возрасте от 5 суток до месяца не больше 400 х 109/л, а у годовалого ребенка и старше – максимум 390 х 109/л.
Небольшое превышение не считается врачами опасным, но если число тромбоцитов превысило норму на 20-30 х 109/л и более, такое состояние называют тромбоцитозом либо тромбоцитемией.
При незначительном превышении показателя может быть рекомендовано только сбалансированное питание с введением определенных продуктов, лекарственные средства обычно не назначаются.
Причины тромбоцитоза
В зависимости от провоцирующего фактора тромбоцитоз разделяют на:
- Первичный. Его появление обусловлено нарушением образования кровяных пластинок в костном мозге.
- Вторичный. Такое повышение тромбоцитов развивается из-за болезни, не затрагивающей костный мозг. При этом оно является лишь одним из симптомов заболевания.
К причинам вторичного тромбоцитоза относят:
- Операцию по удалению селезенки. Повышение кровяных пластинок после такого вмешательства связано с замедлением их распада. Кроме того, в норме в селезенке происходит выработка соединений, которые тормозят синтез тромбоцитов, и после удаления они перестают сдерживать их выработку.
- Острое воспаление, например, при бактериальных либо вирусных инфекциях, ревматизме, туберкулезе, остеомиелите и других патологиях. Вследствие воспалительного процесса начинается производство гормона тромбопоэтина, который стимулирует созревание тромбоцитов.
- Раковые опухоли, например, лимфогранулематоз или саркома легких. Из-за роста злокачественного новообразования активизируется костный мозг, в результате чего кровяные пластинки продуцируются в повышенном количестве.
- Потерю крови, вызванную травмами, циррозом печени, анемией (как железодефицитной, так и гемолитической), язвенным поражением ЖКТ и другими факторами. В таких ситуациях тромбоцитемия выступает ответной компенсаторной реакцией.

Незначительное повышение количества тромбоцитов может наблюдаться при психической или физической перегрузке. Иногда тромбоциты повышаются в результате побочных эффектов некоторых лекарств.
Симптомы повышения тромбоцитов
Если у ребенка развился тромбоцитоз, это может проявиться:
- Отечностью и чувством тяжести в конечностях.
- Болезненностью в кончиках пальцев.
- Кожным зудом.
- Слабостью.
- Синюшностью кожи конечностей, а также губ.
- Прохладными на ощупь руками и ногами.
- Головокружениями.
- Частыми кровотечениями из носа.
Чем опасен тромбоцитоз у детей
Из-за слишком большого числа кровяных пластинок процесс свертывания крови ускоряется. Тромбоциты начинают склеиваться друг с другом и закупоривать сосуды, результатом чего является образование тромбов. Их появление нарушает функции внутренних органов, что особенно опасно, если блокируются сосуды сердца или головного мозга.

Диагностика
Изменение числа тромбоцитов определяют во время клинического анализа крови. При обнаружении тромбоцитоза ребенка следует тщательно обследовать, поскольку причина болезни является основополагающим фактором в назначении лечения. Если показатель значительно завышен, ребенку следует:
- Определить количество железа в крови, а также уровень ферритина, чтобы исключить анемию.
- Определить в крови серомукоиды и С-реактивный белок для подтверждения присутствия воспалительного процесса.
- Сделать анализ свертываемости крови.
- Провести УЗ исследование внутренних органов.
- Сделать анализ мочи.
При показаниях ребенка направляют к гематологу, а после его консультации может быть назначено исследование костного мозга.
Лечение
В лечении первичного тромбоцитоза применяются цитостатические средства, лекарства для улучшения циркуляции крови, а также препараты, которые не дают кровяным пластинкам склеиваться. В некоторых случаях назначаются антикоагулярные и другие средства.

При тяжелой тромбоцитемии ребенка направляют на процедуру тромбоцитофереза, когда кровяные пластинки удаляются из крови специальным аппаратом. Если тромбоцитоз вторичный, уделяют внимание терапии основной болезни, а также защищают ребенка от повышенного тромбообразования.
Что делать при незначительном повышении
Если тромбоциты повышены лишь немного, лекарственные средства не назначаются. В таких ситуациях врач посоветует уделить внимание сбалансированному питанию ребенка. В детский рацион следует включить:
- Продукты, в которых много йода. К ним относят рыбу и морепродукты.
- Продукты, богатые кальцием. В первую очередь это молочные продукты.
- Продукты, из которых ребенок получит железо. Это может быть мясо, печень, крупы, фрукты и прочее.
- Продукты, помогающие разжижать кровь. Таким действием обладает лимон, имбирь, клюква, калина, брусника, чеснок, свекла, томатный сок, рыбий жир и некоторые другие продукты.

Желательно избегать пищи, которая усиливает свертываемость, например, бананов, чечевицы, грецких орехов, шиповника, граната. Кроме того, ребенку следует давать достаточное количество жидкости, а любые народные средства у детей с тромбоцитозом использовать можно только после согласования с врачом.
Узнать больше о тромбоцитах, их роли и норме в составе крови можно узнать, посмотрев фрагмент передачи «Жить здорово».
Тромбоцитозы и эссенциальные тромбоцитемии у детей
1. Введение
После появления автоматов по подсчету формулы крови (NFS) подсчет тромбоцитов стал неразрывной часть проведения анализа. Тромбоцитоз (определяемый как количество тромбоцитов > 500 G/l при том, что нормальные значения количества тромбоцитов находится в пределах 150 — 400 G/l) обнаруживается случайно или при системном обследовании (перед операцией) или при клинической картине a priori без всякой взаимосвязи с аномалией количества тромбоцитов.
Оказывается что от 3 до 13% детей, у которых проводится NFS в госпитале, количество тромбоцитов превышает 500 G/l, то есть речь идет об относи-тельно частой аномалии в педиатрии.
Причины того многочисленны : но чаще всего речь идет о вторичном тромбоцитозе или реактивном и чрезвычайно редко о первичном. В первом случае количество тромбоицтов обычно менее увеличено (от 500 до 700 G/l), но количество тромбоцитов не специфично для диагноза. Мы предлагаем пересмотреть причины гиперплакетоза у детей с целью опредеелить место биологического исследования для проведения в повседневной практике.
2. Физиология мегокариоцитоза
Мегакариоциты — это медуллярные прекурсоры тромбоцитов. Как и последние они имеют на своей по-верхности рецепторы к тромбопоэтину (ТРО) : рецепторы c-Mpl. ТРО — это цитокин обладающий функцией фактора специфического гемопоэтического роста линии тромбоцитов. Он синтезируется в печение, почках и медуллярной строме. Из других цитокинов, участвующих в регуляции выработки тромбоцитов, следует упомянуть интерлейкин-: (IL-6). ТРО фиксирован на тромбоцитах через рецептор c-Mpl физиологическим образом.
В случае тромбопении уровни свободного ТРО увеличиваются в крови и это стимулирует мега-кариоцитопоэз. Печеночный синтез ТРО может стимулироваться выделением IL-6 в случае воспалительного синдрома или опухолевой патологии. При первичных тромбоцитозах уровни ТРО увеличены или нормальны и могут иметься аномалии регуляции мегакариоцитопоэза, особенно аномалии регуляции рецептора c-Mpl. При вторичных тромбоцитозах уровни ТРО изменчивы в зависимости от этиологии.
3. Вторичные тромбоцитозы
Причины вторичных тромбоцитозов многочисленны. Опрос и клиническое обследование проводимые при анализе крови позволяют в большинстве случаев соориентироваться в диагностике. Количество тромбоцитов не является определяющим для диагноза, но вторичные причины вызывают обычно умеренный тромбоцитоз за исключением особых ситуаций, таких как тяжелые инфекции (в частности, у грудного ребенка от девяти до 21 месяца) или при болезни Kawasaki, например, которые могут достигать и превышать 1000 G/l.
3.1. Инфекционные причины
Инфекция есть первая причина тромбоцитоза у детей (таблица 1): от 25% случаев по Chan et al. до 88% по Heath et al.. При этом чаще всего речь идет о бактериальных инфекциях, в первом ряду которых обнаруживается менингит, но также и о вирусных инфекциях, паразитарных и грибковых.
Клинический контекст обычно выразителен и остальная формула крови нарушена (гиперлейкоцитоз с полинуклеозом или лимфоцитозом, эозинофилия в случае паразитраной инфекции и иногда воспалительная анемия) Простые биологические исследования, такие как определение С-реактивного протеина, также могут соориентиро-вать в сторону диагностики инфекции.
| Таблица 1 Инфекционные причины тромбоцитозов | |
| 1. | Бактериальыне инфекции: менингиты, пневмопатии, остеоартикулярные инфекции |
| 2. | Вирусные инфекции: менинго-энцефалиты, гастроэнтериты, гепатиты |
| 3. | Паразитарные инфекции: токсокароз, токсоплазмоз, пневмоцитоз |
| 4. | Грибковые инфекции : кандидоз, аспергиллез |
3.2. Гематологические причины
Первой гематологической причиной причиной тромбоцитоза является недостаток железа. Физиопатология этого возрастания количества тромбоцитов пока еще не изучена. Однако определение ферритина в сыворотоке обязательно. Все причины медуллярной гиперпродукции клеточной линии могут порождать и увеличение количества тромбоцитов по феномену вовлечения.
Это происходит при гемолитических анемиях, являются или аутоиммунными или конституциональными (талассемии, дрепаноцитозы или заболевания эритроцитарных мембран), но также и при острых кровотечениях или выхода аплазии после химиотерапии, которые компенсируются вторично усиленным гематопоэзом (например: тромбоцитоз, называемый «de rebond» после лечения алкалоидами барвинок).
Спленэктомия также вызывает реактивный тромбоцитоз. Реально в физиологическом состоянии треть тромбоцитов секвестрируется в селезенку. Механизм пост-спленэктомического тромбоцитоза вероятно заключается в «искусственном» увеличение количества тромбоцитов при снижении объема распределения массы крови. Это также встречается в случае асплении, так как масса тромбоцитов нормальна и не складируется в селезенке ; то же происходит в случае функциональной асплении у детей с дрепаноцитозом (селезенка которых атрофируется с годами при повторении вазо-окклюзивных инцидентов).
3.3. Травматические и хирургические причины
Посттравматический стресс, недавнее хирургическое вмешательство или аффектация, вызывающие значительными поражениями ткани (панкреатит, энтероколит или тканевой некроз), могут вызывать увеличение количества тромбоцитов. Но это всегда транзиторно.
3.4. Воспалительные заболевания
Все воспалительные заболевания склонны порождать увеличение количества тромбоцитов (табл. 2). Ча-ще всего этот механизм связан с увеличением уровня IL-6 про-воспалительного интерлейкина, который вызывает усиление синтеза ТРО. Клиническое обследование и минимум биологических исследований (VS, CRP) позволяют в большинстве случаев заподозрить этот тип этиологии. Педиатрическое воспалительное заболевание — наиболее частый источник тромбоцитоза — это болезнь Kawasaki.
| Таблица 2 Воспалительные причины тромбоцитозов |
| · Хронический ювенильный полиартрит · Анкилозирующий спондилоартрит · Хронические воспалительные энтеропатии · Саркоидоз · Хронические гепатиты · Болезнь Kawasaki · Ревматоидная пурпура · Коллагенозы |
3.5. Опухолевые причины
Как и у взрослых, все раки склонны вызывать увеличение количества тромбоцитов. Основными у детей являются гепатобластома, нейробластома и лимфомы (ходжкинские и не-ходжкинские). Клиническое обследование и простая имаженерия (радиография грудной клетки и абдоминальная эхография) ориентируют в этом направлении диагностики.
3.6. Пульмональные причины
Пневмопатии стоят на первом месте серди легочных патологий способных вызвать тромбоцитоз. В то же время, все патологии приводящие к гиперкапнии (респираторный дисстресс недоношенных, синдром острого респираторного дисстресса и другие) могут порождать и гиперплакетоз (тромбоцитоз).
3.7. Медикаментозные причины
Кортикоиды (сюда же входят и ингалционные) и симпатикомиметики (такие как эпинефрин или адреналин) могут стать источником полинуклеоза, а также тромбоцитоза. Обнаружены также и некоторые антимитотики, такие как винкристин или винбластин, которые могут вызывать тромбоцитоз через эффект re-bound после химиотерапии, а также через парадоксальный эффект. Эти виды лечения иногда применя-ются при некоторых аутоиммунных тромбопениях.
3.8. Вторичные тромбоцитозы и риск тромбоза
Различные педиатрические исследования никогда не выявляли повышенного риска тромбоза у детей: ни у одного здорового ребенка с вторичным тромбоцитозом никогда не было тромботического инцидента. Однако нет никакого показания профилактического лечения ни антиагрегантами тромбоцитарными, и ни антикоагулянтами.
Единственная ситуация, где лечение могло бы обсуждаться, — это вторичный тромбоцитоз при железодефицитной анемии. Фактически в случае фактора риска ассоциированного с тромбоцитозом и с дефицитом железа, как таковым (постельный режим, повреждение сосудов, биологические факторы или сопутствующее заболевание предрасполагающее к тромбозу), были описаны случаи тромбозов. Показания к профилактическому лечению устанавливаются индивидуально.
По общему правилу следует быть очень осторожным с детьми с состояними гипервискозности крови (например, гомозиготный дрепаноцитоз, прежде всего, после спленэктомии с наличием риска специфического портального тромбоза специфического для этого заболевания) и имеющих факторы предрасполагающие к тромбозам : у этих пациентов следует рассматривать в каждом отдельном случае профилактическое лечение тромбоцитарными антиагрегатными препаратами.
4. Семейные тромбоцитозы
Были описаны семейные тромбоцитозы особенно у лиц педиатрического возраста. Речь идет вероятно о нозологической единице относящейся к первичным тромбоцитозам, связанным или с аномалией гена c-Mpl, или геном ТРО, или из-за участия TGFb1, предполагаемого во многих исследованиях (последний является ингибитором мегакариоцитопоэза) или с еще пока неизвестной причиной. Передача может осуществляться аутосомно доминантно, рецессивно аутосомально или связанной с Х.
Наличие этих семейных форм оправдывает проведение NSF всем родственникам первого родства ребенка носителя тромбоцитоза, в отношении которого нельзя принять ни одну из вышеупомянутых причин.
Эволюция этих семейных тромбоцитозов еще пока мало известна. Тем не менее, кажется, что он отличается от таковых эссенциальных тромбоцитемий меньшими гемостатическими осложнениями (тромботическими или геморрагические) в основном у детей. Показания к лечению требуется обсудить с каждым членом семьи пораженным этим недугом в зависимости от наличия дополнительного риска тромбоза (васку-лярная патология, сердечная, постельный режим или биологические факторы, предрасполгающие к тромбозам), и в зависимости от количества тромбоцитов и клинической толерантности.
5. Первичные тромбоцитозы
Эссенциальная тромбоцитемия (ТЕ) — это гематологическое поражение, относящееся к миелопролифера-тивным синдромам, как хроническая миелоидная лейкемия, первичные полиглобулии или миелофиброзы. Эти недуги, поражающие прежде всего лиц старше 60 лет, довольно редко встречаются у детей. Распро-страненность ТЕ в педиатрическом возрасте составляет приблизительно 0,09 случая на миллион детей в возрасте от 0 до 14 лет.
Клиническая картина вариабельна и в основном диагноз ставится случайно на основании NSF проведен-ном рутинно. Наиболее часто встречающиеся симптомы — это головные боли. Диагноз иногда ставится до появления тромботических или геморрагических осложнений. Фактически же у этих пациентов отмечается повышенная частота осложнений, связанных с нарушением агрегации тромбоцитов.
| Таблица 3 Диагностические критерии эссенциального тромбоцитоза по Polycythemia Vera Study Group (1997) |
| 1. Тромбоциты >600 G/L2. Гематокрит <40% или нормальная масса крови 3. Наличие интра-медуллярного железа или нормальных уровней ферритина или нормального количества эритроцитов с средним нормальным объемом эритроцита 4. Нормальный медуллярный кариотип и отсутствие реаранжировки bcr/abl. 5. Отсутствие медуллярного фиброза (или <1/3 при отсутствии спленомегалии и гиперлейкоцитоза. 6. Отсутствие морфологических аномалий или цитогенетических указывающих на миелодисплатический синдром. 7. Отсутствие причины реактивного тромбоцитоза |
Диагностические критерии ТЕ были установлены Polycytemia Vera Study Group (табл. 3) для взрослых и для педиатрического возраста не существует никаких специфических критериев. Речь идет о диагнозе ис-ключения причин реактивных тромбоцитозов и других миелопролиферативных синдромомв.
Он основывается на совокупности клинико-биологических аргументов с наличием особенно миелограммы костного мозга с выраженной мегакариоцитарной гиперплазией с различной морфологией мегакариоцитов и наиболее частой. Остеомедуллярная биопсия позволяет констатировать увеличение медуллярной целлюлярности с многочисленными мегакариоцитами сгруппированных в кучи, увеличенного размера и с мно-годольчатым ядром. Возможен умеренный миелофиброз.
Анализ костного мозга не обнаруживает транслокации t(9; 22) ни цитогенетически, ни его эквивалента в молекулярной биологии; транскрипции фузии berabl (которая соответствует повторному соединению (re-union) генов? присутствующих на уровне точек разлома хромосом 9 и 22), что исключает диагноз хронической миелоидной лейкемии. Культура прогениторов выявляет спонтанное образование колоний мегака-риоцитарных прекурсоров или эритроидных из-за аномалии присущей клеткам гемопоетического ряда.
Этот метод культуры мегакариоцитарных прогениторов был недавно стандартизован и речь идет о чрезвычайно интересном исследовании, потому что спонтанный толчок прогениторов специфичен для забо-левания и позволяет его выделить из других диагнозов. То что касается функции коагуляции, то не существует никакой специфичной для поражения аномалии тромбоцитарной функции. Время кровотечения может быть нормальным.
Тесты на тромбоцитарную агрегацию могут выявить гипо- или гиперагрегабельность тромбоцитов с различными не специфическими субстанциями (ADP, коллаген). Эти нарушения агрегации не обнаруживаются при вторичных тромбоцитозах.
Физиопатология этого поражения не известна. Это может быть клональное поражение (то есть связанное с пролиферацией одного клеточного патологического клона) или нет. Кажется, что заболевание оказывается наиболее тяжелым в случае клональности с особенно повышенным риском тромбозов.
Эволютивные отдаленные риски включают появление вторичной лейкемии или миелофиброза. Кажется, что риски возрастают в года при назначении терапевтических лейкемогенов (радиоактивного фосфора, бусульфана и медфалана длительными курсами).
В настоящее время применяемыми лечебными препаратами являются Hydrea или Xagrid. Hydrea или гидрокосиуреа (гидроксимочевина) — это антимитотик, применяемый в течение многих лет. Его лейкемогенная роль спорна, но никогда не была доказана. В педиатрии было описано только два случая лейкемии у детей, получавших ТЕ, и, которые получали лечение терапевтическими лейкемогенами, а не Hydrea.
Hydrea также играет роль в уменьшении тромботического риска (как при дрепаноцитозе) снижая вискозность крови путем ограничения взаимодействия лейкоцитов с сосудистым эндотелием и снижая уровень красных кровяных телец. Xagrid или анагрелид — это вещество ставшее применяться недавно с конца 1980-х. Несколько авторов его применяли у детей.
Механизм действия этого вещества ассоциирует с ингибицией медуллярного созревания мегакариоцитов (в слабых дозах) и с тромбоцитарным антиагрегационным эффектом (в более высоких дозах). Самому младшему из пациентов получавших лечение было шесть лет и он дал тяжелую анемию спустя месяц лечения, вероятно, в результате ингибиции ме-дуллярного эритропоеза.
Интерферон альфа также эффективное средство лечения при ТЕ, но его введение исключительно парен-теральное и его побочные, особенно значительные эффекты (гриппозный синдром, психиатрические на-рушения), заставили отказаться от его применения в педиатрии сегодня.
Введение профилактики тромбозов аспирином требует обсуждения в отношении каждого ребенка в зави-симости от нарушений агрегации тромбоцитов и эволюционного риска скорее в направлении тромботического инцидента или геморрагического инцидента. Представляется, что для каждого пациента существует эволюционный риск скорее в сторону одного или другого из этих осложнений.
Показания к лечению весьма спорны. Некоторые авторы признают лечение как только количество тромбоцитов оказывается выше 1000 G/l, другие выше 1500 G/l, наконец некоторые считают, что только появление симптомов (особенно головных болей) является основание для проведения лечения.
Имеется очень мало педиатрических серий ТЕ : группа Yang et al. сообщила о наиболее крупной серии из девяти пациентов наблюдаемых в том же центре. Dror et al. описали свой личный опыт, связанный со случаями описанными в англофонской литературе, но с включением случаев семейного тромбоцитоза при том, что речь вероятно шла о различных заболеваниях.
Величина осложнений по данным педиатрической литературы оценивается в 15% тяжелых тромбозов, 10% тяжелых кровоизлияний (требующий по меньшей мере переливания крови) и 15% небольших кровотечений.
В настоящее время делается работа при обществе педиатрической гематологии и иммунологи (SHIP) с целью регруппировать все случаи ТЕ наблюдаемые во Франции. Цель этого исследования дать лучшее представление об эволюционном профиле этого редкого поражения и фактически начать создание регистра.
6. Какие исследования проводить при тромбоцитозе у ребенка?
Первоочередная задача — это установить имеет ли место вторичный тромбоцитоз, или первичный. Анамнез и клиническое обследование часто позволяют соориентироваться в диагностике.
Стандартные биологические исследования позволяют исключить наиболее частые причины : инфекцион-ные, воспалительные и гематологические (в основном дефицит железа). Отображающие методы иссле-дования (имаженерия), отобранные в зависимости от результатов клинического обследования, позволят исключить опухолевую этиологию. В случае подозрения на эссенциальную тромбоцитемию проводится полное гематологическое обследование с обязательным включением миелограммы и биопсии (табл. 4).
| Таблица 4 Диагностика тромбоцитоза при отсутствии причины выявляемой при подозрении на эссенциальную тромбоцитемию |
| · Полная формула крови ; · Реактивный протеин С и СОЭ ; · Сидеремия и коэфициент насыщения трансферрином или ферритинемия ; · Коагуляция с уровнем протромбина, время активированного цефалина и фибриногена ; · Вирусная и паразитраня серология ; · Определение витаминов (E, b12 ….) ; · Абдоминальная эхография ; · Радиография легких ; · Формула крови ближайших родственников ; · Миелограмма с цитологическим исследованием, молекулярная биология (bcr-abl), медуллярный кариотип, культура прогениторов со спонтанным толчком мегакариоцитарных или эритроцитарных прогениторов (также проводится на пробе крови) ; · Остеомедуллярная биопсия ; · Определение тромбопоэтина (обсуждается определение эритропоэтина) ; · Исследование агрегации тромбоцитов ; · Обследование на тромбоз (рекомендован для исключения фактора риска добавляемого тромбозом) ; |
Длительность эволюции тромбоцитоза также является диагностическим аргументом: в случае транзиторного тромбоцитоза, который регрессирует при лечении основной причины, не обязательно проводить все обследования. И наоборот, в случае хронического тромбоцитоза, при отсутствии очевидной причины, проводится гематологическое обследование.
7. Заключение
Реактивные тромбоцитозы всегда хорошо переносятся и только в исключительных случаях приводят к тромботическим инцидентам. Единственная предусмотренная терапия — это лечение причины и при этом нет показания к назначению тромбоцитарных анти-агрегантов. Эссенциальная тромбоцитемия является значительно более редким поражением, чем реактивный тромбоцитоз и при этом проводится диагностика исключения.
Прогресс в анализе мегакариоцитарных прекурсоров и данные генетического исследования при семейных формах позволили лучше понять мегакариоцитопоэз. Первичные тромбоцитемии уверенно группируются в заболевания весьма гетерогенные и будущее лечение будет зависеть в значительной степени от ответственных молекулярных механизмов.
Повышенные тромбоциты у ребенка в крови. Норма, причины отклонений, что делать
Повышение уровня тромбоцитов в крови у ребенка или тромбоцитоз часто выявляется случайно при обследовании крови по поводу других заболеваний или при профилактическом обследовании. Тромбоциты начинают работать при повреждении кровеносного сосуда, участвуют в образовании сгустка крови и остановке кровотечения.
Увеличение числа тромбоцитов приводит к сгущению крови и образованию микротромбов, которые закупоривают кровеносные сосуды и препятствуют току крови. Тромбоцитоз – это не самостоятельное заболевание, а один из признаков, при котором требуется тщательное обследование.
Содержание статьи:
Нормы тромбоцитов в крови у грудных детей с рождения до года
У новорожденного ребенка уровень тромбоцитов выше, чем у детей других возрастных групп. Обусловлено это тем, что после рождения ребенок попадает в окружающую среду, содержащую большое количество микроорганизмов.
В течение первого месяца жизни в организме новорожденного запускаются физиологические механизмы, направленные на устранение послеродового стресса и адаптацию к условиям окружающей среды. Функциональная активность тромбоцитов снижается, и для поддержания нормальной работы свертывающей системы крови необходимо большее их количество.
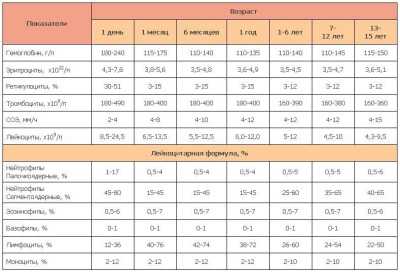
| Возраст | Показатель на 109/л |
| Новорожденный | 180-490 |
| 1 месяц | 180-400 |
| 6 месяцев | 180-400 |
| 1 год | 180-400 |
Нормы тромбоцитов у детей от года
После года нормы тромбоцитов у ребенка начинают приближаться к нормам взрослого человека:
| Возраст | Показатель на 109/л |
| 1-6 лет | 160-390 |
| 7-12 лет | 160-380 |
| Старше 12 лет | 160-360 |
У мальчиков
У девочек
Уровень тромбоцитов у мальчиков и девочек не имеет различия. У девочек в период полового созревания в период менструации уровень тромбоцитов может снижаться до 100 х 109/л.
По количеству тромбоцитов в крови выделяют:
- Мягкий тромбоцитоз – уровень тромбоцитов до 700 х 109/л.
- Умеренный тромбоцитоз – уровень тромбоцитов до 900 х 109/л.
- Экстремальный тромбоцитоз – уровень тромбоцитов более 900 х 109/л.
Правила и технологии сдачи анализа
Повышенные тромбоциты у ребенка можно определить при помощи клинического анализа крови. Отдельного исследования для определения их уровня не существует, так как диагностическое значение имеет не только количество тромбоцитов, а подсчет и сравнение их уровня со всеми форменными элементами крови.
Забор крови происходит путем прокалывания безымянного пальца на левой руке. У новорожденных кровь берут из большого пальца ноги, так как пальцы на руке очень маленькие. В некоторых лабораториях для исследования тромбоцитов берут кровь из вены.
Обычно это делается, если необходима венозная кровь для проведения других лабораторных исследований, например биохимического анализа крови. Обследование выполняется на автоматическом анализаторе или при помощи микроскопии.
Практически все современные лаборатории оснащены автоматическими анализаторами. Исследование крови путем микроскопии капли крови проводят, когда есть подозрение на дефект результата анализа, выполненного автоматическим способом. Для определения тромбоцитов путем микроскопии каплю крови размазывают на предметном стекле и проводят подсчет количества тромбоцитов по отношению к 1000 эритроцитов.
Сколько ждать результатов, расшифровка ответов
Сроки получения анализа крови зависят от места сдачи крови и от загруженности лаборатории. В любом случае результат анализа готов в этот же день.  В случае экстренной необходимости анализ крови может быть готов в течение часа, а при исследовании на автоматическом анализаторе результат анализа будет готов через 15-30 мин.
В случае экстренной необходимости анализ крови может быть готов в течение часа, а при исследовании на автоматическом анализаторе результат анализа будет готов через 15-30 мин.
Может ли быть причиной отклонения уровня тромбоцитов неправильный сбор крови?
При несоблюдении правил забора крови возможна неправильная интерпретация результата анализа.
Для достоверного исследования необходимо соблюдать правила подготовки к взятию крови:
- Накануне забора крови следует ограничить занятия, связанные с повышенным потоотделением: занятие спортом, посещение бани, игры в душном помещении или на солнце.
- Вечером исключить из питания жирную и сладкую пищу.
- Забор крови выполняется утром натощак. Грудному ребенку забор крови можно производить через 2 ч после кормления.
- Анализ необходимо сдать до проведения рентгенологического исследования, массажа, физиопроцедур и приема лекарств.
- Перед сдачей анализа крови необходимо, чтобы ребенок спокойно посидел 10 мин.
- При необходимости контрольного исследования анализ следует сдать в той же лаборатории.
Причины повышения тромбоцитов в крови у ребенка
Повышенные тромбоциты у новорожденных детей выявляются в 13%, к 1 мес. эта цифра увеличивается до 36%. К 6-12 мес. частота тромбоцитоза уменьшается и составляет столько же, сколько у новорожденных. При повторном обследовании в 50% случаев тромбоциты снижаются до нормальных показателей.
Выделяют семейный, первичный или клональный и вторичный или реактивный тромбоцитоз.
Случаи семейного тромбоцитоза встречаются очень редко. Основной причиной семейного тромбоцитоза является мутация гена, который ответственен за выработку тромбопоэтина – регулятора продукции тромбоцитов.
Отличить первичный и вторичный тромбоцитоз при помощи определения уровня тромбоцитов невозможно. Экстремальный тромбоцитоз может встречаться как у больных с раком, так и при воспалении кишечника или почек.
Частота первичного тромбоцитоза составляет 10% от числа всех выявленных нарушений количества тромбоцитов. Первичный тромбоцитоз встречается при опухолях кроветворной системы вследствие увеличения числа мегакариоцитов, которые являются предшественниками тромбоцитов.
Это группа миелопролиферативных заболеваний к которым относятся:
- Хронический миелолейкоз. При этом заболевании увеличивается число лейкоцитов, вплоть до появления юных форм и бластных клеток, иногда повышаются эозинофилы и базофилы. Увеличение тромбоцитов происходит не всегда.

- Истинная полицитемия. Заболевание характеризуется не только увеличением тромбоцитов, но и гемоглобина, эритроцитов и иногда лейкоцитов.
- Идиопатический миелофиброз. При этой патологии на фоне повышения уровня тромбоцитов отмечается снижение уровня гемоглобина и увеличение числа лейкоцитов. Тромбоцитоз обусловлен повышенной продукцией системных противовоспалительных факторов, которые стимулируют выработку тромбоцитов.
- Эссенциальная тромбоцитемия. Для этого патологического процесса характерен изолированный тромбоцитоз без изменений других параметров крови. Клиническая картина заболевания характеризуется эпизодами тромбозов или кровотечений.
При подозрении на миелопролиферативное заболевание с целью уточнения диагноза необходимо исследование костного мозга для цитогенетичекого исследования.
Вторичный тромбоцитоз встречается при острых состояниях, сопровождающихся массивной кровопотерей, при травме или обширном хирургическом вмешательстве. В этом случае тромбоцитоз является компенсаторным состоянием вследствие реакции организма на снижение объема циркулирующей крови.
А также увеличение числа тромбоцитов у детей встречается при длительно текущих хронических заболеваниях к которым относятся:
Реактивный тромбоцитоз обусловлен активацией предшественников тромбоцитов в костном мозге. Реактивный тромбоцитоз является доброкачественным состоянием и легко поддается лечению так как, несмотря на увеличение числа тромбоцитов, их размер и функция остаются неизмененными. Диагноз вторичного тромбоцитоза не вызывает затруднения и основывается на симптомах основного заболевания.
Существует понятие физиологический тромбоцитоз. Это состояния, при которых повышение уровня тромбоцитов не является признаком заболевания.
Встречается при:
- Перевозбуждении нервной системы.
- После физической нагрузки.
- При обезвоживании.
Ложный тромбоцитоз – встречается при ошибочной интерпретации анализа крови при ее исследовании на автоматическом анализаторе, когда мелкие частицы расцениваются как тромбоциты:
- Эритроциты маленьких размеров при микроцитарной анемии.
- Цитоплазма разрушенных бластных клеток при химиотерапии у онкологических больных.
- Бактерии в крови.
- Криоглобулины – белки крови, которые появляются при аутоимунных заболеваниях и опухолях.
Признаки высокого уровня тромбоцитов
Повышенные тромбоциты у ребенка клинически себя ничем не проявляют. Признаки тромбоцитоза неспецифичны и часто выявить его можно только после обследования.
Однако, при появлении следующих симптомов у ребенка следует обратиться к врачу:
- Слабость, утомляемость, снижение работоспособности.
- Головная боль, головокружение.

- Снижение фона настроения.
- Онемение и покалывание в конечностях с ощущением постоянного холода в руках и ногах.
- Повышение артериального давления.
- Периферические отеки.
- Сухость и зуд кожных покровов.
- Носовые кровотечение и образование на коже гематом.
Повышенные тромбоциты у ребенка при случайном выявлении и отсутствии специфических жалоб требуют повторного исследования через 5-7 дней. В 50% случаев второй анализ не выявляет изменения числа тромбоцитов.
При сохраняющемся тромбоцитозе требуется обследование для выявления заболевания, которое может служить его причиной. Дополнительные методы обследования также необходимы для дифференциальной диагностики тромбоцитозов.
- Биохимический анализ крови. При вторичном тромбоцитозе повышаются маркеры воспаления: С-реактивный белок, фибриноген, СОЭ. Для первичных тромбоцитозов и опухолевых заболеваний крови характерно повышение лактатдегидрогеназы. При анемии снижается ферритин и сывороточное железо.
- Коагулограмма выявляет нарушения в свертывающей системе крови.
- УЗИ внутренних органов — метод обследования при помощи которого можно выявить объемные образования при подозрении на опухоль. При тромбоцитозе особое внимание следует обратить на размер селезенки.
- Рентгенография органов грудной клетки с целью выявления воспалительного процесса в органах дыхания или выявления опухолевидного образования.
- Трепанобиопсия костного мозга выполняется при первичном тромбоцитозе для выявления формы заболевания.
- Молекулярно-генетическое обследование крови и костного мозга для исключения генетической патологии.
Как понизить содержание тромбоцитов в крови у ребенка
Повышенные тромбоциты у ребенка не самостоятельное заболевание, а вторичное осложнение других болезней, поэтому лечение будет направлено непосредственно на основную причину заболевания и предотвращение осложнений.
Лекарства
Медикаментозное лечение является основным способом снизить тромбоциты в крови.
Лекарства назначаются в зависимости от основного заболевания, которое вызвало тромбоцитоз:
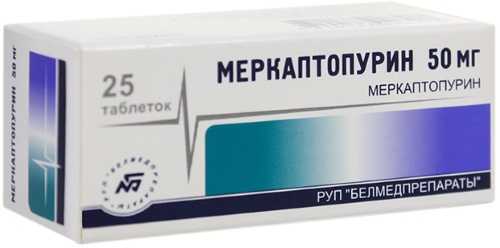
- При первичном тромбоцитозе основным методом лечения являются цитостатики — препараты, которые подавляют рост предшественников тромбоцитов: меркаптопурин, цитарабин, гидроксимочевина.
- Анагрелид – это препарат выбора при эссенциальной трормбоцитемии. Лекарственное средство влияет на функцию тромбопоэтина, который является основным регулятором выработки тромбоцитов.
- Интерферон альфа — подавляет ростки кроветворной ткани.
- Для профилактики образования тромбов применяют антиагреганты – препараты, которые препятствуют слипанию тромбоцитов и образованию сгустка крови. К таким лекарствам относятся: ацетилсалициловая кислота, клопидрогель, трентал, пентоксифиллин.
- Антикоагулянты – предотвращают появление тромбов и не дают уже образовавшемуся тромбу увеличиваться: гепарин, варфарин, фраксипарин.
- Если тромб уже образовался, то применяют тромболитики: стрептокиназа, урокиназа.
Питание
Так как основным осложнение повышенного уровня тромбоцитов в крови является ее сгущение и образование тромбов, то необходимо употребление продуктов, которые способствуют разжижению крови. Если подобное состояние возникло у ребенка, находящегося на грудном вскармливании, то следует помимо основного питания допаивать ребенка водой между кормлениями.
Увеличение питьевого режима способствует разжижению крови. Для питья подойдет только чистая вода, объем которой составляет 30 мл/кг в сутки. Из рациона детей старшего возраста следует исключить сладкие соки и газированную воду, которые из-за большого количества сахара могут сгущать кровь.
В питании следует ограничить употребление продуктов с большим содержанием углеводов (каши, мучные изделия, бананы, картофель). К веществам, которые способствуют разжижению крови относятся витамины Е, В6, С, поэтому к основному питанию подключаются продукты с высоким их содержанием:
- Морепродукты (рыба, морская капуста) содержат омега-3-полиненасыщенные жирные кислоты, таурин, йод, которые не дают крови сгущаться и способствуют рассасыванию уже имеющихся тромбов.
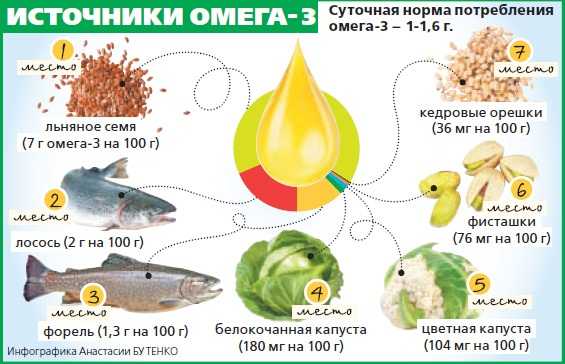
- Оливковое, льняное, облепиховое масла также являются источником омега-3-полиненасыщенных жирных кислот.
- Фрукты (лимон, мандарины, апельсины, яблоки) содержат большое количество витамина С, который способствует разжижению крови. Можно принимать свежевыжатые соки, разбавленные водой наполовину.
- Овощи как источник клетчатки будут полезны при повышении тромбоцитов. Особое внимание заслуживают помидоры, в которых содержится вещество ликопин. Он уменьшает свертываемость крови и снижает тромбообразование.
- Специи: лук, чеснок, имбирь, куркума, корица уменьшают вязкость крови.
Дополнительные методы терпаии
При необходимости оперативного лечения у лиц с миелопролиферативными заболеваниями для быстрого уменьшения тромбоцитов проводится процедура тромбоцитафереза. Тромбоцитаферез – процедура взятия крови у пациента с последующим отделением тромбоцитов путем центрифугирования на автоматическом аппарате для сепарации клеток крови.
Процедура проводится в несколько этапов:
- Стерильной иглой делают прокол вены, находящейся в области локтевого сгиба.
- Игла присоединяется при помощи специальной системы к аппарату для сепарации.
- Выполняется автоматический забор крови.
- В аппарате происходит отделение тромбоцитов от остальных элементов крови.
- Кровь без тромбоцитов возвращается пациенту обратно через вену на другой руке.
Для безопасности пациента кровь берут в небольшом объеме. Вся процедура занимает около 1 часа.
Осложнения высокого уровня тромбоцитов в крови
При увеличении тромбоцитов до 1000 х 109/л риска осложнений в виде тромбоза или кровотечений не бывает. При превышении тромбоцитов выше этого показателя появляется риск тромбогеморрагических осложнений.
Основные осложнения при повышении тромбоцитов в крови обусловлены увеличением вязкости крови и склонности к повышенному тромбообразованию.
- Повышение артериального давления. Из-за высокой вязкости крови сердцу сложнее протолкнуть ее по сосудам. Сердце начинает работать с большей силой и происходит увеличение артериального давления.
- Низкая скорость кровотока приводит к недостатку питания во внутренних органах, развивается гипоксия из-за нехватки кислорода, которая приводит к повышенной утомляемости и головой боли.
- Кровотечения из поверхностных сосудов кожи, слизистых оболочек, желудка, урогенитального тракта.
- Из-за большого количества тромбоцитов, они склеиваются между собой и образуют тромбы, которые закупоривают вены или артерии. Венозный тромбоз у детей очень редкое явление. Клиническая картина тромбоза зависит от его локализации. Например, при тромбозе бедренной вены появляется отек и боль в нижней конечности. Артериальные тромбозы также крайне редкое осложнение у детей. Может быть ишемический инсульт головного мозга или транзиторная ишемическая атака вследствие прекращения кровотока к какой-либо области мозга. Клиническая картина зависит от локализации инсульта.
Повышение уровня тромбоцитов в крови – частая патология у детей, которая в большинстве случаев проходит самостоятельно или после лечения основного заболевания. При сохраняющемся тромбоцитозе, даже при отсутствии жалоб, есть риск обнаружения онкогематологических заболеваний.
Оформление статьи: Владимир Великий
Видео про тромбоциты в крови
Малышева расскажет о тромбоцитах в крови:
Тромбоцитоз - причины, диагностика и лечение
Классификация
Верхняя граница нормального значения тромбоцитов варьирует от 350 000 до 400 000 в 1 мкл в зависимости от референсных интервалов конкретной лаборатории, выполняющей анализ. По степени увеличения различают следующие виды тромбоцитоза:
- Мягкий: от 350-400 до 700 тыс.
- Умеренный: от 700 до 900 тыс.
- Тяжелый: от 900 до 1000 тыс.
- Экстремальный: более 1000 000.
Причиной экстремального и тяжелого тромбоцитоза выступают онкогематологические патологии. По происхождению тромбоцитозы бывают:
- Первичные (опухолевые, клональные). Составляют примерно 10-15% всех случаев тромбоцитоза. Причиной служат опухолевые болезни системы крови.
- Вторичные (реактивные). Наиболее частая разновидность (около 85%). Причиной выступают инфекционные, системные воспалительные процессы, анемии.
- Ложные (псевдотромбоцитозы). Причина ‒ ошибка гематологического анализатора, который принимает за тромбоциты фрагменты опухолевых клеток во время лечения химиотерапевтическими препаратами, эритроциты малых размеров или эритроциты, подвергшиеся гемолизу. Также псевдотромбоцитоз наблюдается при криоглобулинемии.
- Наследственный (семейный). Это редкое генетическое заболевание, причина которого лежит в мутации генов, кодирующих синтез тромбопоэтина и рецепторов к нему (THPO, MPL).
Причины тромбоцитоза
Физиологические состояния
Повышенный уровень тромбоцитов не всегда свидетельствует о патологии. Существует физиологический (кратковременный, транзиторный) тромбоцитоз, обусловленный различными обстоятельствами, например, стрессом, интенсивной физической нагрузкой. Причиной является мобилизация кровяных пластинок, а точнее их переход от краевого стояния к центральному кровотоку в сосудах селезенки, легких.
Кроме того, незначительный физиологический тромбоцитоз наблюдается у детей, начиная с периода новорожденности до 11 лет. Также существует так называемый гемоконцентрационный тромбоцитоз, причиной которого является обезвоживание. Данное явление обусловлено уменьшением объема жидкой части крови (плазмы) и относительным повышением форменных элементов (тромбоцитов, эритроцитов, лейкоцитов). В этой ситуации необходимо ориентироваться на гематокрит – при обезвоживании он повышен.
Инфекции
Это наиболее частая причина тромбоцитоза (около 40%). Повышение уровня кровяных пластинок развивается при:
- Бактериальных инфекциях. У взрослых тромбоцитоз возникает в основном при локальных (пневмония, пиелонефрит, менингит, эндокардит) и системных (сепсис, туберкулез) бактериальных инфекциях.
- Вирусных и грибковых инфекциях. Реже тромбоцитоз встречается при инфицировании вирусами (гепатит B, C) и патогенными грибками (аспергиллез).
- Гельминтозах. У детей распространенной причиной повышения числа кровяных пластинок признаны паразитарные инвазии (токсокароз, аскаридоз).
Существует два патогенетических механизма развития тромбоцитоза в ответ на инфекционное заболевание. Во-первых, во время борьбы с патогенами, лейкоциты продуцируют большое количество медиаторов воспаления, в том числе интерлейкина-6, который стимулирует костномозговой мегакарицитопоэз (образование предшественников тромбоцитов). Во-вторых, тромбоциты сами являются частью противоинфекционного иммунитета – они способны вырабатывать бактерицидные вещества, захватывать, нейтрализовывать, даже фагоцитировать некоторые виды бактерий, вирусов, чужеродных частиц.
Тромбоциты облегчают миграцию лейкоцитов к очагу инфекционного воспаления путем взаимодействия с эндотелиальными клетками сосудистой стенки. Тромбоцитоз при инфекциях возникает резко, коррелирует с тяжестью болезни, быстро разрешается после элиминации патогена из организма и стихания воспалительного процесса. Тромбоцитоз обычно мягкий или умеренный, при септическом состоянии может доходить до тяжелой степени, у детей несколько выраженнее, чем у взрослых.
Аутоиммунные заболевания
Другой частой причиной тромбоцитоза считаются хронические ревматологические патологии, протекающие с аутоиммунным воспалением. Механизм увеличения содержания кровяных пластинок заключается в гиперпродукции таких веществ, как интерлейкин-6, колониестимулирующие факторы, которые активизируют костномозговое тромбоцитообразование. Степень тромбоцитоза соответствует активности воспаления (минимальный в стадию ремиссии, максимальный во время рецидива).
При таких болезнях как ревматоидный артрит, системная красная волчанка (СКВ), воспалительные заболевания кишечника (болезнь Крона, неспецифический язвенный колит) наблюдается мягкая либо умеренная степень. При системных васкулитах с некротизирующей деструкцией стенок сосудов встречается тяжелый тромбоцитоз, так как при васкулитах, помимо прочих воспалительных медиаторов, в большом количестве синтезируется фактор некроза опухолей, также оказывающий стимулирующий эффект на тромбоцитообразование. Особенно часто высокие цифры тромбоцитов наблюдаются у детей.
Анемии
Нередко причиной тромбоцитоза, особенно у детей, выступает железодефицитная анемия. Точные механизмы этого явления до сих пор не выяснены, однако точно установлена обратная взаимосвязь между сниженными показателями метаболизма железа (ферритина, железосвязывающей способности сыворотки) и завышенным уровнем кровяных пластинок. Предполагается, что железо обладает подавляющим эффектом на созревание мегакариоцитов (клеток-предшественников).
Кроме того, часть плюрипотентных стволовых клеток костного мозга в условиях дефицита железа не способна превращаться в эритроциты. В результате происходит своеобразное «шунтирование» и больший процент стволовых клеток начинает созревать по мегакариоцитарному пути. Тромбоцитоз при железодефицитной анемии мягкий, иногда умеренный. Тромбоциты быстро приходят в норму после коррекции дефицита железа, увеличения гемоглобина.
Однако при усугублении анемии уровень тромбоцитов падает до состояния тромбоцитопении. Причиной железодефицита могут быть недостаток железа в пище, повышенный расход железа (период роста у детей, беременность, лактация) либо хронические кровопотери (длительные менструации, кровотечения из желудочно-кишечного тракта при язвенной болезни желудка).
Злокачественные болезни крови
Причиной примерно 15% всех тромбоцитозов являются гемобластозы – хронический миелоидный лейкоз, Ph-негативные миелопролиферативные патологии (эссенциальная тромбоцитемия, истинная полицитемия, а также первичный миелофиброз). Увеличение числа кровяных пластинок при этих болезнях обусловлено клональной (опухолевой) трансформацией мегакариоцитарного ростка костного мозга вследствие различных мутаций, что приводит к гиперпродукции тромбоцитов.
Данные болезни чаще встречаются у взрослых и людей пожилого возраста, у детей – лишь в исключительных случаях. Вначале тромбоцитоз умеренный, по мере прогрессирования он нарастает, достигая тяжелой или экстремальной степени, из-за чего часто возникают нарушения микроциркуляции, артериальные, венозные тромбозы различной локализации. Концентрация кровяных пластинок нормализуется очень медленно, только после курсов специфического миелосупрессивного лечения.
Спленэктомия
Селезенка, являясь органом, депонирующим кровь, удерживает большое количество форменных элементов, включая тромбоциты. Также селезенка принимает непосредственное участие в тромбоцитопоэзе, секретируя гормоны тромбоцитопенин, спленин, подавляющие костномозговое созревание мегакариоцитов. Поэтому тромбоцитоз после спленэктомии обусловлен двумя механизмами: выходом в циркулирующую кровь тромбоцитов, в норме находящихся в селезеночном депо, и феноменом «растормаживания костного мозга», т.е. усилением продукции тромбоцитов.
Увеличение количества кровяных пластинок возникает не сразу, а примерно через неделю после спленэктомии, достигает максимума к 13-14 дню (до 700-800 тыс.), нередко становясь причиной венозного тромбоза воротной вены, а затем медленно возвращается к норме за несколько недель или месяцев.
Травмы и операции
Массивное повреждение тканей (рана при полостной операции, перелом, обширные ожоги) вызывает активацию свертывающей системы крови, а именно сосудисто-тромбоцитарного звена, являющегося первым этапом гемостаза. Он подразумевает спазм сосудов, а также адгезию и агрегацию тромбоцитов в месте повреждения сосудистой стенки. Расход тромбоцитов стимулирует их активный выход из депо и компенсаторное усиление их костномозговой продукции. Объем повреждения коррелирует со степенью тромбоцитоза. Данный вид тромбоцитоза обычно не требует лечения.
Онкологические заболевания
Причиной тромбоцитоза при солидных (негемопоэтических) опухолях является способность раковых клеток продуцировать интерлейкин-6, стимулирующий тромбоцитопоэз. Такая особенность обнаружена при мелкоклеточном раке легких, аденокарциноме ободочной кишки, злокачественной мезотелиоме. Кроме того, распад опухоли часто вызывает кровотечения, приводя к железодефицитной анемии. Степень тромбоцитоза обычно умеренная, у детей может быть тяжелой, регрессирует после долгого лечения химиотерапевтическими средствами.
Редкие причины
- Функциональная аспления: серповидно-клеточная анемия, хронический алкоголизм, целиакия глютеновая.
- Использование лекарственных препаратов: винкристина, адреналина.
- Феномен рикошета: развитие тромбоцитоза через 1-2 недели после лечения тромбоцитопении или отмены медикаментов, вызывающих тромбоцитопению (метотрексата, витамина В12, преднизолона).
Диагностика
Тромбоцитоз выявляется в клиническом анализе крови. Хотя очень высокие показатели тромбоцитов чаще наблюдаются при гематологических заболеваниях, лишь по одному только уровню кровяных пластинок невозможно определить причину тромбоцитоза. Поэтому при его обнаружении следует посетить терапевта. Врач внимательно расспрашивает о жалобах пациента, давности возникновения симптомов, проводит общий осмотр больного. Затем на основании полученных данных назначается дополнительное обследование, включающее:
- Анализы крови. В общем анализе крови определяется содержание других форменных элементов (эритроцитов, лейкоцитов), проводится подсчет лейкоцитарной формулы. Измеряется концентрация воспалительных маркеров (СОЭ, СРБ). Оцениваются показатели сывороточного железа, ОЖСС, ферритина. Проверяется наличие аутоантител (РФ, АЦЦП, антител к цитоплазме нейтрофилов). При эндокардите, сепсисе выполняется анализ на прокальцитонин, пресепсин.
- Идентификация патогена. Для выявления возбудителя проводится микроскопия, бактериальный посев мочи, мокроты. При подозрении на туберкулез назначается внутрикожная проба с туберкулином. С помощью иммуноферментного анализа обнаруживаются антитела к вирусам, паразитам, грибкам, а методом полимеразной цепной реакции - их ДНК, РНК. Для диагностики менингита информативен анализ ликвора.
- Генетические исследования. У больных миелопролиферативными патологиями методом флуоресцентной гибридизации (FISH) и ПЦР определяются мутации янус-киназы (JAK2V617F), рецепторов тромбопоэтина (MPL), эритропоэтина. Иногда выявляются хромосомные аномалии – трисомии, делеции. При хроническом миелолейкозе цитогенетическим анализом обнаруживается филадельфийская хромосома (Ph).
- Рентген. На рентгенографии легких при пневмонии отмечаются очаги затемнения, инфильтраты, при туберкулезе – увеличение медиастинальных лимфоузлов, расширение корней легких, округлые тени (каверны) верхних долей легких. У пациентов с артритами на рентгенограмме суставов видны сужение суставной щели, участки эрозий, краевого остеопороза.
- УЗИ. На УЗИ органов брюшной полости при пиелонефрите определяется уплотнение, расширение чашечно-лоханочной системы, при заболеваниях крови – спленомегалия. При бактериальном эндокардите на эхокардиографии сердца находят вегетации клапанов, иногда выпот в перикардиальную полость.
- Эндоскопия. У больных с воспалительными патологиями кишечника выполняется фиброколоноскопия, при которой обнаруживаются гиперемия слизистой, отсутствие сосудистого рисунка, эрозии, язвенные дефекты. Для болезни Крона характерен симптом «булыжной мостовой» - чередование глубоких язв с неизмененной слизистой оболочкой.
- Гистологические исследования. В пунктате костного мозга при злокачественных гематологических патологиях отмечается гиперплазия мегакариоцитарного ростка кроветворения (при истинной полицитемии – всех трех ростков), большое количество бластных клеток (при миелолейкозе), разрастание ретикулиновых и коллагеновых волокон (фиброз). При васкулитах в биоптате сосуда выявляется выраженная периваскулярная инфильтрация лимфоцитами, плазмоцитами.
Коррекция
Консервативная терапия
В большинстве случаев, чтобы скорректировать тромбоцитоз, достаточно искоренения причины, т.е. лечения основного заболевания. Кратковременный тромбоцитоз, развившийся на фоне стресса или введения лекарственных препаратов, не требует вмешательства. При стойком длительном тромбоцитозе необходима консультация гематолога для выявления причины, назначения соответствующего лечения. Терапия тромбоцитозов имеет несколько направлений, включающих:
- Борьба с инфекцией. Для элиминации инфекционного агента используются антибактериальные (амоксициллин), противогрибковые (флуконазол), противопаразитарные средства (мебендазол). Лечение вирусных гепатитов требует длительного применения пелигированного интерферона в комбинации с противовирусными лекарствами.
- Лечение железодефицитной анемии. Коррекция железодефицита проводится таблетированными препаратами (железа сульфата). Для детей существуют формы сиропа, капель для приема внутрь. Лучшему усвоению способствует добавление аскорбиновой кислоты.
- Терапия аутоиммунных болезней. Лечение аутоиммунных заболеваний осуществляется применением медикаментов, подавляющих воспаление – глюкокортикостероидов (преднизолон), иммуносупрессантов (циклофосфамид).
- Таргетная терапия. При миелопролиферативных заболеваниях назначается специфическое таргетное (прицельное) лечение, позволяющее замедлить прогрессирующий рост злокачественной опухоли. К таким препаратам относят ингибиторы янус-киназы (руксолитиниб), тирозин-киназы (иматиниб, дазатиниб).
- Симптоматическое лечение. Для купирования высокого тромбоцитоза используются медикаменты, подавляющие активность мегакариоцитарного ростка, а, следовательно, и выработку тромбоцитов – анагрелид, интерферон-альфа, гидроксимочевина. При полицитемии для удаления избытка форменных элементов как метод лечения успешно применяются регулярные кровопускания.
- Разжижжение крови. При высоком тромбоцитозе с целью предупреждения тромбообразования назначаются антиагреганты (ацетилсалициловая кислота). При противопоказаниях (язвенная болезнь желудка, 12-перстной кишки) применяются блокаторы тромбоцитарных рецепторов (клопидогрель, тикагрелор). У лиц, имеющих высокий риск тромбозов (пожилые, больные сахарным диабетом или фибрилляцией предсердий), используются антикоагулянты (варфарин, дабигатран).
Специализированное лечение
Единственный метод, позволяющий добиться полного исцеления от злокачественного гематологического заболевания – это аллогенная трансплантация костного мозга. Для этого необходимо проведение HLA-типирования для подбора совместимого донора. Однако по причине высокого риска развития жизнеугрожающих осложнений к данному способу прибегают только при неэффективности консервативного лечения.
Прогноз
Исход зависит как от основной патологии, так и от степени тромбоцитоза. Например, острая вирусная инфекция, железодефицитная анемия характеризуются доброкачественным течением. Больные эссенциальной тромбоцитемией при грамотном подборе патогенетического и симптоматического лечения могут прожить больше 80 лет. Люди с хроническим миелолейкозом, напротив, живут около 5-10 лет с момента постановки диагноза.
Так как у детей почти всегда встречается реактивный тромбоцитоз, у них прогноз благоприятный. Для мягкого и умеренного тромбоцитоза нетипично тромбообразование. При экстремальной или тяжелой степени существует очень большая вероятность фатальных тромбозов, приводящих к инфаркту миокарда, легкого, ишемическому инсульту.
причины повышения, признаки и лечение
Вы здесь: Повышенные тромбоциты у ребенкаПовышенные тромбоциты у ребенка — превышение допустимого количества кровяных телец, что может быть обусловлено определенными патологическими процессами или внешними негативными факторами воздействия. Лечение может назначить только врач после определения причины нарушения баланса.
Причины того, что тромбоциты в крови ребенка выше нормы, можно установить только путем диагностических мероприятий. Клиническая картина при нарушении такого характера будет скорее неспецифической, поэтому самостоятельно сопоставлять клинику и терапевтические мероприятия настоятельно не рекомендуется. Для ребенка это крайне опасно, может привести не только к осложнениям, но и к летальному исходу.
Диагностически повышение тромбоцитов в крови у ребенка устанавливается путем лабораторных анализов. Инструментальная диагностика проводится при необходимости, в зависимости от текущей симптоматики.
Прогноз носит исключительно индивидуальный характер, так как все будет зависеть от провоцирующего фактора и возраста ребенка, состояния его иммунной системы.
Содержание тромбоцитов в крови у ребенка считается нормальным, если находится в следующих пределах:
- новорожденные — нормальный уровень тромбоцитов 100–420 единиц;
- 3 месяца и до года — тромбоциты в крови у ребенка 150–390 единиц;
- после года — 180–380 единиц;
- у подростков (после 12 лет) — 75–220 единиц.
Как правило, в 3 года (в некоторых случаях — в 4 года) показатели тромбоцитов у детей начинают снижаться и доходят до нормы взрослого человека (180–360 единиц). Следует отметить, что у мальчиков будут высокие тромбоциты по сравнению с таким же показателем у девочек. Это вполне нормально, патологией не является. Все, что больше приведенных цифр, указывает на то, что тромбоциты повышены у ребенка.

Тромбоциты в электронном микроскопе
Причины того, что могут быть повышенные тромбоциты у ребенка, следующие:
- врожденные заболевания крови;
- системные и/или аутоиммунные заболевания;
- онкологические заболевания, в том числе и рак крови;
- железодефицитная анемия;
- увеличение селезенки или удаление этого органа;
- вирусные инфекции;
- тяжелые, длительно текущие инфекционные заболевания, которые привели к сильному ослаблению иммунной системы;
- нарушение циркуляции компонентов крови при эмоциональном или физическом стрессе.
Повышенные тромбоциты у грудничка могут быть обусловлены погрешностями в питании — неправильно подобранная смесь, недостаточное количество витаминов в рационе, раннее введение прикорма. Определить, почему повышены тромбоциты в крови, может только врач.
Клиническая картина, если тромбоциты повышены незначительно, может вовсе отсутствовать или протекать в латентной форме. Как правило, в таких случаях нарушение диагностируется случайно — в ходе диагностики относительно других жалоб или в ходе профилактического осмотра.
Следует понимать, что общая клиническая картина будет дополняться симптоматикой основной болезни, поэтому часто признаки носят смешанный, неспецифический характер, а значит, проводить лечение самостоятельно нельзя.
Повышенное содержание тромбоцитов в крови может характеризоваться такой клинической картиной:
- ребенок вялый, часто плачет, капризничает, плохо спит;
- на коже и слизистых могут проявляться петехии — крошечные точки на поверхности, которые образуются из-за кровоизлияний;
- образование на коже ребенка гематом без видимых причин;
- повышенная восприимчивость кожи к физическому воздействию — кровоподтеки могут образоваться даже от касаний;
- кровотечения из носа и десен.
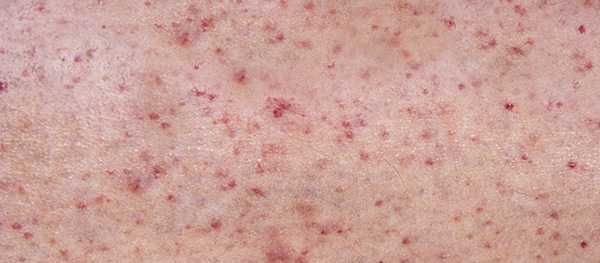
Петехии на теле
Дети постарше могут дополнительно жаловаться на следующее:
- покалывание в кончиках пальцев, ощущение холода;
- кожный зуд;
- головокружение, головная боль;
- проблемы с мочеиспусканием, болевые ощущения внизу живота.
У ребенка, если повышены тромбоциты, может присутствовать кровь в моче и каловых массах, иногда есть судороги, отмечается заторможенность. Клиническая картина не всегда говорит о том, что это повышенные тромбоциты в крови, поэтому при наличии клиники нужно обращаться к педиатру.
Повышенный показатель этого компонента крови можно установить только путем лабораторных анализов. Ребенка должен осмотреть педиатр, но дополнительно понадобится консультация гематолога, медицинского генетика, инфекциониста, онколога.
Диагностическая программа включает следующее:
- общий клинический анализ крови — покажет, что у ребенка повышены показатели;
- развернутый биохимический анализ крови;
- общий анализ мочи;
- анализ каловых масс на скрытую кровь;
- пункцию из костного мозга;
- тест на онкомаркеры.
По результатам диагностики врач определит, насколько повышенное количество тромбоцитов в крови у ребенка и какую тактику лечения следует выбрать для решения проблемы.
Госпитализация малыша необходима только в самых крайних случаях. Если причина не в онкологии, лечение осуществляется консервативными методами:
- коррекция питания;
- прием медикаментов;
- соблюдение режима дня.
Медикаментозная часть лечения может включать препараты такого спектра действия:
- для разжижения крови;
- для уменьшения выработки тромбоцитов;
- нестероидные противовоспалительные;
- витаминно-минеральные комплексы.
Обязательно из рациона следует исключить продукты, которые продуцируют выработку этого компонента крови. Следует добавить в меню продукты, которые богаты витамином В6 и магнием. Нужно следить за питьевым режимом — ребенку нужно давать чистую воду, травяные отвары, соки и компоты.
В качестве профилактики следует выполнять следующее:
- регулярные прогулки на свежем воздухе;
- умеренные физические нагрузки;
- соблюдение правильного питьевого режима и рациона;
- профилактика инфекционных и воспалительных заболеваний.
При плохом самочувствии у ребенка следует обращаться к врачу, а не проводить лечение на свое усмотрение — определить, повышенные тромбоциты у ребенка или нет, может только врач.
Таблица норм тромбоцитов в крови у детей и отклонения
Тромбоциты образуются в красном костном мозге, их основная функция заключается в остановке кровотечения путём формирования кровяного сгустка. Срок жизни клеток не превышает 12 суток, после этого они разрушаются в селезёнке или печени.
При обращении с ребенком к педиатру, врач обязательно назначает комплекс лабораторных анализов. В набор стандартных показателей в общем анализе крови обязательно входит определение количества тромбоцитов. Принципиальная важность критерия обусловлена жизненно важными функциями, а его отклонение от нормальных значений свидетельствует о ряде серьёзных патологий.
Следует разобраться в том, как правильно подготовить малыша к анализу, какие существуют нормы показателя для детей различных возрастов, а также на что указывает их отклонение от нормы.
Норма тромбоцитов у детей по возрасту в таблице
В бланке с результатами рассматриваемый показатель обозначается в графе под названием PLT или Platelets, что в переводе с английского означает тромбоциты. Для удобства интерпретации современные лабораторные отделения составляют бланк таким образом, что в одном столбике указываются полученные результаты, а в другом – нормальные значения. Причём допустимые нормы сразу определяются с учётом возраста и пола обследуемого пациента.
Норма тромбоцитов в крови у детей с учётом возраста приведена в таблице:
| Возраст ребёнка | Норма тромбоцитов, *109/л |
| Новорождённые в первые 10 дней жизни | 93 – 419 |
| От 10 до 30 дней | 141 — 410 |
| От 1 месяца до полугода | 183 — 400 |
| От полгода до 1 года | 170 – 390 |
| От 1 года до 5 лет | 147 — 700 |
| От 5 лет до 10 лет | 178 – 435 |
| От 10 до 15 лет | 155 – 430 |
| Старше 15 лет | 176 – 310 |
Следует понимать, что представленные величины могут быть использованы исключительно для ознакомления. Недопустимо их применение с целью постановки самостоятельного диагноза и подбора методов лечения. Такой подход приведёт к осложнению заболевания в виду отсрочки назначения грамотной терапии.
Отклонения
Незначительные отклонения, в пределах 5-10 единиц, не должны тревожить родителей. Подобная ситуация возможна на фоне изменения биохимического состава крови и работы ферментативных систем из-за эмоционального напряжения ребёнка перед взятием крови. Как правило, малыши бояться венепункции и могут сильно плакать. Следует постараться максимально успокоить ребёнка и только после 15 минутного покоя собирать кровь.
Для подтверждения результатов рекомендуется провести повторное исследование – 3 раза с трёх – пяти дневным интервалом. При стабильно незначительных, и также разовых сильных отклонениях назначаются дополнительные исследования с целью установления точной причины. Рассмотрим основные причины, по которым рассматриваемый показатель отклоняется от допустимых значений.
Превышение нормы
Основная статья: О причинах тромбоцитоза (повышенных тромбоцитах) у детей
К наиболее тревожным причинам повышения тромбоцитов у детей относят заболевания крови. Например, лейкоз или эссенциальный тромбоцитоз.
Вторичные формы тромбоцитоза возникают в результате манифестации патологий, которые не связаны с системой кроветворения. К ним относят механические травмы, злокачественные новообразования, кровотечения и острые формы инфекционных заболеваний.
Следует обратить внимание, что уровень тромбоцитов повышается при кровопотерях, сильном эмоциональном перенапряжении или интоксикации. Факт объясняется тем, что системы кроветворения пытаются максимально компенсировать потери крови и её форменных элементов, начиная усиленно их синтезировать. Поэтому в первые сутки фиксируется значительное превышение показателем нормы.
Какие дополнительные анализы потребуются для уточнения причин повышения содержания тромбоцитов в крови у ребёнка? В этом случае целесообразно провести ультразвуковое исследование органов брюшной полости и малого таза, лабораторное исследование по определению уровня С-реактивного белка, железа, коагулограмму, биохимическое исследование крови и общий анализ мочи.
Тромбоциты ниже нормы
Основная статья: О чем говорит понижение тромбоцитов в крови у ребенка?
Сокращение числа тромбоцитов происходит при лечении лекарственными препаратами. Поэтому для исключения их влияния на лабораторный показатель, следует повторить исследование после курса терапии. Среди патологических причин выделяют – поражение костного мозга, сбои в работе щитовидной железы, а также инфекционный гепатит.
Опасность нехватки тромбоцитов в крови заключается в том, что сосуды становятся более хрупкими и утрачивают необходимую эластичность. В результате учащаются кровотечения из носа, отмечается кровоточивость дёсен и плохая свёртываемость крови даже при небольших царапинах.
Для уточнения диагноза может проводиться дополнительная диагностика:
- анализ на наличие белковых антител к тромбоцитам;
- расширенная коагулограмма;
- УЗИ и МРТ внутренних органов с целью обнаружения новообразований;
- генетические тесты позволяющие выявить наследственную тромбоцитопению.
Важно: низкие показатели тромбоцитов характерны для недоношенных малышей и детей с маленькой массой тела, а также, если у ребёнка слабый иммунитет. Необходимость стационарного лечения определяется индивидуально для каждого малыша.
Как сдавать кровь на тромбоциты?
Для анализа у ребёнка собирается венозная кровь из локтевой вены или капиллярная из безымянного пальца. Предпочтение стоит отдавать венозной крови, поскольку вероятность её гемолиза (разрушения клеток) и сворачивания, по сравнению с капиллярной, сведена к минимуму. Следовательно, полученный результат будет отражать более достоверную картину здоровья.
Для облегчения процесса взятия биоматериала следует накануне вечером начинать поить малыша чистой и несладкой водой. Это позволит снизить риск выявления ложного тромбоцитоза из-за сгущения крови и облегчить процедуру забора материала.
Перед тем как прийти в лабораторию покормить малыша можно за 2 – 4 часа. Особых ограничений в еде для точности анализа у детей не существует.
Если ребёнок занимается спортом, то тренировку вечером накануне исследования, придётся отменить. Любое физическое перенапряжение приведёт к получению неточных результатов.
Эмоциональные стрессы также следует постараться исключить. Установлено, что во время нервного или эмоционального напряжения организм человека начинает активно синтезировать тромбоциты. Подобная ситуация приведёт к ложноположительным результатам.
Как называется анализ на тромбоциты?
Исследование на тромбоциты у ребёнка назначается врачом педиатром, эндокринологом, хирургом, гематологом или инфекционистом и входит в ОАК (общий анализ крови). По показаниям, может проводиться расширенное исследование системы гемостаза (коагулограмма).
Показания к проведению анализа:
- плохая свёртываемость крови;
- склонность к тромбообразованию;
- геморрагические высыпания на коже;
- повышенная кровоточивость;
- частые синяки неясной этиологии;
- диагностика инфекционных и других заболеваний.
Детям следует определять показатель не реже 1 раза в год, а при наличии заболеваний крови и систем свёртывания гораздо чаще, по решению лечащего врача.
Тромбоциты определяются в рамках общего или клинического анализа крови при стандартном обследовании. Однако если в результат обнаруживается, что показатель превышает допустимые значения, то проводится дополнительный подсчёт клеток по методу Фонио. Для этого готовится микропрепарат (мазок крови), который окрашивается и изучается под микроскопом. Врач вручную подсчитывает количество клеток крови. А для клинического анализа крови используются автоматические счётчики и автоматизированные приборы.
Поэтому родителям следует знать, что отдельно на тромбоциты врач не выписывает направлений. Достаточно проведение стандартного анализа крови.
Выводы
Резюмируя, следует подчеркнуть:
- для детей оптимально сдавать кровь на общий анализ, в том числе и тромбоциты, минимум 1 раз в год. Подобная необходимость обусловлена тем, что отклонение показателя от нормы может длительное время протекать без проявления выраженных признаков у ребёнка;
- коррекцией уровня тромбоцитов у детей может заниматься только лечащий врач, который определяет необходимость назначения лекарственных средств и их дозировки;
- для того чтобы привести показатель в норму следует внести изменения в рацион ребёнка. Для его повышения желательно чтобы в рационе малыша присутствовали рыба, печень, гречневая крупа и зелень, а для снижения – свёкла, помидоры, клюква и виноград;
- проводить повторные замеры лабораторного показателя следует через 3 – 5 суток;
- важно также правильно подготовить ребёнка к сдаче крови.
Читайте далее: Табличка норм СОЭ у детей по возрасту в таблице, методы лечения отклонений
Юлия Мартынович (Пешкова)
Дипломированный специалист, в 2014 году закончила с отличием ФГБОУ ВО Оренбургский госудаственный университет по специальности "микробиолог". Выпускник аспирантуры ФГБОУ ВО Оренбургский ГАУ.В 2015г. в Институте клеточного и внутриклеточного симбиоза Уральского отделения РАН прошла повышение квалификации по дополнительной профессиональной программе "Бактериология".
Лауреат всероссийского конкурса на лучшую научную работу в номинации "Биологические науки" 2017 года.
Автор многих научных публикаций. Подробнее
Юлия Мартынович (Пешкова) недавно публиковал (посмотреть все)
причины и лечение у взрослых, последствия и прогноз
Заболевания системы кроветворения отличаются сравнительной вялостью течения, не считая некоторых случаев.
По этой причине наблюдается недостаточная клиническая картина. Симптоматика не позволяет однозначно дифференцировать положение, а то и вообще отсутствует до декомпенсации состояния.
Тромбоцитоз — это частный случай расстройства, при котором происходит рост концентрации тромбоцитов, форменных клеток крови.
Встречается указанный патологический процесс сравнительно редко. На его долю приходится до 3-5% от общей массы нарушений работы соответствующей системы.
В то же время, не всегда это заболевание. У детей, также лиц старшего возраста после физических нагрузок концентрация тромбоцитов растет естественным образом и так же быстро снижается сама.
Вопрос принадлежности к отклонениям спорный, требует диагностической оценки гематологом.
Симптоматика скудная или полностью отсутствует. Потому говорить однозначно о состоянии невозможно для тщательного обследования.
Восстановительные мероприятия направлены на коррекцию того заболевания или расстройства, которое вызвало к жизни тромбоцитоз. Первичные формы поддаются влиянию с большим трудом. Требуется симптоматическое воздействие.
Механизмы развития
Существует несколько патогенетических моментов, они становятся виновниками складывания аномалии.
Нарушение нормального обмена железа (концентрации ферритина)
Обычно подобное состояние коррелирует с анемией. Это отдельное заболевание. Чаще связанное с недостатком железа в организме.
Встречается и у взрослых, и у детей. Сопровождается сгущением крови, повышением вероятности образования тромбов, что само очень опасно.
При коррекции состояния, искусственном введении железа, излечение достигается быстро. Дальнейшие мероприятия включают в себя динамическое наблюдение в течение короткого времени.
Рост концентрации медиаторов воспаления, также вещества интерлейкина-6
Это соединение участвует в стимулировании выработки мегакариоцитов. Клеток, которые предшествуют тромбоцитам, выступают их незрелой формой. Чем больше в русле присутствует вещества, тем интенсивнее синтез цитологических структур. Последствия понятны.
Встречается подобная проблема не сама по себе. Она — результат течения тяжелых воспалительных процессов. Не обязательно инфекционных, хотя чаще всего так и бывает.
В нормальных условиях степень выработки мегакариоцитов незначительна, пациент не замечает отклонений. Потому легкие инфекции протекают без выраженных проблем со стороны крови.
Выработка интерлейкина-6 происходит в результате их синтеза лейкоцитами.
Рассматриваемые в рамках темы клетки способны и сами участвовать в иммунной реакции и частично стимулировать собственную репликацию (повышенный синтез). Потому все воспаления провоцируют увеличение концентрации. Насколько сильное — зависит от конкретной клинической ситуации.
Изменения со стороны костного мозга
Мутации могут быть врожденными или приобретенными в результате течения злокачественных болезней крови (не раковые процессы). Итогом становится гиперпродукция форменных клеток.
Повреждение селезёнки
При поражении селезенки, ее удалении депонировавшиеся в структурах органа тромбоциты выходят наружу, что приводит к временному увеличению уровня этих клеток.
С другой же стороны, отмечается эффект усиленной работы костного мозга. Это также результат удаления селезенки. Какую роль она играет в регулировании — пока точно не известно.
Наконец, возможна прямая выработка интерлейкина-6 опухолями
Это аномальный процесс. Некоторые новообразования способны продуцировать вещество в больших количествах. Например, при поражении кишечника, легких, молочных желез.
Механизм знать необходимо, чтобы подобрать верный курс лечения, направленный на борьбу с первопричиной.
Патологические причины тромбоцитоза у взрослых
Непосредственные патогенетические факторы были названы ранее. Если говорить о конкретных заболеваниях, которые могли бы вызвать к жизни рассматриваемое состояние, список будет таким.
- Инфекционные и паразитарные поражения. Сюда можно отнести бактериальные, вирусные и грибковые заболевания. Также инвазию глистами любого вида независимо от локализации.
Если говорить о конкретных диагнозах, то сюда относят: туберкулез, сифилис, аденовирусные и ротавирусные инфекции, гепатиты нескольких типов, также сопутствующие им основные заболевания. Такие как пневмония, эндо-, мио- и перикардиты.
Причиной развития тромбоцитоза, как уже было сказано ранее, в такой ситуации выступает повышенный синтез интерлейкина-6 лейкоцитами.
Примечательно, что после устранения патогенетического фактор уровень форменных клеток в считанные часы или дни приходит в норму.
Это стремительный процесс, обусловленный способностью организма к саморегуляции.
- Аутоиммунные поражения. Обширный перечень расстройств воспалительного характера, но неинфекционного происхождения.
Классическими диагнозами выступают: артриты, ревматоидные состояния, тиреоидиты (Хашимото и некоторые прочие), ряд других. Вплоть до красной волчанки и васкулитов.
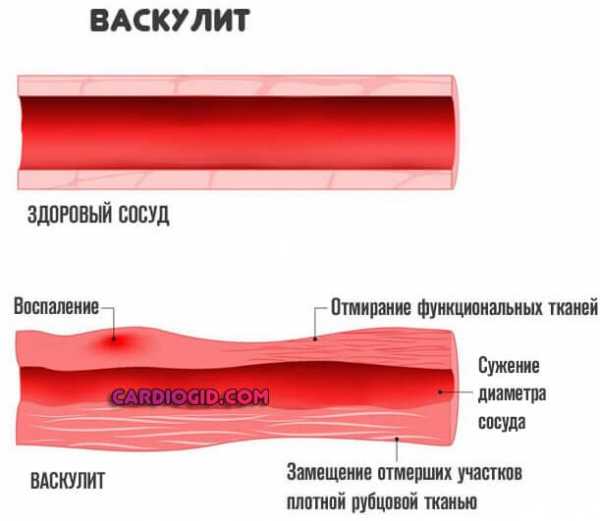
Причиной все так же выступает чрезмерно активная выработка интерлейкина-6. На сей раз лейкоциты работают впустую, поскольку реального инфекционного агента тут нет.
- Злокачественные расстройства со стороны крови. Приводят к тотальной дисфункции синтеза форменных клеток.
Сюда относят: миелофиброз, лейкоз и прочие подобные состояния — это причины тромбоцитоза у взрослых, у детей названные патологии исключительно редко выявляются и чаще всего оказываются наследственными.
Нарушение связано с чрезмерной активностью и усиленным синтезом форменных клеток крови. Погасив интенсивность патологического процесса, удается скорректировать положение и вернуть состояния в частичную норму.
- Анемия. Точное происхождение тромбоцитоза в этом случае пока установить не удалось. Как считают специалисты, всему виной расстройство метаболизма железа, также веществ, участвующих в обменных реакциях.
Восстановление предполагает коррекцию состояния, возвращение уровня эритроцитов в норму.
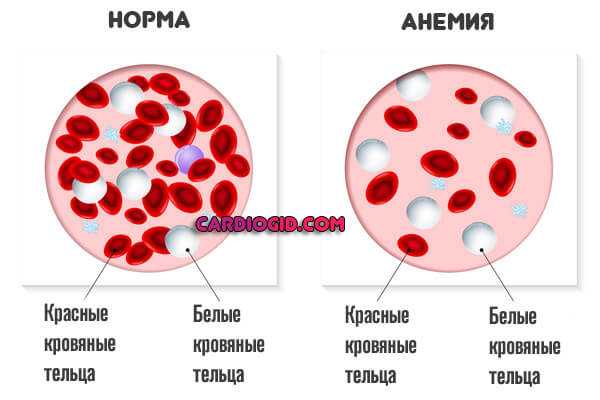
- Удаление селезенки сказывается на характере депонирования крови, также косвенно влияет на скорость работы костного мозга. Почему — пока точно сказать не удается.
Все операции, травмы и повреждения отражаются на органе и, соответственно, на составе крови. Это нужно учитывать при проведении анализа.
- Опухоли, раковые заболевания. Неоплазии сами по себе способны продуцировать интерлейкин-6. В большей степени склонны к подобному поведению новообразования кишечника, легких, молочных желез у женщин. Хотя на такое способны и другие структуры.
Естественные, физиологические факторы
Они не несут реальной угрозы здоровью или жизни, потому рассматриваются как клиническая норма.
Какие моменты можно назвать здесь:
- Интенсивная физическая нагрузка. Сопровождается временным ростом концентрации тромбоцитов. По окончании все приходит в норму само собой спустя короткий промежуток времени. Считанные часы.
- Стрессовая ситуация. Вызывает цепную реакцию с выработкой гормонов, специфических веществ надпочечников.
- Детский возраст. У пациентов до 11 лет естественным образом повышен уровень тромбоцитов. Подобное считается вариантом клинической нормы, хотя присутствует и не у всех.
- Также встречается изменение уровня форменных клеток при обезвоживании. Причина в уменьшении объема жидкой фракции — плазмы. Оценка осуществляется с учетом показателя гематокрита, который также реагирует на потерю воды. В результате нарушения баланса концентрация такового растет.
Причины оцениваются в системе. Конкретных заболеваний масса. Каждое должно рассматриваться как потенциальный виновник расстройства. После исключения диагностической гипотезы переходят к следующему заболеванию.
Идиопатические формы тромбоцитоза, когда определиться с провокатором не удается, также возможны, но встречаются редко и говорят скорее о проблемах с обследованием, отражая сложность ситуации.
Классификация
Подразделение можно провести по степени тяжести патологического процесса.
В таком случае называют следующие разновидности:
- Тромбоцитемия легкая. Уровень клеток повышен незначительно. Каких-либо симптомов нет. Пациент не подозревает о наличии проблемы. Подобные формы, как правило, физиологичны и не требуют специального лечения. Хотя возможны варианты.
- При прогрессировании расстройство переходит во вторую фазу. Умеренную. Присутствует группа проявлений вроде повышения или понижения густоты крови. Нарушаются реологические свойства ткани. Имеет место склонность к образованию тромбов. Клиника нестабильна, потому может затихать и восстанавливаться самостоятельно. Терапия необходима.
- Тяжелая форма тромбоцитоза. Сопровождается выраженным ростом концентрации форменных клеток крови. Встречается при сложных инфекционно-воспалительных процессах, реже прочих состояниях. Необходима качественная коррекция основного диагноза.
- Экстремальная или критическая форма. Наблюдается на фоне раковых опухолей, злокачественных заболеваний крови, также сепсиса, опасных воспалительных явлений. Без коррекции вероятнее всего пациента ждет гибель от первичного нарушения. Растут риски кровотечений. Потому и само состояние несет большую угрозу жизни.
Есть и другой способ подразделения процесса — по этиологии (происхождению):
- Эссенциальный тромбоцитоз, он же первичный. Развивается в результате собственно поражения системы кроветворения. Зачастую опухолями. Встречается примерно в 10% случаев от общей массы клинических ситуаций. Терапия сложная, в стационаре. Далее показан присмотр в амбулаторных условиях, чтобы предотвратить критические осложнения.
- Реактивный тромбоцитоз — он же вторичный. Наиболее распространенный вид состояния. На его долю приходится свыше 80% ситуаций. Имеет место результат инфекционных и аутоиммунных воспалительных нарушений. Также анемий разного генеза.
- Мутационный или семейный вид. Обуславливается критическим расстройством выработки тромбоцитов на наследственном уровне. Несмотря на общую сложность состояния, при грамотной коррекции симптомов пациента могут долго и качественно жить. Не считая наиболее опасных случаев.
- Наконец, можно назвать ложные тромбоцитозы. Они — результат неправильной лабораторной оценки биоматериала. Обычно автоматического анализатора. В спорных случаях исследование проводится несколько раз, чтобы исключить ошибку и подтвердить состояние.
Возможные симптомы
Самостоятельная клиника рассматриваемого патологического процесса — явление сравнительно редкое. Если говорить о возможных проявлениях:
- Проблемы со зрением. Результат поражения артерий сетчатки глаза. Встречается не всегда.
- Повышение риска кровотечений. Развивается при высокой концентрации незрелых тромбоцитов. Они не способны выполнять свои функции, потому и свертывание находится на недостаточном уровне.
Локализация может быть самой разной: от носа, небольших капилляров до кишечника, пищеварительного тракта вообще, или легких. Это может быть смертельно опасно.
- При присутствии зрелых тромбоцитов риски смещаются в обратную сторону. Растет вероятность образования сгустков крови, которые закупоривают сосуды, вызывают гангрену, летальные осложнения.
Симптомы тромбоза нижних конечностей подробно описаны в этой статье.
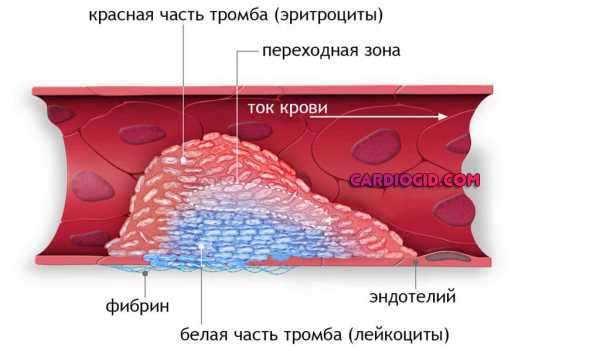
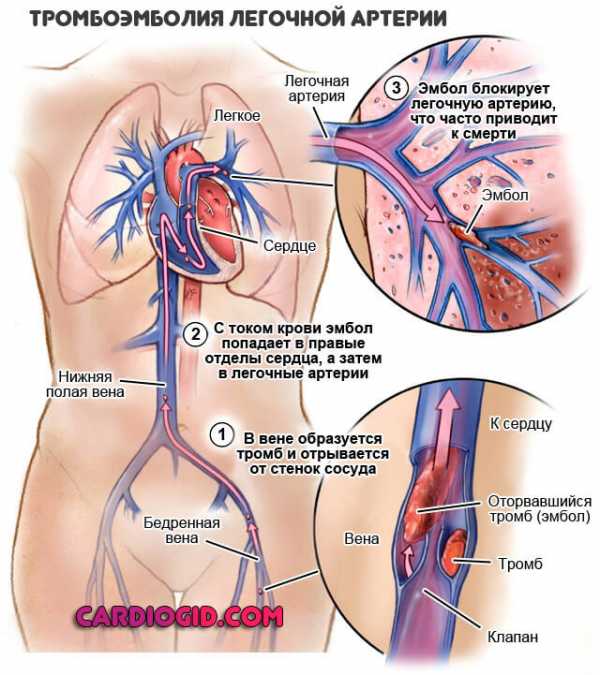
- Боли в конечностях, пальцах. Парестезии (ощущение бегания мурашек по рукам и ногам). Нарушения нормально иннервации тканей.
- Образование гематом. Синяков на теле без видимой причины. Особенно хорошо заметны массивные «обсыпания» таковыми на фоне полного физического покоя, исключения травматического фактора.
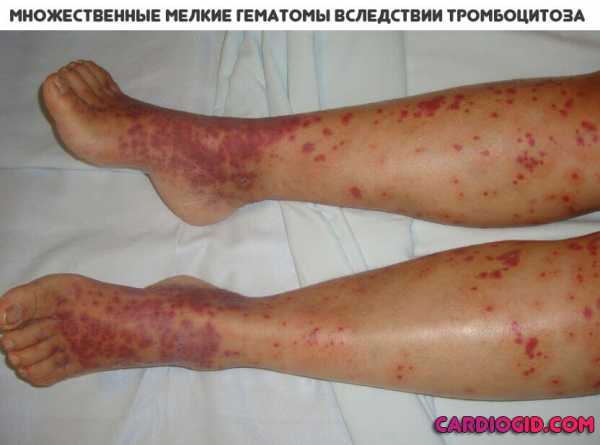
- Отеки без видимой этиологии. Понять, что стало виной невозможно.
- Синюшность кожных покровов.
- Слабость, сонливость.
Все эти признаки в комплексе встречаются довольно редко. Чаще имеет место группа из 1-3 проявлений.
Также в обязательном порядке присутствуют признаки основного заболевания, если речь идет о вторичной, реактивной форме расстройства.
Это могут быть повышенная температура тела, проблемы неврологического характера, дисфункции со стороны сердца, легких, пищеварительного тракта и многие другие нарушения.
Диагностика
Обследование представляет определенные трудности из-за множественной этиологии расстройства. Задача решается под контролем специалиста по гематологии.
Можно назвать следующие основные мероприятия:
- Опрос больного с фиксацией жалоб. Нужно выявить симптомы, составить полный комплекс и выдвинуть базовые гипотезы.
- Сбор анамнеза. Предположения, относительно происхождения расстройства завязаны именно на определении вероятного провокатора. Выявляются текущие и перенесенные в прошлом болезни, образ жизни, привычки и прочие подобные момента, вплоть до семейной истории.
- Исследование крови общее. Выявляются такие показатели как СОЭ, СРБ, также прокальцитонин, лейкоцитарная формула, уровне тромбоцитов, прочих форменных клеток. Задача комплексная.
- Бактериологические посевы образцов биоматериала. Мочи, мокроты и других. Для выявления инфекции, если есть подозрения. И определения чувствительности к препаратам.
- По показаниям назначают ПЦР или ИФА. Чтобы найти генетический материал возбудители и антитела к таковому.
- Туберкулиновая проба (Манту). Тромбоцитоз у детей на фоне туберкулеза может выявляться методами Пирке, диаскинтеста. Лучше в системе.
- Генетические обследования. Проводятся при наличии показаний.
- Рентгенография органов грудной клетки.
- Также оценка состояния пищеварительного тракта методом УЗИ.
- Пункция костного мозга и гистологическая расшифровка материала. Назначается для выявления злокачественных заболеваний пациентам всех возрастов. Это единственная надежная методика в такой ситуации.
Диагностика не всегда предоставляет результаты сразу. Возможны некоторые проблемы. Требуется время и терпение.
Лечение
Задача терапии сложная, основу ее составляет борьба с первопричиной.
Вторичные разновидности патологического процесса могут быть скорректированы таким образом:
- Анемия. Требует введения препаратов железа в системе с витамином С, аскорбиновой кислотой. Курс краткосрочный, больших проблем в деле восстановления нет.
- Инфекционные процессы. Предполагают применение антибиотиков, противовоспалительных, средств для борьбы с вирусом или грибком. Наименования определяет специалист.
- Аутоиммунные процессы требуют назначения глюкокортикоидов. Преднизолона, Дексаметазона, Метилпреднизолона или прочих. Это позволяет скорректировать состояние. При неэффективности показаны иммунодепрессанты (Метотрексат и аналогичные).
- При склонности к тромбозам необходимо применение антиагрегантов. Тиклопидина, Аспирина, Тромбо-асс, Клопидогрела, Реополиглюкина и прочих.
- В виде симптоматической меры практикуется применение гидромочевины, интерферона.
- Злокачественные первичные состояния корректируются трансплантацией костного мозга.
Лечение тромбоцитоза многогранно, определяется этиологией и тяжестью процесса.
Прогноз
В 80-90% благоприятный. Далее все зависит от конкретного происхождения расстройства. Имеет смысл спросить о перспективах своего лечащего врача.
Профилактика
Как таковых методов нет. Достаточно держать иммунитет в тонусе, не допускать инфекционных, глистных инвазий (не контактировать с дикими животными, мыть продукты и термически обрабатывать их, соблюдать правила гигиены).
Возможные последствия
Среди осложнений:
- Образование сгустков и закупорка сосудов.
- Инфаркт.
- Инсульт.
- Массивное кровотечение.
- Инвалидность или гибель.
Тромбоцитоз — заболевание сложное, требующее ранней коррекции под контролем гематолога. Задача непростая, нужно время. Но при правильном подходе получается добиться компенсации.
Таким образом заболевание не будет сказываться на качестве и продолжительности жизни пациентов.