Синдром обструктивного апноэ сна
Апноэ во сне — Википедия
Материал из Википедии — свободной энциклопедии
Апноэ во сне — разновидность апноэ, для которого характерно прекращение лёгочной вентиляции во время сна более чем на 10 секунд. Чаще оно длится 20—30 секунд, хотя в тяжёлых случаях может достигать 2-3 минут и занимать до 60 % общего времени ночного сна. При регулярных апноэ (обычно не менее 10—15 в течение часа) возникает синдром апноэ во сне с нарушением структуры сна и дневной сонливостью, ухудшением памяти и интеллекта, жалобами на снижение работоспособности и постоянную усталость. Различают обструктивное и центральное апноэ во сне, а также их смешанные формы.
Сужение верхних дыхательных путей во время сна предрасполагает к обструктивным апноэ. При апноэ длительностью более 10 секунд возникает состояние гипоксии и гиперкапнии с метаболическим ацидозом, с увеличением выраженности изменений по мере нарастания длительности апноэ. На определённом пороге этих изменений наступает пробуждение или переход в поверхностную стадию сна, при которой повышается тонус мышц глотки и рта с восстановлением проходимости глотки. Это сопровождается серией глубоких вдохов, обычно с сильным храпом. По мере нормализации показателей газового состава крови наступает более глубокая фаза сна.
У больных обструктивными апноэ не происходит снижения артериального давления во время сна; во время эпизода апноэ оно, напротив, резко повышается. В связи с этим, обструктивные апноэ во сне являются фактором риска заболеваний сердечно-сосудистой системы — артериальной гипертензии (у 40-90 % больных), ишемической болезни сердца, инсульта[2],[неавторитетный источник?] диабета[3].
В некоторых случаях (до 10 %) при обструктивных апноэ развивается лёгочная гипертензия с правожелудочковой недостаточностью, хронической гиперкапнией и гипоксией, связанными с ослаблением нервной импульсации в дыхательной мускулатуре или генерализованной бронхиальной обструкцией. В сочетании с ожирением (являющимся одним из факторов риска обструктивных апноэ) и сонливостью эта картина носит название «пиквикский синдром».
«Золотым стандартом» лечения обструктивного апноэ сна является так называемая СИПАП-терапия (от англ. Constant Positive Airway Pressure, CPAP), выполняемая с помощью СИПАПов — специальных приборов, нагнетающих воздух под давлением в дыхательные пути и создающих постоянное положительное давление. Создается так называемая «воздушная шина», которая препятствует коллапсу во время сна. На сегодня это самый эффективный метод лечения этого заболевания. [4]
Также было замечено прекращение храпа, дневной сонливости и уменьшение апноэ во сне у людей, играющих на австралийской дудке диджериду, благодаря тренировке верхних дыхательных путей из-за специфической техники дыхания[5][6][7].
Центральные апноэ во сне наблюдается в норме, чаще при засыпании и в фазе быстрого сна. У здоровых лиц центральные апноэ редки и не сопровождаются патофизиологическими и клиническими проявлениями. При нарушении стабильности функционирования центральных (стволовых) механизмов регуляции дыхания развиваются дыхательные нарушения характерные для обструктивных апноэ. Чаще наблюдается гипокапния без гипоксемии, реже формируется гиперкапния и гипоксемия, сопровождающиеся лёгочной гипертензией и правожелудочковой недостаточностью. Отмечаются частые ночные пробуждения с дневной сонливостью.
- ↑ Disease Ontology release 2019-08-22 — 2019-08-22 — 2019.
- ↑ https://www.sciencedaily.com/releases/2012/10/121002092722.htm
- ↑ E. Frija-Orvoën. [Obstructive sleep apnea syndrome: Metabolic complications] // Revue Des Maladies Respiratoires. — 2016-03-23. — ISSN 1776-2588. — doi:10.1016/j.rmr.2015.11.014.
- ↑ Bing Lam, Kim Sam, Wendy Y. W. Mok, Man Tat Cheung, Daniel Y. T. Fong. Randomised study of three non-surgical treatments in mild to moderate obstructive sleep apnoea // Thorax. — 2007-04-01. — Т. 62, вып. 4. — С. 354–359. — ISSN 0040-6376. — doi:10.1136/thx.2006.063644.
- ↑ Игра на старой дудке останавливает храп (рус.). membrana.ru (23 декабря 2005). Дата обращения 14 ноября 2014.
- ↑ Апноэ сна. Пер. с англ. Н. Д. Фирсовой (2017).
- ↑ Milo A Puhan, Alex Suarez, Christian Lo Cascio, Alfred Zahn, Markus Heitz, Otto Braendli. Didgeridoo playing as alternative treatment for obstructive sleep apnoea syndrome: randomised controlled trial (англ.) // The BMJ : еженедельный реферируемый научный журнал. — BMJ Group, 2006. — Vol. 332. — P. 266. — ISSN 0959-8138. — doi:10.1136/bmj.38705.470590.55.
Синдром обструктивного апноэ сна: причины, признаки, лечение
Здоровый сон нужен для плодотворной деятельности. Благодаря ему, обрабатывается текущая информация и восстанавливаются силы. Но большинство людей жалуются, что не чувствуют себя отдохнувшими после пробуждения. Причин недосыпания может быть несколько, а иногда это указывает на появление серьезного заболевания.
Содержание статьи:
Особенности дыхания человека во сне
Насыщение крови кислородом и выведение из организма избытков углекислого газа считается жизненно важной функцией. Поэтому дыхание ни на минуту не прекращается. Во время ночного отдыха все мышечные ткани расслабляются. Вследствие этого проходящий через верхние дыхательные пути воздух вызывает колебание их стенок. Так появляются звуки храпа.
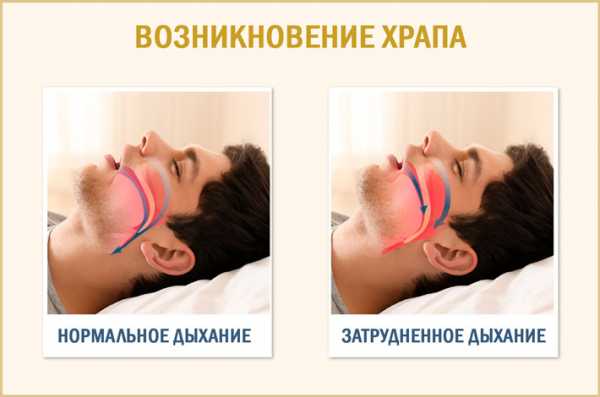
Временами стенки глотки могут настолько смыкаться, что даже при наличии дыхательных движений, воздух не попадает в легкие. Происходит остановка дыхания, в результате чего страдать будет весь организм.
Синдром обструктивного апноэ сна
Апноэ, согласно МКБ-10, относится к классу болезней нервной системы. Пациенты просыпаются по причине удушья, так как происходит блокирование дыхательных путей, причем активность их мускулатуры сохраняется. Такой тип патологии носит название обструктивный. Меняется объем содержащегося кислорода и углекислого газа в крови. Вследствие гипоксии организм делает очередной вдох для получения недостающего воздуха, но такие попытки остаются безуспешными и лишь вызывают микропробуждения человека.
Специалисты выделяют еще две формы недуга: центральная и смешанная. Механизм возникновения их отличается, но симптоматика похожая. Если приступы удушья появляются часто, страдает качество отдыха, вследствие чего развивается синдром обструктивного апноэ сна.
Механизм развития
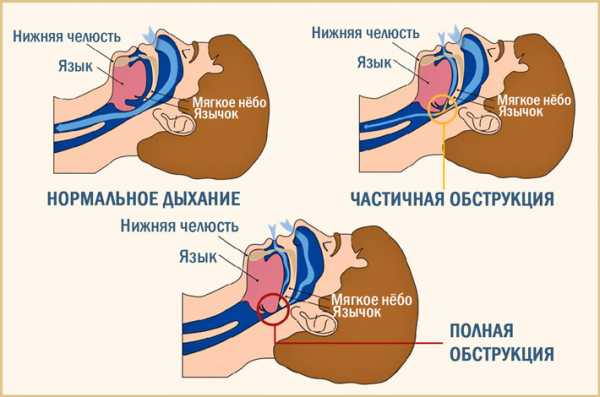
Иногда происходящие нарушения объясняются сомкнутостью мышц глотки. Дыхание останавливается, так как просвет для прохождения воздушного потока закрывается на определенное время. Поэтому в данном случае недуг имеет название от слова «обструкция» или закупоривание.
Важно знать! Длительность подобных эпизодов составляет от 10 секунд до минуты, количество повторов достигает сотни раз в час. Это становится причиной частых ночных пробуждений.
Подобные препятствия развиваются постепенно, на протяжении многих лет. Когда дыхательный просвет сужается, вибрируют мягкие ткани. Человек начинает храпеть, вследствие чего объем поступившего кислорода в легкие будет значительно меньше. При этом появляются начальные признаки гипоксии. Под утро у пациентов наблюдается гипертония и головные боли, а в течение дня – сонливость.
Причины возникновения
В большинстве случаев болезнь поражает людей с избыточным весом. Появившиеся жировые отложения на наружной части глотки сдавливают ее, мышцы теряют тонус и пациент перестает дышать. Кроме ожирения, провоцировать патологию могут другие причины:
- Эндокринные расстройства.
- Травмы головного мозга.
- Неврологические заболевания.
- Стрессы.
- Прием лекарств (транквилизаторов, снотворных и успокаивающих, тестостерона).
- Употребление табака и алкоголя.
- Анатомические особенности (узкость носовых ходов, увеличение мягкого неба и миндалин).
- Искривление перегородки носа, имеющиеся в нем новообразования.
- Аллергический или хронический ринит.
- Сердечная недостаточность.
Важно знать! Чаще всего наблюдается сочетание нескольких факторов. У ребенка нарушение формируется при хроническом тонзиллите, аллергическом рините, крайне редко – при ожирении.
Симптоматика
Так как данные нарушения проявляются в спящем состоянии, лучше всего они заметны соседу по комнате. Основными симптомами болезни считаются громкий храп и длительные паузы между вдохами, после чего человек всхрапывает и дыхание восстанавливается.
Для клинической картины патологии характерны следующие признаки:
- Ночная изжога.
- Частые позывы мочиться.
- Сильная потливость.
- Сухость во рту.
- Кошмарные сновидения.
- Повышенная подвижность конечностей.
- Пробуждения из-за ощущения нехватки воздуха.
- Головные боли по утрам.
- Дневная сонливость.
- Снижение работоспособности.
- Заторможенность умственной деятельности.
- Снижение либидо.
Группы риска
Вероятность появления недуга больше у мужчин. Возрастные изменения могут провоцировать сбои в дыхательных процессах. Также в группу риска входят:
- Курильщики.
- Лица, имеющие расстройства метаболизма (ожирение крайней степени).
- Аллергики.
- Гипертоники.
- Диабетики.
- Женщины в период беременности и менопаузы.
У некоторых существует наследственная предрасположенность к данному недугу. Аномальное строение нижней челюсти, анатомические особенности носоглотки и гортани могут влиять на развитие синдрома.
Степени тяжести
Заболевание по тяжести делят на три степени. Определение их основано на суммарном количестве остановок дыхания и его нарушений в течение часа (гипопноэ). Выделяют следующие формы развития болезни:
| Форма | Частота эпизодов в час | Характер болезни |
|---|---|---|
| Легкая | 5 – 15 | Незначительное ухудшение работоспособности. Дневная сонливость. |
| Умеренная | 15 – 30 | Тяжелое пробуждение по утрам, усталость в течение дня. Снижение концентрации внимания. |
| Тяжелая | 30 и более | Человек непроизвольно засыпает при монотонных занятиях, в любое время, при этом приступ удушья наступает почти сразу же. Появляются другие проблемы со здоровьем. |
Данная классификация характерна для взрослых. У детей до 12 лет показатели отличаются: при индексе 10 и выше определяется развитие тяжелой степени патологии.
В зависимости от тяжести нарушений дыхания подбираются подходящие методы лечения. Для борьбы с заболеванием легкой степени достаточной будет смена образа жизни. Терапия умеренной и тяжелой формы требует более серьезного подхода.
Угроза для здоровья
Некоторые считают безобидными подобные аномалии, поэтому ничего не предпринимают. Но с точки зрения сомнологии, данный недуг имеет несколько опасностей, а иногда повышается риск летального исхода. Согласно исследованиям, смертностью заканчиваются те случаи, когда пациенты не занимались лечением болезни.

Игнорировать ночные приступы удушья нельзя. Ведь последствия его трудно поддаются традиционной терапии. Первыми страдают органы, нуждающиеся в большом количестве кислорода – сердце и мозг, поэтому наблюдаются следующие осложнения:
- Сердечная недостаточность, ИБС.
- Гипертония.
- Аритмия.
- Гипоксия.
- Инфаркт, инсульт.
- Сдвиг в обмене веществ.
- Невротические состояния.
Особенно страдает полноценный ночной отдых. Недостаток кислорода подает сигнал мозгу проснуться, чтобы предупредить удушье. Таким микропробуждениям свойственно состояние дремоты, что уменьшает продолжительность фазы глубокого сна или вообще приводит к их отсутствию. Под утро наблюдаются усталость, сонливость, заторможенность. В борьбе с данными симптомами пациент пытается восстановить силы, злоупотребляя кофе и едой, но не всегда это является лучшим решением проблемы.
Кислородное голодание и отсутствие глубокой стадии сна нарушают продукцию гормона роста. Вследствие этого жир не превращается в необходимую энергию, а откладывается. При этом даже попытки сбросить вес остаются безрезультатными. Жировые отложения в шейном отделе содействуют прогрессированию болезни. Поэтому такие случаи требуют специального и своевременного лечения.
Диагностика нарушений
Выявлением данной патологии занимается сомнолог. После собеседования с больным, он назначает диагностику. Обязательными процедурами в таких случаях считаются:
- Клинический анализ крови и исследование ее газового состава.
- Исследование функции респирации.
- Рентгенография легких.
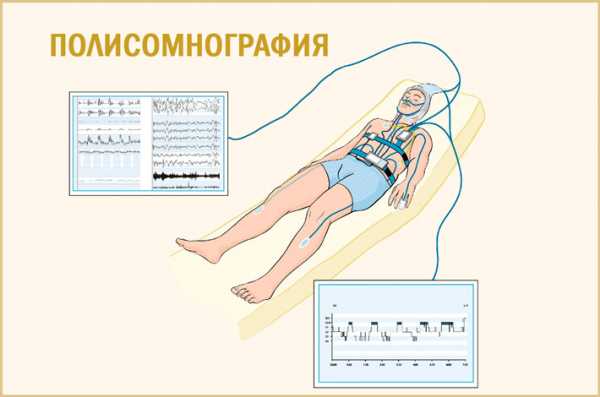
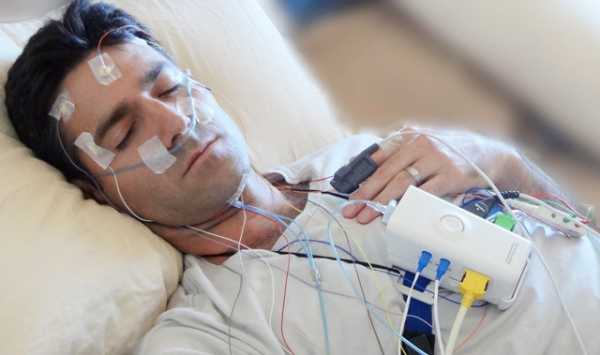
Благодаря новым технологическим устройствам, некоторые диагностические процедуры рекомендуется выполнить в домашних условиях. В исследовательских учреждениях специалистами по сомнологии проводится специальное тестирование – полисомнография. Принцип ее заключается в следующем: ночью с помощью особого прибора фиксируются движения глаз, активность мозга, параметры дыхания, объем кислорода в крови, проводится оценка работы сердца. После обследования специалист определяет тип апноэ, степень тяжести патологии и подбирает приемлемое лечение.
Лечение патологии
Программа терапии будет зависеть от типа выявленного синдрома и индивидуальных особенностей организма больного. Лечение будет эффективным, если направлено на устранение причины, вызвавшей недуг.
Медикаментозное
Для лечения синдрома лекарств, как таковых, не существует. Но полезными могут быть препараты, которые устраняют сопутствующую симптоматику. Часто они используются в сочетании с назначенной стандартной терапией. К ним относятся кортикостероиды, средства, применяемые в борьбе с нарколепсией, назальные капли и спреи, увлажняющие слизистую носоглотки.
Оперативное
Хирургическое вмешательство проводится в крайних случаях, при обнаружении серьезных осложнений (аденоиды, искривление носовой перегородки). Существует несколько видов операций, улучшающих качество жизни больных. К ним относятся:
- Лазерная пластика мягкого неба.
- Увулопалатопластика.
- Трахеостомия.
- Бариатрическая хирургия.
Использование приспособлений
Использование внутриротовых устройств эффективно при легких формах обструктивного апноэ. Специальные капы и аппликаторы обеспечивают расширение просвета глотки и удерживают нижнюю челюсть в правильном положении. Применение СИПАП-терапии увеличивает давление вдыхаемого воздуха, рекомендуется даже при тяжелых формах болезни.
Народные средства
Альтернативой медикаментозного лечения является народная медицина. В ее арсенале рецепты с травами, медом и другими природными компонентами. Такие несложные процедуры, как солевые ванны, закапывание носа раствором морской соли или облепиховым маслом, употребление капустного сока, облегчают симптоматику болезни.
Дополнительные рекомендации для страдающих апноэ
Иногда в решении проблемы можно обойтись без консультации специалиста. Многие пациенты увидели положительные результаты, следуя простым рекомендациям:
- Избавиться от вредных привычек.
- Спать на боку.
- Не переедать на ночь.
- Ложиться так, чтобы голова была приподнята.
- Сбросить лишний вес.
- Обеспечить свободное дыхание носом.
Поза во время сна и организация спального места
Положение тела заметно сказывается на частоте ночных приступов. Обычно страдают люди, спящие на спине, поэтому в таком случае нужно постараться лечь на бок. Необходимо позаботиться, чтобы у изголовья кровать была приподнята. Для этого используют специальные подушки или что-то подкладывают под матрац. Спальное помещение надо регулярно проветривать, воздух должен быть достаточно влажным.
Коррекция веса
Так как вероятность апноэ есть у тучных людей, необходимо задаться целью сбросить лишний вес. Специалисты рекомендуют придерживаться здоровой диеты, увеличить физическую активность. С уменьшением жировой ткани стенок глотки облегчается дыхательный процесс. Развитие сопутствующих симптомов замедляется, появление ночных эпизодов становится реже.
Здоровый образ жизни как лучшее средство для профилактики
Самой лучшей рекомендацией по профилактике синдрома является устранение всех условий для его возникновения. Ключевую роль в этом играет коррекция образа жизни больного, предполагающая следующие меры:
- Отказаться от курения.
- Не злоупотреблять алкоголем, особенно на ночь.
- Заниматься физическими упражнениями.
- Не принимать без острой надобности препараты, расслабляющие гладкую мускулатуру.
Совет! Если появление патологии возникло на фоне других нарушений, происходящих в организме, вначале нужно лечить основное заболевание. Подтягивание и укрепление тканей носоглотки поможет избежать появления очередных приступов.
Синдром считается актуальной проблемой медицины, так как увеличивает риск развития сердечно-сосудистых нарушений. Своевременное выявление опасных признаков предупреждает осложнения и вероятность летального исхода.
Синдром сонных апноэ - причины, симптомы, диагностика и лечение
Синдром сонных апноэ - это нарушение сна, сопровождаемое эпизодами остановки носоротового дыхания продолжительностью не менее 10 секунд. При синдроме сонных апноэ может регистрироваться от 5 до 60 и более кратковременных остановок дыхания. Также отмечается храп, беспокойный ночной сон, дневная сонливость, снижение работоспособности. Наличие синдрома сонных апноэ выявляется при проведении полисомнографии, а его причины – в ходе оториноларингологического обследования. Для лечения синдрома сонных апноэ используются немедикаментозные (специальные оральные приспособления, кислородотерапия), медикаментозные и хирургические методы, направленные на устранение причины нарушения.
Общие сведения
Синдром сонных (ночных) апноэ – расстройство дыхательной функции, характеризующееся периодическими остановками дыхания во сне. Кроме ночных остановок дыхания для синдрома сонных апноэ характерны постоянный сильный храп и выраженная дневная сонливость. Остановка дыхания во сне является потенциально опасным для жизни состоянием, сопровождающимся гемодинамическими расстройствами и нестабильной сердечной деятельностью.
Дыхательные паузы продолжительностью 10 секунд при синдроме сонных апноэ вызывают гипоксию (недостаток кислорода) и гипоксемию (повышение углекислоты), стимулирующие головной мозг, что ведет к частым пробуждениям и возобновлению дыхания. После нового засыпания вновь следует кратковременная остановка дыхания и пробуждение. Количество эпизодов апноэ зависит от тяжести нарушений и может повторяться от 5 до 100 раз в час, складываясь в общую продолжительность дыхательных пауз до 3-4 часов за ночь. Развитие синдрома сонных апноэ нарушает нормальную физиологию сна, делая его прерывистым, поверхностным, некомфортным.
По статистике, синдромом сонных апноэ страдают 4% мужчин и 2% женщин среднего возраста, с возрастом вероятность апноэ возрастает. Женщины наиболее подвержены развитию апноэ в период менопаузы. Близкой к апноэ респираторной дисфункцией является гипноэ – уменьшение объема дыхательного потока на 30% и более по сравнению с обычным на протяжении 10 секунд, ведущее к снижению перфузии кислорода более чем на 4%. У здоровых лиц встречается физиологическое апноэ - короткие, периодически возникающие остановки дыхания во сне длительностью не более 10 секунд и с частотой не более 5 в один час, считающиеся вариантом нормы и не угрожающие здоровью. Решение проблемы требует интеграции усилий и знаний в области оториноларингологии, пульмонологии, сомнологии.
Синдром сонных апноэ
Причины
Нарушения регуляции дыхательной функции со стороны ЦНС при синдроме центральных сонных апноэ могут вызываться травмами, сдавлениями стволового отдела головного мозга и задней черепной ямки, поражениями головного мозга при синдроме Альцгейма-Пика, постэнцефалитическом паркинсонизме. У детей встречается первичная недостаточность дыхательного центра, вызывающая синдром альвеолярной гиповентиляции, при котором наблюдается цианотичность кожных покровов, эпизоды апноэ во сне при отсутствии легочной или кардиальной патологии.
Синдром обструктивных сонных апноэ чаще встречается у лиц, страдающих ожирением, эндокринными расстройствами, подверженных частым стрессам. К развитию обструктивного синдрома апноэ во сне предрасполагают анатомические особенности верхних дыхательных путей: короткая толстая шея, узкие носовые ходы, увеличенное мягкое небо, миндалины или небный язычок. В развитии синдрома сонных апноэ имеет значение наследственный фактор.
Патогенез
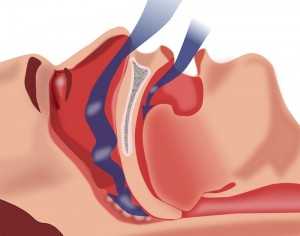
Развитие синдрома обструктивных сонных апноэ происходит в результате фарингеального коллапса, возникающего в процессе глубокого сна. Спадение воздухоносных путей на уровне глоточного отдела во время каждого эпизода апноэ вызывает состояния гипоксии и гиперкапнии, сигнализирующие головному мозгу о необходимости пробуждения. Во время пробуждения воздухоносная функция и вентиляция легких восстанавливаются. Нарушения проходимости верхних воздухоносных путей могут развиваться позади мягкого неба или корня языка, между задней стенкой глотки и хоанами - внутренними носовыми отверстиями, на уровне надгортанника.
Классификация
По патогенетическому механизму развития синдрома сонных апноэ выделяют его центральную, обструктивную и смешанную формы. Синдром центральных сонных апноэ развивается в результате нарушения центральных механизмов регуляции дыхания вследствие органических поражений головного мозга или первичной недостаточности дыхательного центра. Апноэ во сне при центральной форме синдрома обусловлено прекращением поступления к дыхательной мускулатуре нервных импульсов. Этот же механизм развития лежит в основе периодического дыхания Чейн-Стокса, которое характеризуется чередованием поверхностных и редких дыхательных движений с частыми и глубокими, переходящими затем в апноэ.
Синдром обструктивных сонных апноэ развивается вследствие спадения или окклюзии верхних дыхательных путей при сохранении дыхательной регуляции со стороны ЦНС и активности дыхательной мускулатуры. Некоторые авторы включают синдром обструктивных сонных апноэ в синдромный комплекс обструктивных апноэ-гипноэ, к которому также относится ряд респираторных дисфункций, развивающихся во сне:
- Cиндром гиповентиляции – характеризуется устойчивым снижением вентиляции легких и перфузии крови кислородом.
- Cиндром патологического храпа
- Cиндром ожирения-гиповентиляции – газообменные нарушения, развивающиеся на фоне избыточного увеличения массы тела и сопровождающиеся стойким снижением перфузии крови кислородом с дневными и ночными гипоксемиями.
- Cиндром сочетанной обструкции респираторных путей – сочетание нарушений проходимости верхних (на уровне глотки) и нижних (на уровне бронхов) дыхательных путей, приводящие к развитию гипоксемии.
Синдром смешанных сонных апноэ включает комбинацию механизмов центральной и обструктивной формы. По количеству эпизодов апноэ устанавливается степень тяжести течения синдрома сонных апноэ:
- до 5 эпизодов апноэ в час (или до 15 апноэ-гипопноэ) - синдрома сонных апноэ нет;
- от 5 до 15 апноэ в час (или от 15 до 30 апноэ-гипопноэ) – синдром сонных апноэ легкой степени;
- от 15 до 30 апноэ в час (или от 30 до 60 апноэ-гипопноэ) - синдром сонных апноэ средней степени;
- свыше 30 апноэ в час (или более 60 апноэ-гипноэ) - синдром сонных апноэ тяжелой степени.
Симптомы
Зачастую пациенты с синдромом сонных апноэ сами не подозревают о своем заболевании и узнают о нем от тех, кто спит рядом. Основными проявлениями синдрома сонных апноэ служат храп, беспокойный и прерывистый сон с частыми пробуждениями, эпизоды остановок дыхания во сне (по свидетельству лиц, окружающих пациента), чрезмерная двигательная активность во сне.
В результате неполноценного сна у пациентов развиваются нейрофизиологические нарушения, проявляющиеся головными болями по утрам, разбитостью, избыточной дневной сонливостью, снижением работоспособности, раздражительностью, утомляемостью в течение дня, снижением памяти и концентрации внимания.
Со временем у пациентов, страдающих синдромом сонных апноэ, увеличивается масса тела, развивается половая дисфункция. Синдром сонных апноэ отрицательно влияет на сердечную функцию, способствуя развитию аритмий, сердечной недостаточности, приступов стенокардии. У половины пациентов с синдромом сонных апноэ имеется сопутствующая патология (артериальная гипертония, ИБС, бронхиальная астма, хроническая обструктивная болезнь легких и др.), значительно утяжеляющая течение синдрома. Развитие апноэ во сне нередко встречается при синдроме Пиквикка – заболевании, сочетающем недостаточность правых отделов сердца, ожирение и дневную сонливость.
У детей о синдроме сонных апноэ могут свидетельствовать дыхание через рот в дневное время, ночное и дневное недержание мочи, чрезмерная потливость во сне, сонливость и медлительность, поведенческие нарушения, сон в необычных позах, храп.
Осложнения
Нарушения сна при синдроме сонных апноэ может тяжело отразиться на качестве жизни. Снижение концентрации внимания в дневное время повышает риск травматизма и несчастных случаев на производстве, в быту и повседневной деятельности.
Увеличение частоты эпизодов апноэ прямо влияет на повышение уровня утреннего артериального давления. Во время дыхательных пауз может развиваться нарушение сердечного ритма. Все чаще синдром сонных апноэ называют причиной развития инсульта у молодых мужчин, ишемии и инфаркта миокарда у пациентов с атеросклерозом. Синдром сонных апноэ утяжеляет течение и прогноз хронической легочной патологии: ХОБЛ, бронхиальной астмы, хронического обструктивного бронхита и т. д.
Диагностика
В распознавании синдрома сонных апноэ важен контакт с родственниками пациента и их участие в установлении факта остановок дыхания во сне. Для диагностики синдрома сонных апноэ в амбулаторной практике используется метод В. И. Ровинского: один из родственников во время сна пациента засекает с помощью часов с секундной стрелкой продолжительность дыхательных пауз.
При осмотре у пациентов обычно определяется индекс массы тела (ИМТ) > 35, что соответствует II степени ожирения, окружность шеи > 40 см у женщин и 43 см у мужчин, показатели артериального давления превышают 140/90 мм рт. ст.
Пациентам с синдромом сонных апноэ проводится консультация отоларинголога, в ходе которой нередко выявляется патология ЛОР-органов: ринит, синусит, искривление перегородки носа, хронический тонзиллит, полипоз и др. Исследование носоглотки дополняется фарингоскопией, ларингоскопией и риноскопией с помощью гибкого фиброэндоскопа.
Достоверную картину наличия синдрома сонных апноэ позволяет установит проведение полисомнографического исследования. Полисомнография сочетает в себе длительную (свыше 8 часов) одновременную регистрацию электрических потенциалов (ЭЭГ головного мозга, ЭКГ, электромиограммы, электроокулограммы) и респираторной активности (воздушных потоков, проходящих через рот и нос, дыхательных усилий мускулатуры брюшной и грудной полости, насыщение (SaO 2) крови кислородом, феномена храпа, позы тела во время сна). При анализе записи полисомнографии определяется количество и длительность эпизодов апноэ во сне и степень выраженности происходящих при этом изменений.
Вариантом полисомнографии является полиграфическое исследование – ночная регистрация электрических потенциалов организма, включающая от 2 до 8 позиций: ЭКГ, носового дыхательного потока, грудного и брюшного усилия, насыщения кислородом артериальной крови, мышечной активности нижних конечностей, звукового феномена храпа, позиции тела во время сна.
Лечение синдрома сонных апноэ
Программа лечения может включать использование немедикаментозных, медикаментозных и хирургических методов воздействия на причину заболевания. Общие рекомендации при нетяжелых нарушениях ночного дыхания включают сон с приподнятым головным концом кровати (на 20 см выше обычного), исключение сна в положении на спине, закапывание на ночь ксилометазолина (галазолина) в нос для улучшения носового дыхания, полоскание горла раствором эфирных масел, лечение патологии ЛОР-органов (хронического ринита, синусита), эндокринопатий, исключение приема снотворных и алкоголя, снижение веса.
Во время сна возможно применение различных оральных приспособлений (выдвигателей нижней челюсти, удерживателей языка), способствующих поддержанию просвета дыхательных путей, кислородотерапии.
Использование чрезмасочной аппаратной СИПАП–терапии (СИПАП-вентиляции), обеспечивающей поддержание постоянного положительного давления воздухоносных путей, позволяет нормализовать ночное дыхание и улучшить дневное самочувствие пациентов с синдромом сонных апноэ. Этот метод на сегодняшний день считается наиболее перспективным и эффективным. Назначение приема теофиллина не всегда дает желаемый эффект у пациентов с обструктивным ночным апноэ. При центральной форме синдрома сонных апноэ возможен положительный эффект от приема ацетазоламида.
Оперативные вмешательства при синдроме сонных апноэ рассматриваются как вспомогательные в случаях имеющихся аномалий и дефектов в строении верхних респираторных путей или их хронических заболеваниях. В ряде случает аденоидэктомия, коррекция носовой перегородки и тонзиллэктомия позволяют полностью устранить причины синдрома сонных апноэ. Операции по увулопалатофарингопластике и трахеостомии проводятся при крайне тяжелых расстройствах.
Прогноз и профилактика
Синдром сонных апноэ является далеко не безобидным расстройством. Нарастание клинической симптоматики происходит со временем и может вызывать тяжелую степень инвалидности или летальный исход у 40% пациентов в первые 5 лет развития заболевания, у 50% - на протяжении последующих 5 лет и у 94% пациентов с 15-летним стажем заболевания.
Показатели уровня смертности у пациентов с синдромом сонных апноэ в 4,5 раза превышают таковые в общей популяции. Применение СРАР-терапии позволило сократить уровень смертности на 48% и увеличить продолжительность жизни на 15 лет. Однако, этот метод не оказывает воздействия на патогенез синдрома сонных апноэ.
Профилактика возможных осложнений апноэ во сне диктует необходимость участия в лечении синдрома специалистов пульмонологов, отоларингологов, кардиологов, неврологов. В случае синдрома сонных апноэ можно говорить только о проведении неспецифической профилактики, включающей в себя нормализацию веса, отказ от курения, приема снотворных препаратов, алкоголя, лечение заболеваний носоглотки.
Ильинская больница :: Синдром обструктивного апноэ сна
Синдром обструктивного апноэ сна (СОАГС) – заболевание, которое характеризуется периодически наступающей остановкой дыхания во сне длительностью более 10 секунд в сочетании с храпом, частыми пробуждениями и выраженной дневной сонливостью.
- Наши специалисты.
Диагностику и лечение нарушений сна проводит Светлана Вострухова, кардиолог-сомнолог, кандидат медицинских наук. Доктор Вострухова - специалист по лечению синдрома апноэ сна, храпа, соннозависимой дыхательной недостаточности, синдрома ожирения-гиповентиляции, бессонницы. Лечение осуществляется в тесном взаимодействии с кардиологами, пульмонологами, эндокринологами, оториноларингологами, неврологами, психотерапевтами, реабилитологами и семейным врачом пациента.
- Механизм СОАС.
При СОАС происходит периодическое спадение верхних дыхательных путей. При этом движения грудной клетки – попытки вдоха – сохраняются. Дыхание останавливается, уровень кислорода в крови начинает снижаться. Недостаток кислорода стимулирует дыхательный центр, диафрагма начинает сокращаться чаще и сильнее, но ее усилий не хватает для того, чтобы преодолеть спадение верхних дыхательных путей, протянув воздух через «пробку» из мягких тканей. Таким образом, пациенту нужно сделать еще более сильный вдох, подключив грудные мышцы. Но когда человек спит, его скелетная мускулатура расслаблена. И для того, чтобы сделать сильный резкий вдох, необходимо микропробуждение, которое длится 3-4 секунды. Сознание за это время, как правило, включиться не успевает. До того, как снова погрузиться в сон, человек успевает сделать несколько глубоких вдохов, уровень кислорода в крови повышается. Но как только пациент засыпает, у него снова возникает остановка дыхания, и снова возникает микропробуждение. Таких микропробуждений у больного с синдромом апноэ сна может быть до сотни за час, и глубоких фаз сна пациент либо вообще не достигает, либо они продолжаются очень короткое время. Неудивительно, что пациенты с апноэ просыпаются утром с тяжелой головой, невыспавшиеся, часто с высоким артериальным давлением, а днем страдают от сонливости, с которой не могут справиться и засыпают на рабочем месте или, что много хуже, за рулем.
- Неосложнённый храп.
Человек может умеренно храпеть в положении на спине на протяжении нескольких лет, при этом остановок дыхания во сне нет. Достаточно повернуться на бок и дальше спокойно спать без храпа. Однако опасен не звуковой феномен храпа, а то, что за храпом может скрываться. Неосложнённый храп довольно часто встречается у молодых пациентов и у людей с искривленной носовой перегородкой. Важно помнить, что неосложнённый храп рано или поздно станет осложненным, то есть храп является предвестником синдрома апноэ во сне.
Синдром апноэ/гипопноэ сна – довольно распространённое явление. Каждый третий мужчина старше 60 лет имеет СОАГС. Среди пациентов, страдающих гипертонической болезнью, не меньше трети больных имеют синдром апноэ сна. Среди пациентов, чья гипертония плохо поддаётся лечению (особенно ночная гипертензия), доля апноиков достигает 80%. Более 90% людей с ожирением и индексом массы тела больше 40 имеют синдром обструктивного апноэ сна средней или тяжёлой степени.
- Избыточная масса тела и СОАГС.
СОАГС подвержены пациенты с избыточным весом. Объем жировой клетчатки у таких людей увеличен не только в области живота и бедер, но и в области лица и шеи, а также в мягком небе, глотке, корне языка. Язык становится больше, мягкое нёбо провисает ниже, глотка сужается. Когда человек засыпает, мышцы расслабляются. Язык несколько заваливается в сторону глотки, мягкое нёбо опускается ещё ниже, и происходит характерное смыкание мягких тканей. На начальных стадиях болезни такое смыкание, как правило, происходит только в положении лёжа на спине, особенно если немного запрокинута голова.
В дальнейшем по мере нарастания жировой массы, отёка мягких тканей ротоглотки, которые каждую ночь бьются и трутся друг о друга, храп присоединяется и в положении на боку. Если к тому же человек курит, это ещё больше ухудшает состояние слизистой и ситуацию в целом. СОАС подвержены пациенты с массивной шеей. Когда объём шеи больше 43 см, это уже повод задуматься.
Нарушения дыхания развиваются у пациента с ожирением и за счет висцерального («нутряного») жира. Чтобы сделать глубокий вдох, диафрагме нужно опуститься, но в положении лежа опускаться ей некуда, живот подпирает ее. Нередко приходится наблюдать, как у больного с выраженным ожирением исходно нормальное насыщение крови кислородом в положении лежа значительно снижается. То есть, пока человек стоит или сидит, насыщение крови кислородом (сатурация) близко к 100%, стоит ему лечь, особенно с низким изголовьем – и мы видим снижение сатурации на 6-10%, а иногда и более. Как только такой пациент засыпает, на фоновый дефицит кислорода накладываются провалы сатурации, связанные с остановками дыхания. Такое состояние называется хронической соннозависимой гипоксемией.
У мужчин СОАС встречается чаще чем у женщин из-за того, что у них больше висцерального жира - жира, который скапливается не в подкожных слоях организма, а вокруг жизненно важных органов брюшной полости. Однако если женщина набирает вес по андроидному типу – массивное туловище и тонкие ноги - то риски апноэ у нее эквивалентны риску у мужчины.
- Патология ЛОР-органов и СОАГС.
Синдром апноэ сна встречается и у худых людей. Такие пациенты чаще становятся клиентами ЛОР-врачей, чем сомнологов. У них, помимо храпа, часто бывает затруднено носовое дыхание. Кроме того, к апноэ предрасполагают особенности строения лицевого скелета: при маленькой нижней челюсти, при изменённой конфигурации верхней челюсти, при «волчьей пасти». Также способствует появлению апноэ наличие гипертрофии глоточных или нёбных миндалин. В этом случае тонзиллэктомия или аденотомия могут не только избавить пациента от очага хронической инфекции, но и решить проблему храпа.
- Если у человека в наличии два или более из перечисленных ниже симптомов, то это повод заподозрить апноэ и провести скрининговое обследование:
Храп, остановки дыхания во сне (со слов пациента или родственников), избыточная масса тела, повышенное артериальное давление по утрам, дневная сонливость, учащенное ночное мочеиспускание, головные боли по утрам, неосвежающий ночной сон, пересыхание рта и заложенность носа по ночам, ночная изжога, маленькая нижняя челюсть, или иные особенности строения лицевого скелета
- Снижение критики к своему состоянию.
Человек, страдающий синдромом обструктивного апноэ сна, встаёт с тяжёлой головой, постоянно не высыпается. Он засыпает на совещаниях, засыпает за рулём, тем самым создавая опасную ситуацию на дороге. При этом пациенты с СОАС сами редко высказывают жалобы. Вследствие того, что треть суток они находятся в довольно глубокой гипоксии, у них снижается критика к своему состоянию. Когда врач спрашивает пациента с тяжелым сонным апноэ, беспокоит ли того дневная сонливость, тот отвечает: «нет», но при этом клюёт носом и почти засыпает. Поскольку в описанное состояние пациент входит постепенно, в течение длительного времени, то у него нет никаких маркеров – боли, временной утраты функции, которые могли бы резко и однозначно заставить пациента озаботиться своей проблемой. Поэтому нередко пациентов приводят супруги или другие члены семьи, обеспокоенные, что близкий человек по ночам плохо дышит.
Снижение когнитивных функций при тяжёлых формах СОАГС затрагивает все сферы жизни, в том числе, хоть и несколько медленнее, профессиональные навыки. Постепенно больному СОАГС становится всё тяжелей справляться с работой, его работоспособность снижается. Возникают трудности с концентрацией внимания, ухудшается память, падает инициативность. Конечно, здесь многое зависит от исходных характеристик личности. Если человек до СОАГС был активен, его когнитивные функции будут угасать медленнее, чем у того, кто был более пассивен. Если вспомнить Илью Ильича, главного героя романа И. Гончарова «Обломов», то он ещё до развития у него синдрома апноэ сна деятельным человеком не был. Автор романа гениально описал клинику синдрома апноэ сна у своего героя. Чем дальше, тем более у Обломова прогрессировала дневная сонливость. Собственно, именно во время послеобеденного сна его и настиг инсульт. С ним случилось три удара во сне, и последний был фатальным. Апноэ наложилось на природные особенности его личности и привело к смерти в возрасте сорока с небольшим лет.
- Главная угроза – инфаркт и инсульт.
Инфаркты и инсульты во время сна – это главная угроза СОАГС. В практике, увы, встречаются пациенты моложе 40 лет, перенесшие инсульт по причине апноэ и ставшие инвалидами, а также летальные случаи. Более 80% ночных инфарктов и инсультов случаются у больных СОАГС, своевременно не обратившихся к сомнологу и не восстановивших своё дыхание во время сна.
Механизм развития сосудистой катастрофы в этом случае таков: если дыхание остановится ненадолго, на 10-15 секунд, то давление будет снижаться – 1 фаза гипоксии. Но если остановка дыхания длится достаточно долго – 30-80 секунд – тогда по мере нарастания гипоксии происходит компенсаторное повышение артериального давления – 2 фаза гипоксии. Резкий подъём давления во время сна вызывает перегрузку сосудистого русла, и, соответственно, инфаркты и инсульты.
Апноэ приводит к нарушению функции сердечного автоматизма, также связанному с гипоксией. Наиболее часто развиваются ночные брадиаритмии, мерцание предсердий, преходящие блокады проводящих путей сердца.
- Жалобы пациентов с СОАГС.
СОАГС коварен в первую очередь тем, что это «немое» заболевание, не вызывающее у пациента явного дискомфорта, а те симптомы, которые все же беспокоят пациента, он сам объясняет другими причинами. Как правило, на храп жалуется партнёр пациента по спальне, но не сам больной. Ночные пробуждения с чувством нехватки воздуха, паническим ужасом, кошмарными сновидениями больной нередко расценивает как психическое или неврологическое заболевание и идет на прием к соответствующему специалисту. Учащенное ночной мочеиспускание заставляет пациента предположить неполадки с мочевым пузырем или предстательной железой, и он обращается к урологам. Хотя, по сути, в случае с СОАС позыв к мочеиспусканию – это способ разбудить мозг. В условиях хронической гипоксии вырабатывается повышенное количество натрийуретического пептида, который заставляет человека просыпаться. Диагностический критерий таков: если человек встаёт 3-6 раз за ночь и каждый раз выделяет полный объём мочи, то вероятнее всего, мы имеем дело с апноэ сна. Если мочи выделяется мало – то это, скорее, аденома простаты или иные урологические проблемы.
Изжога ночью или утром при пробуждении – симптом, который ведет пациента к гастроэнтерологу. На самом деле, многократные попытки вдоха через препятствие сопровождаются усиленными сокращениями диафрагмы и вызывают заброс кислоты из желудка в пищевод, особенно если пациент накануне плотно поужинал перед сном. В таких случаях изжога при пробуждении практически обеспечена.
Часто пациенты с синдромом апноэ сна жалуются на тяжесть в голове по утрам – именно на тяжесть, как с похмелья, а не на интенсивную головную боль. В момент пробуждения у человека с СОАГС нередко наблюдается высокое давление, которое снижается самостоятельно в течение получаса, без приема лекарств. Также пациенты жалуются на дневную сонливость и снижение работоспособности. Со всеми этими жалобами пациенты обращаются, как правило, к терапевту, неврологу, кардиологу, в то время как нормализация дыхания во время сна решает целый комплекс проблем, экономит время, деньги, а главное, возвращает здоровье.
- Диагностика СОАС.
Ночная мониторная пульсоксиметрия – скрининговое исследование, которое любой специалист – терапевт, хирург, невролог, уролог - должен провести пациенту с подозрением на СОАГС. Исследование можно провести на дому: прибор выдаётся пациенту на ночь, пациент надевает его самостоятельно и ложится спать в привычных условиях. Прибор представляет собой браслет с регистрирующим устройством, который надевается на запястье, и пульсоксиметрический датчик, который надевается на палец. В течение ночи датчик регистрирует пульс и насыщение крови кислородом. Сомнолог анализирует полученные данные. Характерными изменениями, которые позволяют заподозрить апноэ сна у пациента, являются «провалы» насыщения крови кислородом. К примеру, базовое насыщение крови кислородом у человека составляет 95%, что соответствует норме. Если врач видит периодические снижения сатурации более, чем на 5%, вероятнее всего они связаны с нарушениями дыхания во время сна. Если таких эпизодов выявляется более 30 за час, то у человека достоверно тяжелые нарушения дыхания во время сна и высокие риски сердечно-сосудистых катастроф.
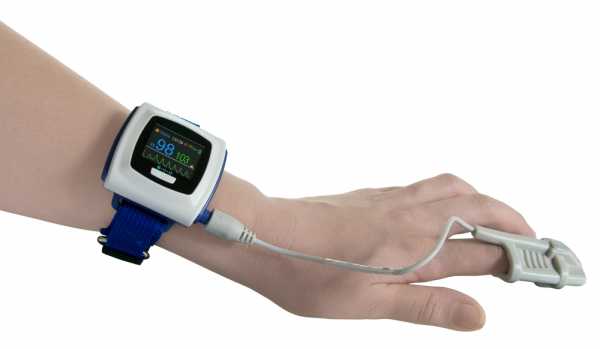
Пульсоксиметр
Полисомнография – наиболее информативный метод диагностики, позволяющий выявлять не только СОАС, но и другие болезни сна и неврологические синдромы. Это исследование проводится в условиях стационара. Во время ночного сна пациенту одновременно выполняются электроэнцефалография и электромиография, датчики регистрируют положение тела, дыхательные усилия, движения глаз, скорость воздушного потока при вдохе и выдохе. Несмотря на обилие датчиков, это относительно комфортное исследование: во время сна датчики не давят, не издают звуков. Аппаратура не ограничивает движений, не мешает пойти ночью в уборную.
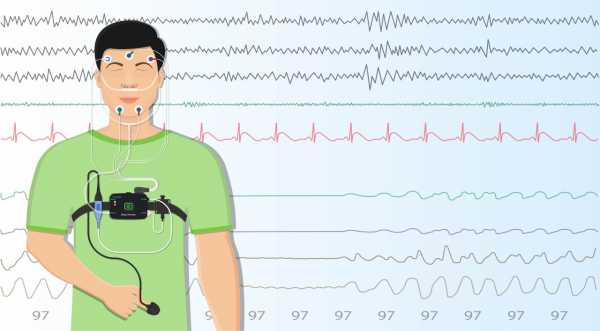
Полисомнография
- СИПАП – дыхательный протез.
На данный момент существует три методики лечения СОАС, доказавшие свою эффективность. Первая – СИПАП-терапия (от англ. Constant Positive Airway Pressure, CPAP). Пациент спит со специальным аппаратом, нагнетающим воздух в дыхательные пути. Задача – расправить их и не дать тканям спасться. По сути СИПАП – это дыхательный протез. Современные аппараты достаточно комфортны и не мешают пациенту спать. Как правило, на адаптацию к СИПАП-терапии нужно 2-3 ночи. Методика наиболее эффективна у пациентов с тяжелыми формами апноэ сна. Когда пациент с тяжёлым апноэ наконец-то начинает нормально дышать во время сна, он чувствует, как приятно наутро встать со свежей головой, ни разу не встать ночью в туалет, не страдать днем от непреодолимой сонливости. Утром у него нормальное давление и не отёчное лицо. При таком ходе событий пациенту уже не приходится объяснять, что аппаратом пользоваться нужно, организм сам подскажет решение.

Аппарат СИПАП
Чаще всего спадение мягких тканей происходит на уровне корня языка, задней стенки глотки и мягкого нёба, реже – на уровне носоглотки или даже над голосовыми связками. Аппарат автоСИПАП всегда поддерживает положительное давление воздуха в верхних дыхательных путях, т.е. не даёт тканям спасться. Прибор нагнетает воздух под более высоким давлением на вдохе и немного сбрасывает давление на выдохе, что обеспечивает пациенту комфорт во время выдоха.
Для пациентов с морбидным ожирением (хроническое заболевание, при котором индекс массы тела превышает 40), с обструктивной болезнью лёгких есть аппараты автоБИПАП (BPAP), которые дают двухуровневую поддержку: давление вдоха, давление выдоха, а также подъем давления в конце выдоха для того, чтобы предотвратить обструкцию мелких бронхов. Кроме того, у некоторых аппаратов автоБИПАП есть функция автоматической вентиляции лёгких: если у пациента останавливается дыхание несмотря на респираторную поддержку, аппарат может некоторое время «дышать» за пациента. Для оценки эффективности СИПАП-терапии проводится контрольная мониторная пульсоксиметрия на фоне использования СИПАП-аппарата. Некоторые аппараты имеют возможность подсоединения пульсоксиметрического датчика, либо пульсоксиметрия проводится параллельно, как правило, на 2-3 ночь пробной СИПАП-терапии. Первая ночь – адаптационная, поскольку не все пациенты при использовании аппарата сразу чувствуют себя комфортно. Как правило, ко второй-третьей ночи терапии пациент уже адаптируется к наличию маски и работе аппарата, и результаты пульсоксиметрии к этому времени уже получаются достоверные.
При наличии четких показаний проводятся соответствующие хирургические вмешательства. Это может быть полипэктомия, аденотомия, пластика мягкого нёба. Если искривление носовой перегородки привело к нарушению носового дыхания и к храпу – выполняется пластика носовой перегородки. Иногда резекция нёбного язычка даёт положительный эффект. Следует помнить, что у людей, страдающих ожирением, этот метод эффективен не более, чем в 30% случаев.
- Внутриротовые приспособления.
Для лечения могут применяться внутриротовые аппликаторы, специальные капы. Капы удерживают нижнюю челюсть и не дают ей западать назад. Методика подходит пациентам с нормальной массой тела, маленькой нижней челюстью, при наличии собственных передних зубов. На импланты капы надевать нельзя, иначе могут развиться парадонтоз и расшатывание.
Все остальные методы – такие, как фармакологические средства, сон на боку, а не на спине, наклейки на нос, раскрывающие ноздри – вполне подходят для лёгких степеней СОАС и для неосложнённого храпа. Но при наличии тяжелых форм СОАС эти методы малоэффективны.
причины, признаки, виды (обструктивное и дисрегуляторное), лечение
Синдром апноэ — патология, основным проявлением которой является кратковременная остановка дыхания во сне. Дыхательные паузы приводят к кислородному голоданию. Гипоксия и сопутствующая ей гиперкапния.
- Эндокринопатии — ожирение, дисфункция щитовидной железы, сахарный диабет;
- Патология ЛОР-органов — ринофарингит, тонзиллит;
- Онкологические заболевания — опухоли в верхних дыхательных путях;
- Врожденные аномалии органов дыхания, сужающие их просвет;
- Гипотония мышц, обусловленная приемом лекарств или спиртного,
- Болезни нервной системы — энцефалит, менингит, опухоли, дисциркуляторные расстройства,
- Некоторые психосоматические факторы.
Сопутствующими симптомами заболевания являются: храп, беспокойство во сне, сонливость днем, снижение работоспособности. Больные с расстройством сна просыпаются неотдохнувшими, разбитыми, раздраженными. Со временем эти ощущения усиливаются, постоянная усталость накаливается, ухудшается память, страдает интеллект. Такое некомфортное состояние приводит к неврозам и депрессии. Апноэ может возникать и у здоровых людей. Его эпизоды короткие и редкие. Если они появляются не чаще 5 раз в час и длятся менее 10 секунд, это считается нормой и не угрожает здоровью.
Синдром ночного апноэ – распространенный недуг, возникающий преимущественно у пожилых людей, а также у зрелых лиц 35-54 лет и даже у маленьких детей. Болезнь чаще всего поражает пожилых мужчин и женщин климактерического возраста.
Диагностика синдрома ввиду специфической клиники не вызывает затруднений. Установить этиологию приступов апноэ должен врач путем проведения полисомнографии. В 5% случаев синдром не диагностируется. Лечение патологии включает немедикаментозное воздействие — оксигенотерапию, использование специальных приспособлений и аппаратов, а также применение определенных медикаментов. Вид и объем хирургического вмешательства зависит от причины синдрома.
Причины и патогенез
Существует две непосредственные причины синдрома апноэ: нарушение нейрорегуляторных процессов в организме и закупорка верхних отделов респираторного тракта. Соответственно выделяют две основные формы недуга — центральную и обструктивную. Существует также апноэ смешанного происхождения, когда присутствуют и те, и другие воздействия. Эти формы существенно отличаются друг от друга этиологией и механизмом развития.

Центральный апноэ развивается при нарушении работы мышц дыхательного аппарата, обусловленном дисрегуляторными процессами. Головной мозг, как главный орган ЦНС, регулирует все процессы, происходящие в организме. Когда он прекращает направлять сигналы к дыхательной мускулатуре, они перестают сокращаться и расправлять легкие.
Подобный механизм реализуется при различных заболеваниях центральной и периферической нервной системы. К ним относятся:
- Травмы головы со сдавлением ствола мозга,
- Болезнь Альцгеймера,
- Синдром Пика,
- Энцефалит,
- Болезнь Паркинсона,
- Острая недостаточность мозгового кровоснабжения,
- Эпилепсия.
В более редких случаях регуляция процесса дыхания нарушается при тяжелом кислотно-основном дисбалансе, анемии, сепсисе. У детей причинами расстройства становятся родовые травмы, ДЦП, синдром Дауна, рождение раньше срока, внутриутробное инфицирование плода. Кроме патологического существует и физиологическое ночное апноэ центрального генеза. Оно возникает у абсолютно здоровых людей, отличается достаточно легким течением, редкими эпизодами и отсутствием характерных клинических проявлений.
Синдром апноэ часто имеет несколько иное происхождение. Обструктивная форма развивается при наличии механического препятствия потоку воздуха в глотке.
У лиц, страдающих хронической обструктивной болезнью легких, ночное апноэ является одним из многочисленных симптомов. У всех остальных недуг развивается при наличии предрасполагающих факторов, к которым относятся:
- Стрессы,
- Ожирение,
- Эндокринопатии,
- Узость носовых ходов,
- Гипертрофированное небо,
- Аденоидит,
- Искривление носовой перегородки,
- Простудные заболевания,
- Ларингомаляция,
- Миодистрофия и миастения,
- Микрогнатия,
- Аллергический отек носоглотки,
- Пожилой возраст,
- Табакокурение,
- Хроническое воспаление в носу,
- Аномалии строения лицевого скелета или его структурные особенности,
- Мужской пол,
- Длительный прием седативных средств,
- Злоупотребление алкоголем,
- Климакс и гормональные изменения в организме,
- Наследственная предрасположенность.
Патогенетические звенья синдрома:
- Дисрегуляторные изменения или обструкция респираторного тракта,
- Недостаток кислорода в крови и избыток углекислоты,
- Изменение рН в кислую сторону,
- Пробуждение,
- Гипертонус дыхательных мышц,
- Восстановление проходимости дыхательных путей,
- Глубокий вдох и сильный храп,
- Восстановление кислотно-основного равновесия,
- Наступление глубокой фазы сна.
Обструктивная форма апноэ имеет свои особенности развития. Когда человек спит, у него полностью расслабляются мышцы глотки. У некоторых они провисают внутрь и спадаются, что приводит к закупорке дыхательных путей и образованию механического перекрытия их просвета. Обструкция мешает дыханию и создает помеху для воздушного потока. Струя воздуха, вибрируя, создает звук, который воспринимается как храп. Если расслабленные стенки глотки провисают очень сильно, они полностью перекрывают на какое-то время просвет дыхательных путей, дыхание останавливается. Нервная импульсация и сократительная способность мышц при этом полностью сохраняются. В крови повышается парциальное давление углекислоты, которая раздражает центр дыхания в продолговатом мозге. Дыхательный центр получает большой объем информации о газовом составе крови и о состоянии дыхательной системы в целом. Он направляет сигналы к мускулатуре и повышает ее тонус.

У лиц с синдромом обструктивного апноэ подобные процессы повторяют за время сна неоднократно. Со временем это приводит к стойкому повышению кровяного давления, развитию коронарной недостаточности и острому нарушению мозгового кровообращения.
Существует смешанная форма апноэ, сочетающая признаки обеих вышеперечисленных форм. Считается, что она развивается у лиц с наследственной предрасположенностью. Среди причин патологии наиболее распространенными являются: врожденные пороки сердца, тяжелые инфекционные заболевания, гипогликемия, гипокальциемия, нарушение терморегуляции у новорожденных детей. У больных наблюдается асинхронное и учащенное движение грудной клетки.
Видео: лекция о cиндроме обструктивного апноэ сна, этиология и патогенез
Симптоматика
Синдром сонного апноэ проявляется специфическими симптомами. Больные по ночам храпят, причем так настойчиво и громко, что мешают спать своим близким и родным. Их сон становится беспокойным и прерывистым, дыхание шумным и замирающим. Частые пробуждения, возникающие после остановок дыхания, чередуются с новыми погружениями в сон. Больные ворочаются, принимают нелепые позы, становятся чрезмерно подвижными.

По утрам они жалуются на плохое самочувствие, головную боль, разбитость и вялость, сухость во рту и першение в горле. У них повышается давление, возникает приступообразный кашель в ночные часы и изжога. Они не получают удовлетворения от ночного сна, не могут полноценно отдохнуть, испытывают апатию ко всему. Дневная сонливость возникает приступообразно. Больные могут заснуть на ходу, выполняя свои повседневные дела или производственные обязанности. Их спутниками на весь день становятся: тревожность, падение трудоспособности, раздражительность по пустякам, быстрая утомляемость. У пациентов случаются перепады настроения: плаксивость быстро сменяется радостью.
К вегетативным проявлениям синдрома относятся: тахикардия, гипертензия, снижение либидо, энурез, гипергидроз по ночам. При прогрессировании синдрома больные отмечают некоторое снижение памяти и концентрации внимания.
Дети с данным расстройством сна испытывают практически тоже самое. Они становятся капризными, непослушными, конфликтными, часто плачут, плохо едят. Днем они дышат через рот, часто мочатся, много потеют, спят в необычном положении, громко храпят. У школьников снижается успеваемость, в поведении преобладает медлительность и небрежность.
Длительное апноэ приводит к гипоксии клеток и тканей, которая проявляется цианозом носогубного треугольника. Во время остановки дыхания больной, делая вдох, напрягает абдоминальные и грудные мышцы. Пациенты не могут полноценно отдохнуть ночью. Они просыпаются разбитыми и вялыми. В дневное время их накрывает непреодолимая сонливость. Это очень опасно, поскольку можно внезапно заснуть во время управления транспортным средством или при выполнении других, не менее ответственных дел. Больные не замечают своих «отключений». Обычно они даже не подозревают о наличии у себя синдрома и узнают об этом от близких людей. Сильное и настойчивое храпение во сне мешает находящимся рядом людям спать. Они постоянно пытаются разбудить больного, чтобы хоть немного поспать в тишине. Кроме того, что больные храпят, они еще и ворочаются, бормочут что-то, двигают конечностями.
Осложнения
Синдром ночного апноэ – опасное для жизни состояние, способное спровоцировать патологические изменения гемодинамики и нарушения работы сердца. Его основными осложнениями являются:
- Нарушение метаболизма, приводящее к ожирению,
- Половая слабость различной степени выраженности,
- Угнетение психологического состояния — неврозы, психозы, депрессии,
- Сердечная дисфункция — аритмия, стенокардия, гипертония, острая коронарная недостаточность,
- Поражение органов дыхания — ХОБЛ,
- Снижение качества жизни из-за хронического недосыпания.
У больных с синдромом апноэ повышен риск бытового травматизма и несчастных случаев на производстве.
Диагностические мероприятия
Чтобы поставить диагноз синдрома, необходимо побеседовать с родственниками больного. Именно они должны описать, как спит пациент и подтвердить наличие остановок дыхания во сне. Опрашивая больного, специалисты выясняют, наличие у него дневной сонливости и приступов засыпания днем.
Во время обследования необходимо проверить уровень кровяного давления, насыщение крови кислородом, проходимость респираторного тракта, аномалии строения лицевого скелета, показатели крови, наличие тяжелых сопутствующих заболеваний — диабета, гипотиреоза. Специалисты практически у всех больных выявляют признаки ожирения и гипертонии.
Оториноларингологическое обследование направлено на выявление следующих заболеваний — ринофарингита, синусита, искривления носовой перегородки, тонзиллита, полипоза. С помощью гибкого зонда специалисты осматривают полость носа, глотку, придаточные пазухи.
Полисомнография позволяет выявить синдром сонных апноэ, определить количество эпизодов и их длительность, обнаружить изменения, происходящие в организме. Когда больной спит, за ним наблюдают. На определенные точки тела прикрепляют электроды, с помощью которых будет происходить регистрация основных параметров. Во время исследования за больным будет наблюдать врач или специально обученный медперсонал. Специалисты фиксируют данные ЭЭГ, ЭКГ, электромиографии, электроокулографии, компьютерной пульсоксиметрии. Полисомнография длится 8 часов и записывается на видео. Также определяют поток воздуха, вдыхаемого и выдыхаемого больным; силу мышечных сокращений в грудном и брюшном отделе; наличие храпа; позу больного во сне; его подвижность.
При наличии осложнений синдрома необходимы дополнительные методы исследования: ультразвуковые, кардиографические, допплерографические, рентгенографические, сцинтиографические, томографические, лабораторные.
Видео: лекция о cиндроме обструктивного апноэ сна, диагностика
Лечебный процесс
Лечение синдрома сонных апноэ комплексное. Оно направлено на устранение основных причинных факторов путем немедикаментозного, лекарственного и хирургического воздействия.
Рекомендации специалистов при незначительных нарушениях сна:
- Сон на высокой подушке и на боку позволяет снять нагрузку с мышц глотки,
- Использование перед сном деконгестантов, устраняющих заложенность носа,
- Раннее выявление и лечение синуситов, тонзиллита, ринофарингита,
- Борьба с ожирением,
- Отказ от спиртных напитков по вечерам,
- Отказ от приема успокоительных препаратов во второй половине дня.
Перед сном помогут расслабиться медитация и массаж. Больным лучше не смотреть телевизор непосредственно перед сном и не читать в постеле книгу. Желательно уменьшить шум и приглушить свет в спальне.
Наиболее эффективные терапевтические мероприятия:
- Аппаратное лечение — использование фиксаторов и масок, которые вводят в полость рта для выдвижения челюсти и удержания языка в положении, оставляющим просвет дыхательных путей открытым. Нижнечелюстная шина обеспечивает свободное дыхание спящему человеку. Расширители для носа, поддерживая его крылья, увеличивают пространство для воздушного потока.

- Лекарственная терапия заключается в назначении местных кортикостероидов. Если синдром апноэ является проявлением бронхолегочных заболеваний с обструкцией дыхательных путей, проводят лечение основной патологий. Каждому больному пульмонологи индивидуально подбирают схему лечения. Обычно им назначают антибиотики, бронходилататоры, муколитики, отхаркивающие и противовоспалительные средства. Препараты, устраняющие обструкцию и облегчающие приступы удушья, применяют местно в виде аэрозоля через небулайзер. Всем без исключения пациентам назначают пролонгированные теофиллины, корректоры мозгового кровообращения, седативные препараты умеренного действия.
- Оперативное вмешательство показано больным, имеющим аномальную структуру респираторного тракта. При наличии аденоидов, искривления перегородки или гипертрофированных миндалин проводят аденоидэктомию, септопластику, тонзиллэктомию, лазерную пластику мягкого неба. Эти операции позволяют справиться с основными этиологическими факторами синдрома.
- Для устранения недуга был разработан специальный метод — СИПАП-терапия. Ее назначают, когда частые и долгие приступы апноэ практически не дают больным спать и значительно ухудшают общее самочувствие. Специальный аппарат в виде маски, закрывающей больным рот и нос, подает воздух в дыхательные пути. Такая манипуляция не позволяет провисать и спадаться расслабленным во время сна мягким тканям. Бесшумная маска помогает больному дышать и предупреждает коллапс во сне. Этот аппаратный метод лечения считается одним из самых эффективных.
 СИПАП-терапия
СИПАП-терапия - Средства народной медицины, помогающие справиться с апноэ: свежий капустный сок с медом и печеная морковь. Регулярно употребляя эти продукты, можно уменьшить проявления недуга. Облепиховое маслом полезно закапывать в нос для облегчения дыхания.
Видео: нехирургическое лечение апноэ
Видео: хирургическое лечение апноэ
Прогнозирование и предупреждение синдрома
Прогноз синдрома апноэ во сне при правильном и длительном лечении является благоприятным. Прогрессирование патологии и нарастание клинической симптоматики приводит к инвалидности и даже смерти.
Мероприятия, предупреждающие появление остановок дыхания во сне:
- Правильное питание,
- Борьба с вредными привычками,
- Санация очагов инфекции в организме,
- Ведение здорового образа жизни,
- Оптимальный режим труда и отдыха,
- Занятия спортом,
- Защита головы от травм,
- Дыхательная гимнастика,
- Полноценный здоровый сон.
Синдром апноэ — серьезный недуг, который многие часто недооценивают. Особенно он опасен для маленьких детей. Чтобы предупредить развитие нежелательных последствий, необходимо вовремя диагностировать и лечить заболевание.
Все о лечении апноэ сна − наиболее эффективные методы
 Синдром обструктивного апноэ сна, или болезнь остановок дыхания во сне – это серьезное заболевание. При апноэ у спящего человека возникает сужение и периодическое спадение стенок глотки, что проявляется остановками дыхания во сне на фоне храпа. Эти остановки продолжаются от 10 секунд до 2-3 минут и в тяжелых случаях повторяются сотни раз за ночь, из-за чего человек в общей сложности может не дышать до 3-4 часов.
Синдром обструктивного апноэ сна, или болезнь остановок дыхания во сне – это серьезное заболевание. При апноэ у спящего человека возникает сужение и периодическое спадение стенок глотки, что проявляется остановками дыхания во сне на фоне храпа. Эти остановки продолжаются от 10 секунд до 2-3 минут и в тяжелых случаях повторяются сотни раз за ночь, из-за чего человек в общей сложности может не дышать до 3-4 часов.
Такое выраженное кислородное голодание очень опасно, так как все органы, включая жизненно важные, страдают от недостатка кислорода. Некачественный, неполноценный сон не дает чувства бодрости, пациент жалуется на мучительную дневную сонливость, головные боли, повышение артериального давления, изжогу, учащенные ночные мочеиспускания и многое другое. Апноэ не только причиняет дискомфорт «здесь и сейчас», но и вредит человеку в перспективе. На фоне апноэ быстрее развиваются хронические неизлечимые заболевания, такие как ишемическая болезнь сердца, артериальная гипертония, сахарный диабет и т.д. У людей с апноэ повышен риск инфарктов и инсультов, а продолжительность их жизни существенно ниже таковой у людей, не страдающих апноэ.
Таким образом, лечение апноэ не просто желательно, а необходимо.
Тест-онлайн:
Степени тяжести апноэ
По тяжести синдром обструктивного апноэ сна разделяется на три степени. Они определяются по индексу апноэ-гипопноэ – количеству остановок дыхания во сне (апноэ) и его нарушений (гипопноэ) в час.
Классификация тяжести синдрома обструктивного апноэ сна у взрослых на основании индекса апноэ-гипопноэ
| Тяжесть синдрома обструктивного апноэ сна | Индекс апноэ-гипопноэ |
| Легкая форма | от >5 до <15 |
| Умеренная форма | от >15 до <30 |
| Тяжелая форма | >30 |
От тяжести нарушений дыхания во сне зависит то, как лечить апноэ сна.
Лечение апноэ сна
При легкой и, реже, средней степени тяжести может применяться такое же лечение апноэ, как и лечение неосложненного храпа. Помочь может следующее:
- Снижение массы тела, если причина нарушений дыхания во сне заключается в избыточном весе (ожирение сильно нарушает дыхание ночью)
- Увулопалатопластика, удаление миндалин, коррекция искривленной носовой перегородки или другая ЛОР-операция, если храп и апноэ сна вызваны причинами, подлежащими хирургическому лечению
- Применение внутриротовых устройств, обеспечивающих «правильное» положение нижней челюсти и расширение просвета глотки
- Выполнение упражнений, которые помогают устранить храп, отказ от приема алкоголя, снотворных, транквилизаторов, от курения и т.д.
Конкретные рекомендации даются специалистом индивидуально после обследования и оценки конкретной ситуации.
СИПАП-терапия
СИПАП-терапия – это эффективное лечение ночного апноэ, применяемое в большинстве случаев заболевания. Она показана следующим группам пациентов:
- Больные апноэ средней и тяжелой степени (индекс апноэ/гипопноэ 15 и более в час)
- Больные легкой степенью апноэ сна, при условии, что у них имеются явные симптомы заболевания (например, сильная дневная сонливость), а также связанные с заболеванием состояния (артериальная гипертония, ишемическая болезнь сердца)
- Если мероприятия по образу жизни и другие меры не дают нужного эффекта.
У апноэ сна – обструктивный генез. Проще говоря, остановки дыхания возникают потому, что во время сна у пациента происходит спадение дыхательных путей. Если бы стенки глотки не спадались, не было бы и остановок дыхания, а следовательно, и симптомов заболевания. СИПАП-терапия как раз направлена на то, чтобы блокировать этот механизм, не допустить спадения дыхательных путей во время сна.
СИПАП-терапией называют метод создания положительного давления в дыхательных путях пациента во время сна. Такое лечение синдрома ночного апноэ осуществляется при помощи специального аппарата и обеспечивает нормальное дыхание. При его применении храп и остановки дыхания исчезают. Под воздействием СИПАП-терапии устраняются симптомы заболевания, многочисленные риски болезни, нормализуется сон.
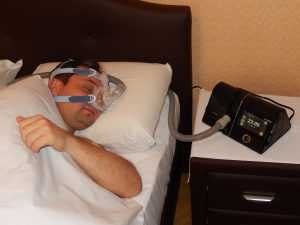 Основные части СИПАП-аппарата – это компрессор, маска, а также гибкий шланг, соединяющий прибор с маской. Компрессор под определенным давлением подает в маску поток воздуха. Через маску, которую пациент надевает на лицо на ночь, воздух попадает в дыхательные пути и бережно раздувает их. Это препятствует спадению дыхательных путей во время сна. Глотка спящего остается хорошо проходимой, дыхание приходит в норму, сон обретает «правильную» структуру, становится полноценным.
Основные части СИПАП-аппарата – это компрессор, маска, а также гибкий шланг, соединяющий прибор с маской. Компрессор под определенным давлением подает в маску поток воздуха. Через маску, которую пациент надевает на лицо на ночь, воздух попадает в дыхательные пути и бережно раздувает их. Это препятствует спадению дыхательных путей во время сна. Глотка спящего остается хорошо проходимой, дыхание приходит в норму, сон обретает «правильную» структуру, становится полноценным.
При виде прибора может возникнуть вопрос: «А как с этим вообще можно спать?». Представляется весьма неудобным отдыхать с маской на лице, кажется, будто поток воздуха будет мешать дышать… Здоровому человеку аппарат, возможно, и мог бы показаться неудобным. Но не больному с серьезной формой апноэ, у которого без лечения сотни раз происходят остановки дыхания во сне и столько же раз повторяются пробуждения. Им аппарат только помогает, с ним они спят гораздо лучше и крепче.
Сейчас существует большое количество разных моделей СИПАП-аппаратов: как по цене, так и по сложности устройства. Некоторые из них создают постоянное, фиксированное давление воздуха в дыхательном контуре, другие подстраивают его под фазы дыхания пациента.
Подбор лечебного давления и пробная СИПАП-терапия проводятся в сомнологических центрах под контролем врачей. Это позволяет выбрать оптимальный режим терапии, при котором человеку будет комфортно использовать аппарат для лечения апноэ.
Большим достоинством СИПАП-терапии является ее быстрый эффект: уже первый ночной сеанс терапии дает пациентам значительное улучшение самочувствия. Прежде всего них исчезает дневная сонливость, появляется бодрость, повышается работоспособность. Спустя всего несколько дней после начала лечения развиваются и другие положительные эффекты: исчезают учащенные ночные мочеиспускания, появляется тенденция к нормализации артериального давления и т.д.
Отзыв пациента о результатах после первой ночи СИПАП-терапии.
В настоящее время в России функционирует лишь ограниченное количество сомнологических центров и кабинетов, поэтому легче всего начать (инициировать) лечение апноэ в Москве или другом крупном городе, где есть сомнологический центр. Затем лечение необходимо продолжить дома под контролем специалиста (дистанционно). Поэтому если у вас храп или апноэ, обратитесь к сомнологу в специализированное учреждение.
Тест-онлайн:
Тест-онлайн:
Обструктивное апноэ сна у взрослых – как выявить и лечить. Опасные последствия для жизни!
Практика показывает, что лучше всего объяснять на примерах. В этой статье мы тоже расскажем об апноэ сна на примере. Как говорится, совпадения случайны, имена изменены… Но случай очень типичный.
Познакомьтесь с нашим гипотетическим пациентом. Назовем его Андрей.

Он выглядит так. Ему за 50. Андрей беспокойно спит, храпит по ночам, во сне у него бывают приступы удушья, ночью он по 3 раза встает, чтобы сходить в туалет. Просыпается разбитым, с головной болью. Он все время усталый, засыпает на работе и избегает садиться за руль, потому что от любой рутинной деятельности его тянет в сон. В свободное от сна на работе время он посещает кардиолога и принимает препараты от гипертонии.
Ему плохо. У него синдром обструктивного апноэ.
Механизм заболевания
Андрей храпит уже лет 20, но раньше это беспокоило только его жену. А недавно она разбудила его среди ночи и сказала:

Андрей тоже испугался и записался к сомнологу.
Вот что происходит при апноэ.
В силу некоторых причин (о них немного ниже) у людей с этим заболеванием уменьшен просвет глотки. Когда человек бодрствует, это никак не влияет на его состояние. Мышцы глотки находятся в тонусе и поддерживают ее просвет свободным, открытым. Человек дышит нормально.
Во сне все мышцы тела расслабляются. Мускулатура стенок глотки – тоже, поэтому они становятся менее упругими, «дряблыми». Стенки сближаются, начинают вибрировать от струи воздуха при дыхании. Когда человек глубоко засыпает, из-за выраженной релаксации мышц просвет глотки вообще периодически перекрывается. В это время спящий испытывает приступ удушья, который длится от 10 секунд до минуты-двух. В тяжелых случаях остановки дыхания могут повторяться до 400-500 раз за ночь.
ВАЖНО! Многие пациенты не знают, что у них бывают ночные остановки дыхания. Человек спит и поэтому просто не чувствует удушья. У 30% храпящих прерывается дыхание ночью! Поэтому любой храп – это повод обследоваться на апноэ сна.
Симптомы обструктивного апноэ
На приеме сомнолог выслушал жалобы пациента.

При синдроме апноэ могут беспокоить самые разные симптомы.
- Беспокойный сон, дневная сонливость, непроизвольные засыпания днем. При каждом приступе удушья частично пробуждается головной мозг – восстанавливает дыхание, не дает спящему задохнуться. Полностью человек не просыпается, но все равно это прерывает сон и нарушает его структуру. Сон становится беспокойным, человек не высыпается ночами, встает разбитый. Из-за этого днем он чувствует сильную сонливость, даже может непроизвольно засыпать: на работе, сидя перед телевизором, за рулем…
- Частые ночные мочеиспускания. Во время остановок дыхания сердце больного перегружается объемом крови, его камеры растягиваются. Организм, пытаясь избавиться от «лишней» жидкости, заставляет почки работать активнее. Больной по 2-7 раз за ночь встает в туалет и каждый раз обильно мочится.
- Ночная потливость. Приступы удушья – сильный стресс. Во время них выбрасывается адреналин и другие гормоны тревоги, возникает такая же реакция организма, как при драке или погоне. Спящий потеет, притом больше всего потеет голова.
- Высокое давление, утренняя головная боль. При стрессе во время остановок дыхания сердце бьется сильнее, артериальное давление повышается. У больных обычно самое высокое давление отмечается утром после пробуждения, а на протяжении дня немного снижается.
Также у пациента могут быть изжога, раздражительность, плохое настроение, депрессия, нарушения сердечного ритма.
ВАЖНО! Иногда люди даже при тяжелом апноэ сна и частых остановках дыхания не предъявляют никаких жалоб. Болезнь развивается постепенно, поэтому за годы пациенты привыкают к беспокойному сну, слабости, сонливости. Отсутствие жалоб не значит отсутствия апноэ сна!
Причины

Причины храпа и апноэ могут быть разными, но самая частая – ожирение. Жировые отложения скапливаются в тканях языка и мягкого неба, окружают глотку. Глотка сдавливается, ее просвет сужается. Именно из-за этого при ночном расслаблении мышц дыхательные пути начинают спадаться, а дыхание – соответственно, прерываться.
Больные с апноэ сна обычно не могут похудеть, даже если сидят на диете или занимаются спортом. Из-за ночных частичных пробуждений сон почти теряет свои глубокие стадии. В результате снижается выработка соматотропина – гормона, который у взрослых отвечает за рост мышц и расходование жира. Вес растет, из-за этого усиливаются и удлиняются остановки дыхания. Они еще сильнее разрушают сон, вес из-за этого накапливается еще больше. Формируется порочный круг, который невозможно разорвать без медицинской помощи.
Диагностика апноэ сна
Врач порекомендовал Андрею полисомнографию (ПСГ) – ночное исследование сна, и объяснил ему, зачем она нужна: чтобы установить точный диагноз, тяжесть, причины, другие важные детали его состояния. На основании этого можно подобрать эффективное лечение.

Процедуру можно провести в сомнологическом центре или на дому. Андрей выбрал полисомнографию дома. Ему не пришлось отпрашиваться с работы – процедура заняла всего одну ночь. Он спал в привычных домашних условиях, не испытывая дискомфорта от необходимости ночевать в незнакомом месте.
Вечером медсестра приехала к нему, чтобы установить датчики, утром вернулась и сняла их. В течение суток персонал расшифровал данные. Пациента пригласили на повторную консультацию к сомнологу.
Полисомнография – самый точный метод диагностики храпа и апноэ. Согласно мировым стандартам без проведения этого исследования врач не имеет права назначать лечение.
Изучив результаты полисомнографии, оценив сочетание причин и тяжести апноэ, врач выбирает самое эффективное лечение, которое поможет пациенту восстановить здоровое дыхание во сне.
ВАЖНО! Даже если вы «просто храпите», даже если уверены, что у вас нет апноэ, полисомнографию пройти все равно нужно. Пауз в дыхании может не быть в начале ночи, но они могут быть в глубоком сне, в середине ночи, когда никто из вашего окружения просто не может этого увидеть. Бывают противоположные ситуации: родственники пугаются, увидев остановку дыхания у человека, но объективно у него их настолько мало, что это не нуждается в коррекции. Достоверно оценить наличие и тяжесть заболевания возможно только при помощи обследования.
Лечение обструктивного апноэ
Сомнолог познакомил Андрея с результатами полисомнографии. Обследование выявило тяжелую форму синдрома обструктивного апноэ – более 30 остановок дыхания в час. На этом основании пациенту была рекомендована СИПАП-терапия – специальный аппаратный метод лечения, который уже с первой ночи устраняет храп и остановки дыхания во сне.
Андрею подобрали параметры лечения, и он начал СИПАП-терапию дома.
При тяжелом апноэ сна, вызванном лишним весом, СИПАП-терапия – это единственно возможный метод лечения. Его надо применять длительное время, но он дает выраженный и быстрый эффект. Храп и апноэ полностью устраняются. Соответственно, исчезают все симптомы болезни и снижаются ее риски (апноэ – это высокая вероятность инфаркта, инсульта, смерти во сне).
Одновременно с СИПАП-терапией рекомендуется снижать вес – для этого можно пройти специальную комплексную программу (подробнее). В течение нескольких месяцев по мере снижения веса параметры дыхания улучшаются. В результате пациент может полностью отказаться от СИПАП, снизить и удержать вес, глобально улучшить состояние здоровья (нормализация уровня давления и глюкозы крови, снижение холестерина).
Заключение
Согласно опросу 2008 года, более 78% американцев из Калифорнии не знали имя губернатора – которым в то время был всемирно известный экс-актер Арнольд Шварценеггер. Сегодня почти 90% населения Швеции не знают имя своего президента. Потому что в обществе нет явных проблем, нет причин для недовольства, а следовательно, нет поводов вспоминать о правительстве.
При чем тут апноэ сна? При том, что большая часть россиян точно так же не знают об этом заболевании. Хотя сказать, что оно несерьезно, не вызывает проблем, и знать о нем не обязательно – совсем нельзя…
Статистика говорит, что в одной только Москве живут около 360 000 человек с апноэ сна. Апноэ сокращает активную жизнь на 5 лет, в 5 раз увеличивает число инфарктов миокарда, в 6 раз повышает риск попадания в ДТП, в 3 раза – вероятность смерти во сне. Каждый десятый взрослый имеет синдром обструктивного апноэ. И только каждый трехсотый больной что-то с этим делает.
Тест-онлайн
Обратитесь к сомнологу, если вы выявили у себя симптомы этого заболевания!
Звоните по телефону:
+7(495) 77-33-195
Оставьте заявку:
Андрею уже помогли. Он полгода лечится СИПАП-аппаратом. Похудел, прекрасно себя чувствует, ведет активный образ жизни, работает, путешествует, проводит время с близкими людьми.




Нельзя лечить симптом – надо лечить пациента. Важно тщательно обследовать человека, установить причины, тяжесть состояния – на основании этого выбирать метод терапии. Только такой подход гарантирует успешное излечение.
Сомнолог, Заслуженный врач РФ, доктор медицинских наук, профессор Бузунов Роман Вячеславович – ведущий эксперт по синдрому апноэ сна.
Звоните по телефону:
+7(495) 77-33-195
Оставьте заявку:
Приём сомнолога в Москве:
Синдром обструктивного апноэ сна и его лечение
Синдром обструктивного апноэ сна характеризуется повторяющимися эпизодами полной (апноэ) или частичной (гипопноэ) обструкции (спадения) верхних дыхательных путей, возникающими во время сна. Соответственно, происходят остановки дыхания или значительное уменьшение амплитуды дыхания. Эпизоды апноэ и гипопноэ сопровождаются снижением уровня насыщения крови кислородом (десатурацией), что при выраженных степенях синдрома ночного апноэ приводит к длительной нехватке кислорода – гипоксии. Эпизоды апноэ и гипопноэ обычно вызывают микропробуждения, что приводит к фрагментации сна и к нарушению его структуры: исчезают глубокие стадии сна, увеличивается продолжительность первой, самой поверхностной стадии сна. Субъективно это проявляется ощущением поверхностного, неосвежающего сна; днём пациенты могут ощущать выраженную сонливость.
Синдром обструктивного апноэ сна – очень частая патология, распространённость и значение которой как пациентами, так и врачами нередко недооценивается. По последним данным, распространённость нарушений дыхания во сне с частотой эпизодов свыше 5 в час достигает у взрослых 72%. При этом почти у 15% дыхательные нарушения отмечаются чаще 30 раз в час, что соответствует тяжёлой степени синдрома обструктивного апноэ сна. По сути апноэ сна является таким же частым, как и артериальная гипертония, патологическим фактором, влияющим на здоровье населения.
Храп – важнейший симптом, сопровождающий синдром обструктивного апноэ сна в подавляющем большинстве случаев. Часто основной жалобой, с которой пациент с апноэ обращается к врачу, является интенсивный, громкий храп, мешающий окружающим. Среди пациентов с постоянным храпом у значительного большинства отмечается синдром обструктивного апноэ сна. Выраженный храп, даже неосложнённый, при отсутствии лечения может приводить к патологическим изменениям в организме.
Другим важным фактором риска обструктивного апноэ сна является ожирение. Известно, что распространённость синдрома ночного апноэ среди мужчин с ожирением 2 степени и выше (с индексом массы тела свыше 35) достигает 90-95%. При нормальном или близком к нормальному весе причиной апноэ во сне чаще являются локальные анатомические и структурные нарушения, такие как изменения со стороны нижней челюсти или гипертрофия лимфоидной ткани в области глотки. У женщин частота синдрома обструктивного апноэ сна значительно увеличивается в период менопаузы. Особая проблема – апноэ сна во время беременности, которое нередко связано с храпом и ожирением и увеличивает госпитальную материнскую смертность в 5 раз. Частота синдрома обструктивного апноэ сна у детей – от 1 до 4%, у ребёнка с нарушением дыхания во сне обычно отмечаются проблемы с поведением, активностью, вниманием и обучением.
Существует большое число исследований, подтверждающих связь синдрома обструктивного апноэ сна с общей и сердечно-сосудистой смертностью, с артериальной гипертонией, ишемической болезнью сердца, хронической сердечной недостаточностью и мозговым инсультом. Различные аритмии, включая блокады сердца и фибрилляцию предсердий (мерцательную аритмию) в значительной степени связаны с апноэ сна. Ночное апноэ является независимым фактором риска сахарного диабета 2 типа. У пациентов с апноэ нередко наблюдаются депрессии, а также социальные и семейные проблемы из-за снижения работоспособности и сексуальной функции. В несколько раз повышен риск попасть в дорожно-транспортные происшествия из-за засыпания за рулём.
Синдром обструктивного апноэ сна в большинстве случаев требует активного лечения, но характер вмешательства различен и определяется степенью тяжести апноэ и анатомическими, а также физиологическими факторами, способствующими его возникновению. В Федеральном центре оториноларингологии ФМБА хирургическим лечением храпа занимаются сотрудники научно-клинического отдела носа и глотки, имеющие большой опыт в лечении этого состояния. Пациенту проводится комплексное обследование, позволяющее точно определить характер и объём вмешательства и исключить возможные противопоказания и осложнения. Пациент прежде всего направляется на обследование в отделение сомнологии, где проводится исследование сна при помощи полисомнографии или респираторного мониторирования – методов, позволяющих диагностировать синдром обструктивного апноэ сна и установить степень его тяжести, а также объективно определить позиционную зависимость и интенсивность храпа. При отсутствии тяжёлого синдрома обструктивного апноэ сна, методом лечения которого является СИПАП-терапия, пациент направляется на слип-эндоскопию – кратковременное исследования глоточных структур при помощи гибкого эндоскопа под неглубоким медикаментозным наркозом. Слип-эндоскопия позволяет точно выбрать место и характер вмешательства, обеспечивающее наилучший результат.
В отделении заболеваний носа и глотки применяются следующие методы хирургического лечения храпа и апноэ сна: увулопалатопластика, увулупалатофарингопластика с тонзиллэктомией, подслизистые волюметрические методы операций, в том числе радиоволновая редукция мягкого неба и корня языка. В отделении челюстно-лицевой хирургии для коррекции храпа и апноэ сна проводятся ортогнатические операции и используются внутриротовые устройства (капы).
При наличии выраженной позиционной зависимость храпа и апноэ сна применяется позиционная терапия, позволяющая устранить сон на спине. Если храп сочетается с выраженной степенью обструктивного апноэ, которое нельзя устранить хирургически, в отделении сомнологии подбирается терапия постоянным повышенным давлением в дыхательных путях – СИПАП-терапия. Подбор и контроль СИПАП-терапии проводится как в стационарных условиях, так и амбулаторно. В ряде случаев СИПАП-терапия применяется временно – в качестве меры для подготовки к оперативному лечению и в послеоперационном периоде, что значительно снижает риски вмешательства.
Лечение синдрома обструктивного апноэ сна
К лечению синдрома обструктивного апноэ сна (СОАС) необходимо приступать сразу после его диагностирования. Выбор лечения зависит от причины, которая спровоцировала его появление. У взрослых людей заболевание лечат следующими методами:
- общепрофилактические мероприятия;
- внутриротовые приспособления;
- оперативное лечение апноэ;
- СРАР-терапия.
Тактика лечения может отличаться зависимо от степени тяжести патологии.
Общепрофилактические мероприятия
К общепрофилактическим методам относят:
- нормализация массы тела;
- отказ от курения;
- отказ от употребления спиртного;
- ограничение транквилизаторов, снотворных средств;
- изменение положения тела во время сна;
- повышение мышечного тонуса нижней челюсти, языка.
Нормализация массы тела
При лишнем весе жир откладывается по всему телу, в том числе и около органов верхних дыхательных путей. Ночью это приводит к еще большему сужению просвета для прохождения воздуха.
При снижении веса параметры дыхания больного улучшаются. Заболевание вскоре переходит в более легкую степень тяжести. При неосложненных формах избавиться от храпа и апноэ можно, понизив массу тела на 5%.
Но, такая же картина встречается с точностью до наоборот. При увеличении массы тела более чем на 15% заболевание может переходить с легкой в тяжелую степень.
Отказ от курения
Регулярное курение оказывает химическую травматизацию слизистой оболочки органов дыхательных путей. Это приводит к появлению пониженного тонуса мускулатуры глотки, что, в свою очередь, ведет к появлению храпа и остановкам дыхания во сне.
Поэтому, успех лечения зависит также от отказа от вредной привычки. Но, при прекращении курения необходимо следить за своим весом, т.к. резкий отказ может привести к его увеличению, что также провоцирует появления храпа.
Если человек с ожирением курит, то сначала корректируется его вес, только следом идет отказ от пагубной привычки.
Отказ от употребления спиртного
Употребление спиртных напитков имеет сразу несколько негативных сторон в развитии синдрома обструктивного апноэ сна.
Алкоголь является сильным миорелаксантом. Он приводит к гипотонусу мускулатуры глотки. Поэтому, даже у человека, который никогда не храпел, после употребления спиртного может возникнуть храп.
Кроме того, в подобных напитках содержится этанол, который повышает порог ответной реакции на негативные раздражающие факторы. Это значит, что остановки дыхания во сне будут длиться дольше, и гипоксия будет выражена ярче.
Прием большой дозы спиртного может привести к ухудшению степени тяжести. Если человек употребляет алкоголь, уже имея тяжелую форму апноэ сна, это может привести к летальному исходу. Поэтому от вредной привычки необходимо отказаться или хотя бы свести к минимуму.
Ограничение транквилизаторов, снотворных средств
Многие препараты из группы снотворных или транквилизаторов приводят к расслаблению мускулатуры дыхательных путей и угнетению дыхания. Это приводит к усугублению состояния при апноэ сна.
Некоторые препараты противопоказаны при тяжелых формах нарушения респираторной функции. Поэтому, самостоятельно их принимать нельзя. Это разрешается только после назначения врача.
Если человек жалуется на бессонницу, то сначала следует выяснить ее причину, а не применять снотворные. Причиной нарушения сна может быть храп, синдром апноэ, при котором подобные препараты принимать нельзя.
Изменение положения тела во время сна
Появление храпа или апноэ сна легкой степени может быть вызвано принятием неправильного положения тела во время сна. К примеру, поворачиваясь на спину, человек храпит, а на боку и животе нет. Это связано с тем, что во время сна язык западет и мешает нормальному прохождению воздуха.
Это возможно исправить при помощи смены положения тела во сне. Это тяжело контролировать поэтому, можно создать такие условия, чтобы человек не смог спать на спине. Самым простым способом является использование небольшого мячика. На футболку, в область между лопатками пришивается карман или сразу вшивается теннисный мячик. При каждом повороте он будет мешать, и такой дискомфорт приведет к тому, что человек во сне будет поворачиваться сам. Со временем мяч можно выложить, т.к. по истечению 3-4х недель вырабатывается условный рефлекс.
Предупредить западение языка можно разместив голову выше. Это можно сделать, приподняв кровать, подложив предмет около 10 см. под ее ножки под изголовьем кровати.
Если есть возможность можно приобрести специальную функциональную кровать, у которой часть изголовья поднимается на необходимый уровень. Кроме того, что язык не будет западать, так еще и жидкость из верхней части организма перейдет к низу, что поможет уменьшить отечность глотки, носовых ходов, что улучшит прохождение воздуха.
Повышение мышечного тонуса нижней челюсти, языка
Гипотония приводит к отвисанию мускулатуры во сне, что ведет за собой появление храпа, апноэ во сне. Чтобы повысить тонус мышц можно использовать следующие упражнения:
- Выдвигание языка вперед и вниз по максимуму. Выдвинув язык необходимо задержаться в таком положении до 2-х секунд, стараясь произнести звук «и». Упражнение выполняется 2 раза в день по 30 подходов.
- Перемещать нижнюю челюсть вперед, назад, при этом надавливая на подбородок. Движения челюсти должны иметь сопротивление. Делать 30 раз утром и вечером.
- Взять карандаш, палочку и зажать в зубах на 3 минуты. Упражнение выполняется перед отходом ко сну.
Подобные упражнения помогут повысить тонус мускулатуры мягкого неба, небного язычка, укрепить мышцы нижней челюсти, языка.
Внутриротовые приспособления
 Капа от храпа Stop Snoring Solution
Капа от храпа Stop Snoring SolutionК внутриротовым устройствам для лечения синдрома обструктивного апноэ сна относятся капы. Их применяют при неосложненных формах, например, если у человека небольшая нижняя челюсть или она смещена.
При таких патологиях существенно уменьшается просвет глотки, что негативно сказывается на респираторной функции. Мышцы расслабляются, и просвет сужается настолько, что стенки практически соприкасаются друг с другом. Под влиянием потока воздуха стенки вибрируют, вызывая храп.
Механизм действия кап заключается в том, что нижняя челюсть выдвигается, помогая расширить просвет, и этим обеспечивая нормальную проходимость воздуха.
Капы на время сна помещаются в ротовую полость. Подобрать их лучше после консультации с врачом.
 Приспособление от храпа Экстра-Лор
Приспособление от храпа Экстра-ЛорЕще одним внутриротовым приспособлением является «Экстра ЛОР». Его отличие от капы в том, что оно универсального размера и его не нужно подбирать индивидуально.
Устройство разрешено к использованию при легкой и средней форме СОАС. При тяжелой степени заболевания и отсутствии носового дыхания приспособление использовать не рекомендуется.
«Экстра ЛОР» помещается в рот как соска и оказывает тонизирующую функцию. Надавливая на язык, мышцы рефлекторно напрягаются. Это помогает сохранить их тонус и устранить храп в ночное время. Несмотря на изобилие средств для самостоятельного использования, как лечить апноэ сна, должен рассказать врач. До консультации со специалистом использовать подобные средства не рекомендуется.
Оперативное лечение
Хирургические методы лечения апноэ сна можно считать крайними. К ним прибегают, когда иные средства и медикаменты не приносят пользу. Кроме того, есть такие патологии, которые устраняются только оперативным путем – это травмы, деформации.
В ходе операции могут иссекаться лишние ткани, проводится пластика носовых ходов или репозиция костных отломков.
Применяют следующие способы оперативного лечения храпа и апноэ:
- Классический. Больному делают общий наркоз и приступают к операции. Есть риск кровопотери. После такого способа лечения больные должны пройти длительную реабилитацию. Таким способом могут удалить небный язычок, носовые раковины или вскрыть миндалины.
- Альтернативный. Этот метод можно считать более облегченным. В лечении используют лазер, ультразвук, радиоволны. Используется местная анестезия. Период реабилитации значительно короче предыдущего.
До применения хирургических методов проводится тщательная диагностика ночного апноэ. Взвешиваются все «за» и «против», оцениваются все риски и только потом приступают к операции.
СРАР-терапия
 Лечение апноэ методом СИПАП-терапии
Лечение апноэ методом СИПАП-терапииЕще одним методом лечения синдрома обструктивного апноэ сна является СРАР-терапия. Это сокращение из английского языка. Метод подразумевает создание постоянного положительного давления в дыхательных путях. Этот процесс поддерживается на протяжении всего дыхательного цикла.
Механизм действия заключается в создании избыточного положительного давления в ночное время. Это помогает предотвратить спадание стенок дыхательных путей.
Для этого используют компрессор, подающий постоянный воздушный поток необходимого давления в дыхательные пути. Это делается через гибкую трубку, носовую маску. Для дополнительного нагрева и увлажнения воздуха применяется нагреваемый увлажнитель.
СРАР-терапию можно использовать при легкой, умеренной и тяжелой степени тяжести СОАС. Метод также используют при неэффективности коррекции образа жизни, питания, позиционного лечения, или если другие средства не дали должного результата.
Средств и методов для лечения апноэ множество. Выбрать эффективный можно только на основании диагностики, если он направлен на первопричину. Поэтому, самостоятельное лечение апноэ сна не рекомендуется. Любые действия относительно лечения должны быть согласованы с врачом.
Симптомы и лечение храпа и синдрома обструктивного апноэ во сне
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Богатая тромбоцитами плазма
- [В] Вазектомия .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Дарсонвализация .. Дофамин
- [Ж] Железы .. Жиры
- [З] Заместительная гормональная терапия
- [И] Игольный тест .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Лучев