Ретинопатия что это
Ретинопатия — это поражение сетчатки глаза, которое спровоцировано сосудистыми повреждениями.
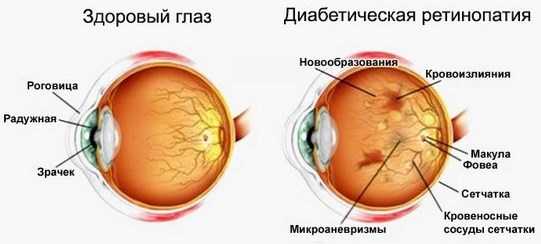
Ретинопатия — это невоспалительное поражение сетчатки, вызванное сосудистыми нарушениями. Основная причина этой болезни — нарушение кровообращения в сосудах глаза. Ретинопатия может быть осложнением различных патологий, например, гипертонии, сахарного диабета. Прогрессирование этой болезни иногда приводит к частичной или полной потере зрительных функций глаза.
Для многих людей полная потеря зрения — это один из худших вариантов развития жизни. Частичная утрата зрительных функций также может стать причиной многих страхов. Конечно, когда ситуация уже наступила, становится нечего бояться, остается лишь жить с этим. Но если эта болезнь находится на начальной стадии, или Вы знаете, что имеете к ней предрасположенность, важно разобраться в механизмах, которые ее вызывают.
Сетчатка — внутренняя оболочка глаза, имеющая широкую сосудистую сеть. Мелкие сосуды сетчатки могут повредиться из-за ряда факторов, например, высокого давления (гипертонии). Также ретинопатия может быть вызвана расстройствами микроциркуляции, которые обуславливаются диабетическим сдвигом в метаболизме. Болезнь возникает и на фоне обширного неправильного роста кровеносных сосудов — как следствие ранних родов (ретинопатия недоношенных).
Рассмотрим виды этой болезни и механизмы ее возникновения подробнее.
Виды ретинопании:
- гипертоническая ретинопатия;
- диабетическая ретинопатия;
- ретинопатия недоношенных.
Гипертоническая ретинопатия
Она появляется на фоне повреждений микроартерий глаза, которые спровоцированы высоким глазным давлением. Сдавливание артерий и вен глаза, патологические изменения в стенках сосудов и точках, где сосуды пересекаются, кровоизлияния, микроаневризмы — все это признаки гипертонической ретинопатии. Заболевшие люди не сразу могут заметить какие-либо изменения, на начальных стадиях от пациентов поступают жалобы лишь на боли в голове и небольшое ухудшение видимости предметов. Последняя степень гипертонической ретинопатии сопровождается отеком зрительного нерва.
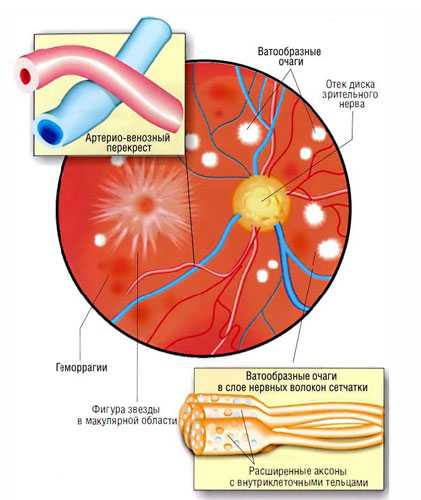
Эта патология — одно из самых тяжелых осложнений диабета. Механизм ее возникновения сложен: он связан и с наследственными особенностями сосудистого строения, и со сдвигами метаболизма. При диабете в сетчатку глаза попадают нежелательные вещества. Нарушения обмена веществ приводят к увеличению кровотока. Далее поражается внутренняя поверхность сосудов, что, в свою очередь, приводит к закупорке капилляров. После образуются микроаневризмы (выпячивания стенок сосудов и капилляров), в результате чего капилляры патологически разрастаются в тех местах, где их не должно быть. Затем в глазу начинаются кровоизлияния. Часть капилляров разрушается, и происходит дегенерация сосудов глаза (сосудистая структура становится проще).
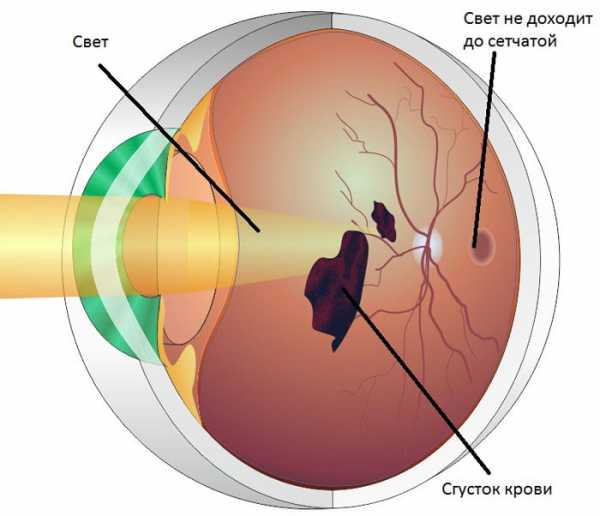
Существует несколько степеней диабетической ретинопатии. Первая степень выражается кровоизлияниями и отеком сетчатки. Вторая характерна венозными и капиллярными аномалиями, большими скоплениями крови внутри сетчатки. Третья степень проявляется разрастанием сосудов, кровоизлияниями в стекловидное тело глаза. Новообразованные сосуды, как правило, очень хрупкие, они не выдерживают давления при кровотоке и разрываются, что ведет к отслоению сетчатки. На начальных стадиях у людей нет симптомов, заметных в глазу. Резкое ухудшение зрительных функций и потеря зрения сигнализируют о том, что процесс зашел уже слишком далеко.
Такая болезнь, как правило, проявляется у глубоко недоношенных детей.
Общие причины болезни:
- воспалительные гинекологические заболевания у матери ребенка, кровотечения во время родов;
- патология плода.
- низкий вес тела новорожденного;
- длительное пребывание ребенка в кислородной камере.
До шестимесячного возраста ретинопатия протекает активно — в форме изменений артерий и вен. Кровоизлияния в стекловидное тело, отслойка сетчатки сопровождают первый период течения болезни. Далее, с полугода до года, происходит период обратного развития. После одного года, в рубцовый период, у детей формируется близорукость с разрывами и отслоениями сетчатки; глазные яблоки уменьшаются, а глазное давление увеличивается.
Лечение ретинопатии зависит от факторов, провоцирующих ее
В зависимости от вида этой болезни предпринимаются различные шаги, чтобы не допустить ее прогрессирования. Факторы, провоцирующие изменения и дегенерацию сосудистой сетки глаза (диабет, гипертония или недоношенность), сами по себе достаточно весомы и могут привести к тяжелым последствиям. С последствиями этих факторов приходится иметь дело всю оставшуюся жизнь. Причины, на почве которых возникают заболевания, ведущие к ретинопатии, обширны.
Малоподвижный образ жизни, курение, диабет, чрезмерное употребление поваренной соли и алкоголя — все это распространенные факторы риска, которые могут спровоцировать гипертонию. Также гипертония возникает при фоновой неустойчивой психической деятельности. Никто не застрахован от возникновения этой болезни, ведь она возникает из-за нарушения механизма возбуждения — торможения нервной системы. Тяжелые взаимоотношения с людьми, нарушенный режим труда и отдыха могут стать спусковым крючком для развития гипертонии. Постоянный стресс из-за неблагоприятной ситуации в семье или на работе, невозможность расслабиться и, как следствие, желание снизить эмоциональную нагрузку спиртным или сигаретами — эта ситуация знакома многим. Конечно, негативный эмоциональный климат вынуждает применять средства, которые помогают успокоиться. Сигареты и алкоголь помогают быстро изменить внутреннее состояние. Но как быть с состоянием сосудов? Постепенно сердечно-сосудистая система работает все хуже, что влечет за собой новые трудности, в том числе и проблемы с глазами. Существует определенная взаимосвязь между степенью ретинопатии и смертностью пациентов. Небольшой процент людей с последней степенью ретинопатии проживает более четырех лет после постановки такого диагноза.
Все действия врачей при постановке такого диагноза направлены на то, чтобы предотвратить повреждение сосудов глаза путем снижения давления. Пациенты принимают соответствующие препараты, ведь без них нагрузка не только на глаза, но и на сосуды других жизненно важных органов существенно возрастает. Сердце человека может функционировать в режиме повышенного напряжения ограниченное время, поэтому лечение гипертонии и гипертонической ретинопатии связано напрямую с предотвращением смертельного исхода.
Причины диабета и его последствия
Диабет возникает на фоне расстройства деятельности поджелудочной железы. Генетическая предрасположенность людей к этому заболеванию — причина диабета. Также диабет могут спровоцировать беременность (гестационный диабет), инфекции, неправильный прием лекарств. Количество людей с этой патологией растет, причем, некоторые даже не знают о том, что она у них есть. Осложнения, связанные с диабетом, обширны, ведь они затрагивают весь организм человека: почки, глаза, нервная система и другие органы и системы органов. Поражения мелких и крупных кровеносных сосудов, ухудшение кислородного обмена в тканях, поражение артерий, расстройства нервной системы, болезнь почек, вызванная нарушением метаболизма, повышенная склонность к травмам мягких тканей стопы — все это осложнения диабета. Что касается поражений сетчатки, то чаще всего они коррелируют с поражениями почек. Это относится к поздним осложнениям и часто ведет к слепоте у пожилых людей, страдающих диабетом.
Как лечить диабетическую ретинопатию?
Диабетическая ретинопатия лечится совместными усилиями нескольких врачей, чаще эндокринолога и окулиста. Большое значение имеет правильная диета, общий смысл которой — исключить прием легкоусвояемых углеводов (конфет и пр.). Также рекомендуется принимать в пищу вещества, способствующие нормализации жирового обмена. Немалая доля отводится применению витаминов, укрепляющих стенки сосудов. При второй и третьей степени этого заболевания показано лечение с применением импульсного света (фотокоагуляция). Во время проведения таких сеансов сосуды нагреваются, а кровь в них сворачивается.
Причины недоношенности и ее последствия
Факторы, ведущие к преждевременным родам, обширны. Это различные заболевания матери, в том числе гинекологические, инфекционные и эндокринные. Плохое питание, вредные привычки, слишком ранний или поздний возраст женщины — все это может спровоцировать преждевременные роды.
Ретинопатия недоношенных возникает на фоне различных процессов. Неблагоприятная внешняя среда, чрезмерное количество света или кислорода приводит к разрастанию сосудов глаза. Рост сосудов и соединительной ткани вызывает отслойку сетчатки.
Как лечить ретинопатию недоношенных?
При таком заболевании грудным детям показаны частые офтальмологические осмотры. Врачи, как правило, назначают несколько видов лечения: закапывание капель, лазерная коррекция сетчатки или ее коррекция с помощью жидкого азота, удаление стекловидного тела. На ранних стадиях в большинстве случаев происходит самопроизвольное излечение болезни.
Другие причины, провоцирующие ретинопатию
Поражения мелких сосудов глаза часто встречаются на фоне напряженной рабочей деятельности, простудных заболеваний, ношения очков и линз. Хорошо, если лопнувшие сосуды приносят лишь эстетические неудобства — это проходит. В тех случаях, когда ретинальные разрывы сосудов оказываются фоновыми последствиями серьезных заболеваний и нарушений, их лечение требует серьезного и комплексного подхода.
причины, симптомы, диагностика и лечение
Центральная серозная ретинопатия
Этиология первичных ретинопатий остается неизвестной, поэтому их относят к идиопатическим. Центральная серозная ретинопатия (центральный серозный ретинит, идиопатическая отслойка желтого пятна) чаще выявляется у мужчин 20-40 лет, не имеющих соматических заболеваний. В анамнезе пациенты указывают на перенесенные эмоциональные стрессы, частые головные боли по типу мигрени. При центральной серозной ретинопатии поражение сетчатки обычно одностороннее.
Симптомы центральной серозной ретинопатии включают микропсию (уменьшение размеров видимых предметов), появление скотом, снижение остроты и сужение полей зрения. Важным дифференциально-диагностическим признаком является улучшение зрения при использовании слабо положительных линз.
Патоморфологическая картина при центральной серозной ретинопатии характеризуется серозной отслойкой пигментного эпителия в макулярной области, что определяется в процессе офтальмоскопии как ограниченное овальное или круглое выбухание более темного цвета, чем окружающие ткани сетчатки. Типично отсутствие фовеального рефлекса (световой полоски вокруг центральной ямки сетчатки), наличие желтоватых или сероватых преципитатов.
В лечении центральной серозной ретинопатии используется лазерная коагуляция сетчатки. Проводится терапия, направленная на укрепление сосудистой стенки, улучшение микроциркуляции, уменьшение отека сетчатки; назначается оксигенобаротерапия. В 80% случаев, при своевременной активной терапии серозной ретинопатии удается остановить отслойку сетчатки и восстановить зрение до исходного уровня.
Острая задняя многофокусная пигментная эпителиопатия
Данная форма ретинопатии может быть одно- или двусторонней. При острой задней многофокусной пигментной эпителиопатии образуются множественные плоские субретинальные очаги серовато-белого цвета, при обратном развитии которых формируются участки депигментации. При осмотре глазного дна определяются периваскулярный отек периферических сосудов сетчатки, извитость и расширение вен, отек ДЗН.
У значительной части больных происходит помутнение стекловидного тела, развивается эписклерит и иридоциклит. Рано нарушается центральное зрение, в поле зрения появляются центральные или парацентральные скотомы.
Лечение задней многофокусной пигментной эпителиопатии проводится консервативно; включает назначение витаминотерапии, сосудорасширяющих препаратов (винпоцетина, пентоксифиллина и др.), ангиопротекторов (солкосерила), ретробульбарных инъекций кортикостероидов, гипербарической оксигенации. Прогноз при данной форме первичной ретинопатии, как правило, благоприятный.
Наружная экссудативная ретинопатия
Развитие наружной экссудативной ретинопатии (болезни Коутса, наружного экссудативного ретинита) преимущественно отмечается у молодых мужчин. Поражение сетчатки чаще одностороннее. При данной форме ретинопатии под сосудами сетчатки скапливается экссудат, геморрагии, кристаллы холестерина. Изменения, как правило, локализуются на периферии глазного дна; поражение макулярной зоны происходит редко. Нередко при ангиографии сетчатки выявляются множественные микроаневризмы, артериовенозные шунты.
Течение наружной экссудативной ретинопатии медленное, прогрессирующее. Лечение проводится путем лазеркоагуляции сетчатки и гипербарической оксигенации. Прогноз отягощается отслойкой сетчатки, требующей неотложного вмешательства, развитием иридоциклита и глаукомы.
Гипертоническая ретинопатия
Патогенетически гипертоническая ретинопатия связана с артериальной гипертензией, почечной недостаточностью, токсикозом беременных. При этой форме ретинопатии отмечается спазм артериол глазного дна с последующим эластофиброзом или гиалинозом их стенок. Тяжесть поражения определяется степенью гипертензии и длительностью течения гипертонической болезни.
В развитии гипертонической ретинопатии выделяют 4 стадии. Стадия гипертонической ангиопатии сетчатки характеризуется обратимыми функциональными изменениями, затрагивающими артериолы и венулы сетчатки.
В стадии гипертонического ангиосклероза поражение ретинальных сосудов носит органический характер и связано со склеротическим уплотнением сосудистых стенок, снижением их прозрачности.
Стадия гипертонической ретинопатии характеризуется наличием очаговых изменений в ткани сетчатки (геморрагий, плазморрагий, отложений липидов, белкового экссудата, зон ишемического инфаркта), частичного гемофтальма. У пациентов с гипертонической ретинопатией отмечается снижение остроты зрения, появляются скотомы (плавающие пятна) перед глазами. Обычно на фоне антигипертензивной терапии данные изменения регрессируют, а симптомы исчезают.
В стадии гипертонической нейроретинопатии к ангиопатии, ангиосклерозу и собственно ретинопатии, присоединяются явления отека ДЗН, экссудации, очаги отслойки сетчатки. Данные изменения более характерны для злокачественной гипертонии и гипертензии почечного генеза. Стадия гипертонической нейроретинопатии может закончиться атрофией зрительного нерва и необратимой потерей зрения.
Диагностика гипертонической ретинопатии включает консультацию офтальмолога и кардиолога, проведение офтальмоскопии и флюоресцентной ангиографии. Офтальмоскопическая картина характеризуется изменением калибра сосудов сетчатки, их частичной или тотальной облитерацией, симптомом Салюса — Гунна (смещением вены в глубокие ретинальные слои вследствие давления на нее напряженной и уплотненной артерии в зоне их перекреста), субретинальной экссудацией и др.
При гипертонической ретинопатии проводится коррекция артериальной гипертония, назначаются антикоагулянты, витамины, проводится оксигенобаротерапия и лазерная коагуляция сетчатки. Осложнениями гипертонической ретинопатии являются рецидивирующий гемофтальм и тромбозы вен сетчатки. Прогноз гипертонической ретинопатии серьезный: не исключается значительное снижение зрения и даже развитие слепоты. Ретинопатия отягощает течение основной патологии и беременности, поэтому может стать медицинским основанием для искусственного прерывания беременности.
Атеросклеротическая ретинопатия
Причиной развития атеросклеротической ретинопатии служит системный атеросклероз. Изменения, происходящие в сетчатке в стадиях ангиопатии и ангиосклероза, аналогичны таковым при гипертонической ретинопатии; в стадии нейроретинопатии появляются мелкие капиллярные геморрагии, отложения кристаллического экссудата по ходу вен, побледнение ДЗН.
Основными методами офтальмологической диагностики атеросклеротической ретинопатии служит прямая и непрямая офтальмоскопия, ангиография сосудов сетчатки. Специальное лечение атеросклеротической ретинопатии не проводится. Наибольшее значение имеет терапия основного заболевания – назначение дезагрегантов, антисклеротических, сосудорасширяющих препаратов, ангиопротекторов, мочегонных средств. При развитии нейроретинопатии показаны курсы электрофореза с протеолитическими ферментами. Осложнениями атеросклеротической ретинопатии часто становятся окклюзия артерий сетчатки, атрофия зрительного нерва.
Диабетическая ретинопатия
Патогенез диабетической ретинопатии обусловлен наличием сахарного диабета 1 или 2 типа. Основными факторами риска развития ретинопатии являются длительность течения диабета, выраженная гипергликемия, нефропатия, артериальная гипертензия, ожирение, гиперлипидемия, анемия. Диабетическая ретинопатия является наиболее частыми и серьезным осложнением диабета и служит главной причиной слабовидения и слепоты.
В развитии данной формы заболевания выделяют стадии диабетической ангиопатии, диабетической ретинопатии и пролиферирующей диабетической ретинопатии. Первые две стадии (ангиопатии и простой ретинопатии) протекают с теми же изменениями, что и аналогичные стадии гипертонической и атеросклеротической ретинопатии. В ранней стадии пролиферирующей диабетической ретинопатии развивается неоваскуляризация сетчатки, в поздней стадии происходит врастание вновь образованных сосудов и рецидивирующие кровоизлияния в стекловидное тело, разрастание глиальной ткани. Натяжение волокон и деформация стекловидного тела обусловливают развитие тракционной отслойки сетчатки, которая и является причиной неизлечимой слепоты при диабетической ретинопатии.
В начальных стадиях диабетическая ретинопатия проявляется устойчивым снижением остроты зрения, появлением перед глазами пелены и плавающих пятен, которые периодически исчезают. Затруднено чтение и выполнение мелкой работы. В поздней пролиферирующей стадии наступает полная потеря зрения.
Проведение офтальмоскопии под мидриазом позволяет детально осмотреть глазное дно и выявить характерные для диабетической ретинопатии изменения. Функциональное состояние сетчатки периферических зон исследуется с помощью периметрии. С помощью УЗИ глаза определяются участки уплотнений, кровоизлияний, рубцов в толще глазного яблока. Электроретинография проводится с целью определения электрического потенциала и оценки жизнеспособности сетчатки. Для уточнения состояния сетчатки применяется лазерная сканирующая томография и ретинальная ангиография.
Дополнительные сведения в комплексе офтальмологического обследования пациентов с диабетической ретинопатией получают с помощью определения остроты зрения, биомикроскопии, диафаноскопии глаза, определения критической частоты слияния мельканий (КЧСМ) и т. д.
Лечение диабетической ретинопатии должно проходить под контролем офтальмолога и эндокринолога (диабетолога). Необходим тщательный контроль уровня глюкозы в крови, своевременный прием противодиабетических препаратов, витаминов, антиагрегантов, ангиопротекторов, антиоксидантов, средств, улучшающих микроциркуляцию. При отслоении сетчатки применяют лазеркоагуляцию. В случае выраженных изменений в стекловидном теле и образовании рубцов показано проведение витрэктомии, витреоретинальной операции.
Осложнениями диабетической ретинопатии служат катаракта, гемофтальм, помутнение и рубцовые изменения стекловидного тела, отслойка сетчатки, слепота.
Ретинопатия при заболеваниях крови
Ретинопатии могут развиваться при различной патологии системы крови – анемиях, полицитемии, лейкозах, миеломной болезни, макроглобулинемии Вальденстрема и др.
Каждая из форм характеризуется специфической офтальмоскопической картиной. Так, при ретинопатии, обусловленной полицитемией, вены сетчатки приобретают темно-красный цвет, а глазное дно – цианотичный оттенок. Нередко развиваются тромбоз вен сетчатки и отек ДЗН.
При анемиях глазное дно, напротив, бледное, сосуды сетчатки расширены, окраска и калибр артерий и вен одинаковы. Ретинопатия при анемиях может сопровождаться субретинальными и экстраретинальными кровоизлияниями (гемофтальмом), экссудативной отслойкой сетчатки.
При лейкозах со стороны глазного дна наблюдается извитость вен, диффузный отек сетчатки и ДЗН, кровоизлияния, скопление зон экссудата.
При миеломной болезни и макроглобулинемии Вальденстрема в результате диспротеинемии, парапротеинемии, сгущения крови расширяются ретинальные вены и артерии, развиваются микроаневризмы, тромботические окклюзии вен, геморрагии в сетчатку.
Лечение ретинопатий, связанных с патологией системы крови, требует терапии основного заболевания, проведения лазеркоагуляции сетчатки. В отношении зрительной функции прогноз серьезный.
Травматическая ретинопатия
Развитие травматической ретинопатии связано с внезапным и резким сдавлением грудной клетки, при котором происходит спазм артериол, наступает гипоксия сетчатки с выходом в нее транссудата. В ближайшем периоде после травмы развиваются кровоизлияния и органические изменения сетчатки. Травматическая ретинопатия может привести к атрофии зрительного нерва.
Последствиями контузии глазного яблока служат изменения, получившие название Берлиновское помутнение сетчатки. Данная форма травматической ретинопатии связана с субхориоидальным кровоизлиянием и отеком глубоких ретинальных слоев, выходом транссудата в пространство между сетчаткой и сосудистой оболочкой.
Для лечения травматической ретинопатии назначается витаминотерапии, проводится борьба с тканевой гипоксией, гипербарическая оксигенация.
Фоновая ретинопатия: причины и лечение
Вторичная ретинопатия — это заболевание, которое поражает сосуды сетчатки глаза и вызывает нарушение ее кровоснабжения. Данная патология может развиться на фоне различных болезней — диабета, гипертонии, атеросклероза и пр. Рассмотрим основные причины этого недуга и способы его лечения.
Фоновая ретинопатия — что это такое?
Ретинопатия — это ряд глазных заболеваний, для которых характерно поражение сосудов сетчатой оболочки глаза, в результате чего к ней не поступает кровь и кислород. Это достаточно опасное заболевание, способное привести к сильному снижению зрения и полной слепоте. Зачастую ретинопатия является вторичной патологией. Она развивается на фоне артериальной гипертензии, атеросклероза, сахарного диабета и других болезней. Поэтому она и называется фоновой. Рассмотрим основные разновидности ретинопатии, исходя из ее причин.
Гипертоническая ретинопатия — что это такое?
Данная форма ретинопатии развивается вследствие повышения артериального давления, что приводит к спазмам артериол глазного дна и поражению стенок сосудов. Выделяется 4 стадии гипертонической ретинопатии:
Гипертоническая ангиопатия: нарушения функций сетчатой оболочки, артериол и венул. Они являются обратимыми.
Гипертонический ангиосклероз, который характеризуется поражением сосудистых стенок с их уплотнением. Прозрачность сосудов заметно снижается.
Гипертоническая ретинопатия: формирование патологических очагов в тканях внутренней оболочки глаза. Появляются геморрагии, выделяется белковая жидкость, на глазном дне наблюдаются участки кислородного голодания. Зачастую развивается гемофтальм, при котором кровь попадает в стекловидное тело. Все эти процессы сопровождаются снижением остроты зрения и появлением перед глазами темных пятен. Лечение артериальной гипертензии на этой стадии приводит к регрессу ретинопатии.
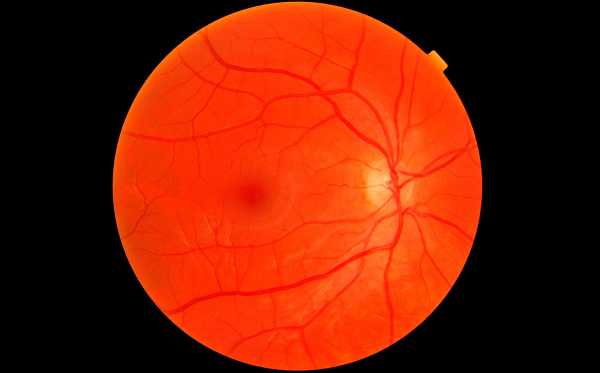
Гипертоническая нейроретинопатия. На этом этапе сильно отекает диск зрительного нерва. Наблюдаются локальные отслоения сетчатки с выделением экссудата. В большинстве случаев данная форма ретинопатии развивается на фоне злокачественных типов гипертонии, почечной недостаточности и пр. Требуется экстренная помощь, так как пациент может ослепнуть.
Лечение гипертонической ретинопатии осуществляется в ходе лазерной коагуляции сетчатки и оксигенобаротерапии. Но основная терапия направлена на гипертонию. Необходимо стабилизировать артериальное давление. Постоянное его повышение будет приводить к прогрессированию ретинопатии.
Атеросклеротическая ретинопатия — что это такое и как лечится?
Ретинопатия — это сосудистое заболевание, которое может возникнуть и на фоне атеросклероза — хронической патологии, поражающей артерии и возникающей по причине нарушения обмена липидов. Данный недуг может долгое время не проявляться на органах зрения. На последней стадии ретинопатии формируются капиллярные кровоизлияния, что приводит к отложению на стенках сосудов кристаллов из экссудата. Под офтальмоскопом врач может увидеть сильное побледнение диска зрительного нерва. Происходит снижение различных зрительных функций.
Лечение атеросклеротической ретинопатии основано на терапии основной патологии, которая включает в себя прием ангиопротекторов, мочегонных, сосудорасширяющих и антисклеротических средств. При отсутствии лечения есть риск закупорки артерии внутренней оболочки глаза и атрофии зрительного нерва, что может привести к значительному снижению зрения.
Диабетическая ретинопатия
Ретинопатия как осложнение диабета развивается практически у всех диабетиков. При этом поражение сосудов наблюдается при обоих типах данного заболевания. Риск развития диабетической ретинопатии повышают следующие факторы:
- длительное течение патологии;
- полное отсутствие лечения диабета;
- почечные патологии;
- гипертония;
- анемия.
Вредные привычки (курение и злоупотребление алкоголем) также являются провоцирующими ретинопатию факторами при диабете. Заболевание прогрессирует медленно. Долгое время человек может не замечать никаких офтальмологических симптомов. Выделяется 3 клинических стадии диабетической ретинопатии:
- диабетическая ангиопатия — первичное и обратимое поражение сосудов;
- диабетическая ретинопатия: соответствует атеросклеротической и гипертонической формам заболевания на 2 и 3 стадиях;
- пролиферирующая диабетическая ретинопатия, которая характеризуется разрастанием новых сосудов в сетчатой оболочке.
Новообразовавшиеся капилляры имеют хрупкие стенки. Из-за этого возникают кровоизлияния, в том числе в стекловидное тело. Геморрагии впоследствии становятся причиной образования рубцов и отслоения сетчатки, что сопровождается сильным снижением зрения.
Диабетическая ретинопатия на разных стадиях проявляется в следующих симптомах:
- стойкое падение остроты зрения;
- образование пелены перед глазами;
- появление плавающих «мушек»;
- ухудшение зрения вблизи.
На поздней стадии происходит окончательная потеря зрительных функций, а человек становится инвалидом.
Как лечить диабетическую ретинопатию? Прежде всего необходимо следить за уровнем сахара в крови. Придется постоянно наблюдаться у эндокринолога и дважды в год посещать офтальмолога. Для улучшения состояния сетчатки назначаются ангиопротекторы, препараты для активации микроциркуляции крови и витамины. При отслойке внутренней оболочки глаза проводится лазерная коагуляция.
Диабетическая ретинопатия нередко осложняется и приводит к таким патологиям, как гемофтальм, катаракта, отслоение сетчатки. При появлении рубцов в стекловидном теле и обширных помутнений делается витрэктомия — частичное или полное его удаление. Но самое тяжелое последствие диабетической ретинопатии — это необратимая слепота.
Ретинопатия при заболеваниях крови
Болезни крови, в том числе анемия, полицитемия, лейкоз и др., способны привести к развитию ретинопатии. При этом клиническая картина болезни заметно отличается от протекания других форм данного недуга. Это зависит от того, на фоне какой именно патологии крови стали наблюдаться изменения сосудов сетчатки. Так, при полицитемии (доброкачественном опухолевом процессе) глазное дно становится ярко-красным, особенно краснеют вены сетчатой оболочки. Наблюдаются признаки тромбоза сосудов и отека диска зрительного нерва.
При анемии (низком содержании в крови эритроцитов) глазное дно под офтальмоскопом отличается бледностью, а сосуды патологически расширены. Происходят частые кровоизлияния под сетчатку или в стекловидное тело, что приводит к ее/его отслойке.
Ретинопатия, возникшая на фоне лейкоза (рака крови), сопровождается разрастанием сосудов. Они извитые и хрупкие, а потому часто лопаются, что вызывает геморрагии. Внутренняя оболочка и диск зрительного нерва отекают.
Лечение фоновых ретинопатий при патологиях крови основано на терапии основного недуга и своевременном проведении лазерной коагуляции. Но зачастую прогноз исхода заболевания является неблагоприятным.
Травматическая ретинопатия
Фоновая ретинопатия может быть следствием травмы глаза. Признаки геморрагий наблюдаются сразу. Патологический процесс развивается крайне быстро. Если не принимать никаких мер, возрастает риск атрофии зрительного нерва. Подобные изменения являются необратимыми. Человек утрачивает зрительные функции. Лечатся последствия таких травм устранением гипоксии. Необходимо восстановить питание сетчатки кровью и кислородом. Назначаются витамины и лекарства. Больной находится под постоянным наблюдением врачей.
Фоновая ретинопатия и ретинальные сосудистые изменения у детей
Ретинопатия у детей возникает достаточно часто. Причины развития патологии точно такие, как и у взрослых: диабет, травмы, болезни крови, реже — атеросклероз и гипертония. Существует и отдельная разновидность данного недуга — ретинопатия недоношенных. Она наблюдается у новорожденных в следующих случаях:
- родились на сроке до 31 недели;
- масса тела до 1,5 кг;
- после переливания крови;
- после насыщения организма кислородом.
Беременные женщины, которые страдают от заболеваний крови, диабета, гипертонии, должны постоянно обследоваться, в том числе у офтальмолога. Риск рождения ребенка с ретинопатией или развития ее впоследствии достаточно высок. Если у самой беременной обнаруживают признаки данного недуга, встает вопрос об искусственном прерывании беременности.

Ретинопатия у детей нередко становится причиной возникновения других офтальмопатологий:
- близорукости;
- косоглазия;
- глаукомы;
- амблиопии.
Также может отслоиться сетчатка, что вызывает сильное снижение зрения. Изменения сосудистого характера могут быть выявлены уже через 3-4 недели после появления ребенка на свет. Малыш находится под пристальным наблюдением специалистов. Каждые две недели его осматривает офтальмолог. Врачи контролируют процесс формирования сетчатки. Очень часто ретинопатия исчезает самостоятельно, то есть регрессирует. Иногда патология быстро прогрессирует. В таких случаях проводится лазерная коагуляция.
Особенности диагностики
Диагностикой занимаются различные специалисты в зависимости от того, что послужило причиной развития фоновой ретинопатии. Конечно, назначаются и офтальмологические методы обследования. В их числе:
- тонометрия: измерение внутриглазного давления;
- ангиография: исследование кровеносных сосудов;
- лазерное сканирование;
- УЗИ;
- периметрия — оценка полей зрения;
- офтальмоскопия — осмотр глазного дна.
Это основные процедуры. В качестве дополнительного метода может быть назначена электроретинография, позволяющая измерить электрический потенциал сетчатки.
Профилактика
Чтобы снизить риск появления осложнений, нужно придерживаться следующих правил:

- следите за уровнем сахара в крови;
- ежедневно измеряйте давление;
- не занимайтесь самолечением;
- регулярно посещайте клинику;
- старайтесь правильно питаться;
- чаще бывайте на свежем воздухе;
- принимайте витамины;
- занимайтесь физкультурой.
Перечисленные ранее заболевания (атеросклероз, гипертония, диабет и др.) вынуждают человека тщательно следить за своим здоровьем и постоянно проходить обследования. Если не делать этого, могут возникнуть осложнения, причем не только на глазах.
С целью предотвращения ретинопатии недоношенных женщины с угрозой преждевременных родов должны находиться в стационаре. В случае появления малыша раньше срока ему будет вовремя оказана медицинская помощь. При обнаружении у новорожденного ретинопатии ребенку придется до 18 лет дважды в год посещать окулиста, даже если болезнь отступила без лечения.
Пигментная ретинопатия - энциклопедия Ochkov.net
Заболевания сетчатой оболочки глаз имеют весьма негативные последствия. Они приводят к заметному ухудшению зрения или полной его утрате. Одна из таких патологий — ретинопатия, разрушающая сосуды сетчатки. Существует несколько видов этой болезни. Узнаем, что такое пигментная ретинопатия и существуют ли способы ее лечения.
Ретинопатия — что это за болезнь?
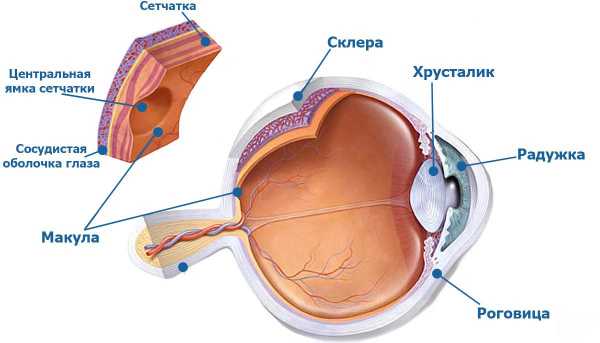
Сетчатка наших глаз имеет разветвленную сеть сосудов.
Она содержит фоторецепторные клетки — палочки и колбочки, отвечающие за цветное и дневное зрение, его четкость, а макула (желтое пятно) сетчатки отвечает за центральное зрение. Вот почему любые патологии, поражающие эту структуру, вызывают снижение зрительных функций.
Ретинопатия характеризуется повреждением сосудов сетчатки глаза. При этом нарушается ее нормальное кровоснабжение, в результате атрофируется зрительный нерв и наступает слепота. Ретинопатия часто проявляется как осложнение гипертонии, сахарного диабета, атеросклероза, различных инфекционных заболеваний, ожирения, токсикоза и других патологий. Кроме того, патология может развиться в результате травм глазного яблока или черепно-мозговых.
Нарушение кровоснабжения становится причиной кислородного голодания сетчатки. Это, в свою очередь, приводит к появлению новых сосудов, стенки которых очень хрупкие и ломкие. Кровь просачивается сквозь них и попадает на сетчатку или стекловидное тело. Такой процесс неизменно приводит к снижению качества зрения. Могут появиться осложнения в виде глаукомы, катаракты и другие.
Пигментный ретинит — что это такое?
Данным термином называют также пигментный вид ретинопатии, или пигментную абиотрофию сетчатки. Это заболевание наследственное и считается неизлечимым, так как пока не найдено способов эффективной терапии дефектных генов. Однако, даже если ребенок родился с геном пигментного ретинита, то он не всегда будет подвержен ему. К этому могут привести особые условия: заболевания, нарушение кровообращения сосудистой оболочке и прочие провоцирующие факторы.
При развитии пигментного ретинита происходит прогрессивная потеря палочек — фоторецепторов, расположенных в сетчатке. Они начинают постепенно атрофироваться. Из-за гибели палочек, отвечающих за ночное и периферийное зрение, наступает ухудшение видимости в темноте — один из первых признаков пигментной ретинопатии. Эта патология проявляется она обычно в возрасте от 25 до 40 лет.
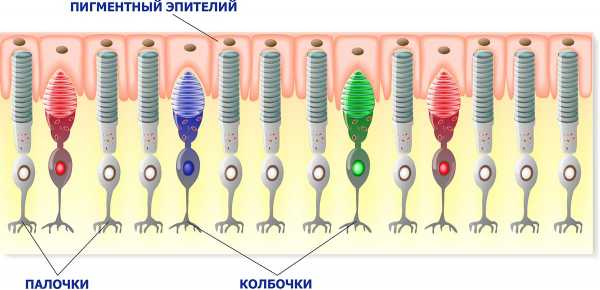
Данное заболевание передается с Х-хромосомой от матери к сыну, или ребенок может унаследовать дефектный ген сразу от матери и отца. Наиболее вероятным является аутосомно-доминантный вариант (когда ген наследуется от матери к сыну), поэтому пигментным ретинитом чаще болеют мужчины. В целом же заболевание диагностировано примерно у 1,5 миллионов людей на планете.
Симптомы пигментного ретинита
На начальных стадиях болезнь вообще никак себя не проявляет. Вот какие признаки могут указывать на ее наличие.
- Ослепление от яркого света.
- Ухудшение ночного зрения.
- Долгая адаптация к низкому освещению при переходе с яркого.
- Появление перед глазами пятен, черных точек, вспышек.
- Сужение поля зрения.
- Нарушение цветовосприятия.
- Двоение в глазах.

Некоторые проявления пигментного ретинита могут быть заметны только под микроскопом: атрофия зрительного нерва, поражение сосудов, кровоизлияния. По мере развития недуга у пациента происходит сужение поля зрения из-за деструкции периферических участков сетчатки. В тяжелых случаях наблюдается «туннельное» зрение. Это состояние, когда человек способен воспринимать лишь изображение, попадающее на центральную часть сетчатки — периферическое видение полностью пропадает. Возникают трудности с ориентированием в окружающем пространстве. В такой ситуации наступает инвалидность. Изменения сетчатой оболочки также затрагивают и сосуды глаза, что может привести к помутнению стекловидного тела и хрусталика, а также истончению склеры. В комплексе эти дегенеративные процессы приводят к полной потере зрения. Однако болезнь может протекать с различной скоростью. Порой пигментная ретинопатия прогрессирует довольно медленно и проявляется только в виде незначительного сужения поля зрения.
Как проводится диагностика
Для того, чтобы исключить наличие других заболеваний, требуется проведение комплекса исследований, который подтвердит или опровергнет диагноз. Дело в том, что остальные виды ретинопатии поддаются медикаментозному или хирургическому лечению, тогда как пигментный ретинит, увы, пока неизлечим. Полный офтальмологический осмотр включает в себя несколько процедур.
- Ретинография. Данный медицинский тест используется для получения детального цветного снимка внутренних структур глаза. С его помощью можно обнаружить различные заболевания, которые поражают сетчатку, таких, как ВМД, диабетическая ретинопатия или пигментный ретинит. Для проведения процедуры необходимо применить капли, расширяющие зрачок — мидриатики. Однако, современные ретинографы позволяют делать четкие и детальные снимки сетчатки без необходимости расширения зрачка. Такой метод называется немидриатическая ретинография.
- Автофлуоресценция. Неинвазивная техника получения снимков глазного дна. При возбуждении клеток ультрафиолетовым светом наблюдается собственная флуоресценция как белков, так и нуклеиновых кислот — так называемая автофлуоресценция. В данном случае индикатором выступает липофусцин — желто-коричневый пигмент, присутствующий во всех тканях человека. Его чрезмерное скопление в пигментном эпителии сетчатки является патогенной средой для многих ее патологий, в том числе и наследственного характера.
- Оптическая когерентная томография.
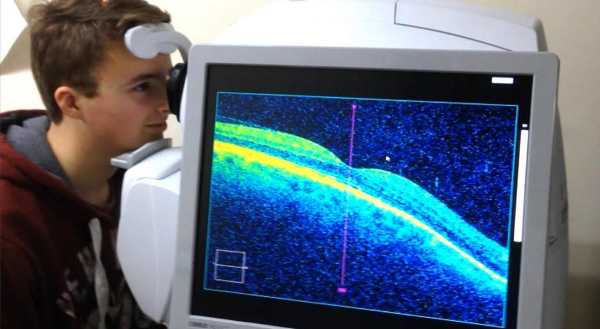
Этот способ позволяет получить максимально полные и точные данные о состоянии глаз. С его помощью можно осуществлять диагностику не только сетчатки, но и зрительного нерва, и переднего отрезка глаза. Разрешающая способность томографов настолько высока, что они позволяют получить снимки, в которых глазные структуры дифференцированы на уровне микрометров (тысячных долей миллиметра). ОКТ является одновременно и микроскопом, и сканером. На хорошем четком снимке, сделанном с помощью современного томографа, можно рассмотреть самые тонкие слои тканей толщиной в 1 мкм.
- Визуальная кампиметрия. Данный тест позволяет оценить состояние периферического зрения. Исследуются оба глаза отдельно, при этом второй должен быть закрыт. На кампиметре появляется мигающий полукруг различной интенсивности освещения в различных местах поля зрения исследуемого глаза, а пациенту следует указать на его расположение.
Кроме перечисленных, могут быть назначены дополнительные процедуры, позволяющие подтвердить точный диагноз — флюоресцентная ангиография, микропериметрия и прочие. После завершения исследований врач принимает решение о том, как воздействовать на пигментный ретинит.
Лечение заболевания
Один из хирургических способов приостановить течение пигментной ретинопатии — имплантация ксенотрансплантата за глазное яблоко. При этом возникает местное реактивное воспаление, которое способствует ускорению кровообращения в сосудах глазного яблока. Также нормализуется обмен веществ, метаболические процессы, устраняется локальная гипоксия сетчатки и зрительного нерва. Постепенное улучшение зрительных функций наступает в течение последующих 2 лет примерно у 30% пациентов. Хирургическое лечение с введением ксенотрансплантата имеет большую перспективу и может быть рекомендовано для лечения пигментного ретинита.
Улучшение зрения с помощью биоматериала «Аллоплант»
Всероссийский центр глазной и пластической хирургии — организация, которая занимается созданием препаратов и методов для лечения офтальмологических заболеваний. Одна из инновационных разработок Центра — биоматериал «Аллоплант», получаемый из донорских тканей человека или животных. Его использование помогает стимулировать процессы регенерации кровеносных и лимфатических сосудов, конъюнктивы, слизистых оболочек и других структур организма. За последние два десятка лет биоматериал был успешно применен для лечения ретинопатии недоношенных, диабетической ретинопатии, пигментного ретинита, атрофии и невритов зрительного нерва, увеита и других глазных патологий. Помимо этого, препарат используется в пластической хирургии, стоматологии, нейрохирургии, ортопедии, травматологии, гинекологии и других отраслях медицины.
При введении в сосудистую оболочку глаза «Аллопланта» он улучшает в ней кровообращение,что значительно улучшает состояние сетчатки. При исследовании на электронном микроскопе были выявлены признаки регенерации фоторецепторов и восстановление основной мембраны сетчатки — так называемой мембраны Бруха.
Недавно специалисты Центра глазной и пластической хирургии опубликовали результаты о применении препарата для 2000 пациентов с пигментным ретинитом. Если стадия заболевания была не терминальной (самой поздней), то приостановить ее развитие удавалось примерно в 75% случаев, а в 40% случаев удалось добиться расширения периферического поля и улучшения остроты зрения.
Достижения науки о лечении пигментного ретинита
К сожалению, кардинальных способов борьбы с этой наследственной патологией в настоящее время не существует. Однако во многих лабораториях мира ведутся активные исследования, связанные с данной темой. Ученые публикуют инновационные разработки, за которыми видят будущее в лечении пигментной ретинопатии.
Искусственная сетчатка
В 2017 году были обнародованы результаты работы Итальянского института технологий. Специалисты смогли разработать уникальный имплантат сетчатки, выполняющий ее функции. Он состоит из электропроводящего полимера с шелковой подложкой, завернутый в полимерный полупроводник. Когда световые лучи попадают на хрусталик, полупроводящий полимер срабатывает как фотоэлектрический материал, поглощая фотоны. Вырабатывается ток, и электричество стимулирует нейроны сетчатки.

Свое изобретение ученые проверили на крысах, вживив им искусственную сетчатку. Дальнейший эксперимент показал: при освещенности яркостью в 4—5 люксов, что соответствует сумеречному свету, мыши с искусственной сетчаткой реагируют на свет так же, как и здоровые особи. Проведенная спустя 10 месяцев томография выявила, что в зрительной коре мозга, отвечающей за визуальное восприятие, увеличилась активность.
Лечение пигментной ретинопатии стволовыми клетками
Еще один перспективный способ лечения заболеваний сетчатки предложили офтальмологи из США — восстановление структуры и функционирования светочувствительных рецепторов сетчатки с помощью геномного редактора CRISPR. Ученые использовали клетки кожи пациента с пигментным ретинитом, чтобы вырастить стволовые клетки. Им удалось заменить дефектный ген RGPR, не нарушив работу остальных генов, окружающих этот фрагмент ДНК. До стадии превращения стволовых клеток в палочки и колбочки ученые пока не дошли. Они отмечают, что, в отличие от традиционной пересадки органов, такой подход не вызовет отторжения иммунной системой.
Протез Argus II
Это устройство, известное также как бионический глаз, представляет собой электронный имплантат сетчатки, разработанный американскими инженерами. Его функция — улучшение зрения людей с тяжелой формой пигментного ретинита. В марте 2011 года применение имплантата было одобрено для клинического и коммерческого использования в Евросоюзе.
Бионический глаз способен восстановить уровень зрения функционально слепым пациентам. К марту 2014 года Argus II был установлен более чем 80 пациентам. Он не поднимает уровень зрения выше порога слепоты, но помогает значительно улучшить ориентацию в пространстве и мобильность. В некоторых случаях Argus II может восстановить достаточный зрительный функционал, чтобы позволить слепым пользователям читать буквы, набранные крупным шрифтом.
К импланту сетчатки, вживленному в глаз, также прилагается внешняя система: очки с камерой и процессором. Камера записывает изображения в реальном времени, которые обрабатываются и отправляются по беспроводной сети в имплантат. Имплантат использует 60 электродов, чтобы стимулировать имеющиеся здоровые клетки сетчатки и отправлять визуальную информацию в зрительный нерв, восстанавливая способность различать свет, движение и формы. В России было проведено уже две операции по вживлению бионического глаза пациентам.

Для профилактики наследственного пигментного ретинита больным рекомендуется защищать глаза от интенсивного солнечного света с помощью очков, а также при имеющейся генетической предрасположенности совершать регулярные визиты к офтальмологу для осмотра органов зрения. На начальных стадиях это заболевание никак себя не проявляет, а затем восстановить зрение может не быть возможности.
Гипертензивная ретинопатия - энциклопедия Ochkov.net
Все заболевания сетчатки являются очень опасными. Они способны привести к сильному ухудшению зрения или полной его утрате. Одна из таких болезней — ретинопатия, при котором поражаются сосуды сетчатой оболочки. Есть несколько разновидностей этой патологии. Узнаем, что такое гипертоническая ретинопатия и почему она возникает.
Ретинопатия — что это такое?
Данное заболевание характеризуется повреждением сосудов сетчатой, или внутренней оболочки глаза. Данный патологический процесс становится причиной кислородного голодания сетчатки, что вызывает разрастание сосудов. Новые сосудистые образования очень ломкие. Через них просачивается кровь, что приводит к кровоизлияниям в стекловидное тело или сетчатую оболочку. Подобные изменения на глазном дне неминуемо сказываются на зрении. Более того, могут возникнуть такие осложнения, как глаукома, катаракта и пр. Все эти болезни способны привести к частичной или полной утрате зрения.
Сетчатка — самая тонкая структура глазного яблока. Она имеет широкую сосудистую сеть. По этим сосудам осуществляется доставка кислорода к тканям внутренней оболочки. При этом она выполняет важнейшую роль в обеспечении зрения. Именно на ней происходит первичная обработка видимой человеком информации. Поэтому любые патологии, поражающие эту структуру глаза, вызывают снижение зрительных функций.
Основные разновидности гипертонической ретинопатии глаз
Выделяются 3 основных вида данной патологии:
- Диабетическая ретинопатия. Она является осложнением сахарного диабета и выявляется достаточно часто, более чем у половины пациентов-диабетиков любого типа. Повышение уровня сахара негативно сказывается на состоянии сосудистых стенок. Они становятся хрупкими. Из-за этого возникают кровоизлияния в сетчатку. Она испытывает недостаток в кислороде. Как защитная реакция организма, развивается неоваскуляризация — патологическое разрастание новых сосудов. Они еще более ломкие, а потому становятся причиной многочисленных геморрагий. Впоследствии это приводит к отслоению сетчатой оболочки и другим осложнениям.

- Ретинопатия недоношенных. Она часто выявляется у детей, родившихся раньше положенного срока. Связано это с тем, что процесс формирования сосудов сетчатки у плода завершается к 40-й недели беременности. Чем раньше ребенок появился на свет, тем меньше сосудов успело образоваться во внутренней оболочке глаза. Это повышает вероятность развития ретинопатии. Данная ее форма одна из самых сложных. Она может регрессировать и прогрессировать по неизвестным причинам. Нередко она заканчивается слепотой.
- Гипертоническая ретинопатия. Она проявляется у людей, которые страдают от гипертонии. Рассмотрим эту патологию подробнее.
Гипертоническая ретинопатия глаза: особенности, причины
Гипертоническая ретинопатия — это ретинопатия, вызванная стойким повышением артериального давления у пациентов с артериальной гипертензией, при которой наблюдается нарушение кровообращения, что сопровождается спазмами сосудов, в том числе во внутренней оболочке глаза. Гипертоническая ретинопатия является широко распространенной болезнью. Впервые она была описана в 1898 году британским офтальмологом Маркусом Гунном, поэтому сегодня медицина располагает объемными знаниями о данной проблеме.
Стоит отметить, что микроскопические симптомы повреждения сосудов сетчатки встречаются не только при гипертонической болезни. Диагностируются они и у здоровых людей старше 40 лет. Гипертензия — это один из располагающих факторов, который значительно повышает риск развития гипертонической ретинопатии.
Есть и другие причины, которые способствуют появлению этой патологии:
- дисфункция надпочечников;
- почечная недостаточность;
- злоупотребление алкоголем;
- курение;
- сахарный диабет;
- сердечно-сосудистые болезни;
- токсикоз во время беременности.
Существует и наследственная предрасположенность к гипертонической ретинопатии. Также вероятность ее возникновения повышается с возрастом.
Стадии гипертонической ретинопатии
Выделяется 4 стадии развития этой гипертонической болезни:
- Первая стадия называется ангиопатией, которая представляет собой поражение кровеносных сосудов. При этом нарушения диагностируются только в небольших капиллярах внутренней оболочки. Все эти изменения являются функциональными, незначительными. Они обратимы, если своевременно начать лечение.
- Вторая стадия гипертонической ретинопатии — ангиосклероз, при котором происходит органическое перерождение сосудистых стенок. Снижается их эластичность и пропускная способность, так как соединительной ткани становится больше, чем функциональной. Кроме того, наблюдаются холестериновые отложения в сосудах сетчатки.
- Собственно, гипертоническая ретинопатия, которая сопровождается выраженным изменением сосудов. Во внутренней оболочке образуются патологические очаги. Они окружают капилляры и артериолы, которые подверглись поражению. Центр сетчатки становится мутным. Под офтальмоскопом отчетливо видны кровоизлияния, а также дегенеративно-дистрофические процессы звездообразного типа.
- Нейроретинопатия, или 4-ая стадия гипертонической ретинопатии. Она является самой тяжелой и опасной, в связи с тем, что патология переходит на зрительный нерв. Это приводит к отмиранию его волокон. Наблюдается отечность и помутнение его диска. На данном этапе зрение стремительно падает. Ухудшаются различные зрительные функции. Такая стадия гипертонической ретинопатии может закончиться полной слепотой.
Не факт, что гипертоническая ретинопатия пройдет все эти стадии. Если лечить гипертонию и вовремя обнаружить офтальмологические признаки поражения сетчатки, есть возможность остановить патологию на начальном этапе. Но на ранних стадиях пациент может не замечать никаких симптомов. Чтобы их обнаружить, нужно периодически посещать офтальмолога. При наличии артериальной гипертензии рекомендуется делать это раз в 6-8 месяцев.
Симптоматика гипертонической ретинопатии
Первые две стадии протекают без выраженных симптомов. Только сильное повышение артериального давления сопровождается головной и глазной болью, головокружением, общим недомоганием и зрительными помутнениями, которые быстро пропадают, стоит немного снизить давление. Проблема в том, что многие пациенты при наличии у них гипертонической болезни игнорируют ее симптомы. Они считают, что головные боли и другие признаки — это обычное состояние гипертоника. При этом они не знают, как гипертензия сказывается на органах зрения.
На третьей и четвертой стадиях симптомы ретинопатии более явные. В их числе:
- интенсивная и частая боль в области висков и затылка;
- быстрая утомляемость, постоянная сонливость;
- дискомфорт в глазах, который усиливается при зрительной нагрузке;
- кровяная сетка на склеральных оболочках, кровоподтеки;
- плавающие «мушки» перед глазами, световые блики;
- нарушение цветовосприятия;
- ухудшение сначала центрального, а впоследствии и периферического зрения;
- метаморфопсия — искажение контуров предметов, неправильное восприятие их размеров и расстояния до них;
- помутнения в глазах.
Эти симптомы более чем тревожные. Их появление свидетельствует о том, что гипертоническая ретинопатия прогрессирует. Стоит незамедлительно обратиться к офтальмологу, так как может произойти внезапная отслойка сетчатки. Эта болезнь сопровождается схожими признаками.
Гипертоническая ретинопатия: диагностика
При подозрении на это заболевание проводятся следующие исследования:
- офтальмоскопия — осмотр глазного дна, который показывает ухудшение состояния сосудов, их проходимость, наличие или отсутствие отечности;
- тонометрия — измерение внутриглазного давления, которое необходимо знать для соотнесения его с артериальным;
- визометрия и периметрия — проверка остроты зрения и исследование его полей, которые могут частично выпадать при гипертонической ретинопатии;
- биомикроскопия — обследование артерий сетчатки, а также выявление кровоизлияний и других патологических изменений на глазном дне и его периферии.
Гипертоническая ретинопатия: лечение
- Лечение этой патологии определяется ее стадией, возрастом пациента, наличием сопутствующих заболеваний, противопоказаниями и прочими факторами. Применяются консервативные и хирургические методы. На первых стадиях остановить болезнь можно с помощью лекарственных препаратов:
- сосудорасширяющих;
- ретинопротекторов;
- ангиопротекторов;
- гиполипидемических;
- витаминных комплексов;
- антикоагулянтов.
Основная терапия направлена на снижение артериального давления. Кроме того, важно предотвратить его внезапное повышение. Если же патология привела к серьезному повреждению сосудов сетчатки, потребуется операция. Может быть назначена лазерная коагуляция. Эта процедура применяется и при отслоении сетчатой оболочки. Лазерным лучом хирург воздействует на патологические очаги, предотвращая дальнейшее их распространение. При отслоении сетчатой оболочки она припаивается к сосудистой. Лазерная коагуляция — безопасная процедура, но она не проводится при катаракте, помутнении роговицы, большом количестве кровоизлияний и высоком риске отслойки сетчатки.
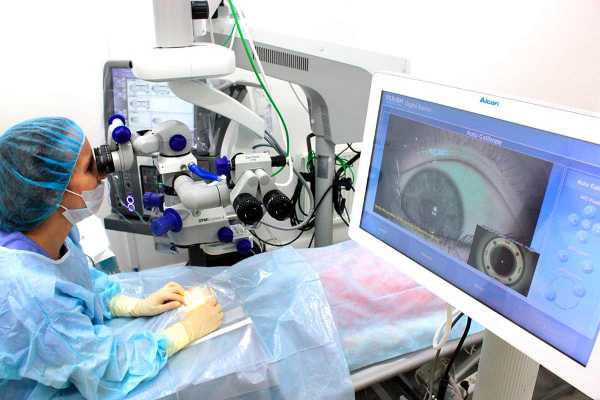
Также может быть проведена криодеструкция. Во время такого лечения врач направляет на пораженные участки глазного яблока холодное излучение, благодаря чему удается восстановить структуру сосудов и вернуть отслоившуюся внутреннюю оболочку на место. В связи с открытием широких возможностей, связанных с развитием лазерных технологий, криодеструкция проводится значительно реже.
При неэффективности всех этих методов проводится витрэктомия — удаление стекловидного тела. В ходе такой операции можно удалить из глаза сгустки крови, стяжи и другие патологические образования.
Осложнения гипертонической ретинопатии
Одно из самых тяжелых последствий этого заболевания — необратимая слепота. Другое частое осложнение — отслоение сетчатки. Также гипертоническая ретинопатия может привести к развитию следующих патологий:
- инсульт головного мозга или глазного нерва;
- инфаркт сетчатки;
- атрофия зрительного нерва;
- обструкция венозной ветви.
Прогноз и профилактика гипертонической ретинопатии
Пациент должен постоянно следить за своим давлением. Измерять его рекомендуется несколько раз в день. Важно исключить из жизни все, что вызывает его повышение. В первую очередь речь идет о курении. Табачный дым и входящие в него вещества негативно сказываются на состоянии всей сердечно-сосудистой системы. Кроме того, важно сбалансированно питаться. Гипертонику рекомендуется:
- отказаться от жирных, сладких, острых и пряных блюд;
- есть больше овощей, фруктов и зелени;
- добавить в свое меню нежирные кисломолочные продукты, крупы, рыбу и грибы;
- исключить из рациона кофе, алкоголь и газированные напитки;
- питаться несколько раз в день небольшими порциями.
Также нужно чаще бывать на свежем воздухе, делать общеукрепляющую зарядку, обследоваться дважды в год. При первых же признаках ухудшения зрения следует срочно обратиться к офтальмологу.
Гипертоническая ретинопатия может быть быстро остановлена на ранних стадиях. Если болезнь выявить своевременно, ее симптоматика регрессирует в течение 1 года. Запущенные формы этой патологии могут быть необратимыми. В некоторых случаях удается сохранить лишь часть зрительных функций, иногда заболевание заканчивается слепотой и инвалидностью пациента.
Ретинопатия, что это такое, виды, симптомы и лечение
ВАЖНО ЗНАТЬ! Действенное средство для восстановления зрения без операций и врачей, рекомендованное нашими читателями! Читать далее...
В данной статье пойдет речь о ретинопатии. Что такое ретинопатия, какие виды и формы бывают, симптомы и лечение данного заболевания. Ретинопатия — это разрушение ретинальных сосудов. Данное поражение приводит к ухудшению кровообращения сетчатки, что впоследствии приводит к ее дистрофии. При этом велика вероятность истощения зрительного нерва, что приводит к слепоте. Выявление ретинопатии трудоемкий процесс, так как поражение не вызывает болезненных ощущений. Но данная болезнь сопровождается появлением перед глазами сероватых пятен, которые могут плавать и серой пелены, которая может закрывать часть поля зрения. Данные явления могут быть как временными, так и постоянными. Все зависит от степени прогрессирования болезни. Чтобы провести полноценную диагностику ретинопатии, необходимо получить консультации у ряда специалистов, а также нужно провести множество исследований.
Ретинопатия в офтальмологии
Офтальмология дает следующее определение ретинопатии — совокупность разных по своему происхождению патологических деформаций сетчатки. При этом данная болезнь не сопровождается воспалительными процессами и поражением сетчатки, вызванные другими заболеваниями глаза. Ретинопатия глаз состоит из двух групп: первичная группа заболеваний и вторичная группа заболеваний.
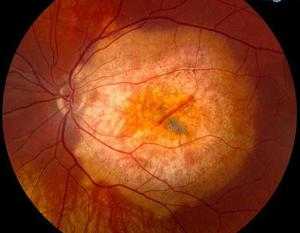
Первичная группа заболеваний ретинопатии имеет три подвида происхождений болезни: центральное серозное, острое заднее многофокусное, наружное экссудативное.
Вторичная группа заболеваний или еще она называется «фоновая ретинопатия и ретинальные сосудистые изменения» заболеваний ретинопатии имеет четыре подвида происхождений болезни: диабетическое, гипертоническое, травматическое, посттромботическая ретинопатия и при заболеваниях крови.
Первичная группа заболеваний ретинопатии
Центральная серозная ретинопатия
До сегодня не известно точное происхождение первичной группы, поэтому данная группа относится к самостоятельным болезням, которые происходят независимо от других факторов. Возрастной диапазон, который само часто подвергается центральной серозной ретинопатии, это мужчины в возрасте от 20 до 40 лет, которые не имеют телесных заболеваний. В своих историях болезни пациенты ссылаются на пережитые тяжелые эмоциональные и психические стрессы, страдание от частых проявлений головной боли, которая напоминает мигрень. ЦСР в больших случаях поражает сетчатку только с одной стороны.
Центральная серозная ретинопатия сопровождается наличием 2 следующих симптомов:
- Микропсия (Карликов галлюцинации) — состояние, которое вызывает неврологическую дезориентацию. Характеризуется появлением нарушений в субъективном восприятии предметов, которые находятся далеко — они при этом кажутся маленькими по размеру.
- Скотома — появления слепых участков в поле зрения. Сопровождается частичной или полностью выпавшей остротой зрения.
Важным показателем ЦСР является улучшение остроты зрения при ношении плюсовых линз.
Лечение
Самое эффективное лечение на сегодня было и остается лазерная коагуляция сетчатки. Выполняйте ряд процедур, которые направлены на восстановление сосудистой стенки, снижения отёчности сетчатки и увеличения циркуляции крови. Применяется лечебное воздействие на ткани при помощи кислорода под повышенным атмосферным давлением — баротерапия. Примерно в 75-81% случаев, если оказать своевременное лечение с помощью терапии, то возможно приостановление отслойки сетчатки и восстановление остроты зрения до прежнего уровня.
Острая задняя многофокусная ретинопатия
Данный подвид ретинопатии может поражать сетчатку как с одной стороны, так и со второй. Сопровождается образованием множества мелких кровоизлияний под ретиной, оставляя беловатый оттенок, при этом образовываются участки с утраченной пигментацией или пигментная дегенерация. Осмотр дна глаза позволяет выявить оттеки, локализующиеся вокруг кровеносных сосудов и деформацию вен.
У большинства пациентов наблюдается помутнение стекловидного тела, развитие воспалительных процессов вокруг эписклеральной ткани и радужной оболочки. Ретинопатия сопровождается нарушением центрального зрения, в поле зрения появляются слепые участки.
Лечение
Лечение довольно консервативно и включает в себя:
- Терапия витаминами — включает в себя витамины A, B1, B2, B6, B12 в стандартной дозировке;
- Препараты, которые расширяют сосуды — кавинтон, пентоксифиллин и др.;
- Корректоры микроциркуляции — солкосерил;
- Ретробульбарные инъекции — введение лекарственных растворов в глаз, через кожу в части нижнего века;
- Как показывает практика, лечение такими методами при данной форме ретинопатии в большинстве случаев проходит без осложнений и производит благоприятный эффект.
Вторичная группа заболеваний ретинопатии
Гипертоническая ретинопатия
Комплексное поражение глазных сосудов и сетчатки, которое является результатом повышенного кровеносного давления. Данный подвид ретинопатии наиболее распространённое заболевание людей, страдающих гипертонией. Гипертоническая ретинопатия ярко выражается в скоплении крови, которая излилась при высоком давлении их кровеносных сосудов и излияния жидкостей в область глазного дна. Также наблюдаются оттеки зрительного нерва.
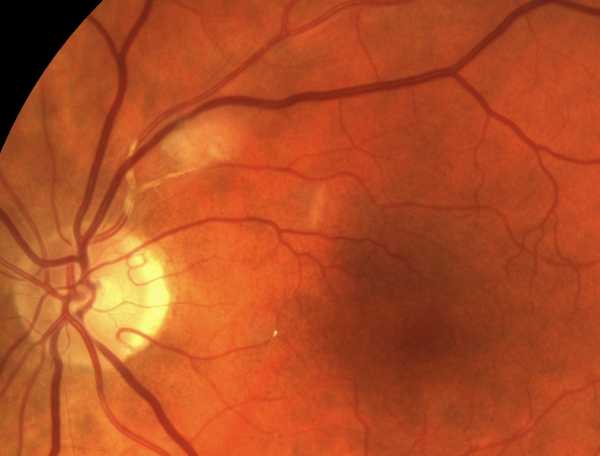
Наиболее подвержены данному заболеванию люди в возрасте, группа людей имеющих повышенное артериальное давление, а также люди, которые имеют гипертонические болезни, повышенное давление в почках и болезни надпочечников. Особую опасность гипертоническая ретинопатия представляет по причине того, что данная болезнь протекает практически без симптомов. Острота зрения может снижаться только в запущенных формах болезни.
Мы рекомендуем!Для лечения глаз без операции наши читатели успешно используют Проверенный метод. Внимательно его изучив, мы решили предложить его и Вашему вниманию.Читать подробнее...
Стадии
Гипертоническая ретинопатия делится на 4 стадии:
- Ангиопатия — происходит общее поражение кровеносных сосудов, по причине расстройства нервной регуляции.
- Ангиосклероз — происходят нарушение структуры глазных сосудов и их функциональности.
- Ангиоспастическая ретинопатия — по периметру деформированных сосудов образовываются пятна в тканях сетчатки: кровоизлияния и дегенерация центрального участка ткани.
- Нейроретинопатия — общее поражение сетчатки и зрительного нерва, которое не сопровождается воспалительными процессами.
Диагностика
Диагностика при данном виде ретинопатии предусматривает:
- Офтальмоскопия — осмотр дна глаза при помощи специальных инструментов, позволяющих определить качество сетчатки, зрительного нерва и сосудов глазного дна.
- УЗИ глаза — диагностика глазного дна, измерений глазного яблока и их анатомических составляющих.
- ЭФИ глаза — позволяет оценить процент сохранности всех элементов глаза.
- ОКТ сетчатки — визуализация множественных структур глаза, что эффективно заменяет стандартную оптическую биопсию.
Лечение
Методы лечения варьируются в зависимости от стадии болезни. Но в большинстве случаев лечение начинается с медикаментозной терапии, которая основывается на сосудорасширяющих средствах. В дальнейшем применяются лекарственные препараты, которые снижают активность свертывающей системы крови и останавливают чрезмерное образование тромбов (антикоагулянты). Витаминная терапия также применяется при лечении данной формы ретинопатии. В редких случаях на ранних стадиях применяется лазерная коагуляция и гипербарическая оксигенация.

Диабетическая ретинопатия
Непролиферативная ретинопатия — это комплексное поражение сетчатки при наличии сахарного диабета. Данный вид ретинопатии существенно снижает остроту зрения и в некоторых случаях является виновником слепоты. При таком виде заболевания проходит достаточно медлительно. Глазные сосуды постепенно теряют эластичность, вследствие чего появляется их хрупкость. Результатом таких изменений является кровоизлияние в сетчатку.
Данный вид активно развивается при наличии высокого уровня глюкозы. Сетчатка формирует сосуды, которые являются слишком хрупкими и могут порваться даже без определенных нагрузок на глаз. Разрыв сосудов влечет за собой излияние крови в сетчатку глаза, что приводит к нарушению зрения. По мере образования излияний, формируются скопления крови, которые напоминают рубцы. Данная рубцовая ткань оказывает давление на сетчатку, и выступают в роли отягощения, вследствие чего сетчатка начинает отслаиваться. Помимо этого, в запущенных формах болезни возможно образование пленки перед сетчаткой, которая состоит из соединительной ткани и перекрывает поступления света на сетчатку.
При диабетической ретинопатии в редких случаях наблюдается оттек самого центра сетчатки глаза, где происходит фокусировка пучка света. Данная отёчность значительно ухудшает остроту зрения и в редких случаях приводит к слепоте. Классификация диабетической ретинопатии включает в себя три подвида данного заболевания: непролиферативная, препролиферативная ретинопатия и пролиферативная ретинопатия.
Симптомы
Данный вид ретинопатии довольно коварный, так как на начальных этапах заболевания, а в некоторых случаях — и на поздних, симптомы ретинопатии не проявляются. Это значит, что человек может не ощущать проблем со зрением и на начальных этапах зрение остается в норме. Но, несмотря на это, эффективное лечение возможно только на начальных этапах заболевания, поэтому, если пациент обладает сахарным диабетом, то это будет хорошим поводом обратиться к офтальмологу. Но все-таки существуют некоторые возможные выражения симптомов:

- Затруднения при чтении, утрата четкости видения объектов или их искажение;
- Появление временных мушек или их мелькание;
- Полная потеря или частичная потеря зрения, образования серой пелены;
- Боли в глазах;
- При проявлении одного или нескольких симптомов, следует обратиться к офтальмологу.
Диагностика
Диагностика при данном виде ретинопатии предусматривает:
- Измерение внутриглазного давления и проверка зрительных функций. При определении остроты зрения, можно сделать вывод о способности глаза к фокусировке;
- Офтальмоскопия — осмотр дна глаза при помощи специальных инструментов, позволяющих определить качество сетчатки, зрительного нерва и сосудов глазного дна;
- ОКТ сетчатки — визуализация множественных структур глаза, что эффективно заменяет стандартную оптическую биопсию;
- ФАГ глаза — визуализация макулярных оттеков, изменений микрососудов сетчатки, нарушений проницаемости.
Лечение
Методы лечения варьируются в зависимости от стадии болезни. Пациенты, которые обладают сахарным диабетом, но не имеют диабетической ретинопатии, обязаны наблюдаться у ретинолога. В дальнейшем, данная категория пациентов должна привести в норму уровень глюкозы в крови и поддерживать его.
Методы, которые позволяют сохранить остроту зрения, основываются на терапии специализированными медикаментами, лазерной коагуляции и хирургическом вмешательстве. Полностью вылечить диабетическую ретинопатию невозможно. Но стоит учитывать, что применение лазерной терапии на ранних стадиях заболевания может предотвратить потерю зрения. Чтобы улучшить зрение, можно прибегнуть к удалению стекловидного тела. Если заболевание будет прогрессировать, то могут понадобиться повторные процедуры.
Завершение
Ретинопатия носит довольно разносторонний характер, и эффективное лечение зависит от качественной диагностики и правильно назначенного лечения на ранних стадиях заболевания. Большинство видов заболевания имеют схожесть в возможности пресечения развития болезни на ранних стадиях. Нужно учитывать, что важную роль в профилактике ретинопатий играет согласованность действий специалистов различных профилей.
По секрету
- Невероятно… Можно вылечить глаза без операций!
- Это раз.
- Без походов ко врачам!
- Это два.
- Меньше чем за месяц!
- Это три.
Перейдите по ссылке и узнайте как это делают наши подписчики!
Ретинопатия глаза - что это такое? Ретинопатия сетчатки глаза: причины и лечение
Меню
- Болезни
- Болезни глаз
- Веки
- Колобома века
- Синдром Гунна
- Птоз верхнего века
- Трихиаз
- Блефарит
- Заворот века
- Отек века
- Абсцесс века
- Лагофтальм
- Ячмень
- Блефароспазм
- Слезные органы
- Глаукома
- Склера
- Склерит
- Эписклерит
- Конъюнктива
- Трахома
- Конъюнктивит
- Пингвекула
- Синдром сухого глаза
- Птеригиум
- Роговица
- Кератоконус
- Дистрофия роговицы
- Кератит
- Хрусталик
- Катаракта
- Аномалии
- Афакия
- Радужная оболочка
- Иридоциклит
- Поликория
- Стекловидное тело
- Отслойка
- Деструкция
- Зрительный нерв
- Нейропатия
- Неврит
- Атрофия
- Поражение
- Сетчатка
- Отслоение
- Ретинит
- Дистрофия
- Ангиопатия
- Ретинопатия
- Глазодвигательный аппарат
- Косоглазие
- Офтальмоплегия
- Нистагм
- Рефракция
- Астигматизм
- Дальнозоркость
- Близорукость
- Анизометропия
- Экзофтальм
- Веки
- Заболевания печени
- Паренхиматозные
- Гепатит
- Гепатит A
- Гепатит B
- Гепатит C
- Гепатит D
- Гепатит E
- Гепатит G
- Лекарственные гепатиты
- Цирроз
- Фиброз
- Фокальная нодулярная гиперплазия
- Гемохроматоз
- Инфильтративные поражения
- Гранулематоз Вегенера
- Острый Лейкоз
- Лимфогранулематоз
- Лимфома
- Кальцинат
- Амилоидоз
- Некроз
- Гликогенозы
- Объемные образования в печени
- Очаговое образование печени
- Кавернозная гемангиома
- Гуммы
- Увеличенная печень
- Киста
- Абсцесс
- Гемангиома
- Поликистоз
- Функциональные нарушения
- Синдром Жильбера
- Синдром Криглера-Найяра
- Синдром Ротора
- Внутрипеченочный холестаз
- Гепатит
- Гепатобилиарные
- Холангит
- Камни в печени
- Сосудистые
- Паренхиматозные
- Заболевания почек
- Альбуминурия
- Блуждающая почка
- Гидронефроз
- Гломерулонефрит
- Нефрит
- Нефритический синдром
- Нефропатия
- Нефросклероз
- Нефротический синдром
- Острая почечная недостаточность
- Пиелонефрит
- Пионефроз
- Поликистоз почек
- Почечная недостаточность
- Почечнокаменная болезнь
- Рак почки
- Симптом Пастернацкого
- Тубулопатии
- Хроническая болезнь почек
- IgA-нефропатия
- Заболевания легких
- Дыхательные пути
- ХОБЛ
- Эмфизема
- Асфиксия
- Острый бронхит
- Альвеолы
- Пневмония
- Туберкулез
- Отек легких
- Рак легких
- Силикоз
- Острый респираторный синдром
- Дыхательные пути
- Болезни глаз
Ретинопатия. Разновидности заболевания и методов лечения.
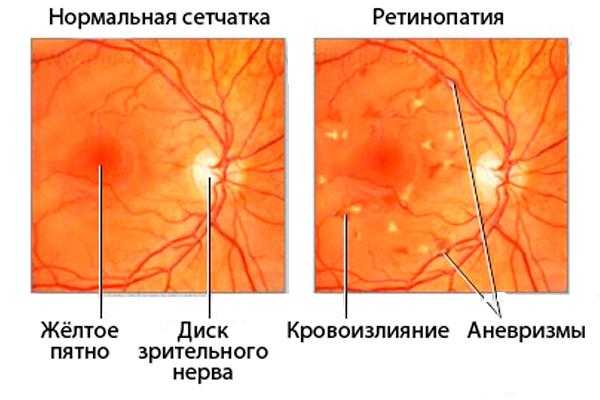 Ретинопатия – это сложный паталогический процесс, который начинается с разрушения сосудов зрительных органов. В ходе его дальнейшего развития нарушается кровообращение сетчатки. Она становится дистрофичной. Все это приводит к истощению зрительного нерва. Как результат – слепота.
Ретинопатия – это сложный паталогический процесс, который начинается с разрушения сосудов зрительных органов. В ходе его дальнейшего развития нарушается кровообращение сетчатки. Она становится дистрофичной. Все это приводит к истощению зрительного нерва. Как результат – слепота.
В офтальмологии под ретинопатией понимается ряд деформирований сетчатки, которые происходят по разным причинам. При этом сетчатка не повреждается из-за других заболеваний зрительных органов. Каких-либо воспалительных процессов также не наблюдается.
Код по МКБ-10
Другие болезни сетчатки (h45).
Разновидность ретинопатии
Классификация ретинопатии настолько широка, что каждый из видов заболевания стоит рассмотреть отдельно. Клиническая картина в каждом случае может разительно отличаться от этимологии других типов болезни. Основные виды ретинопатии – это первичное и вторичное заболевание.
Первичная ретинопатия – это патология невоспалительного характера. Она характеризуется повреждением пигментного эпителия в макулярной зоне сетчатки. Причины развития заболевания до сих пор остаются загадкой. Чаще всего с ним сталкиваются мужчины в возрасте от 20 до 40 лет, побывавшие в стрессовой ситуации. При этом они замечают у себя такие симптомы:
- Суженное поле зрения.
- Появление пелены перед глазами.
- Нарушение зрения из-за плавающих пятен.
- Проблемы, касающиеся центрального зрения.
К первичному типу заболеваний относят:
- Наружную экссудативную ретинопатию.
- Центральную серозную ретинопатию.
- Острую заднюю многофокусную ретинопатию.
Вторичная ретинопатия характеризуется разрушением сетчатки из-за общих заболеваний организма. Среди них сахарный диабет, атеросклероз, гипертония. На основе болезней, вызвавших вторичную ретинопатию, составляется ее классификация. Таким образом различаются ретинопатии:
- Диабетическая.
- Атеросклеротическая.
- Травматическая.
- Гипертоническая.
- Вызванная болезнями крови.
Особого внимания заслуживает ретинопатия недоношенных детей. Ее выделили в отдельную группу.
Ретинопатия как результат диабета
 Второе название диабетической ретинопатии – непролиферативная. Развитие заболевания происходит медленно. Сначала постепенно снижается эластичность сосудов зрительных органов. Потом они становятся хрупкими и в сетчатке происходит кровоизлияние. Различают три стадии диабетической ретинопатии:
Второе название диабетической ретинопатии – непролиферативная. Развитие заболевания происходит медленно. Сначала постепенно снижается эластичность сосудов зрительных органов. Потом они становятся хрупкими и в сетчатке происходит кровоизлияние. Различают три стадии диабетической ретинопатии:
- Фоновая. Сопровождается расширением вен в сетчатке и появлением на стенках капилляров микроскопических выпячиваний. Иной симптоматики нет.
- Препролиферативная. На сетчатке образуются небольшие кровоизлияния. В макулярной области откладываются экссудаты липидных соединений.
- Пролиферативная ранней стадии. В сетчатке формируются сосудистые новообразования. Вновь образовавшиеся сосуды хрупкие, поэтому на них появляются выпячивания.
- Пролиферативная поздней стадии. Сосуды, образовавшиеся в сетчатке, медленно прорастают в стекловидное тело. Оно деформируется, из-за чего происходят кровоизлияния. Сетчатка отслаивается.
Выявить патологию можно с помощью таких исследований:
- Определение степени остроты зрения и границ зрительного поля.
- Осмотр глазного дна для выявления состояние сосудов глаз и диска зрительного нерва.
- УЗИ, цель которого состоит в выявлении наличия уплотнений, кровоизлияний и рубцов.
- Определение функциональности сетчатки на основе ее электрического потенциала.
- Измерение внутриглазного давления.
Во время диабетической ретинопатии человек испытывает трудности при чтении. Перед его глазами появляются мушки или пелена. Они болят. Лечение патологии связано с устранением причины ее возникновения.
Наружное экссудативное заболевание
В группу риска входят мужчины в молодом и среднем возрасте. Для наружной экссудативной ретинопатии характерно одностороннее проявление. Происходит отложение холестериновых кристаллов, точечное образование кровоизлияний. Чаще всего поражается периферия глазного дна.
Патология приводит к снижению остроты зрения. Она может стать причиной отслоения сетчатки или глаукомы. Во время болезни незначительно расширяются капилляры в сетчатке. Метод лечения, подходящий в этом случае – лазерная коагуляция.
Центральная серозная патология
Если предметы, расположенные далеко, кажутся маленькими, а в поле зрения появляются слепые зоны, это говорит о центральном серозном расстройстве. Причины его появления еще не изучены до конца. Однако чаще всего болезнь выявляется у мужчин от 18 до 40 лет после сильных стрессов. Вылечить ее можно с помощью лазерной коагуляции сетчатки.
Острая задняя многофокусная ретинопатия
Данный тип заболевания проявляется таким образом:
- Образуется отек диска зрительного нерва.
- Сосуды в сетчатке расширяются.
- Стекловидное тело становится менее прозрачным.
- Радужную оболочку и ресничную мышцу затрагивает воспалительный процесс.
- Острота зрения падает.
- В поле зрения образуются скотомы.
Вылечить болезнь можно консервативным методом. При этом применяются витамины, кортикостероиды, препараты для защиты и расширения сосудов.
Ретинопатия из-за повышенного давления
Нарушение функций почек и гипертония приводят к гипертонической ретинопатии. При этом различают такие стадии заболевания:
- Ангиопатия. Отличается обратимостью патологических процессов.
- Ангиосклероз. Сосуды глаз повреждаются из-за того, что их ткани уплотняются и теряют прозрачность.
- Ретинопатия. Наблюдается выраженная симптоматика – скотомы, снижение остроты зрения, гемофтальм. На этой стадии заболевание вылечить можно.
- Нейроретинопатия. Если не лечить болезнь, человек может ослепнуть. Это происходит из-за отеков нерва, появления экссудатов и отслойки сетчатки.
Основное исследование, позволяющее выявить все поражения зрительных органов в данном случае – офтальмоскопия. К диагностике заболевания привлекаются терапевт, кардиолог и эндокринолог. Для лечения используются препараты, действие которых направлено на:
- нормализацию обменных процессов;
- разжижение крови;
- улучшение микроциркуляции;
- снижение уровня холестерина;
- насыщение витаминами.
Консервативная терапия направлена на снятие симптомов, связанных с нарушением, послуживших развитию ретинопатии. Вылечить ее полностью можно только посредством лазерной коагуляции.
Атеросклероз как причина ретинопатии
Атеросклеротическая ретинопатия возникает на фоне образования бляшек в полости сосудов. Они растут и перекрывают кровоток, усугубляя состояние пациента. Суть лечения заболевания в снижении уровня липидов. Пациенту с данной патологией назначают препараты, препятствующие образованию тромбов и расширяющие сосуды. Также применяются медикаменты, улучшающие проводимость нервных импульсов.
Почему травмы приводят к ретинопатии
Травматическая ретинопатия связана с травмами, при которых оказывается сильное давление на грудную клетку. Кровеносные сосуды сужаются. К сетчатке плохо поступает кислород. Она повреждается. Если сетчатка мутнеет, это говорит о контузии глазного яблока. Справиться с болезнью поможет частичное удаление стекловидного тела.
Заболевания крови и ретинопатия
К ретинопатии могут привести лейкоз, анемия тяжелой степени или миеломная болезнь. Патология развивается на фоне кровоизлияний в зрительных органах и нарушений кровотока. Из-за этого в сосудах образуются тромбы. Сетчатка недополучает кислород и повреждается.
Ретинопатия в случае с недоношенными детьми
 Основная причина развития ретинопатии у детей, рожденных на ранних сроках (менее 32 недель) – недоразвитость сосудов сетчатки. Заболевание усугубляется на фоне маловесности, внутриутробных инфекций, дыхательной и сердечно-сосудистой недостаточности. Нередко в качестве осложнений наблюдаются астигматизм, глаукома, близорукость и другие отклонения зрительных функций.
Основная причина развития ретинопатии у детей, рожденных на ранних сроках (менее 32 недель) – недоразвитость сосудов сетчатки. Заболевание усугубляется на фоне маловесности, внутриутробных инфекций, дыхательной и сердечно-сосудистой недостаточности. Нередко в качестве осложнений наблюдаются астигматизм, глаукома, близорукость и другие отклонения зрительных функций.
Как вылечить
Симптоматику ретинопатии у недоношенных обнаруживают на 4-ой недели жизни. Заболевание 1-ой и 2-ой степеней тяжести может пройти самостоятельно. С целью прослеживания его динамики врач осматривает ребенка каждые 2 недели. Необходимость столь частых осмотров можно объяснить таким образом:
Ретинопатию недоношенных 3-ей степени лечат криокоагуляцией и лазерной коагуляцией аваскулярной зоны сетчатки. Данные методы лечения применяются в течение 3-ех суток после диагностирование патологии. Если обнаружены 4-ая или 5-ая степень ретинопатии, предпочтение отдают циркулярному пломбированию склеры или транцилиарной витрэктомии.
Диабетическая ретинопатия — Википедия
Диабети́ческая ретинопати́я — одно из наиболее тяжёлых осложнений сахарного диабета - проявление диабетической микроангиопатии, поражающее сосуды сетчатой оболочки глазного яблока, наблюдаемое у 90% пациентов при сахарном диабете[3]. Наиболее часто развивается при длительном течении сахарного диабета, однако своевременное офтальмологическое обследование позволяет выявить развитие ретинопатии на ранней стадии[4]. Нарушение зрения — одно из инвалидизирующих проявлений сахарного диабета[5]. Слепота у пациентов с сахарным диабетом наступает в 25 раз чаще, чем среди лиц, не страдающих этим недугом[6].
Длительно существующая гипергликемия[7]. Есть мнение о значении иммунного фактора в происхождении ретинопатии[4].
Патогенез диабетической ретинопатии сложен. Ведущим звеном являются расстройства микроциркуляции, связанные с наследственными особенностями строения сосудов сетчатки и метаболическими сдвигами, сопровождающими сахарный диабет[4].
При сахарном диабете гемато-ретинальный барьер, препятствующий проникновению в ткань сетчатки крупных молекул из кровеносных сосудов, становится более проницаемым, что приводит к попаданию в сетчатку нежелательных веществ[8].
В развитии симптомов отмечается определённая последовательность: вазодилатация → увеличение кровотока → поражение эндотелия → закупорка капилляров → повышение проницаемости → образование артериовенозных шунтов и микроаневризм → неоваскуляризация → кровоизлияния → дегенерация и дезорганизация[9].
В 1992 Kohner E. и Porta M. предложена принятая ВОЗ классификация диабетической ретинопатии, которая в настоящее время является общепринятой[9]:
- Непролиферативная ретинопатия (диабетическая ретинопатия I) — характеризуется наличием в сетчатой оболочке глаза патологических изменений в виде микроаневризм, кровоизлияний (в виде небольших точек или пятен округлой формы (встречаются и штрихообразные), тёмного цвета, локализованные в центральной зоне глазного дна или по ходу крупных вен в глубоких слоях сетчатки), экссудативных очагов (локализующихся в центральной части глазного дна, жёлтого или белого цвета с чёткими или расплывчатыми границами) и отёка сетчатки. Отёк сетчатки, локализующийся в центральной (макулярной) области или по ходу крупных сосудов — важный элемент непролиферативной диабетической ретинопатии.
- Препролиферативная ретинопатия (диабетическая ретинопатия II) — характеризуется наличием венозных аномалий (чёткообразность, извитость, наличие петель, удвоение и/или выраженные колебания калибра сосудов), большим количеством твёрдых и «ватных» экссудатов, интраретинальными микрососудистыми аномалиями (ИРМА), множеством крупных ретинальных геморрагий.
- Пролиферативная ретинопатия (диабетическая ретинопатия III) — характеризуется неоваскуляризацией диска зрительного нерва и/или других отделов сетчатой оболочки глаза, кровоизлияниями в стекловидное тело, образованием фиброзной ткани в области преретинальных кровоизлияний. Новообразованные сосуды весьма тонкие и хрупкие — часто возникают повторные кровоизлияния, способствующие отслойке сетчатки. Новообразованные сосуды радужной оболочки глаза (рубеоз) часто приводят к развитию вторичной (рубеозной) глаукомы.
Начальные стадии поражения характеризуются отсутствием глазных симптомов (снижения остроты зрения, боли и других). Потеря или снижение остроты зрения — поздний симптом, сигнализирующий о далеко зашедшем, необратимом процессе (не следует пренебрегать современным плановым офтальмологическим исследованием)[9].
Основная причина потери зрения — диабетическая ретинопатия, различные проявления которой выявляются у 80—90% пациентов. По данным академика Ефимова А. С., при офтальмологическом исследовании 5 334 лиц с сахарным диабетом ретинопатия различной степени выраженности выявлена у 55,2% пациентов (I стадия — 17,6%, II стадия — 28,1%, III стадия — у 9,5%). Полная потеря зрения среди всех обследованных составила около 2%[5].
Ретинопатия — поражение сосудов сетчатки. Основные «мишени» для структурных изменений в сетчатке:
- артериолы — липогиалиновый артериосклероз («плазматический васкулёз»), наиболее поражаемы прекапиллярные артериолы и капилляры в задней области глазного дна;
- вены — расширение и деформация;
- капилляры — дилатация, увеличение проницаемости, местная закупорка капилляров, вызывающая перикапиллярный отёк; дегенерация внутристеночных перицитов с пролиферацией эндотелия, утолщение базальных мембран, образование микроаневризм, кровоизлияния, артериовенозные шунты, неоваскуляризация;
- набухание волокон striatum opticum, просматривающееся как серые области и облаковидные пятна, выраженные экссудаты, отёк диска зрительного нерва, атрофия и отслоение сетчатки[5].
Не реже 1 раза в год лицам с сахарным диабетом проводят офтальмологическое обследование, включающее расспрос, измерение остроты зрения и офтальмоскопию (после расширения зрачка) для выявления экссудатов, точечных кровоизлияний, микроаневризм и пролиферации новых сосудов. В идеале обследование проводит офтальмолог, имеющий опыт работы в диабетологической клинике[10].
Лечение диабетической ретинопатии комплексное, проводится эндокринологом и окулистом. Немаловажное значение имеет правильное питание и инсулинотерапия. Важно ограничить в рационе жиры, заменить жир животного происхождения растительным, исключить легкоусваиваемые углеводы (сахар, конфеты, варенье), а также широко использовать продукты, содержащие липотропные вещества (творог, рыба, овсяная крупа), фрукты, овощи (кроме картофеля). Немаловажное значение отводят витаминотерапии, особенно группы B (B1, B2, B6, B12, B15) внутрь и парентерально. Протекторное действие на сосудистую стенку оказывают витамины C, P, E (3—4 раза в год, курсом 1 месяц). К ангиопротекторам относятся ангинин (продектин), дицинон, доксиум[4]. Препараты принимают по назначению врача.
- При диабетической ретинопатии I стадии (непролиферативная ретинопатия) показаны частые повторные офтальмологические исследования. Врач должен проверить, насколько правильно пациент контролирует уровень глюкозы в крови.
- При диабетической ретинопатии II или III стадии (соответственно препролиферативная и пролиферативная ретинопатия) показана лазерная фотокоагуляция[10].
В ходе недавнего исследования DIRECT оценивалось использование блокатора ренин-ангиотензиновых рецепторов (РАС) кандесартана при сахарном диабете 1 и 2 типа. Применение кандесартана не снизило прогрессирование ретинопатии. В ходе исследования отмечалась тенденция к снижению тяжести ретинопатии. В менее обширном исследовании RASS было показано, что развитие ретинопатии при сахарном диабете 1 типа замедляется при блокаде РАС с помощью лосартана и ингибитора ангиотензин-превращающего фермента эналаприла. Таким образом, применение блокаторов РАС может быть целесообразным у пациентов с диабетом 1 типа и ретинопатией, но не при диабете 2-го типа.[11]
Диабетическую ретинопатию связывают с рядом эпигенетических нарушений, в том числе метиляцией генов Sod2 и MMP-9 и избыточной транскрипцией гена LSD1[en][12]. В настоящее время рассматривается возможность применения эпигенетической терапии для их коррекции.
В запущенных случаях и при сочетании сахарного диабета с гипертонической болезнью, атеросклерозом весьма серьёзен.
В развитии и прогрессировании ретинопатии при всех типах сахарного диабета существенная роль отводится качеству компенсации основного заболевания. Усугубляют течение ретинопатии при сахарном диабете развитие артериальной гипертензии и диабетической нефропатии, часто сочетающейся с ретинопатией[9]. Атеросклероз наиболее интенсивно прогрессирует среди лиц с сахарным диабетом молодого возраста и протекает тяжелее — в связи с наличием микроангиопатии возможности создания коллатерального кровообращения снижены. В целях своевременной диагностики каждый пациент с сахарным диабетом должен быть осмотрен офтальмологом не менее 1 раза в год и при возникновении соответствующих жалоб[5].
Для предупреждения тяжёлых сосудистых поражений глаз необходимо раннее их выявление — молодые лица с сахарным диабетом должны быть обследованы офтальмологом не реже 1 раза в 6 месяцев. Особое внимание следует уделять состоянию глаз пациентов, длительно болеющих сахарным диабетом — с увеличением длительности сахарного диабета нарастает частота выявления диабетической ретинопатии[3].
Единственным надёжным фактором профилактики диабетической ретинопатии основой лечения всех её стадий является оптимальная компенсация сахарного диабета (уровень гликозилированного гемоглобина HbA1C < 7,0%)[9].
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ 1 2 Касаткина Э. П. Сахарный диабет у детей. — 1-е изд. — М.: Медицина, 1990. — С. 206—207. — 272 с. — 60 000 экз. — ISBN 5-225-01165-9.
- ↑ 1 2 3 4 Справочник педиатра-эндокринолога / Под. ред. М. А. Жуковского. — 1-е изд. — М.: Медицина, 1992. — С. 213-214. — 304 с. — 20 000 экз. — ISBN 5-225-02616-8.
- ↑ 1 2 3 4 Ефимов А. С., Скробонская Н. А. Клиническая диабетология. — 1-е изд. — К.: Здоровья, 1998. — С. 115-117. — 320 с. — 3000 экз. — ISBN 5-311-00917-9.
- ↑ Kohner E. M. Diabetic retinopathy // Brit. Med. Bull. — 1989. — Vol. 5, № 1. — P. 148—173.
- ↑ Амбулаторная помощь эндокринному больному / Под ред. Ефимова А. С. — 1-е изд. — К.: Здоровья, 1988. — С. 37-38. — 256 с. — (Справочное издание). — 81 000 экз. — ISBN 5-311-00029-5.
- ↑ Lobo, CL; Bernardes, RC; Cunha-Vaz, JG. Alterations of the Blood–retinal Barrier and Retinal Thickness in Preclinical Retinopathy in Subjects With Type 2 Diabetes (англ.) // Archives in Ophthalmology : journal. — 2000. — Vol. 118, no. 10. — P. 1364—1369. — doi:10.1001/archopht.118.10.1364. — PMID 11030818.
- ↑ 1 2 3 4 5 Ефимов А. С. Малая энциклопедия врача-эндокринолога. — 1-е изд. — К.: Медкнига, ДСГ Лтд, Киев, 2007. — С. 164—169. — 360 с. — («Библиотечка практикующего врача»). — 5000 экз. — ISBN 966-7013-23-5.
- ↑ 1 2 Эндокринология / Под ред. Н. Лавина. — 2-е изд. Пер. с англ. — М.: Практика, 1999. — С. 841. — 1128 с. — 10 000 экз. — ISBN 5-89816-018-3.
- ↑ A. K. Sjølie; P. Dodson; F. R. R. Hobbs. Does Renin-angiotensin System Blockade have a Role in Preventing Diabetic Retinopathy? A Clinical Review (англ.) // International Journal of Clinical Practice (англ.)русск. : journal. — ©Blackwell Publishing, 2011. — Vol. 65, no. 2.
- ↑ Kowluru, Renu A.; Julia M. Santos; Manish Mishra. Epigenetic Modifications and Diabetic Retinopathy (англ.) // BioMed Research International (англ.)русск.. — 2013. — P. 1—9. — doi:10.1155/2013/635284.
причины, признаки, симптомы и лечение
Ретинопатия – повреждение сетчатки глаза, которое протекает без проявления воспалительного процесса. Прогрессирование недуга влечёт за собой нарушение обращения крови в сетчатой оболочке, что является очень опасным состоянием. Если этот важный элемент зрительного аппарата не будет полноценно снабжаться кровью, то это приведёт к его дистрофии и даже к слепоте.
Ретинопатия включает в себя довольно большое количество подвидов, которые между собой отличаются по симптоматике, патогенезу и этиологии. В медицине ретинопатии делят на две большие группы – первичные и вторичные. В группу первичных относят патологии, этиология которых ещё не полностью изучена. Ко вторичным относят ретинопатии, развивающиеся на фоне прочих патологий, развивающихся в теле человека. Отдельно выделяют ретинопатии недоношенных.
Этиология
Этиология первичных форм недуга неизвестна. Вторичные ретинопатии развиваются на фоне таких патологий:
- травмы глазного яблока;
- гипертоническая болезнь;
- сахарный диабет;
- системный атеросклероз;
- недуги крови;
- токсикоз беременных;
- травмы грудной клетки.
Основная причина ретинопатии новорождённых — неполноценное развитие сетчатки во внутриутробном периоде. Обычно наблюдается у детей, родившихся не в срок (ранее 31 недели). Патология начинает прогрессировать при дальнейшем их выхаживании в кувезах с кислородной подачей.
Разновидности
Первичные ретинопатии:
- центральная серозная;
- острая задняя многофокусная;
- наружная экссудативная.
Вторичные:
- гипертоническая ретинопатия;
- диабетическая;
- травматическая;
- ретинопатия при недугах крови;
- посттромботическая.
Ретинопатии недоношенных не относятся к указанным группам.
Центральная серозная
Эта форма патологии проявляет себя повреждением пигментного эпителия в макулярной зоне сетчатой оболочки в виде овальных отёков тёмного цвета. Ко вторичным симптомам клиницисты относят исчезновение световой полоски, которая в норме должна окружать сетчатку, а также появление преципитатов, имеющих серый или жёлтый оттенок. Центральная серозная форма относится к идиопатическому типу. Чаще симптомы недуга проявляются у представителей сильного пола в возрасте от 18 и до 40 лет, у которых нет серьёзных патологий, но при этом они часто находятся в стрессовых ситуациях, подвержены мигреням.
В случае прогрессирования этой формы у пациента отмечаются следующие симптомы:
- сужение угла обзора;
- снижение зрительной функции;
- микроскопия – человек непроизвольно занижает реальные габариты определённых предметов;
- появление скотом.
Острая задняя многофокусная
Патология проявляет себя формированием плоских очагов, имеющих серый оттенок. Они могут исчезнуть и на их месте останутся участки, лишённые пигментации. По мере прогрессирования патологии наблюдается отёк периферийных сосудов, повреждение вен, а также отёк зрительного нерва.
Дополнительные признаки:
- эписклерит;
- помутнение стекловидного тела;
- скотомы.
Наружная экссудативная
Характерная особенность этой формы – скопление под тканью сосудов сетчатой оболочки плохого холестерина, геморрагий, а также экссудата. При осмотре с помощью специальной аппаратуры можно выявить венозные шунты и микроаневризмы по краям глазного дна. Стоит отметить, что такая патология прогрессирует довольно медленно. Более ей подвержены молодые мужчины. Но если её вовремя не выявить и не вылечить, то возможно развитие опасных осложнений: глаукома глаза, отслоение сетчатки.
Гипертоническая форма
Гипертоническая ретинопатия прогрессирует на фоне нарушения функционирования почек, артериальной гипертонии. Для недуга характерным является спазм артериол и последующей деструкцией их стенок и тканей. Степень тяжести этой формы напрямую зависит от того, какая стадия гипертензии наблюдается у человека.
Гипертоническая ретинопатия протекает в 4 стадии:
- ангиопатия. Процессы, которые происходят в венолах и артериолах являются обратимыми;
- ангиосклероз. Ткани сосудов становятся более плотными и теряют свою прозрачность. Как следствие, это приводит к органическим повреждениям сосудов глаза;
- ретинопатия. Характеризуется формированием патологических очагов на сетчатке глаза, а также частичным гемофтальмом. На этом этапе проявляются симптомы недуга – скотомы, снижение зрительной функции. Если провести лечение гипертонии на этом этапе, то ретинопатия глаз совершенно исчезнет;
- нейроретинопатия. К уже существующим поражениям глаз присоединяется отёк нерва, экссудация, отслоение сетчатки. Без лечения человек может потерять зрение.
Диабетическая форма
Этот тип недуга прогрессирует исключительно на фоне сахарного диабета. Патологический процесс протекает в три стадии:
- фоновая ретинопатия. Ретинальные вены слегка расширяются, а на стенках капилляров формируются микроаневризмы. Визуально они выглядят как красные точки. Никаких симптомов, указывающих на недуг, на этом этапе не наблюдается;
- препролиферативная. Для неё характерно образование на сетчатке нескольких мелких или средних кровоизлияний. Появляется тенденция к отеку. Вокруг макулы формируются отложения липидного экссудата. Все проявления препролиферативной формы являются обратимыми;
- пролиферативная ретинопатия. Она бывает двух подвидов – ранняя и поздняя. На ранней стадии на поверхности сетчатки формируется неоваскуляризация, на поздней в стекловидное тело постепенно прорастают новые сформированные сосуды (организм пытается нормализовать кровообращение за счёт создания новых сосудов). В новых сосудах также формируются аневризмы. Количество кровоизлияний увеличивается и происходит деформация стекловидного тела. Пролиферативная ретинопатия приводит к тракционной отслойке сетчатки глаза. Восстановить её, даже при помощи хирургического вмешательства, невозможно. Пролиферативная ретинопатия часто поражает людей трудоспособного возраста.
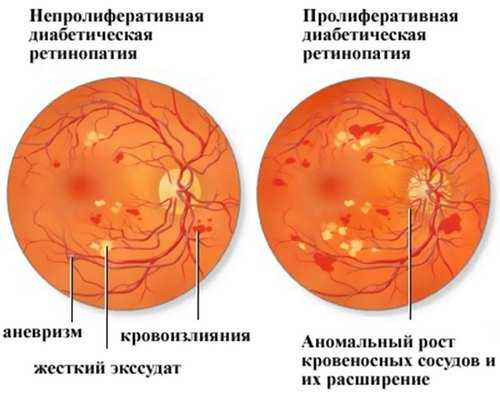
Пролиферативная диабетическая ретинопатия
Атеросклеротическая
Главная причина прогрессирования – атеросклероз. Стадии развития патологии идентичны гипертонической форме патологии. На последней стадии наблюдается изменение окраски зрительного нерва, геморрагии на капиллярах, а также экссудативные отложения на венах. Отсутствие своевременного лечения может привести к атрофии зрительного нерва.
Травматическая
В прогрессировании травматической формы недуга основную роль играют травмы глаза и грудины.
Симптомы:
- гипоксия с выделением транссудата;
- спазм артериол;
- посттравматическое кровоизлияние, провоцирующее развитие нарушений в сетчатой оболочке, которые влекут за собой деструкцию зрительного нерва;
- «берлинское» помутнение сетчатки.
Посттромботическая
Посттромботическая форма начинает прогрессировать через определённый промежуток времени после того, как произошёл тромбоз центральных артерий или вен, питающих сетчатку. Обычно тромбоз возникает на фоне травмы глаза, глаукомы, опухолей зрительного аппарата.
Симптомы:
- острая гипоксия сетчатки;
- кровоизлияния в ткани сетчатой оболочки;
- окклюзия сосудов. Влечёт за собой снижение зрительной функции, вплоть до полной потери зрения.
Посттромботическая форма патологии чаще развивается у пожилых пациентов, у которых в анамнезе имеется гипертоническая болезнь, атеросклероз сосудов, ишемическая болезнь и прочее.
Ретинопатия новорождённых
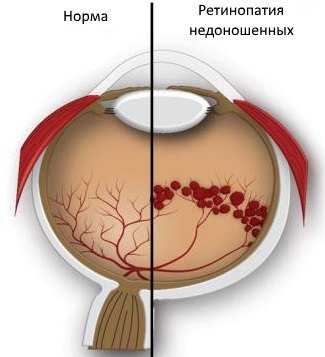
Ретинопатия недоношенных
Ретинопатии недоношенных клиницисты выделяют в отдельную группу заболеваний. Часто эта патология прогрессирует из-за не завершения формирования структуры глаза во внутриутробном периоде. Но основной причиной развития ретинопатии недоношенных является выхаживание малышей в кислородных кувезах. Дело в том, что кислород оказывает сильное разрушающее действие на ткани глаза, поэтому организм пытается самостоятельно нормализовать кровоснабжение сетчатки, стимулируя рост новых кровеносных сосудов. Наибольший риск развития ретинопатии недоношенных у детей, рождённых до 31 недели.
Лечение ретинопатии недоношенных следует начинать через 3 недели после рождения ребёнка. Адекватная и своевременная терапия поможет сохранить ему зрение. Стоит отметить тот факт, что ретинопатия недоношенных в будущем может самоустраниться. Если же это не случится, то врачи прибегают к криоретинопексии или лазерной коагуляции. Ретинопатия недоношенных без лечения может осложниться близорукостью, глаукомой, косоглазием или отслоением сетчатки.
Диагностика
Чем раньше будет диагностирована ретинопатия недоношенных или любая другая форма патологии, тем больше шансов на успех лечения и на сохранение зрительной функции. Стандартный план диагностики включает в себя такие методики:
- офтальмоскопия. Применяют для диагностики недуга как у взрослых пациентов, так и у недоношенных;
- тонометрия;
- периметрия;
- УЗИ глаза;
- измерение электрического потенциала сетчатки;
- лазерное сканирование сетчатки;
- ангиография.
Лечение
Лечение недуга зависит от его вида, а также от степени развития. Врачи прибегают к использованию как консервативных методик, так и хирургических. Метод выбирает врач-офтальмолог, основываясь на результатах обследования, а также исходя из общего состояния пациента.
Консервативное лечение заключается в применении капель, содержащих витамины и гормоны. К хирургическим методикам лечения относят криохирургическую коагуляцию, лазерную коагуляцию, витрэктомию.
Лечение ретинопатии недоношенных имеет свои нюансы. Патология может исчезнуть самостоятельно, поэтому ребёнок находится под постоянным наблюдением врача-педиатра. Если же этого не происходит, прибегают к хирургическим методикам. Они дают возможность полностью устранить ретинопатию недоношенных.
Другие методики лечения недуга:
- оксигенобаротерапия;
- витреоретинальная операция.