Порок сердца у детей симптомы
симптомы, сколько с ним живут?
Порок сердца: что это такое?
Порок сердца – это изменения анатомических структур сердца (камер, клапанов, перегородок) и отходящих от него сосудов, которые приводят к нарушению гемодинамики. Все пороки сердца делятся на две группы: врожденные и приобретенные. В детском возрасте выявляются, как правило, врожденные пороки сердца (ВПС). Они бывают двух типов:
- «Синие», при которых венозная кровь попадает в артерии, поэтому кожа приобретает синюшный оттенок. Эта группа ВПС является наиболее опасной, поскольку органы и ткани ребенка из-за смешивания артериальной и насыщенной углекислым газом венозной крови недополучают кислород. Наиболее часто встречающиеся «синие» ВПС – атрезия легочной артерии, тетрада Фало, транспозиция сосудов.
- «Белые», характеризующиеся сбросом крови в правые отделы сердца и бледностью кожи. Пороки этого типа легче переносятся больными, но со временем они приводят к развитию сердечной недостаточности и появлению проблем с легкими. Примеры – дефект межпредсердной перегородки, открытый артериальный проток и пр.
Причины
Врожденный порок сердца у детей развивается еще в утробе матери, причем происходит это тогда, когда формируется сердце – на протяжении первых 2 месяцев беременности. Если в этот период на женский организм влияют негативные факторы, риск возникновения ВПС у ребенка значительно возрастает. К факторам, приводящим к развитию порока сердца у плода, относят:
- Алкоголь, никотин, наркотики.
- Радиацию.
- Некоторые лекарственные средства (в том числе сульфаниламиды, аспирин, антибиотики).
- Вирус краснухи.
- Неблагоприятную экологию.
Помимо этого, большую роль в формировании пороков сердца играет генетика. Мутация определенных генов вызывает нарушение синтеза белков, из которых образуются перегородки сердца. Генетические мутации могут передаваться по наследству, а могут появляться из-за употребления женщиной наркотических веществ, алкоголя, влияния радиации и т.д.
Как определить порок сердца?
Диагностировать порок сердца опытный врач ультразвуковой диагностики может еще внутриутробно. Поэтому гинекологи настоятельно рекомендуют всем будущим мамам проходить плановые УЗИ. Внутриутробное выявление серьезных ВПС у плода дает женщине право выбора: рожать или не рожать тяжело больного ребенка. Если же женщина захочет вынашивать беременность до конца – организовать роды таким образом, чтобы новорожденному сразу же была оказана необходимая медицинская помощь (как правило, это реанимационные мероприятия) и в кратчайшие сроки была проведена операция.
Нередко случается так, что внутриутробно пороки сердца не выявляются, ребенок рождается, на первый взгляд, совершенно здоровым, а проблемы возникают уже позже. Поэтому для того чтобы не пропустить ВПС, не допустить прогрессирование патологии и развитие осложнений, каждого новорожденного тщательно обследуют в роддоме. Первое, что указывает на возможный порок – это шум, определяемый при выслушивании сердца. Если подобное обнаруживается, ребенка сразу же направляют в специализированную клинику для дальнейшего обследования (проведения ЭхоКГ, ЭКГ и других исследований).
Однако обнаружить у новорожденного порок сердца в первые дни жизни удается не всегда (шумы могут попросту не выслушиваться), поэтому родителям важно знать, какие симптомы указывают на то, что с сердцем ребенка что-то не в порядке, чтобы своевременно обратиться к врачу. К таким признакам относят следующие:
- Бледность или синюшность кожи (особенно вокруг губ, на ручках, на пяточках).
- Плохую прибавку массы.
- Вялое сосание, частые передышки во время кормления.
- Учащенное сердцебиение (норма у новорожденных – 150 – 160 удпров в минуту).
При некоторых ВПС выраженные симптомы патологии появляются не на первом году жизни, а позже. В таких случаях заподозрить наличие патологии сердца можно по следующим признакам:
- Отставанию от сверстников в физическом развитии.
- Одышке при физических нагрузках.
- Жалобам ребенка на головные боли, головокружение.
- Периодическим обморокам.
- Частым простудным заболеваниям, осложняющимся затяжными бронхитами и воспалениями легких.
Помимо этого, родители должны регулярно водить ребенка к педиатру или семейному доктору (в первый год жизни – каждый месяц, в последующем – ежегодно), поскольку только врач может услышать шумы в сердце и заметить то, на что не обращают внимания папы и мамы.
Если же в семье кто-то имеет ВПС или же беременность протекала на фоне отягощающих факторов (эндокринных и аутоиммунных болезней женщины, сильного токсикоза, угрозы прерывания беременности, инфекционных заболеваний, приема лекарственных средств, курения и злоупотребления спиртным и т.д.), ребенку желательно обследовать сердце с помощью ЭхоКГ даже при отсутствии каких-либо патологических симптомов.
Лечение и прогноз
Подход к лечению ВПС всегда индивидуальный. Одним пациентам операция проводится сразу же после рождения, другим – после полугода, а третьих врачи лечат консервативно, без каких-либо хирургических вмешательств. К врожденным порокам, которые хорошо переносятся больными и не всегда требуют хирургической коррекции (поскольку нередко самопроизвольно закрываются), относят следующие:
- Небольшие дефекты перегородок между желудочками и предсердиями.
- Открытый артериальный проток.
- Незначительные деформации сердечных клапанов.
Прогноз при этих ВПС обычно благоприятный, даже если требуется хирургическое лечение.
Намного хуже обстоит ситуация с большинством «синих» пороков. Эти пороки – более сложные и более опасные. К самым тяжелым ВПС относят:
- Транспозицию (смену мест) аорты и легочной артерии.
- Отхождение и аорты, и легочной артерии от правого желудочка.
- Тетраду Фало (включает сразу 4 аномалии развития сердца и магистральных сосудов).
- Грубые дефекты клапанов.
- Гипоплазию (недоразвитость) отделов сердца. Особенно опасным пороком является недоразвитость левых отделов. На вопрос о том, сколько с ним живут, можно ответить статистическими данными – при таком пороке отмечается практически 100% летальность.
- Атрезию (заращение) легочной артерии.
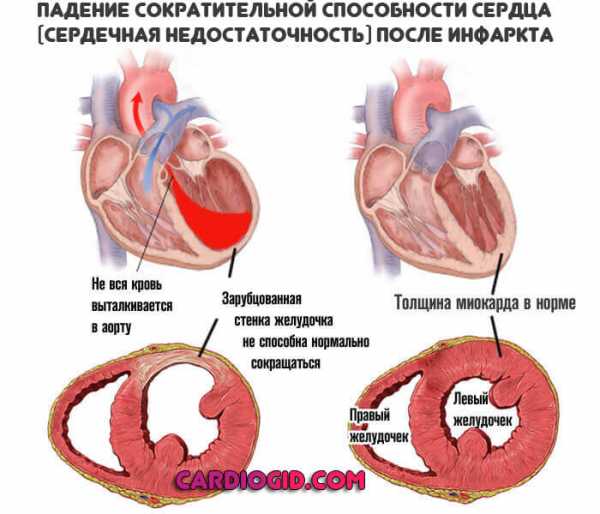
При грубых ВПС стремительно нарастает сердечная недостаточность, дети сразу же после рождения переходят в очень тяжелое состояние, требующее немедленного хирургического вмешательства. Успех такого лечения напрямую зависит от того, насколько оперативно новорожденный доставлен в специализированную кардиохирургическую клинику и как правильно выбрана лечебная тактика. Соблюдение этих двух условий возможно только в одном случае – если порок выявлен до рождения ребенка. Внутриутробная диагностика ВПС дает возможность врачам всех звеньев (и акушерам-гинекологам, и кардиохирургам) подготовиться к предстоящим родам и спланировать хирургическое вмешательство на сердце новорожденного.
Сердечные тайны. Пороки сердца у детей. Порок сердца симптомы у детей
Содержание:
Врожденные пороки сердца у малышей встречаются редко и могут поначалу никак внешне не проявляться. Поэтому педиатры и родители иногда не уделяют должного внимания данной патологии, которая, между тем, часто требует безотлагательной помощи. Знать о врожденных пороках сердца нужно, чтобы вовремя помочь крохе.
Врожденные пороки сердца — это возникшие внутриутробно, до рождения ребенка, анатомические дефекты сердца, его клапанного аппарата или сосудов. Они встречаются с частотой 6-8 случаев на каждую тысячу родов и занимают первое место по смертности новорожденных и детей первого года жизни.
Печально, но факт, что даже при тщательном наблюдении за беременностью врачи часто пропускают врожденные пороки сердца. Это связано не только с отсутствием достаточной квалификации специалистов в данной области (патология редкая — опыта мало) и несовершенным оборудованием, но и с особенностью кровотока плода.
Следовательно, даже если беременность протекала благоприятно и были пройдены все необходимые обследования, нужно проверить сердечко малыша после рождения. К сожалению, в рамках диспансеризации в спектр обязательных скрининговых методов обследования в 1 месяц входит только электрокардиография. Однако на электрокардиограмме в этом возрасте изменений может не быть даже при сложных врожденных пороках сердца. Кроме этого, не во всех поликлиниках есть персонал, который обучен снимать пленку ЭКГ у грудничков. На 100% исключить наличие врожденного порока сердца можно, прибегнув к такому исследованию, как эхокардиография, или ультразвуковое исследование сердца. Но при одном условии: если выполнена она будет опытным врачом. Далеко не во всех поликлиниках есть такой прибор и высококвалифицированный специалист. При подозрениях на врожденный порок сердца педиатр направляет ребенка для выполнения этого исследования в другую поликлинику или кардиохирургический центр. Однако некоторые врожденные пороки сердца в первые месяцы жизни бывают бессимптомными, т.е. не имеют никаких проявлений, или они очень незначительны. Чтобы быть уверенными в здоровье малыша, родители могут сделать это исследование без направления, платно в медицинском центре.
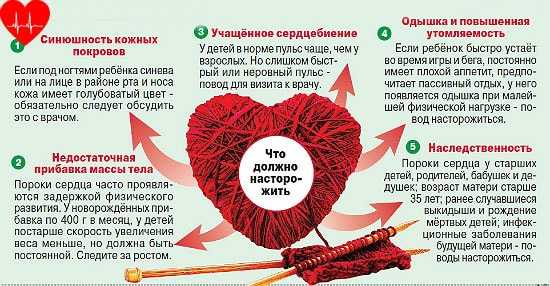
Что может насторожить врача и родителей?
- Шум в сердце. Его выявляет доктор при прослушивании сердца малыша. Проведение эхокардиографии в этом случае обязательно. Шумы бывают органическими, которые связаны с пороком сердца, и неорганическими, или функциональными.
Функциональные шумы у детей — это норма. Как правило, они связаны с ростом камер и сосудов сердца, а также с наличием дополнительной хорды или трабекулы в полости левого желудочка (камеры сердца). Хорда или трабекула — это тяж, который тянется от одной стенки желудочка к другой, вокруг него создается турбулентный поток крови, следствием чего является выслушивание характерного шума. В данном случае можно сказать: «Много шума из ничего», так как эта особенность не является врожденным пороком сердца и не приводит к заболеваниям сердца. - Плохая прибавка массы тела. Если в первые месяцы жизни малыш прибавляет менее чем 400 г, это повод, чтобы обратиться к детскому кардиологу для проведения тщательного обследования, так как многие пороки сердца проявляют себя именно задержкой физического развития ребенка.
- Одышка (нарушение частоты и глубины дыхания) и повышенная утомляемость. Увидеть умеренную одышку — это прерогатива врача, так как для этого необходим достаточный опыт. Мама может заметить утомляемость малыша во время сосания, кроха ест помалу и часто, ему необходима передышка, чтобы собраться с силами.
- Тахикардия (учащенное сердцебиение).
- Цианоз (синюшность кожных покровов). Характерен для сложных, так называемых «синих» пороков сердца. В большинстве случаев связан с тем, что в артериальную кровь, богатую кислородом (ярко-красную), которая бежит по сосудам к коже и другим органам, примешивается вследствие порока венозная кровь, бедная кислородом (темная, ближе к фиолетовому цвету), которая должна попадать в легкие для обогащения кислородом. Цианоз может быть выражен незначительно, тогда его сложно заметить даже врачу, а может быть интенсивным. При умеренном цианозе губы приобретают фиолетовый оттенок, синей становится кожа под ноготками ребенка, синеют пяточки.
Очень важно вовремя выявить неполадки. А сделать это можно еще внутриутробно с помощью ультразвукового исследования плода. На ранних сроках (11-14 недель) для специалиста легче выявить врожденный порок сердца при трансвагинальном (чрезвлагалищном) УЗИ. Однако некоторые патологии сердца и сосудов выявляются в более поздние сроки, поэтому при подозрении на них необходимо сделать трансабдоминальное (через переднюю брюшную стенку) УЗИ сердца плода в 20-24 недели. В первую очередь об этом необходимо задуматься тем женщинам, у которых были самопроизвольные аборты и мертворождения, есть дети с врожденными пороками развития, в том числе врожденными пороками сердца, а также аритмиями (нарушениями ритма сердца). Кроме того, в группу риска входят:
- женщины, перенесшие вирусную инфекцию на ранних сроках беременности, особенно в первые два месяца, когда формируются основные структуры сердца;
- семьи, в которых у будущих родителей или ближайших родственников также был диагностирован врожденный порок сердца;
- женщины, страдающие диабетом и другими хроническими заболеваниями, принимавшие лекарства во время беременности;
- будущие мамы старше 37 лет;
- женщины, употреблявшие наркотики в течение беременности;
- женщины, живущие в экологически неблагоприятных районах.
Хочется добавить, что при наличии порока сердца может не быть ни одного из этих признаков или они будут выражены очень незначительно в первые месяцы жизни ребенка, поэтому желательно выполнение эхокардиографии всем детям. Рассказать обо всех врожденных пороках сердца в одной статье невозможно, их около 100. Остановимся на наиболее часто встречающихся. К ним относятся открытый артериальный проток, дефект межжелудочковой перегородки.
Открытый артериальный проток
Это сосуд, соединяющий аорту (большой сосуд, отходящий от сердца и несущий артериальную кровь) и легочную артерию (сосуд, отходящий от правого желудочка и несущий венозную кровь в легкие).
В норме открытый артериальный проток существует во внутриутробном периоде и должен закрываться в течение первых двух недель жизни. Если этого не происходит, говорят о наличии порока сердца. Наличие или отсутствие внешних проявлений (одышки, тахикардии и т.д.) зависит от размеров дефекта и его формы. Внешних проявлений, заметных для мамы, может не быть и у годовалого малыша даже с большими протоками (6-7 мм).
Частота дыхания и сердечных сокращений у детей в норме| Возраст | Число дыхательных движений в минуту | Пульс в минуту |
| Новорожденные | 40-60 | 140-160 |
| Грудной возраст (до 1 года) | 30-40 | 100-120 |
| Дошкольный возраст (от 1 года до 6 лет) | 20-25 | 80-120 |
Открытый артериальный проток имеет звуковую симптоматику, и врач, как правило, без труда выслушивает шум в сердце. Степень его интенсивности зависит от диаметра протока (чем больше проток, тем громче шум), а также от возраста ребенка. В первые дни жизни даже большие протоки плохо слышно, так как в этот период давление в легочной артерии в норме у детей высокое и, следовательно, нет большого сброса крови из аорты в легочную артерию (который и определяет шум), так как разница давлений крови между сосудами небольшая. В дальнейшем давление в легочной артерии снижается и становится в 4-5 раз меньше, чем в аорте, сброс крови увеличивается, усиливается и шум. Следовательно, врачи в роддоме могут и не услышать шум, он появится позже.
Итак, в результате функционирования открытого артериального протока в сосуды легких крови попадает больше, чем в норме, от повышенной нагрузки со временем их стенки необратимо изменяются, становятся менее податливыми, более плотными, суживается их просвет, что приводит к формированию легочной гипертензии (состояние, при котором повышается давление в сосудах легких). В начальных стадиях этого заболевания, когда изменения в сосудах легких еще обратимы, можно помочь больному, выполнив операцию. Люди с последними стадиями легочной гипертензии имеют небольшую продолжительность жизни и плохое ее качество (одышка, повышенная утомляемость, резкое ограничение физической активности, частые воспалительные бронхо-легочные заболевания, обмороки и т.д.). Легочная гипертензия формируется только при больших протоках (больше 4 мм), а необратимые ее стадии — обычно к подростковому возрасту. При маленьком размере протока легочная гипертензия не формируется, но есть риск возникновения бактериального эндокардита — в основном из-за того, что струя крови под большим давлением «бьет» в стенку легочной артерии, которая со временем под этим воздействием изменяется и подвержена воспалению в большей степени, чем здоровые ткани. Бактериальный эндокардит — это особый вид заражения крови, при котором поражается эндокард (внутренний слой сердца и сосудов) и клапаны. Профилактика этого заболевания заключается в борьбе с хроническими очагами инфекции, к которым относятся: кариозные зубы, хронический тонзиллит (воспаление миндалин), хронический аденоидит (воспаление носоглоточной миндалины), воспалительные заболевания почек, фурункулез и т.д. Даже при таких вмешательствах, как, например, удаление зуба, необходимо «прикрытие» антибиотиками (эти препараты назначает врач).
На первом году жизни возможно уменьшение крупных и самопроизвольное закрытие небольших протоков. Если дело доходит до операции, родители оказываются перед выбором. Оперативное вмешательство может быть двух видов. В одном случае проток перевязывают, вскрывая грудную клетку с использованием искусственной вентиляции легких (то есть за ребенка «дышит» аппарат). Во втором случае проток закрывают эндоваскулярно. Что это значит? Через бедренный сосуд к открытому артериальному протоку вводят проводник, на конце которого находится закрывающее устройство, его и фиксируют в протоке. При маленьких протоках (до 3 мм) обычно используют спирали, при больших — окклюдеры (они напоминают по форме гриб или катушку, в зависимости от модификации). Проводится такая операция, как правило, без искусственной вентиляции, дети на 2-3 день после нее выписываются домой, даже шва не остается. А в первом случае обычно выписка производится на 6-8-й день и остается шов на заднебоковой поверхности спины. При всех видимых преимуществах у эндоваскулярного вмешательства тоже есть минусы: оно обычно не проводится детям с очень большими протоками (более 7 мм), эта операция для родителей платная, так как, в отличие от первой, Министерство здравоохранения ее не оплачивает, более того, как и после любого вмешательства могут быть осложнения, в первую очередь, связанные с тем, что через маленькие детские сосуды нужно провести довольно большое в диаметре устройство. Наиболее частые из них — тромбозы (образования сгустка крови) в бедренной артерии.
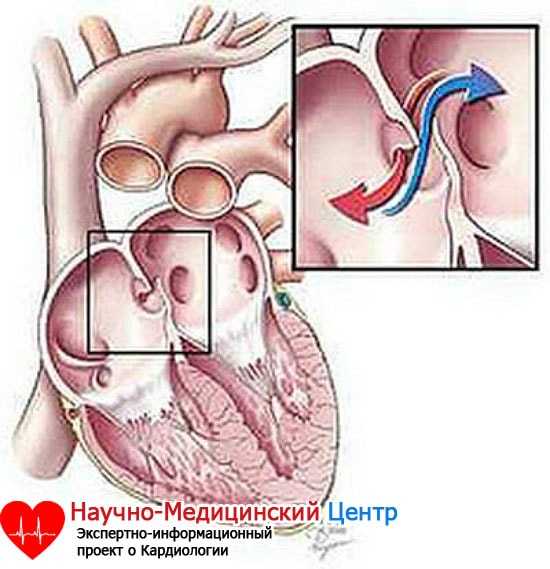
Дефект межпредсердной перегородки
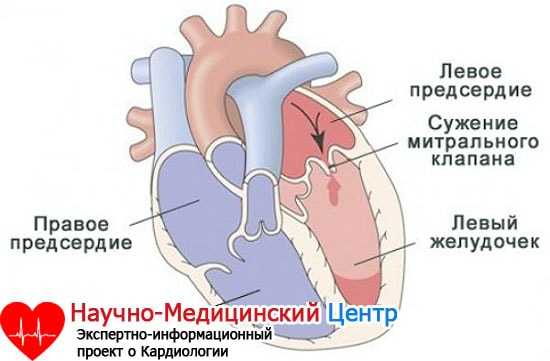
Представляет собой сообщение между двумя предсердиями (камерами сердца, в которых давление крови невысокое). Такое сообщение (открытое овальное окно) есть внутриутробно у всех. После рождения оно закрывается: более чем у половины — на первой неделе жизни, у остальных — до 5-6 лет. Но есть люди, у которых открытое овальное окно остается на всю жизнь. Если размеры его небольшие (до 4-5 мм), то оно не оказывает негативного влияния на работу сердца и здоровье человека. В таком случае открытое овальное окно не считается врожденным пороком сердца, не требует оперативного лечения. Если размеры дефекта более 5-6 мм, то речь идет уже о пороке сердца — дефекте межпредсердной перегородки. Очень часто не бывает никаких внешних проявлений заболевания до 2-5 лет, а при небольших дефектах (до 1,0 см) — и значительно дольше. Затем ребенок начинает отставать в физическом развитии, появляется повышенная утомляемость, частые простуды, бронхиты, пневмонии (воспаление легких), одышка. Заболевание связано с тем, что в сосуды легких поступает «лишняя» кровь через дефект, но так как давление в обоих предсердиях невысокое, то и сброс крови через отверстие небольшой. Легочная гипертензия формируется медленно, обычно только во взрослом возрасте (в каком именно возрасте это произойдет, в первую очередь, зависит от размеров дефекта и индивидуальных особенностей пациента). Важно знать, что дефекты межпредсердной перегородки могут существенно уменьшаться в размерах или закрываться самопроизвольно, особенно, если они менее 7-8 мм в диаметре. Тогда оперативного лечения удастся избежать. Причем, как правило, люди с небольшими дефектами межпредсердной перегородки ничем не отличаются от здоровых лиц, риск бактериального эндокардита у них невысок — такой же, как и у здоровых. Оперативное лечение также возможно двух видов. Первый — с искусственным кровообращением, остановкой сердца и вшиванием заплаты или ушиванием дефекта межпредсердной перегородки. Второй — эндоваскулярное закрытие с использованием окклюдера, который вводится в полость сердца при помощи проводника через сосуды.
Дефект межжелудочковой перегородки
Это сообщение между желудочками (камерами сердца), в которых, в отличие от предсердий, давление высокое, причем в левом желудочке — в 4-5 раз больше, чем в правом. Наличие или отсутствие клинических проявлений зависит от размера дефекта и оттого, в какой области межжелудочковой перегородки он расположен. Для этого порока характерен громкий шум в сердце. Легочная гипертензия может сформироваться быстро, начиная со второго полугодия жизни. Следует отметить, что при формировании легочной гипертензии и повышении давления в правых отделах сердца шум в сердце начинает уменьшаться, так как сброс через дефект становится меньше. Это часто трактуется врачом как уменьшение размеров дефекта (его зарастание), и ребенка продолжают наблюдать по месту жительства, не направляя в специализированное учреждение. При прогрессировании легочной гипертензии до ее необратимых стадий давление в правом желудочке становится больше, чем в левом, и венозная кровь из правых отделов сердца (несущих кровь в легкие для обогащения кислородом) начинает поступать в левые (из которых богатая кислородом кровь направляется ко всем органам и тканям). У больного появляется синюшность кожных покровов (цианоз), снижается физическая активность. В таком состоянии больному может помочь только пересадка сердца и легких, что в нашей стране у детей не делают.
С другой стороны, дефекты межжелудочковой перегородки склонны к спонтанному закрытию, что связано с особенностями роста внутрисердечных структур у малыша, поэтому их обычно не спешат устранять хирургическими методами сразу после рождения. При наличии сердечной недостаточности, признаки которой определяет врач, назначают лекарственную терапию для поддержки работы сердца и следят за динамикой развития процесса, осматривая младенца каждые 2-3 месяца и проводя эхокардиографию. Если размер дефекта уменьшается до 4-5 мм и менее, то такие дефекты, как правило, не оперируют, так как они не оказывают влияния на здоровье, не вызывают легочной гипертензии. Если же дело доходит до операции, то закрывают дефекты межжелудочковой перегородки в подавляющем большинстве случаев с использованием искусственного кровообращения, остановкой сердца при помощи заплаты. Однако в возрасте старше 4-5 лет при небольших размерах дефекта и определенной его локализации возможно эндоваскулярное закрытие при помощи окклюдера, проведенного через сосуды. Следует заметить, что лучше наблюдаться в центре сердечно сосудистой хирургии (там у врачей, в том числе и у врачей-эхокардиографистов, что очень важно, опыт больше). Если размер дефекта уменьшается до 4-5 мм и менее, то такие дефекты, как правило, не оперируют, так как они не оказывают влияния на здоровье, не вызывают легочной гипертензии.
Порок сердца под вопросом
Если у ребенка заподозрили порок сердца, необходимо как можно скорее записаться с ребенком на консультации к детскому кардиологу или детскому кардиохирургу, желательно — в центре сердечно-сосудистой хирургии, где смогут провести качественное эхокардиографическое и электрокардиографическое исследования и ребенка осмотрит опытный кардиолог. Показания и срок проведения операции всегда устанавливаются строго индивидуально. В период новорожденности и до полугода риск осложнений после операции у детей выше, чем в более старшем возрасте. Поэтому если состояние ребенка позволяет, ему дают возможность подрасти назначая при необходимости медикаментозную терапию, набрать вес, за это время становятся более зрелыми нервная, иммунная и другие системы организма, а иногда закрываются дефекты, и ребенка уже не нужно оперировать.
Кроме этого, при наличии врожденного порока сердца необходимо обследовать ребенка на наличие аномалий и расстройств со стороны других органов, что часто сочетается. Нередко врожденные пороки сердца встречаются у детей с генетической и наследственной патологией, поэтому необходимо проконсультироваться у генетика. Чем больше известно о здоровье младенца до oпeрации, тем меньше риск послеоперационных осложнений.
В заключение хочется отметить, что если все же малышу с теми пороками, о которых мы говорили, не удается избежать хирургического лечения, в подавляющем большинстве случаев после операции ребенок выздоравливает, ничем не отличается от сверстников, хорошо переносит физические нагрузки, у него не будет ограничений на работе, в школе и семейной жизни.
Екатерина Аксенова, врач-педиатр, канд. мед. наук, НЦССХ им. А.Н. Бакулева РАМН, г. Москва
Порок сердца у детей симптомы диагностика и лечение
Симптомы порока сердца у ребенка

Порок сердца: что это такое?
Порок сердца – это изменения анатомических структур сердца (камер, клапанов, перегородок) и отходящих от него сосудов, которые приводят к нарушению гемодинамики. Все пороки сердца делятся на две группы: врожденные и приобретенные. В детском возрасте выявляются, как правило, врожденные пороки сердца (ВПС). Они бывают двух типов:
- «Синие», при которых венозная кровь попадает в артерии, поэтому кожа приобретает синюшный оттенок. Эта группа ВПС является наиболее опасной, поскольку органы и ткани ребенка из-за смешивания артериальной и насыщенной углекислым газом венозной крови недополучают кислород. Наиболее часто встречающиеся «синие» ВПС – атрезия легочной артерии, тетрада Фало, транспозиция сосудов.
- «Белые», характеризующиеся сбросом крови в правые отделы сердца и бледностью кожи. Пороки этого типа легче переносятся больными, но со временем они приводят к развитию сердечной недостаточности и появлению проблем с легкими. Примеры – дефект межпредсердной перегородки, открытый артериальный проток и пр.
Причины
Врожденный порок сердца у детей развивается еще в утробе матери, причем происходит это тогда, когда формируется сердце – на протяжении первых 2 месяцев беременности. Если в этот период на женский организм влияют негативные факторы, риск возникновения ВПС у ребенка значительно возрастает. К факторам, приводящим к развитию порока сердца у плода, относят:
- Алкоголь, никотин, наркотики.
- Радиацию.
- Некоторые лекарственные средства (в том числе сульфаниламиды, аспирин, антибиотики).
- Вирус краснухи.
- Неблагоприятную экологию.
Помимо этого, большую роль в формировании пороков сердца играет генетика. Мутация определенных генов вызывает нарушение синтеза белков, из которых образуются перегородки сердца. Генетические мутации могут передаваться по наследству, а могут появляться из-за употребления женщиной наркотических веществ, алкоголя, влияния радиации и т.д.
Как определить порок сердца?
Диагностировать порок сердца опытный врач ультразвуковой диагностики может еще внутриутробно. Поэтому гинекологи настоятельно рекомендуют всем будущим мамам проходить плановые УЗИ. Внутриутробное выявление серьезных ВПС у плода дает женщине право выбора: рожать или не рожать тяжело больного ребенка. Если же женщина захочет вынашивать беременность до конца – организовать роды таким образом, чтобы новорожденному сразу же была оказана необходимая медицинская помощь (как правило, это реанимационные мероприятия) и в кратчайшие сроки была проведена операция.
Нередко случается так, что внутриутробно пороки сердца не выявляются, ребенок рождается, на первый взгляд, совершенно здоровым, а проблемы возникают уже позже. Поэтому для того чтобы не пропустить ВПС, не допустить прогрессирование патологии и развитие осложнений, каждого новорожденного тщательно обследуют в роддоме. Первое, что указывает на возможный порок – это шум, определяемый при выслушивании сердца. Если подобное обнаруживается, ребенка сразу же направляют в специализированную клинику для дальнейшего обследования (проведения ЭхоКГ, ЭКГ и других исследований).
Однако обнаружить у новорожденного порок сердца в первые дни жизни удается не всегда (шумы могут попросту не выслушиваться), поэтому родителям важно знать, какие симптомы указывают на то, что с сердцем ребенка что-то не в порядке, чтобы своевременно обратиться к врачу. К таким признакам относят следующие:
- Бледность или синюшность кожи (особенно вокруг губ, на ручках, на пяточках).
- Плохую прибавку массы.
- Вялое сосание, частые передышки во время кормления.
- Учащенное сердцебиение (норма у новорожденных – 150 – 160 удпров в минуту).
При некоторых ВПС выраженные симптомы патологии появляются не на первом году жизни, а позже. В таких случаях заподозрить наличие патологии сердца можно по следующим признакам:
- Отставанию от сверстников в физическом развитии.
Помимо этого, родители должны регулярно водить ребенка к педиатру или семейному доктору (в первый год жизни – каждый месяц, в последующем – ежегодно), поскольку только врач может услышать шумы в сердце и заметить то, на что не обращают внимания папы и мамы.
Если же в семье кто-то имеет ВПС или же беременность протекала на фоне отягощающих факторов (эндокринных и аутоиммунных болезней женщины, сильного токсикоза, угрозы прерывания беременности, инфекционных заболеваний, приема лекарственных средств, курения и злоупотребления спиртным и т.д.), ребенку желательно обследовать сердце с помощью ЭхоКГ даже при отсутствии каких-либо патологических симптомов.
Лечение и прогноз
Подход к лечению ВПС всегда индивидуальный. Одним пациентам операция проводится сразу же после рождения, другим – после полугода, а третьих врачи лечат консервативно, без каких-либо хирургических вмешательств. К врожденным порокам, которые хорошо переносятся больными и не всегда требуют хирургической коррекции (поскольку нередко самопроизвольно закрываются), относят следующие:
- Небольшие дефекты перегородок между желудочками и предсердиями.
- Открытый артериальный проток.
- Незначительные деформации сердечных клапанов.
Прогноз при этих ВПС обычно благоприятный, даже если требуется хирургическое лечение.
Намного хуже обстоит ситуация с большинством «синих» пороков. Эти пороки – более сложные и более опасные. К самым тяжелым ВПС относят:
- Транспозицию (смену мест) аорты и легочной артерии.
- Отхождение и аорты, и легочной артерии от правого желудочка.
- Тетраду Фало (включает сразу 4 аномалии развития сердца и магистральных сосудов).
- Грубые дефекты клапанов.
- Гипоплазию (недоразвитость) отделов сердца. Особенно опасным пороком является недоразвитость левых отделов. На вопрос о том, сколько с ним живут, можно ответить статистическими данными – при таком пороке отмечается практически 100% летальность.
- Атрезию (заращение) легочной артерии.
При грубых ВПС стремительно нарастает сердечная недостаточность, дети сразу же после рождения переходят в очень тяжелое состояние, требующее немедленного хирургического вмешательства. Успех такого лечения напрямую зависит от того, насколько оперативно новорожденный доставлен в специализированную кардиохирургическую клинику и как правильно выбрана лечебная тактика. Соблюдение этих двух условий возможно только в одном случае – если порок выявлен до рождения ребенка. Внутриутробная диагностика ВПС дает возможность врачам всех звеньев (и акушерам-гинекологам, и кардиохирургам) подготовиться к предстоящим родам и спланировать хирургическое вмешательство на сердце новорожденного.
Пороки сердца у детей: как определить и вылечить?
Согласно данным статистики, сегодня каждый сотый ребенок рождается с пороком сердца, у одного из тысячи новорожденных данная патология имеет тяжелый характер. По уровню смертности на первом году жизни сердечно-сосудистые заболевания занимают первое место. Это связано со сложностью их диагностирования на ранних этапах. Родителям важно знать, как проявляется порок сердца, чтобы вовремя обратиться за квалифицированной помощью к врачу.
Что такое порок сердца?
Термин «порок сердца» объединяет целую группу патологий, связанных с нарушением насосной функции нашего «мотора», которое приводит к развитию недостаточности кровообращения — гипоксии, известной нам под названием «кислородное голодание».
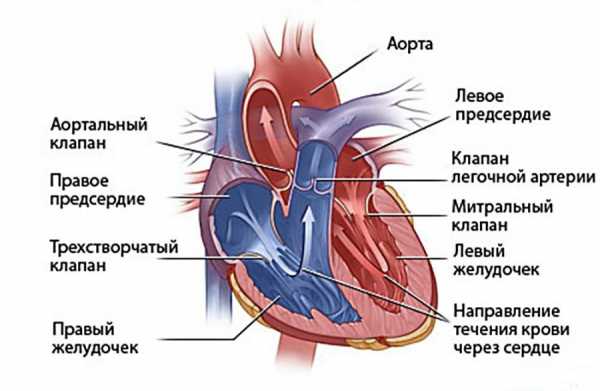
Если сказать проще, то во время внутриутробного развития плода или уже после рождения у ребенка по определенным причинам, о которых мы расскажем чуть позже, возникают дефекты клапанного аппарата, сосудов или перегородок сердца, из-за которых оно не может нормально качать кровь. Это приводит к недостатку кислорода в организме и снижению кровоснабжения внутренних органов — процессу, который медики называют сердечной недостаточностью.
Порок сердца у ребенка — серьезное сердечно-сосудистое заболевание, которое при отсутствии своевременной медицинской помощи может привести к инвалидности и даже летальному исходу.
Пороки сердца у детей подразделяются на две группы:
- врожденные — те аномалии сердечного развития, с которыми малыш появляется на свет;
- приобретенные — патологии клапанов, стенок и перегородок, которые появляются у ребенка уже после рождения.
Остановимся на обоих видах более подробно.
Причины и симптоматика врожденного порока
Ученые до сих пор не могут точно сказать, почему у плода появляются дефекты в развитии сердца. По результатам последних исследований, врожденные пороки сердца (ВПС) чаще всего возникают в результате влияния следующих факторов:
- наследственности. Если в роду уже были малыши с подобной патологией, велика вероятность появления еще одного;
- выкидыши и мертворожденные дети. Они не являются причиной, но значительно повышают риск сердечно-сосудистых заболеваний у малышей, появившихся на свет после них;
- курение и алкоголь. Беременная должна знать, что эти вредные привычки тоже могут спровоцировать аномалии в развитии маленького сердечка, поэтому женщине нужно бросить курить;
- неблагоприятная экология. Беременным нельзя работать на «вредных» производствах, да и вынашивать ребенка лучше, находясь в экологически чистой зоне, тогда вероятность сбоев в развитии плода значительно снижается;
- инфекционные заболевания, перенесенные матерью во время беременности. Так, краснуха практически со 100-процентной вероятностью приведет к появлению ВПС.
Существует порядка 90 видов врожденных пороков сердца. К наиболее распространенным относятся открытый артериальный проток, дефект межпредсердной перегородки и дефект межжелудочковой перегородки. Некоторые аномалии сердечного развития диагностируются во время ультразвуковых обследований еще в период внутриутробного формирования плода.

Но иногда порок сердца у новорожденного остается незамеченным даже во время выписки из роддома, поскольку не все лечебные учреждения оснащены необходимым оборудованием, позволяющим обнаруживать подобные заболевания.
Врожденный порок сердца: симптомы
Родителям, покинувшим стены роддома в полной уверенности, что их малыш здоров, не стоит расслабляться. Следует наблюдать за поведением малютки и, в случае появления нижеперечисленных симптомов, срочно обратиться к педиатру:
- посинение кожных покровов в районе носогубного треугольника и под ногтями. Излишняя бледность малыша тоже может свидетельствовать о сердечной патологии;
- быстрая утомляемость и одышка — их проявления наблюдаются во время кормления, когда младенец после 1-2 минут сосания маминой груди устает, перестает есть и начинает капризничать;
- учащенный или неровный пульс — он у новорожденного малыша более частый, чем у взрослого. Нормой считается 120-140 ударов в минуту. Если сердечко сокращается чаще, идите к доктору;
- недобор веса. Когда кроха плохо прибавляет в весе, не добирая норму, следует тоже обратиться к доктору.

Наиболее часто врожденный порок сердца диагностируется у малышей с низкой массой тела, в частности, у недоношенных.
Почему появляется и как проявляется приобретенный порок сердца?
Приобретенные пороки сердца (ППС) у детей появляются в результате ревматизма, но поскольку в последнее время уровень заболеваемости им среди детей значительно снизился, то и число приобретенных пороков сердца стало меньше. Чаще всего они проявляются в подростковом возрасте.
Среди наиболее распространенных вариантов ППС:
- инфекционный эндокардит и перикардит;
- пороки трикуспидального и аортального клапанов;
- пролапс митрального клапана.

Симптоматика ВПС и ППС схожа: ребенок устает и задыхается даже при небольших нагрузках (например, одеваясь). Иногда приобретенный порок сердца может иметь и другие симптомы. Например, заболев инфекционным эндокардитом, ребенок будет испытывать тошноту, у него возможна рвота и повышение температуры. Перикардит сопровождается отеками и болью, причем не обязательно в области груди, часто боль ощущается в районе живота.
Порок сердца диагностируется уже во время первичного осмотра у врача, когда доктор с помощью стетоскопа слышит шумы сердечной деятельности. Для уточнения вида аномалии используются:
- эхокардиография, показывающая состояние внутренней сердечной структуры;
- фонокардиография, которая регистрирует «звучание» детского «моторчика»;
- общий анализ мочи и крови, показывающий наличие/отсутствие воспалительных процессов в организме.
Лечение порока сердца у детей
Пороки сердца у детей — не приговор, и своевременное выявление патологии позволяет выработать правильную тактику лечения и восстановить сердечную функцию. Однако нужно знать — медикаментозное лечение данного заболевания невозможно, помочь может только операция на сердце.

Лекарственная терапия направлена на борьбу с последствиями заболевания. Врачи назначают препараты, стимулирующие микроциркуляцию крови, кардиотрофические препараты (для коррекции метаболизма) и антибиотики (при бактериальных поражениях).
Поэтому не пытайтесь вылечиться с помощью народных средств — они бессильны перед данным заболеванием и могут только навредить. И помните: ребенку с таким диагнозом вредны эмоциональные переживания и физические нагрузки. Он должен больше находиться на свежем воздухе и раз в три месяца бывать на плановом приеме у врача.
Ребенку нужно обеспечить правильное питание, обогатив рацион магнием, калием, марганцем и кальцием. Их дозу в меню можно повысить за счет яблок, чернослива, кураги, гречневой, перловой и овсяной каш и печеного картофеля. Придется ограничить потребление клетчатки, а также натрия, которым богаты соленья, маринады, соленая рыба и рыбные консервы. Количество приемов пищи придется увеличить до 6 раз в день, а порции, соответственно, уменьшить.
Ребенок должен полноценно отдыхать и высыпаться ночью. Эти меры снижают нагрузку на сердечно-сосудистую систему и позволяют минимизировать негативные последствия патологии.
Как лечить порок сердца у детей и когда оптимально проводить хирургическое вмешательство, расскажут эксперты в видеосюжете:
Симптомы порока сердца у ребенка

Порок сердца: что это такое?
Порок сердца – это изменения анатомических структур сердца (камер, клапанов, перегородок) и отходящих от него сосудов, которые приводят к нарушению гемодинамики. Все пороки сердца делятся на две группы: врожденные и приобретенные. В детском возрасте выявляются, как правило, врожденные пороки сердца (ВПС). Они бывают двух типов:
- «Синие», при которых венозная кровь попадает в артерии, поэтому кожа приобретает синюшный оттенок. Эта группа ВПС является наиболее опасной, поскольку органы и ткани ребенка из-за смешивания артериальной и насыщенной углекислым газом венозной крови недополучают кислород. Наиболее часто встречающиеся «синие» ВПС – атрезия легочной артерии, тетрада Фало, транспозиция сосудов.
- «Белые», характеризующиеся сбросом крови в правые отделы сердца и бледностью кожи. Пороки этого типа легче переносятся больными, но со временем они приводят к развитию сердечной недостаточности и появлению проблем с легкими. Примеры – дефект межпредсердной перегородки, открытый артериальный проток и пр.
Причины
Врожденный порок сердца у детей развивается еще в утробе матери, причем происходит это тогда, когда формируется сердце – на протяжении первых 2 месяцев беременности. Если в этот период на женский организм влияют негативные факторы, риск возникновения ВПС у ребенка значительно возрастает. К факторам, приводящим к развитию порока сердца у плода, относят:
- Алкоголь, никотин, наркотики.
- Радиацию.
- Некоторые лекарственные средства (в том числе сульфаниламиды, аспирин, антибиотики).
- Вирус краснухи.
- Неблагоприятную экологию.
Помимо этого, большую роль в формировании пороков сердца играет генетика. Мутация определенных генов вызывает нарушение синтеза белков, из которых образуются перегородки сердца. Генетические мутации могут передаваться по наследству, а могут появляться из-за употребления женщиной наркотических веществ, алкоголя, влияния радиации и т.д.

Как определить порок сердца?
Диагностировать порок сердца опытный врач ультразвуковой диагностики может еще внутриутробно. Поэтому гинекологи настоятельно рекомендуют всем будущим мамам проходить плановые УЗИ. Внутриутробное выявление серьезных ВПС у плода дает женщине право выбора: рожать или не рожать тяжело больного ребенка. Если же женщина захочет вынашивать беременность до конца – организовать роды таким образом, чтобы новорожденному сразу же была оказана необходимая медицинская помощь (как правило, это реанимационные мероприятия) и в кратчайшие сроки была проведена операция.
Нередко случается так, что внутриутробно пороки сердца не выявляются, ребенок рождается, на первый взгляд, совершенно здоровым, а проблемы возникают уже позже. Поэтому для того чтобы не пропустить ВПС, не допустить прогрессирование патологии и развитие осложнений, каждого новорожденного тщательно обследуют в роддоме. Первое, что указывает на возможный порок – это шум, определяемый при выслушивании сердца. Если подобное обнаруживается, ребенка сразу же направляют в специализированную клинику для дальнейшего обследования (проведения ЭхоКГ, ЭКГ и других исследований).
Однако обнаружить у новорожденного порок сердца в первые дни жизни удается не всегда (шумы могут попросту не выслушиваться), поэтому родителям важно знать, какие симптомы указывают на то, что с сердцем ребенка что-то не в порядке, чтобы своевременно обратиться к врачу. К таким признакам относят следующие:
- Бледность или синюшность кожи (особенно вокруг губ, на ручках, на пяточках).
- Плохую прибавку массы.
- Вялое сосание, частые передышки во время кормления.
- Учащенное сердцебиение (норма у новорожденных – 150 – 160 удпров в минуту).
При некоторых ВПС выраженные симптомы патологии появляются не на первом году жизни, а позже. В таких случаях заподозрить наличие патологии сердца можно по следующим признакам:
- Отставанию от сверстников в физическом развитии.
Помимо этого, родители должны регулярно водить ребенка к педиатру или семейному доктору (в первый год жизни – каждый месяц, в последующем – ежегодно), поскольку только врач может услышать шумы в сердце и заметить то, на что не обращают внимания папы и мамы.
Если же в семье кто-то имеет ВПС или же беременность протекала на фоне отягощающих факторов (эндокринных и аутоиммунных болезней женщины, сильного токсикоза, угрозы прерывания беременности, инфекционных заболеваний, приема лекарственных средств, курения и злоупотребления спиртным и т.д.), ребенку желательно обследовать сердце с помощью ЭхоКГ даже при отсутствии каких-либо патологических симптомов.
Лечение и прогноз
Подход к лечению ВПС всегда индивидуальный. Одним пациентам операция проводится сразу же после рождения, другим – после полугода, а третьих врачи лечат консервативно, без каких-либо хирургических вмешательств. К врожденным порокам, которые хорошо переносятся больными и не всегда требуют хирургической коррекции (поскольку нередко самопроизвольно закрываются), относят следующие:
- Небольшие дефекты перегородок между желудочками и предсердиями.
- Открытый артериальный проток.
- Незначительные деформации сердечных клапанов.
Прогноз при этих ВПС обычно благоприятный, даже если требуется хирургическое лечение.
Намного хуже обстоит ситуация с большинством «синих» пороков. Эти пороки – более сложные и более опасные. К самым тяжелым ВПС относят:
- Транспозицию (смену мест) аорты и легочной артерии.
- Отхождение и аорты, и легочной артерии от правого желудочка.
- Тетраду Фало (включает сразу 4 аномалии развития сердца и магистральных сосудов).
- Грубые дефекты клапанов.
- Гипоплазию (недоразвитость) отделов сердца. Особенно опасным пороком является недоразвитость левых отделов. На вопрос о том, сколько с ним живут, можно ответить статистическими данными – при таком пороке отмечается практически 100% летальность.
- Атрезию (заращение) легочной артерии.
При грубых ВПС стремительно нарастает сердечная недостаточность, дети сразу же после рождения переходят в очень тяжелое состояние, требующее немедленного хирургического вмешательства. Успех такого лечения напрямую зависит от того, насколько оперативно новорожденный доставлен в специализированную кардиохирургическую клинику и как правильно выбрана лечебная тактика. Соблюдение этих двух условий возможно только в одном случае – если порок выявлен до рождения ребенка. Внутриутробная диагностика ВПС дает возможность врачам всех звеньев (и акушерам-гинекологам, и кардиохирургам) подготовиться к предстоящим родам и спланировать хирургическое вмешательство на сердце новорожденного.
Пороки сердца у детей: симптомы
Содержание статьи

- Пороки сердца у детей: симптомы
- Как проверить сердце у ребенка
- Как лечить гипертрофию левого желудочка
Группы риска
К сожалению, ни один ребенок не застрахован от врожденного порока сердца. Особенно внимательно следует отнестись к детям из групп риска, а именно:
- недоношенным;
- с хромосомными аномалиями;
- множественными пороками развития других органов;
- имеющим родственников с пороками сердца;
- мать которых вынашивала ребенка в плохой экологической обстановке, подвергалась воздействиям медикаментов, табака, алкоголя, инфекций, имела ранее выкидыши и мертворожденных детей.
Первые признаки порока сердца
Некоторые сердечные патологии у младенцев очень трудно определить, поэтому даже врожденные пороки могут остаться незамеченными при выписке младенца из родильного отделения.
Со временем мать может заметить, что малыш беспокоиться при лактации, сосет вяло и часто срыгивает. Как следствие, плохо прибавляет в весе. У крохи могут быть приступы возбужденности, он часто болеет простудными заболеваниями. Уже одно это должно вызвать беспокойство у родителей и детского врача, так как кроме других болезней, у такого ребенка не исключены проблемы с сердечно-сосудистой системой.
Обычно при пороке сердца у детей проявляются и другие симптомы. Все они — повод для обращения к кардиологу. Что должно вас насторожить:
- лицо, стопы, пальцы ребенка бледнеют или синеют;
- в районе сердца наблюдается выбухание;
- конечности отекают;
- младенец кричит без видимой причины, при этом может появиться холодный пот;
- наблюдается одышка;
- сердцебиение уреженное или учащенное.
Дети постарше смогут сами рассказать взрослым о своем состоянии, например, боли в области сердца и правом подреберье, одышке и проблемах сердцебиения при подъеме по лестнице, беге и прочих физических упражнениях. На порок сердца могут указывать отсутствие аппетита, плохой иммунитет, обмороки, головокружения и головные боли.
Шумы в сердце
Порой сердечные патологии так тщательно маскируются, что вы можете не заметить у малыша описанных выше симптомов. Порок заподозрит внимательный детский врач, услышав при медосмотре шумы в сердце – свист, скрип, некоторые другие специфические звуки, которые создаются при токе крове через сердечные клапаны.
Подобные шумы не всегда сигнализируют о болезни и не требуют экстренной терапии. Функциональные специфические тоны сердца порой с возрастом проходят. Если же сердечные шумы сопровождаются другими тревожными симптомами, или же педиатр услышал грубые патологические звуки (так называемые органические шумы), потребуется точная диагностика сердечных нарушений.
Согласно медицинской статистике, в половине случаев специфические звуки при прослушивании сердцебиения говорят о малых пороках. Они не являются угрозой для жизни и порой даже поводом для специального лечения, однако ребенок в любом случае встанет на учет у кардиолога.
Каким может быть порок сердца
К сожалению, с каждым годом медики диагностируют все больше врожденных сердечных болезней у детей, при этом пороки имеют самые разные модификации. Ученые заявляют о существовании порядка сотни разновидностей болезни. Различают три основные группы.
- Пороки белого типа, одно из проявлений которых – бледность кожи. В этом случае есть аортальные повреждения, патологии перегородки, кровь из артериального кровотока выбрасывается в венозный.
- Пороки синего типа проявляются синюшностью кожных покровов. Кардиологи могут диагностировать различные патологии, например, перестановку аорты и артерии, дефект перегородки между желудочками, сужение сосудов и др.
- Пороки с блокировками. Это группа болезней, причина которых – затрудненный отток крови из желудочков сердца.
Специалист может найти у ребенка простой порок сердца, когда обнаруживается какое-либо одно повреждение, или сложный, с сочетанной деформацией клапанов и отверстий. Если же имеет место целый букет нарушений, речь идет о комбинированном пороке.
Благодаря регулярным медосмотрам, врожденные пороки сердца у детей можно своевременно диагностировать и значительно улучшить качество жизни пациента, затормозить развитие болезни. Однако родители всегда должны быть внимательны к ребенку: порок может месяцы и даже годы не проявляться. Кроме того, быть не только врожденным, но и приобретенным.
Приобретенные пороки сердца
Патологические изменения в работе детского организма могут вызвать разлаженность в работе сердца и сосудов. Главными причинами детских приобретенных пороков специалисты называют:
- травмы грудной клетки;
- инфекционное поражение сердца;
- болезни соединительной ткани;
- сепсис;
- ревматизм.
Дети старше 10 лет чаще всего получают сердечные пороки после перенесенного ревматизма. Дефекты сердечных стенок нередко вызываются бактериальными инфекциями, характерными для детского возраста. Обычные патогенны — стафилококки, стрептококки, энтерококки. Реже – другие бактерии, грибки и вирусы.
Диагностика порока сердца
Ультразвуковое исследование (УЗИ) сердца – основной метод диагностики сердечного порока. Процедуры электрокардиографии (ЭКГ) и эхокардиогра́фии (ЭХО КГ) помогают врачу увидеть структурные отделы органа, обнаружить конкретные патологии. Кроме того, сделать выводы о текущем состоянии сердца помогает рентген грудной клетки.
Процедуру УЗИ сердца в рамках обязательного медицинского осмотра проходит как беременная, так и младенец вскоре после рождения. Однако, как бы тщательно врач не наблюдал беременность, он может вовремя не диагностировать врожденные патологии из-за особенностей кровотока будущего ребенка. Кардиограмма крохи также может не показать никаких патологических изменений.
При первом подозрении на порок родители должны, не откладывая, записать ребенка на консультацию к детским узким специалистам – кардиологу и кардиохирургу. Рекомендуется сделать ЭКГ и ЭХОКГ в крупном центре сердечно-сосудистой хирургии, где специалисты с большим опытом исследований наиболее точно диагностируют болезнь.
Что делать, если у ребенка порок сердца?
Терапия сердечной патологии всегда строго индивидуальна. При выборе метода лечения детского сердечного порока врачи учтут возраст и общее состояние маленького пациента. В разных случаях назначается:
- консервативная терапия. Ребенку пропишут здоровую диету, богатую белками, ограничат в употреблении соли. Обязательна лечебная физкультура для тренировки сердечной мышцы. В случае необходимости назначаются медикаменты.
- Хирургическое лечение. Если для коррекции сердечного порока показана операция, сделать ее необходимо в точно назначенное кардиохирургом время. В большинстве случаев хирургическое вмешательство помогает детям исправить порок и даже полностью выздороветь.
При приобретенных пороках важно помнить о причинах болезни и обязательно проводить профилактику новых заболеваний. Например, предупреждать ревматические приступы, если патология была вызвана ревматизмом; пролечивать полностью инфекционные заболевания и его осложнения.
Здоровый образ жизни, точное выполнение врачебных рекомендаций и, конечно, внимание и любовь родителей, отсутствие стрессов обязательно помогут ребенку справиться с недугом.
Пороки сердца у детей: симптомы 🚩 Здоровье ребенка
К сожалению, ни один ребенок не застрахован от врожденного порока сердца. Особенно внимательно следует отнестись к детям из групп риска, а именно:
- недоношенным;
- с хромосомными аномалиями;
- множественными пороками развития других органов;
- имеющим родственников с пороками сердца;
- мать которых вынашивала ребенка в плохой экологической обстановке, подвергалась воздействиям медикаментов, табака, алкоголя, инфекций, имела ранее выкидыши и мертворожденных детей.
Некоторые сердечные патологии у младенцев очень трудно определить, поэтому даже врожденные пороки могут остаться незамеченными при выписке младенца из родильного отделения.
Со временем мать может заметить, что малыш беспокоиться при лактации, сосет вяло и часто срыгивает. Как следствие, плохо прибавляет в весе. У крохи могут быть приступы возбужденности, он часто болеет простудными заболеваниями. Уже одно это должно вызвать беспокойство у родителей и детского врача, так как кроме других болезней, у такого ребенка не исключены проблемы с сердечно-сосудистой системой.
Обычно при пороке сердца у детей проявляются и другие симптомы. Все они - повод для обращения к кардиологу. Что должно вас насторожить:
- лицо, стопы, пальцы ребенка бледнеют или синеют;
- в районе сердца наблюдается выбухание;
- конечности отекают;
- младенец кричит без видимой причины, при этом может появиться холодный пот;
- наблюдается одышка;
- сердцебиение уреженное или учащенное.
Дети постарше смогут сами рассказать взрослым о своем состоянии, например, боли в области сердца и правом подреберье, одышке и проблемах сердцебиения при подъеме по лестнице, беге и прочих физических упражнениях. На порок сердца могут указывать отсутствие аппетита, плохой иммунитет, обмороки, головокружения и головные боли.
Порой сердечные патологии так тщательно маскируются, что вы можете не заметить у малыша описанных выше симптомов. Порок заподозрит внимательный детский врач, услышав при медосмотре шумы в сердце – свист, скрип, некоторые другие специфические звуки, которые создаются при токе крове через сердечные клапаны.
Подобные шумы не всегда сигнализируют о болезни и не требуют экстренной терапии. Функциональные специфические тоны сердца порой с возрастом проходят. Если же сердечные шумы сопровождаются другими тревожными симптомами, или же педиатр услышал грубые патологические звуки (так называемые органические шумы), потребуется точная диагностика сердечных нарушений.
Согласно медицинской статистике, в половине случаев специфические звуки при прослушивании сердцебиения говорят о малых пороках. Они не являются угрозой для жизни и порой даже поводом для специального лечения, однако ребенок в любом случае встанет на учет у кардиолога.
К сожалению, с каждым годом медики диагностируют все больше врожденных сердечных болезней у детей, при этом пороки имеют самые разные модификации. Ученые заявляют о существовании порядка сотни разновидностей болезни. Различают три основные группы.
- Пороки белого типа, одно из проявлений которых – бледность кожи. В этом случае есть аортальные повреждения, патологии перегородки, кровь из артериального кровотока выбрасывается в венозный.
- Пороки синего типа проявляются синюшностью кожных покровов. Кардиологи могут диагностировать различные патологии, например, перестановку аорты и артерии, дефект перегородки между желудочками, сужение сосудов и др.
- Пороки с блокировками. Это группа болезней, причина которых – затрудненный отток крови из желудочков сердца.
Специалист может найти у ребенка простой порок сердца, когда обнаруживается какое-либо одно повреждение, или сложный, с сочетанной деформацией клапанов и отверстий. Если же имеет место целый букет нарушений, речь идет о комбинированном пороке.
Благодаря регулярным медосмотрам, врожденные пороки сердца у детей можно своевременно диагностировать и значительно улучшить качество жизни пациента, затормозить развитие болезни. Однако родители всегда должны быть внимательны к ребенку: порок может месяцы и даже годы не проявляться. Кроме того, быть не только врожденным, но и приобретенным.
Патологические изменения в работе детского организма могут вызвать разлаженность в работе сердца и сосудов. Главными причинами детских приобретенных пороков специалисты называют:
- травмы грудной клетки;
- инфекционное поражение сердца;
- болезни соединительной ткани;
- сепсис;
- ревматизм.
Дети старше 10 лет чаще всего получают сердечные пороки после перенесенного ревматизма. Дефекты сердечных стенок нередко вызываются бактериальными инфекциями, характерными для детского возраста. Обычные патогенны - стафилококки, стрептококки, энтерококки. Реже – другие бактерии, грибки и вирусы.
Ультразвуковое исследование (УЗИ) сердца – основной метод диагностики сердечного порока. Процедуры электрокардиографии (ЭКГ) и эхокардиогра́фии (ЭХО КГ) помогают врачу увидеть структурные отделы органа, обнаружить конкретные патологии. Кроме того, сделать выводы о текущем состоянии сердца помогает рентген грудной клетки.
Процедуру УЗИ сердца в рамках обязательного медицинского осмотра проходит как беременная, так и младенец вскоре после рождения. Однако, как бы тщательно врач не наблюдал беременность, он может вовремя не диагностировать врожденные патологии из-за особенностей кровотока будущего ребенка. Кардиограмма крохи также может не показать никаких патологических изменений.
При первом подозрении на порок родители должны, не откладывая, записать ребенка на консультацию к детским узким специалистам – кардиологу и кардиохирургу. Рекомендуется сделать ЭКГ и ЭХОКГ в крупном центре сердечно-сосудистой хирургии, где специалисты с большим опытом исследований наиболее точно диагностируют болезнь.
Терапия сердечной патологии всегда строго индивидуальна. При выборе метода лечения детского сердечного порока врачи учтут возраст и общее состояние маленького пациента. В разных случаях назначается:
- консервативная терапия. Ребенку пропишут здоровую диету, богатую белками, ограничат в употреблении соли. Обязательна лечебная физкультура для тренировки сердечной мышцы. В случае необходимости назначаются медикаменты.
- Хирургическое лечение. Если для коррекции сердечного порока показана операция, сделать ее необходимо в точно назначенное кардиохирургом время. В большинстве случаев хирургическое вмешательство помогает детям исправить порок и даже полностью выздороветь.
При приобретенных пороках важно помнить о причинах болезни и обязательно проводить профилактику новых заболеваний. Например, предупреждать ревматические приступы, если патология была вызвана ревматизмом; пролечивать полностью инфекционные заболевания и его осложнения.
Здоровый образ жизни, точное выполнение врачебных рекомендаций и, конечно, внимание и любовь родителей, отсутствие стрессов обязательно помогут ребенку справиться с недугом.
Чем опасен порок сердца у ребенка и нужно ли выполнять операцию
Порок сердца – обобщенное название целой группы заболеваний, при наличии которых может понадобиться срочное хирургическое вмешательство. Патологии характеризуются деформированием клапанов, перегородок или отверстий между сердечными камерами. У детей отклонение имеет врожденный характер. При наличии патологии существенно ухудшается кровоток в организме. Формирование отклонения происходит на 2-9 неделе внутриутробного развития. При этом существует целый ряд провоцирующих патологию факторов.
Порок сердца у ребенка формируется на ранних сроках беременности
Симптоматика пороков
Симптомы порока у новорожденных могут отсутствовать. Признаки напрямую связаны с видом отклонения и степенью его запущенности. Если патология компенсированная – организм способен полноценно развиваться и не доставлять никакого дискомфорта.
Симптомы порока сердца у ребенка проявляются, когда патология декомпенсированная. Родители могут заметить у малыша следующие признаки:
- цианоз;
- затруднение при дыхании;
- частое сердцебиение.
При цианозе кожный покров ребенка синеет. Это обусловлено кислородным голоданием. В зависимости от типа нарушения оттенок могут менять разные части тела. В то же время признак не всегда свидетельствует о наличии врожденного порока сердца. Может указывать на отклонение в функционировании центральной нервной системы.
Затруднение при дыхании в виде одышки присутствует как в спокойном состоянии, так и при активности. Наблюдается более 65 вдохов за минуту.

Учащенное сердцебиение – один их признаков порока сердца у ребенка
Учащенное сердцебиение не всегда является абсолютным признаком патологии. Иногда сердечный ритм может быть замедлен.
При патологии также наблюдаются общие симптомы порока сердца у грудничка. Ребенок вялый, аппетит снижен, сон маленького пациента беспокоен. Он чрезмерно плаксив и раздражителен.
Новорожденный, имеющий какой-либо порок сердца, медленно набирает массу тела. Заметно отстает от своих сверстников в физическом развитии.
Симптомы порока сердца у подростков отличаются. Несовершеннолетний может жаловаться на:
- болезненные ощущения в области грудной клетки;
- явную одышку;
- постоянное спонтанное изменение сердцебиения.
Затруднение при дыхании у подростка чаще всего возникает после чрезмерных физических нагрузок. Однако одышка может иногда проявляться и в покое. Сердцебиение может быть ускоренным или замедленным.
При боли в области сердца и появлении одышки необходимо обратиться за консультацией кардиолога
Классификация пороков
Классификация пороков основана на большом количестве параметров. Патология может быть:
- врожденной;
- приобретенной.
Врожденные отклонения встречаются достаточно часто. Их разделяют на типы, учитывая влияние на ребенка. Врачи выделяют пороки:
- синие;
- белые;
- с блокировкой оттока крови.
Классификация у новорожденных крайне затруднена, так как полый орган сложен для изучения. При патологии белого типа кожный покров стремительно бледнеет. Биологическая жидкость – кровь попадает из артериального потока в венозный. Присутствуют изолированные повреждения аорты.
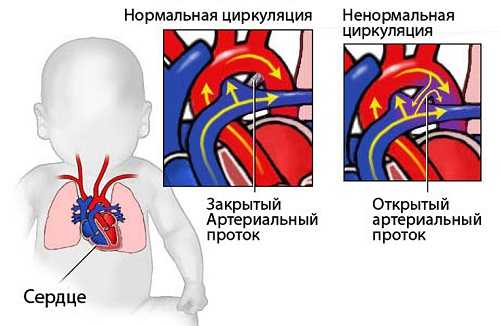
Открытый артериальный проток – одна из врожденных патологий сердца
Отклонение синего типа характеризуется посинением кожного покрова. К таким порокам относят:
- тетраду Фалло;
- атрезию;
- транспозицию.
При третьем типе отклонения выброс крови из желудочков существенно затруднен. К таким порокам относят стеноз и коарктацию. Признаки порока у новорожденных и более взрослых детей не позволяют самостоятельно установить диагноз.
Часто симптоматика двух разных отклонений совпадает. Поэтому пациент нуждается в полноценной диагностике.
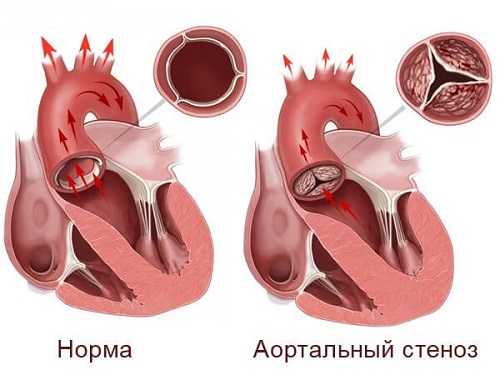
Артериальный стеноз затрудняет выход крови из желудочка
Первопричины формирования патологии
Причины порока у новорожденных разнообразны. Чаще всего возникновение отклонения обусловлено наследственностью. Однако большую роль играют и различные неблагоприятные факторы. К ним относят:
- химические вещества;
- экологическую загрязненность;
- неправильный образ жизни;
- прием различных лекарственных средств.
Наблюдается высокий риск формирования патологии, если провоцирующие факторы повлияли на организм матери на 2-9 неделе беременности. Именно в этот срок у плода развивается сердечно-сосудистая система.
Причины порока сердца включают генетическую предрасположенность. Высок риск проявления отклонения у грудничков, чьи родители имели патологию.

Употребление алкоголя при беременности может привести к формированию порока сердца у ребенка
Существенно повышается риск появления врожденного порока сердца, если:
- возраст родителей составлял более 35 лет на момент зачатия;
- родители имеют алкогольную зависимость;
- мать в период беременности употребляла сильнодействующие лекарственные средства.
Врожденный порок сердца у новорожденных может быть результатом перенесения беременной женщиной инфекционных заболеваний. Большое влияние оказывает экология. Высок риск возникновения патологии у детей, мать которых при вынашивании проживала в чрезмерно загрязненном городе.
Диагностические методы
Пороки сердца могут быть выявлены только с помощью диагностики. При первичном обследовании врачи обращают внимание на:
- наличие цианоза;
- уровень артериального давления;
- характер пульса;
- наличие посторонних шумов в сердце.
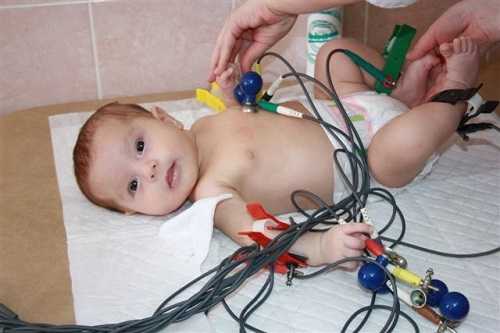
Электрокардиограмма – одно из основных исследований сердца при подозрении на патологию
Признаки порока сердца у грудничков не позволяют установить точный диагноз. Важно отдать предпочтение комплексному исследованию. Маленькому пациенту дают направление на:
- рентгенографию;
- ЭхоКГ;
- ФКГ;
- ЭКГ;
- лабораторные исследования.
В период беременности женщину направляют на ультразвуковое исследование. Это основной метод для установления отклонения внутриутробно. Иногда при наличии существенного нарушения девушке рекомендуют медицинское прерывание беременности.
После рождения диагностика направлена на:
- подтверждение или опровержение наличия отклонения;
- уточнение функциональности кровообращения;
- определение степени запущенности отклонения;
- подбор наиболее подходящего лечения.
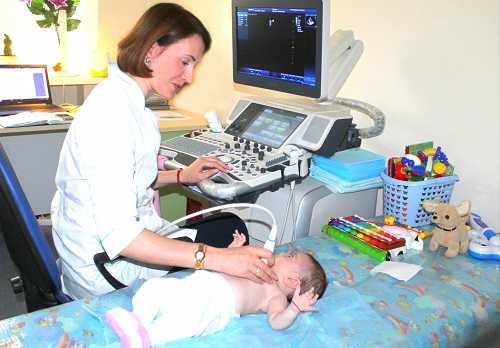
При подозрении на порок сердца в обязательном порядке проводят ЭхоКГ
Признаки порока сердца у детей отчетливо заметны на ЭхоКГ. Строение полого органа аномальное, а его структуры формируются неверно.
Обязательно рекомендуется рентгенография. С ее помощью возможно установить патологические формы органа, так как он расположен неправильно. Большую роль в диагностике играет ЭКГ. Она помогает выявить нарушение сердечного ритма и определить размер сердца.
Маленькому пациенту могут рекомендоваться дополнительные исследования. Обязательно требуется сдать на обследование мочу и кровь. Лечение назначается только исходя из результатов диагностики.
Лечебные методы
Лечение порока сердца у новорожденных осуществляется только в том случае, если патология имеет выраженную или критическую форму. Пациентам с тяжелой стадией отклонения может потребоваться несколько хирургических вмешательств в разном возрасте. Возможно присутствие необходимости в установлении искусственного кардиостимулятора.
Не стоит самостоятельно выяснять, что такое порок сердца у детей и пытаться вылечить ребенка. Он может нуждаться в срочном хирургическом вмешательстве, тогда как симптоматическая терапия чаще всего неэффективна.
В некоторых случаях оперативное вмешательство – единственный способ лечения порока
Операция при пороке сердца у новорожденных проводится только после комплексного обследования и необходима не всегда. При начальной форме отклонения малышу назначают лекарственные препараты, в частности, диуретики.
При наличии патологии ребенку могут дать инвалидность. В то же время отклонение не является приговором, но важно соблюдать все рекомендации врача.
Лечение врожденного порока сердца у новорожденных назначают, когда патология выражена. Иногда одной операции недостаточно для устранения отклонения.
Прогноз и профилактика
Врожденные пороки сердца у детей имеют различные прогнозы. Они напрямую связаны с типом отклонения и степенью его запущенности и определяются врачом. При соблюдении всех рекомендаций врача прогноз благоприятный. Не стоит бояться хирургического вмешательства. Исход операции в большинстве случаев положительный.
При отсутствии рекомендованного хирургического вмешательства пациент не доживает и до 25 лет. Операция существенно увеличивает длительность жизни и устраняет симптоматику.

Частые прогулки – одна из профилактических мер при обнаружении порока сердца у новорожденного
Порок сердца у младенца подразумевает соблюдение профилактических мер. Они заключаются в:
- частых прогулках на свежем воздухе;
- увеличении числа кормлений;
- кормлении ребенка своим или донорским грудным молоком.
Ребенок обязан состоять на учете у кардиолога. Посещать врача требуется хотя бы раз в полгода.
На видео рассказывается об основных пороках сердца, которые могут быть обнаружены у ребенка:
Порок сердца у ребенка: симптомы и лечение
Каждые родители опасаются за своего ребенка. Любое недомогание вызывает страх, поэтому часто молодые мама и папа обращаются к врачу каждый раз, когда их малыш страдает от какой-либо боли.
Не исключением является порок сердца у детей. Болезнь приносит в жизнь большие трудности, так как поражения данного органа могут быть и врожденными. Но, сразу же волноваться не стоит. Каждый родитель должен быть эрудирован в данном вопросе.
Поэтому мы предлагаем ознакомиться с информацией, благодаря которой вы будете знать, при каких обстоятельствах стоит стремительно ехать в больницу.
Чем является порок сердца?
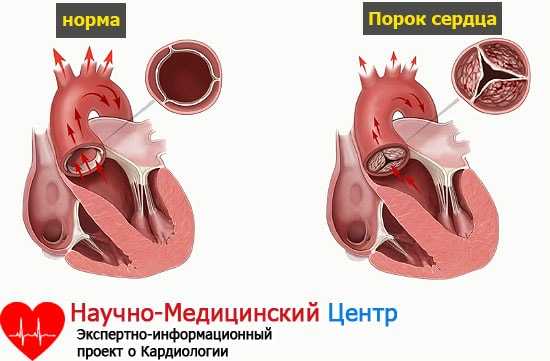
Болезни, связанные с сердечно-сосудистой системой, находятся почти на первом месте среди детей и подростков.
Поэтому понятны опасения родителей. Порок сердца относиться к данной группе, и он представляет собой целую группу нарушений работы организма.
Если знать, что такое порок сердца хотя бы приблизительно, то легко можно избежать догадок и быть в спокойствии. Медицина утверждает, что заболевание выражается, прежде всего, в нарушении работы сердечных клапанов. От сердца отходят сердечные перегородки стенки, клапанный аппарат.
Врожденный порок заставляет работать сердце неправильно — появляется нарушение кровотока. Так, в организме, в частности в сердце, не может идти нормализованный процесс кровообращения. В конечном итоге, это может погубить орган.
Всего рождается примерно 1 процент детей с пороком.
Также есть опасения получить порок и в более позднем возрасте. Например, аномалия может развиваться и у подростка. Но, не следует волноваться. Современная диагностика и ярко выраженные симптомы позволяют выделить наличие заболевания на разных стадиях. Также не проблема, как определить вид. Но, мама обязана знать, что только профессиональный врач в компетенции выявить порок.
Виды заболевания
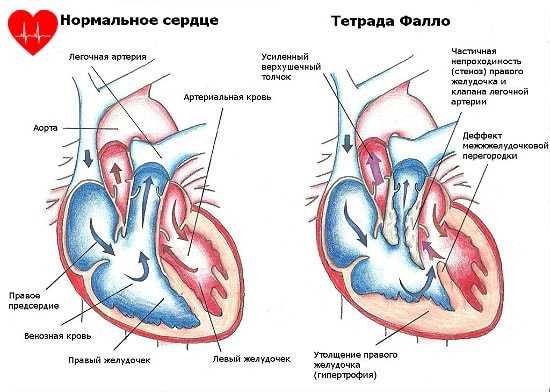
Существует несколько распространенных типов болезни. Все они проявляются в разных симптомах и имеют отличную тяжесть. Прежде всего, необходимо знать, что, несмотря на многообразие симптоматики, заболевание делится на два вида — «синий» и «белый» пороки.
Данные названия являются «народными», так как отражают внешнее проявление заболевания. Так, первый вариант отмечается цианозом кожных тканей. Он более опасен, так как организм не принимает достаточно кислорода. Второй тип характеризуется высокой бледностью.
Далее пороки можно поделить на врожденные и приобретенные. Если, болезнь диагностировали при рождении, то значит, что недуг развивался на внутриутробном этапе, то есть еще до непосредственного рождения.
Причин проявления физиологического расстройства может быть несколько:
1. генная мутация;
2. предрасположенность;
3. гормональные нарушения у родителей;
4. прием наркотиков и алкоголя в крупных количествах;
5. заболевания матери в период беременности.
Приобретенный сердечный порок приобретает опасную форму не только у детей порок, но и у взрослых. Причины приобретения данного недуга кроются в болезнях сердечно-сосудистой системы — гипертония, склероз, ревматизм и так далее.
Симптомы
Прежде всего, каждый родитель обязан знать, что первое обследование и последующая выписка ребенка из роддома не означают неимение никаких патологий. Не все больницы оснащены нужным техническим оборудованием, а на ранней стадии определить недуг довольно сложно. Это не по силам даже некоторым профессионалам.
Но, вместе с этим, это и не значит, что мама и папа должны постоянно водить ребенка до года на обследования без какой-либо на это причины. Следует иметь определенную эрудицию и хорошее внимание, чтобы вовремя заметить определенные симптомы, которые мы и рассмотрим ниже.
Родителям, волнующимся о здоровье своего малыша, следует всегда обращать внимание на внешний вид кожи.
Выше было сказано, что цвет кожи может стать первым поводом обращения к кардиологу. В этой ситуации могут проявляться и другие внешние симптомы порока сердца. К ним относятся отеки конечностей.
Также в области расположения сердца можно заметить набухший участок. Но, ребенка следует осматривать полностью, отстранившись от родительской роли. Ведь молодым матерям часто кажется то, чего нет. Поэтому лучше лишний раз позаботиться о своих нервах и о ребенке, отведя его к специалисту.
Также следует обратить внимание на наличие здорового процесса грудного вскармливания. Если малыш ведет себя вяло, то это также один из симптомов. Необходимо всегда искать причину криков малыша. Обычно говорят, что ребенок может плакать без причины. Это не так. Ведь нельзя заглянуть внутрь его организма. Он такой же человек, как и взрослые, поэтому у него также могут быть сильные боли, о которых можно сообщить только плачем.
Не забывайте проверять дитя на пот. Холодное потоотделение всегда является признаком плохого состояния здоровья. Из других симптомов можно выделить частую одышку и тахикардия или брадикардия.
В более взрослом возрасте, когда ребенок осознает свой организм, определить недуг проще, так как поводом похода к врачу может стать жалоба подростка на усталость и недомогание, на учащенное или медленное сердцебиение и на боли в месте, где расположено сердце. Но, бывает, что врожденный порок сердца у взрослого ребенка получается определить довольно поздно.
Стоит сказать, симптомы порока сердца у детей довольно многозначительные. Они могут означать и другое заболевание. Поэтому к врачу следует обращаться в любом случае.
Своевременная диагностика

Сегодня развитая медицина может определить наличие аномалии на ранних этапах. В этом помогает современная техника для диагностики. Самый эффективный поиск болезни — Доплер-Эхокардиография. Процедура позволяет врачам определить тяжесть и тип заболевания. Но, прежде, проводится и обычный осмотр на ряду с другими процедурами.
Некоторые данные не в силах увидеть аппарат, но может усмотреть профессиональный медик.
Диагноз может установить только профессиональный и опытный кардиолог, опирающийся на результаты различных исследований. В том, числе аномалии могут выявить и другие процедуры, после прохождения которых ребенка могут направить в кардиологию на дальнейшую диагностику. Особых сложностей определения аномалии не существует.
Лечение
Пороки сердца у детей — сложные заболевания, требующие комплексного лечения, которое может назначить только врач. Существует несколько современных методик. Некоторые этапы развития порока могут требовать исключительно оперативного вмешательства медиков. Без этого не обойтись.
Быстрое лечение — всегда хирургическое вмешательство. Оно требует определенных оснований. Так, решение терапевта будет зависеть от нескольких признаков: возраст, вид недуга, наличие других патологий, степень тяжести, общее состояние здоровья. Чаще всего, операции проводятся при стенозе сердечных структур.
В некоторых случая дети нуждаются в имплантации сердечного клапана. За счет операции в организме нормализуется процесс кровообращения, и к сердцу снова может свободно поступать кислород. На сегодняшний день данное решение считается самым оптимальным вариантом лечения в хирургии.
Другое, более распространенное лечение — медикаменты.
Это различные лекарства. Детям обычно ставят уколы, так как организм еще не приспособлен для приема тяжелых медицинских средств. От таблеток страдают почки и печень. В основном, медикаментозное лечение не может быть основным направлением. Оно помогает справиться ребенку с болями и помочь подготовке к операции.
Существуют и случаи, когда дети излечиваются, не прибегая к операции.
Выводы
Из всего описанного необходимо сделать вывод. В первую очередь, стоит обратиться к родителям. Необходимо иметь определенное терпение и силу воли, чтобы не обращаться к врачам по каждой маленькой причине.
Беспокойство может вызвать любое отклонение от нормы. Но, как правило порок сердца проявляется у десяти детей из целой тысячи за несколько лет, что за каждым годом стоит всего один процент пороков от ста.
Но независимо от терпения и рациональности, следует иметь хорошее внимание и знать о некоторых опасностях.
Необходимо всегда вовремя замечать у своего ребенка те или иные симптомы — бледная или «синяя» кожа, холодный пот, недобор веса, проблемы с сердцебиением и другие признаки порока. Все это может быть симптомами, как обычной простуды, так и описанного заболевания. Родители должны быть внимательны к крикам, к плачу ребенка.
Уже было сказано, что дети не плачут просто так. На это есть своя причина, которая может крыться во внутренней боли, незаметной простому глазу.
При всем сказанном, всегда необходимо верить в благополучный исход и помогать ребенку всеми силами в борьбе с пороками. Пороки сердца лечатся современной медициной довольно успешно. Поэтому не нужно тратить все нервы и убеждать себя в обратном варианте.
Непременная, быстрая диагностика способствует ускоренному лечению, выявлению заболевания на ранней стадии, поэтому пренебрегать обследованиями малышей или же жалобами подростков не стоит.
Загрузка...Порок сердца у новорожденных: причины, диагностика, лечение
 Врожденные пороки сердца (ВПС) — это анатомические дефекты в сердце и его сосудах, возникшие еще до рождения ребенка. Порок сердца у новорожденных — довольно распространенная патология, которая без лечения может привести к смерти, поэтому родителям необходимо знать признаки болезни сердца и вовремя обращаться за помощью, если они заметили их у своего ребенка.
Врожденные пороки сердца (ВПС) — это анатомические дефекты в сердце и его сосудах, возникшие еще до рождения ребенка. Порок сердца у новорожденных — довольно распространенная патология, которая без лечения может привести к смерти, поэтому родителям необходимо знать признаки болезни сердца и вовремя обращаться за помощью, если они заметили их у своего ребенка.
Причины ВПС
К сожалению, никогда нельзя установить точную причину в каждом конкретном случае, однако существует множество предрасполагающих факторов:
- Генетические факторы — сюда входят различные хромосомные аномалии и мутации генов;
- Экологические факторы — на развитие плода и его органов отрицательно сказывается загрязнение окружающей среды;
- Наследственность;
- Прием некоторых лекарств во время беременности;
- Возраст родителей;
- Внутриутробная инфекция;
- Такие заболевания матери, как краснуха, сахарных диабет, тяжелый токсикоз и др.;
- Вредные привычки — особенно опасны в первом триместре беременности, когда закладываются и формируются основные органы.
Классифицируют ВПС у новорожденных по-разному. Одна из самых популярных классификаций делит пороки на «белые» и «синие».
Белые пороки
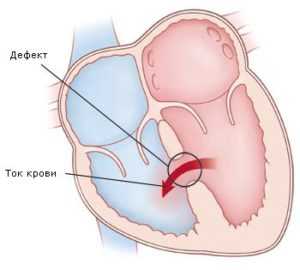 В норме желудочки сердца разделены сплошной перегородкой. Если она не формируется до конца, в ней возникает один или несколько дефектов (отверстий), через которые смешивается артериальная и венозная кровь. Ткани и органы получают меньше кислорода и питательных веществ, что, в итоге, влияет на общее состояние младенца. Самочувствие еще зависит от того, сколько отверстий в перегородке, какой они величины и где расположены. Если крови смешивается мало, то развитие ребёнка не страдает, и порок можно выявить лишь во время обследования. Если отверстий в перегородке много и они большие, то появляется одышка, кожа приобретает бледный оттенок, ребенок сильно потеет. Эти проявления усиливаются, когда он плачет, сосет грудь, а иногда даже просто меняет положение тела.
В норме желудочки сердца разделены сплошной перегородкой. Если она не формируется до конца, в ней возникает один или несколько дефектов (отверстий), через которые смешивается артериальная и венозная кровь. Ткани и органы получают меньше кислорода и питательных веществ, что, в итоге, влияет на общее состояние младенца. Самочувствие еще зависит от того, сколько отверстий в перегородке, какой они величины и где расположены. Если крови смешивается мало, то развитие ребёнка не страдает, и порок можно выявить лишь во время обследования. Если отверстий в перегородке много и они большие, то появляется одышка, кожа приобретает бледный оттенок, ребенок сильно потеет. Эти проявления усиливаются, когда он плачет, сосет грудь, а иногда даже просто меняет положение тела.
Кровообращение плода отличается от взрослого: кислород и питательные вещества он получает из крови матери через плаценту. Из правого предсердия кровь попадает сразу в левое предсердие через овальное окно, которое закрывается практически сразу после рождения. Иногда по каким-то причинам этого не происходит. Чаще этот вид порока сердца встречается у новорожденных девочек. Если остается небольшое отверстие, то сразу после рождения симптомы могут отсутствовать. Дети в младшем возрасте хорошо растут, развиваются, иногда даже занимаются спортом. Симптомы начинают проявляться после десяти лет, а к двадцати годам формируется сердечная недостаточность. Если отверстие большое, их можно заметить сразу.
- Коарктация аорты
В данном случае происходит сужение просвета аорты, через который крови труднее покидать сердце, поэтому, чтобы ее выбрасывалось достаточно, желудочек вынужден работать с повышенной нагрузкой, что отрицательно сказывается на нем. Давление в верхней половине тела отличается от нижней: сверху оно повышено, снизу — понижено. У новорожденных и грудничков сердечная недостаточность и постоянная гипертония верхней части тела бывают настолько сильными, что угрожают необратимой травмой сосудов мозга, поэтому требуется хирургическое лечение.
- Стеноз устья аорты
Этот порок сердца у ребенка возникает, когда сужается клапан аорты. Через небольшое отверстие крови труднее покидать левый желудочек. Если стеноз небольшой, сначала симптомы могут не проявляться, и родители даже не подозревают о болезни ребенка. Если сужение большое, малыш тяжело дышит, его сердце бьется чаще. Иногда дети постарше могут жаловаться на приступы удушья и даже терять сознание.
- Открытый артериальный проток
До рождения ребенка кровь из его легочной артерии поступает в аорту по специальному сосуду, который называется артериальным протоком. Затем он закрывается. Если же остается открытым, то часть крови возвращается по нему обратно. Главные признаки порока, которые могут заметить родители — это бледная кожа, ребенку тяжело сосать грудь, он плохо растет и набирает вес.
- Стеноз легочной артерии
Это сужение легочной артерии в любом ее месте. Крови сложно проходить препятствие по такому сосуду, поэтому возникают симптомы сердечной недостаточности. Кроме них, при осмотре новорожденного можно заметить пульсацию вен на шее.
Синие пороки
- Тетрада Фалло
Она включает в себя четыре дефекта:
- Стеноз легочной артерии;
- Дефект межжелудочковой перегородки;
- Смещение аорты вправо;
- Утолщение стенок правого желудочка.
Поскольку изменений много, болезнь проявляется рано. Губы ребенка начинают синеть уже в 3-4 месяца. Цианоз становится постоянным ближе к году. После активных игр малыш стремится сесть на корточки, поскольку так сердцу легче справиться с повышенной нагрузкой.
- Атрезия трехстворчатого клапана
Иногда вместо трехстворчатого клапана образуется плотная перегородка, через которую кровь течь не может. Она вынуждена через дефекты в сердце искать себе другой путь и в итоге попадает в аорту или легочную артерию.
- Аномальное впадение легочных вен
Этот порок сердца у детей возникает тогда, когда легочные вены соединяются с сосудами, идущими в правое предсердие, или же впадают непосредственно в него. Поскольку болезнь тяжелая, ее признаки проявляются очень рано, хотя цианоз кожи сначала можно и не увидеть. Однако постепенно он нарастает и становится заметным.
- Транспозиция крупных сосудов
Врождённый порок, при котором круги кровообращения не соединяются друг с другом. Аорта и легочная артерия меняются местами, поэтому артериальная кровь снова попадает в легкие, а венозная течет к тканям и органам. Ребенок может жить, пока открыто овальное окно, но если оно закрывается, круги кровообращения больше не пересекаются и жизнь становится невозможной. Без лечения смерть наступает рано.
- Общий артериальный ствол
Артериальный ствол — это единый сосуд, по которому кровь поступает в оба круга кровообращения. Поскольку он один, кровь не может правильно разделяться и смешивается в нем. К обычным симптомам сердечной недостаточности добавляется увеличение печени и селезенки.
К МАРС-синдрому («малые аномалии развития сердца») относят пролапс митрального клапана, ложные хорды в левом желудочке и другие аномалии развития внешнего и внутреннего строения сердца. МАРС часто ставят детям, однако не стоит пугаться: он обычно протекает медленно, и симптомы исчезают уже к пяти годам. Подобные нарушения чаще всего не влияют на рост ребенка и работу его сердца.
Общие симптомы ВПС
У всех пороков, как и у любых заболеваний, которые нарушают работу какого-то одного органа, есть общие симптомы. Их проявление зависит от тяжести заболевания и характера дефекта:
- Одышка, которая особенно заметна при кормлении ребенка, плаче и других физических нагрузках;
- Бледность или цианоз кожи — зависит от типа ВПС. Сперва ее можно заметить на губах и возле носа, а затем она распространяется дальше;
- Вялость, быстрая утомляемость;
- Ребенок плохо растет;
- Увеличение или уменьшение числа сердечных сокращений;
- Потливость;
- Медленная прибавка в весе.
Диагностика
Диагностика ВПС включает в себя следующие пункты:
- Сбор полного анамнеза — материнского, наследственного, семейного;
- Объективное обследование — осмотр, выявление типичных внешних признаков, подсчет пульса, дыхания, прослушивание шумов в сердце, определение размеров печени, селезенки;
- Лабораторное обследование — клинический и биохимический анализ крови;
- Инструментальное обследование — пульсоксиметрия, измерение артериального давления, ЭКГ, ЭХО-КГ, рентген грудной клетки;
- При необходимости проводят ангиографию и зондирование сердца.
Лечение
Когда выявляется врожденный порок сердца у младенцев, такие дети в обязательном порядке наблюдаются не только педиатром, но и кардиологом. Лечение может быть терапевтическим или хирургическим с максимальным устранением дефекта. Лекарства назначают до операции, чтобы правильно подготовить ребенка к ней, и после, чтобы организм быстрее восстановился. Иногда их приходится принимать постоянно.
Кроме медикаментозного лечения родители должны создавать детям с ВПС правильные условия для развития. Нужно увеличить число кормлений, уменьшая количество пищи на каждый прием, чтобы ребенок не так уставал. Он будет получать необходимую пищу, успевая отдыхать при этом. Рекомендуется почаще гулять на улице, но ограничивать физическую нагрузку в зависимости от тяжести заболевания. Сердце должно успевать справляться со своей работой. Поскольку дети с такими заболеваниями больше подвержены простудам и тяжелее их переносят, необходима правильная их профилактика.
При своевременно оказанном лечении и обеспечении необходимых условий жизни прогноз для большинства детей благоприятный, они могут нормально развиваться, расти и вести практически полноценную жизнь.
Профилактика ВПС
Поскольку известно много факторов, предрасполагающих к рождению детей с пороками сердца, важно проводить правильную их профилактику. Женщина, планирующая беременность, должна отказаться от вредных привычек, ведь никотин и алкоголь пагубно сказываются на развитии плода.
Вовремя сделанная прививка от краснухи убережет беременную от заболевания, а значит, и плод от аномалий. Принимать любые лекарства следует с осторожностью, ведь не только сильнодействующие препараты могут влиять на развитие будущего ребенка. Даже некоторые витамины и лекарства, отпускающиеся без рецепта, запрещены во время беременности. Стоит тщательно изучить инструкцию, а еще лучше – посоветоваться с врачом.
Особенное внимание нужно уделить правильному ведению беременности: вовремя посещать врача, принимать назначенные препараты и проходить все необходимые процедуры. Иногда пороки сердца выявляются еще до рождения ребенка.
Приобретенные пороки сердца у детей
Сегодня нередко встречаются приобретенные пороки сердца у взрослых, но они относительно распространены и среди детей. Некоторые из наиболее известных заболеваний сердца, приобретенных в детстве, представляют собой ревматические болезни сердца и болезнь Кавасаки.
Приобретенные пороки сердца могут встречаться у детей, которые проходили лечение относительно врожденных пороков сердца. Эти дети могут подвергаться повышенному риску эндокардита, инфекции слизистой оболочки сердца или клапанов, вызванной бактериями. Также может развиваться приобретенная кардиомиопатия, то есть аномально увеличенное или утолщенное сердце. В некоторых случаях у детей и молодых людей определяются нерегулярные сердцебиения, называемые аритмиями.
Процедуры или операции, используемые для лечения приобретенных пороков сердца у детей, аналогичны тем, которые используются для лечения врожденных пороков сердца.
Если у ребенка определяются признаки или симптомы приобретенного порока сердца, детский кардиолог, скорее всего, порекомендует либо эхокардиографию, либо магнитно-резонансную томографию сердца (МРТ). После уточнения состояния больного назначается соответствующее лечение.
Видео: Приобретенные пороки сердца \ Семейный доктор \ Асыл арна
Работа сердца в норме и при пороках
Сердце имеет четыре клапана - трикуспидальный, легочный, митральный и аортальный. У них есть тканевые створки, которые открываются и закрываются при сокращениях сердца. При открытии они позволяют крови течь в одном направлении через четыре камеры сердца и достигать всех частей тела.
С возрастом в сердечных клапанах могут возникать две основные проблемы: регургитация, или обратный кровоток, и стеноз.
- Регургитация происходит, когда створки клапана не закрываются полностью, и кровь течет обратно, протекая через клапаны. Это заставляет сердце работать тяжелее, чтобы перекачивать достаточно крови и удовлетворить метаболические потребности организма.
- При стенозе клапаны слипаются, срастаются вместе из-за отложений холестерина и кальция на их створках. Они не могут полностью открыться, поэтому через них течет меньше крови.
Поскольку клапан сужен, у крови возникают проблемы с прохождением или выходом из камер сердца. Например, при стенозе аортального клапана кровь не может двигаться из левого желудочка в аорту. Сердце должно работать сильнее и в конечном итоге ослабевает, в результате чего левый желудочек увеличивается и в конечном итоге перестает нормально функционировать. Это влияет на кровоток, возвращающийся из легких, и больные испытывают одышку от скопления воды в их легких.
При митральной недостаточности (митральный клапан расположен между левой верхней и нижней камерами) левый желудочек должен работать сильнее, чтобы справиться с вытекающей кровью. В результате затруднительной работы сердце также слабеет, а миокард утолщается. В конце концов дело может дойти до сердечной недостаточности.
Основная разница между врожденными и приобретенными пороками сердца
Не все сердечные заболевания одинаковы, и между врожденными пороками сердца и приобретенными пороками сердца существуют огромные различия. Есть информация, которую нужно знать об этих различных сердечных заболеваниях.
Врожденные пороки сердца (ВПС) определяются сразу после рождения. Эти дефекты возникают из-за структурных нарушений в развитии сердца на стадии эмбриогенеза. Есть много этапов, которые проделывает организм, превращая сердце в орган, и если малейшая часть образуется не такой как надо, это может привести к врожденному пороку сердца. Нет двух идентичных случаев врожденных пороков сердца, и существуют специфические генетические синдромы с более высокой вероятностью наличия дефекта, такие как трисомия 21.
Приобретенные пороки сердца (ППС) - это нарушение, которое человек приобретает в процессе жизни. Другими словами, проблемы с сердцем развиваются после рождения ребенка, а не во время эмбриогенеза. Это те расстройства, о которых думает большинство людей, когда они воображают, что у них “проблемы с сердцем”. ППС чаще всего наблюдаются у пожилых людей.
Сердечные приступы, стенокардия и чрезмерное накопление кальция в сердечных клапанах являются наиболее распространенными типами заболеваний сердца у взрослых. Приобретенные пороки сердца, как правило, редко встречаются у детей, потому что для их развития требуется много лет. Хотя ревматический кардит (приобретенное повреждение сердца, связанное со стрептококковой инфекцией) довольно распространен в развивающихся странах. Болезнь Кавасаки является одной из наиболее распространенных причин приобретенных детских болезней сердца в развитых странах.
Отличия признаков врожденных и приобретенных пороков сердца
Симптомы врожденного порока сердца обычно обнаруживаются очень рано в жизни ребенка и могут даже обнаруживаться пренатально (внутриутробно). Если у ребенка определяется низкий уровень кислорода в результате скрининга пульса или аномальных тонов сердца (например, шум), существует большая вероятность того, что у него может быть сердечный порок.
Другие симптомами ВПС считается:
- Плохая способность к кормлению.
- Медленное увеличение веса.
- Изменение цвета кожи с головы до пят.
Признаки приобретенных пороков сердца гораздо реже определяются. Это заболевание протекает более скрытно в том смысле, что оно может имитировать другие инфекции или болезни. Например, ревматический кардит обычно диагностируется после того, как ребенок переболел острым фарингитом. Также болезнь Кавасаки диагностируется как минимум после пяти дней лихорадки и после исключения других причин. Часто дети с ППС имеют более низкую толерантность к физической нагрузке.
Видео: Приобретенный порок сердца. Стеноз аортального клапана, Недостаточность сердечного клапана
Причины приобретенных пороков сердца
Приобретенные пороки сердца могут быть результатом инфекции, такой как инфекционный эндокардит и ревматизм. Патология также может быть вызвана изменениями в структуре клапана, такими как растяжение или разрыв сухожилий хорды или папиллярных мышц, фибро-кальцифицированная дегенерация или расширение кольцевого пространства клапана. Иногда причина приобретенной болезни клапана остается неизвестной.
- Ревматическая лихорадка
Ревматическая лихорадка вызывает распространенный тип заболевания клапанов. При этом приобретенном пороке сердца:
- Створки сердечного клапана могут воспалиться.
- Створки могут слипаться и становиться жесткими, утолщенными и укороченными, также нередко образуются рубцы.
- Один или несколько клапанов (чаще всего митральный клапан) могут стать стенозированными (суженными) или же возникает клапанная недостаточность.
Ревматическая лихорадка обычно является результатом нелеченной стрептококковой инфекции, особенно часто встречается после острого фарингита. Использование пенициллина для лечения ангины может предотвратить эту болезнь. Ревматизм чаще всего встречается у детей в возрасте от пяти до пятнадцати лет. Иногда для развития симптомов заболевания клапанов требуются годы. Сам клапан не является заразным при ревматизме. Вместо этого организм вырабатывает антитела для борьбы с инфекцией, и они реагируют на сердечные клапаны, вызывая их воспаление и образование рубцов.
Инфекционный эндокардит (также называемый бактериальным эндокардитом) представляет собой опасную для жизни инфекцию сердечных клапанов или внутренней оболочки сердца (эндокарда). Он возникает, когда микробы (особенно бактерии, но иногда грибки и другие микроорганизмы) попадают в кровоток и прикрепляются к поверхности клапанов сердца. При эндокардите:
- Микробы поражают сердечный клапан, способствуя образованию на нем наростов, отверстий или рубцов.
- Может возникнуть недостаточность клапана или же развивается стеноз (сужение).
Микробы могут попасть в кровоток во время:
- Стоматологических процедур.
- Хирургического вмешательства.
- Внутривенного (в / в) введения наркотиков.
- Развитии тяжелых инфекции.
Если у ребенка уже есть заболевание клапана (легкая форма пролапса митрального клапана) или была операция на клапане, тогда у него определяется повышенный риск развития этого заболевания. Эндокардит может быть смертельным, если его не лечить.
Общие причины приобретенных пороков сердца, чаще определяемые у взрослых, чем у детей:
- Ишемическая болезнь сердца.
- Сердечные приступы.
- Кардиомиопатия (заболевание сердечной мышцы).
- Сифилис.
- Гипертония.
- Аневризмы аорты.
- Заболевания соединительной ткани.
- Реже опухолевые заболевания.
В ряде случаев причиной ППС могут являться некоторые виды лекарств или радиоактивное излучение.
- Болезнь Кавасаки
Болезнь Кавасаки обычно, но не всегда, поражает детей в возрасте до пяти лет. При этом может повредиться сердечная мышца или коронарные артерии. Заболевание названо в честь японского педиатра, который впервые описал схожие патологические случаи. Причина развития болезни неизвестна, но она, вероятно, вызвана ненормальной реакцией на вмешательство микроорганизмов. Болезнь Кавасаки не заразна, хотя может встречаться в отдельных группах.
Основным симптомом болезни Кавасаки является постоянная лихорадка (более 38,5 ° C) в течение пяти и более дней. Обычно нет явного объяснения лихорадки, и она чаще всего не устраняется парацетамолом. Другие симптомы, вызванные воспалением мелких кровеносных сосудов, известные как васкулит.
Характерные для синдрома Кавасаки клинические проявления:
А - инъекция конъюнктивы на обоих глазах.
В - “малиновый / клубничный язык”, ярко-красный и отечный.
С - эритематозная сыпь в паховой области.
D - покраснение кожи и отек кистей.
Е - покраснение кожи и отек стоп.
F - шелушение кожи на кончиках пальцев рук.
G - эритема и отек на месте предыдущей вакцинации БЦЖ.
Н - шелушение кожи на перианальных складках.
Диагностика болезни Кавасаки
Не существует специального теста для диагностики болезни Кавасаки. Диагноз ставится путем исключения других возможных причин появления симптомов. Диагностика может потребовать анализа крови и эхокардиограммы, чтобы проверить сердце на наличие изменений в коронарных артериях.
Большинство детей, у которых есть болезнь Кавасаки и которые получают надлежащее лечение, полностью выздоровеют. У нескольких детей могут развиваться проблемы с сердцем, в том числе повреждение коронарных артерий. Если лечение не проводится, около 25% больных переносят воспаление коронарных артерий, которые снабжают кровью сердечную мышцу. Это может вызвать нарушения в работе кровеносных сосудов и кровоснабжении сердечной мышцы.
- Кардиомиопатия
Кардиомиопатия - это заболевание сердечной мышцы. Есть три основных типа этого заболевания:
- Дилатационная кардиомиопатия - расширение одной или нескольких камер сердца.
- Гипертрофическая кардиомиопатия - утолщение сердечной мышцы (миокарда).
- Рестриктивная кардиомиопатия - сердечная мышца становится более жесткой и поэтому тяжело сокращается.
В большинстве случаев кардиомиопатия у детей развивается по неизвестной причине. Тем не менее, возможные факторы включают в себя:
- Проблемы с сердечным клапаном.
- Вирусные инфекции, которые вызывают миокардит.
- Семейная история кардиомиопатии.
- Генетические расстройства, включая синдром Нунана.
Кардиомиопатия может проявляться различными симптомами. Некоторые люди, в том числе дети, не предъявляют каких-либо жалоб на ранних стадиях болезни. Приблизительные симптомы могут представлять собой:
- Отек рук и ног.
- Отек живота.
- Диспноэ.
- Усталость.
- Нерегулярный сердечный ритм.
- Головокружение и обморок во время физической активности.
Диагностика кардиомиопатии
С целью определения кардиомиопатии может быть назначена:
- Рентгенография грудной клетки.
- Эдектрокардиография.
- Эхокардиография.
- Анализы крови.
В крайнем случае выполняется катетеризация сердца, которая позволяет при необходимости взять биопсию миокарда и провести гистологическое исследование.
Видео: Диагностика ЭКГ приобретенных пороков сердца
Структурные типы приобретенных пороков сердца у детей
Изменения в структуре клапана могут произойти из-за различных факторов воздействия. К ним относятся типы структурной болезни клапана.
- Растяжение / разрыв связок или папиллярных мышц
Створки клапана могут изгибаться назад, когда желудочки сжимаются, вызывая протекание клапана. Митральный клапан этому наиболее подвержен. Подобное может быть результатом:
- Инфекции, поразившей сердечный клапан.
- Травмы.
- Пролапс митрального клапана
Пролапс митрального клапана (ПМК) представляет собой тип миксоматозного заболевания клапана, вызванного ослаблением соединительной ткани в митральном клапане. Состояние заставляет створки митрального клапана возвращаться в левое предсердие, когда сердце сокращается. Ткани клапана также становятся ненормальными и теряют эластичность, что приводит к клапанной недостаточности.
В норме митральный клапан плотно закрываются, что позволяет крови не вытекать назад, когда желудочек сокращается.
ПМК затрагивает от 1 до 2% населения. Мужчины и женщины имеют одинаковые шансы развития этой болезни. Состояние обычно не является причиной для беспокойства. Только небольшой процент больных с ПМК в конечном итоге нуждаются в операции. Если пролапс становится тяжелым или связан с разорванными хордами или створками, это может привести к серьезной утечке и выполнению немедленного хирургического вмешательства.
- Фибро-кальцифицированная дегенерация
При фибро-кальцифицированной дегенерации отверстие клапана сужается. Патологический процесс чаще всего затрагивает аортальный клапан. Створки клапана становятся фиброзными (утолщенными) и кальцинированными (отвердевшими), что способствует сужению отверстия клапана. Факторы риска для этого типа заболевания клапанов следующие:
- Увеличенный возраст.
- Низкая масса тела.
- Высокое артериальное давление.
Часто встречается у взрослых старше 65 лет, тогда как у детей редко возникает.
- Расширение кольцевого пространства клапана
Расширение кольцевого пространства клапана приводит к регургитации (возвращению) крови. Расширение может произойти, когда сердечная мышца повреждена из-за:
- Инфаркта (травмы сердечной мышцы).
- Кардиомиопатии (ослабленная сердечная мышца).
- Наследственных расстройств, такие как синдром Марфана.
- Сердечной недостаточности.
- Высокого кровяного давления.
- Сифилиса.
Унаследованное заболевание сердца, такое как синдром Марфана, может стать причиной увеличения аорты. Подобное нарушение препятствует правильному закрытию створок аортального клапана, что приводит к его недостаточности. Это также может произойти, если аорта увеличена по другим причинам, таким как аневризма, ревматологические состояния или высокое кровяное давление.
Лечение приобретенных пороков сердца
Детям с врожденными пороками сердца обычно требуется хирургическое вмешательство, чтобы их анатомическая проблема была как можно быстрее решена. Дети с приобретенными пороками сердца, в зависимости от того, какой дефект у них определяется, могут проходить хирургическое лечение или медикаментозную терапию.
“Врачи изначально используют лекарства, чтобы помочь сердцу. Когда заболевание становится слишком тяжелым, может быть выполнена операция на открытом сердце, но есть риск сердечного приступа, инфекции или инсульта и даже смерти. Таким образом, должен быть баланс между потребностью в лечении и рисками осложнений,” отмечает профессор Йео Хунг Кеонг, старший консультант Департамента кардиологии, Национального кардиологического центра Сингапура, член SingHealth group.
Хирургические варианты лечения могут быть следующими:
- Замена клапана с использованием створок клапана, сделанных из ткани свиньи или коровы.
- Имплантация металлических или пластиковых клапанов в сердце.
Риск заболеть некоторыми типами приобретенных заболеваний клапанов сердца (например, митральная регургитация) может быть уменьшена путем лечения таких состояний, как диабет и высокое кровяное давление. Также помогает отказ от курения, уделение внимания диете и регулярным занятиям спортом. Хорошая гигиена зубов также может помочь, так как плохие зубы нередко способствуют развитию инфекции и поражению сердечных клапанов, что в результате ведет к их повреждению.
Заключение
Приобретенные пороки сердца у детей диагностируются довольно редко, поскольку для их развития нередко требуется довольно много времени - годы, а иногда десятилетия.
Основными причинами развития ППС у детей является ревматическая лихорадка и эндокардит. Также повышается риск заиметь порок сердца, если проводится плохая гигиена ротовой полости, ребенок часто болеет инфекционными заболеваниями или недостаточно занимается спортивными занятиями.
Для лечения ППС у детей в первую очередь используют лекарственные средства. Если от их приема нет результата, тогда прибегают к хирургическому вмешательству. В частности, в зависимости от показаний, может быть выполнена замена створок клапана или имплантация искусственного клапана.
Видео: Вылечить порок сердца у детей можно за один день
0.00 avg. rating (0% score) - 0 votes - оценок
Порок сердца у новорожденных: причины, диагностика и лечение
Пороки сердца у новорожденных детей: причины, диагностика и лечение
 Врожденные пороки сердца (ВПС) — это анатомические дефекты в сердце и его сосудах, возникшие еще до рождения ребенка. Порок сердца у новорожденных — довольно распространенная патология, которая без лечения может привести к смерти, поэтому родителям необходимо знать признаки болезни сердца и вовремя обращаться за помощью, если они заметили их у своего ребенка.
Врожденные пороки сердца (ВПС) — это анатомические дефекты в сердце и его сосудах, возникшие еще до рождения ребенка. Порок сердца у новорожденных — довольно распространенная патология, которая без лечения может привести к смерти, поэтому родителям необходимо знать признаки болезни сердца и вовремя обращаться за помощью, если они заметили их у своего ребенка.
Причины ВПС
К сожалению, никогда нельзя установить точную причину в каждом конкретном случае, однако существует множество предрасполагающих факторов:
- Генетические факторы — сюда входят различные хромосомные аномалии и мутации генов,
- Экологические факторы — на развитие плода и его органов отрицательно сказывается загрязнение окружающей среды,
- Наследственность,
- Прием некоторых лекарств во время беременности,
- Возраст родителей,
- Внутриутробная инфекция,
- Такие заболевания матери, как краснуха, сахарных диабет, тяжелый токсикоз и др.,
- Вредные привычки — особенно опасны в первом триместре беременности, когда закладываются и формируются основные органы.
Классифицируют ВПС у новорожденных по-разному. Одна из самых популярных классификаций делит пороки на «белые» и «синие».
Белые пороки
- Дефект межжелудочковой перегородки (ДМЖП)
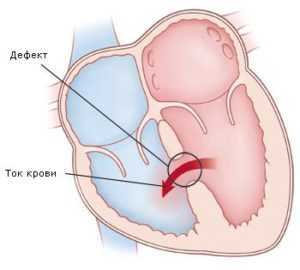 В норме желудочки сердца разделены сплошной перегородкой. Если она не формируется до конца, в ней возникает один или несколько дефектов (отверстий), через которые смешивается артериальная и венозная кровь. Ткани и органы получают меньше кислорода и питательных веществ, что, в итоге, влияет на общее состояние младенца. Самочувствие еще зависит от того, сколько отверстий в перегородке, какой они величины и где расположены. Если крови смешивается мало, то развитие ребёнка не страдает, и порок можно выявить лишь во время обследования. Если отверстий в перегородке много и они большие, то появляется одышка, кожа приобретает бледный оттенок, ребенок сильно потеет. Эти проявления усиливаются, когда он плачет, сосет грудь, а иногда даже просто меняет положение тела.
В норме желудочки сердца разделены сплошной перегородкой. Если она не формируется до конца, в ней возникает один или несколько дефектов (отверстий), через которые смешивается артериальная и венозная кровь. Ткани и органы получают меньше кислорода и питательных веществ, что, в итоге, влияет на общее состояние младенца. Самочувствие еще зависит от того, сколько отверстий в перегородке, какой они величины и где расположены. Если крови смешивается мало, то развитие ребёнка не страдает, и порок можно выявить лишь во время обследования. Если отверстий в перегородке много и они большие, то появляется одышка, кожа приобретает бледный оттенок, ребенок сильно потеет. Эти проявления усиливаются, когда он плачет, сосет грудь, а иногда даже просто меняет положение тела.
- Дефект межпредсердной перегородки (ДМПП)
Кровообращение плода отличается от взрослого: кислород и питательные вещества он получает из крови матери через плаценту. Из правого предсердия кровь попадает сразу в левое предсердие через овальное окно, которое закрывается практически сразу после рождения. Иногда по каким-то причинам этого не происходит. Чаще этот вид порока сердца встречается у новорожденных девочек. Если остается небольшое отверстие, то сразу после рождения симптомы могут отсутствовать. Дети в младшем возрасте хорошо растут, развиваются, иногда даже занимаются спортом. Симптомы начинают проявляться после десяти лет, а к двадцати годам формируется сердечная недостаточность. Если отверстие большое, их можно заметить сразу.
В данном случае происходит сужение просвета аорты, через который крови труднее покидать сердце, поэтому, чтобы ее выбрасывалось достаточно, желудочек вынужден работать с повышенной нагрузкой, что отрицательно сказывается на нем. Давление в верхней половине тела отличается от нижней: сверху оно повышено, снизу — понижено. У новорожденных и грудничков сердечная недостаточность и постоянная гипертония верхней части тела бывают настолько сильными, что угрожают необратимой травмой сосудов мозга, поэтому требуется хирургическое лечение.
Этот порок сердца у ребенка возникает, когда сужается клапан аорты. Через небольшое отверстие крови труднее покидать левый желудочек. Если стеноз небольшой, сначала симптомы могут не проявляться, и родители даже не подозревают о болезни ребенка. Если сужение большое, малыш тяжело дышит, его сердце бьется чаще. Иногда дети постарше могут жаловаться на приступы удушья и даже терять сознание.
- Открытый артериальный проток
До рождения ребенка кровь из его легочной артерии поступает в аорту по специальному сосуду, который называется артериальным протоком. Затем он закрывается. Если же остается открытым, то часть крови возвращается по нему обратно. Главные признаки порока, которые могут заметить родители — это бледная кожа, ребенку тяжело сосать грудь, он плохо растет и набирает вес.
- Стеноз легочной артерии
Это сужение легочной артерии в любом ее месте. Крови сложно проходить препятствие по такому сосуду, поэтому возникают симптомы сердечной недостаточности. Кроме них, при осмотре новорожденного можно заметить пульсацию вен на шее.
Синие пороки
- Тетрада Фалло
Она включает в себя четыре дефекта:
- Стеноз легочной артерии,
- Дефект межжелудочковой перегородки,
- Смещение аорты вправо,
- Утолщение стенок правого желудочка.
Поскольку изменений много, болезнь проявляется рано. Губы ребенка начинают синеть уже в 3-4 месяца. Цианоз становится постоянным ближе к году. После активных игр малыш стремится сесть на корточки, поскольку так сердцу легче справиться с повышенной нагрузкой.
Симптомы, лечение и возможные осложнения ВПС у новорожденных
К сожалению, как показывает мировая статистика, у каждого четвертого новорожденного ребенка диагностируется врожденный порок сердца (ВПС). Это заболевание очень опасно для жизни, но это не говорит о том, что его нельзя вылечить.
Порок сердца у новорожденных возникает в период внутриутробного развития. Причиной аномалии могут стать различные факторы, среди которых неправильный образ жизни женщины во время беременности, генетическая предрасположенность и т. д. Врачи разделяют ВПС на три группы:
- Белый — недоразвитость межжелудочковой или межпредсердной перегородки.
- Синий — заращение легочной артерии или аномальное расположение крупных сосудов, в том числе тетрада Фалло.
- Дефекты клапанов — недостаточное функционирование или сужение клапанов сердца или аорты.
Около 30% новорожденных деток, у которых диагностируются пороки сердца, к сожалению, умирают в первый месяц после своего рождения. Еще больше умирает тех детей, которые несвоевременно получают медицинскую помощь.
Выявить точную причину развития порока сердца у конкретного ребенка практически невозможно. Природа этого заболевания на данный момент до конца не изучена. Но ученые выдвигают свои версии по поводу развития у новорожденных ВПС.
Причины ВПС
Как говорилось выше, врожденный порок сердца у новорожденных возникает еще в период внутриутробного развития, на 2-8 неделе после зачатия. Именно в это время происходит закладка внутренних органов, в том числе и сердца. Повлиять на его нормальное формирование могут следующие факторы:
- Наследственная предрасположенность.
- Хромосомные нарушения.
- Генетические мутации.
- Плохая экология.
- Употребление женщиной алкоголя во время беременности.
- Курение.
- Употребление наркотических средств.
- Прием некоторых лекарственных препаратов во время беременности.
- Заболевания вирусной и инфекционной природы, которыми переболела женщина в первый триместр беременности.
В большинстве случаев дети с ВПС рождаются уже у зрелых женщин (старше 38 лет), у которых ранее наблюдались самопроизвольные выкидыши либо были случаи мертворождения.
Клинические проявления
Симптомы и признаки ВПС у детей могут быть различными. Степень их проявления во многом зависит от типа патологии и ее воздействия на общее состояние новорожденного. Если у крохи имеется компенсированный порок сердца, внешне отметить какие-либо признаки болезни практически невозможно. Ребенок будет развиваться нормально, несмотря на то, что он серьезно болен.
Если же у новорожденного декомпенсированный порок сердца, то основные признаки болезни будут отмечаться сразу же после рождения. Чаще всего врожденные пороки сердца у детей проявляются следующими симптомами:
- Посинением кожи. Это первый признак того, что у ребенка ВПС. Возникает он на фоне дефицита в организме кислорода. Синеть могут конечности, носогубный треугольник или все тело. Однако посинение кожных покровов может возникать и при развитии других заболеваний, например, ЦНС. Поэтому на основании только этого симптома диагноз “врожденный порок сердца” у новорожденных не ставится.
- Нарушением дыхания и кашлем. В первом случае речь идет об одышке. Причем возникает она не только в период, когда малыш бодрствует, но и в состоянии сна. В норме новорожденный ребенок делает не более 60 вдохов в минуту. При ВПС это количество увеличивается почти в полтора раза.
- Учащенным сердцебиением. Характерный признак для ВПС. Но следует отметить, что не все виды порока сопровождаются таким симптомом. В некоторых случаях наблюдается, наоборот, сниженный пульс.
- Общим ухудшением самочувствия: плохим аппетитом, раздражительностью, беспокойным сном, вялостью и пр. При тяжелых формах ВПС у деток могут наблюдаться приступы удушья и даже потеря сознания.
Предположить, что у новорожденного ребенка имеется эта патология, врач может по следующим признакам:
- Синюшности конечностей.
- Бледности кожных покровов.
- По холодным кистям рук, стопам и носу (на ощупь).
- Шумам в сердце при аускультации (прослушивании).
- Наличию симптомов сердечной недостаточности.
Если у малыша наблюдаются все эти признаки, врач дает направление на полное обследование ребенка для уточнения диагноза.
Как правило, для подтверждения или опровержения диагноза используют следующие методы диагностики:
- ЭКГ.
- УЗИ всех внутренних органов и оценка их функционирования.
- Фонокардиограмму.
- Рентген сердца.
- Катетеризацию сердца (для уточнения вида порока).
- МРТ сердца.
- Анализы крови.
Следует отметить, что внешние признаки ВПС могут сначала и вовсе отсутствовать, а появиться только по мере взросления малыша. Поэтому очень важно, чтобы каждый родитель в первые несколько месяцев полностью обследовал своего ребенка. Это позволит своевременно выявить развитие ВПС и принять все необходимые меры. Просто если своевременно не обнаружить эту патологию и не начать ее лечение, это может привести к печальным последствиям.
Фазы ВПС
ВПС имеет три фазы своего развития. При развитии первичной фазы задействуются абсолютно все резервы организма, которые направлены на компенсацию нарушенной работы сердца. Когда организм у новорожденного крепкий, то он справляется со своей задачей, если же нет, то это может привести к гибели малыша.
Если же резервы организма справляются со своей работой, то ВПС переходит в фазу относительной компенсации. В этот период все органы и системы ребенка работают с определенной стабильностью. Но когда резервы организма исчерпываются, наступает фаза декомпенсации.
В этот период происходят изменения в структурах сердца и его сосудах, что приводит к возникновению сердечной недостаточности. Именно от того, в какой фазе находится ВПС, и зависит дальнейшая тактика лечения.
Опасность ВПС и возможные осложнения
Сегодня медицина шагнула далеко вперед, а потому многие ВПС диагностируются еще в период беременности. Как правило, о наличии такой проблемы у малыша родителям дают знать сразу же и в ряде случаев сообщают им о необходимости проведения операции после рождения ребенка.
Бывают такие пороки сердца, которые требуют незамедлительного хирургического вмешательства, когда счет идет уже не на недели, а на часы. И к этому будущие родители также должны быть готовы.
Если не оказать ребенку своевременную медицинскую помощь при тяжелом ВПС, то могут возникнуть ситуации, когда ему уже ничем нельзя будет помочь. Детки с таким диагнозом склонны к различным заболеваниям. Они чаще всех остальных детей болеют инфекционными заболеваниями, у них наблюдается железодефицитная анемия и ишемия.
Так как функции сердца при этой патологии нарушены, это негативным образом воздействует на работу головного мозга и ЦНС, что влечет за собой физическое и умственное отставание в развитии. На фоне невылеченного ВПС может развиться инфекционный эндокардит, в результате чего могут возникнуть серьезные проблемы со здоровьем.
При этом, чтобы предотвратить развитие эндокардита при ВПС, необходимо постоянно принимать антибиотики, что также негативно влияет на общее состояние здоровья малыша.
Поэтому единственным правильным выходом из сложившейся ситуации является согласие на операцию. Только она может дать шанс на то, что ребенок будет расти здоровым и крепким.
Лечение
Выбор метода лечения ВПС зависит от степени тяжести порока.
Легкие виды ВПС просто нуждаются в постоянном контроле кардиолога. При этом ребенок развивается вполне нормально и может даже заниматься спортом, когда подрастет.
Тяжелые врожденные пороки сердца у новорожденных детей лечатся только оперативным путем. К сожалению, прием лекарственных препаратов позволит лишь слегка улучшить состояние крохи, но устранить само заболевание они не могут.
Так как ВПС бывает нескольких видов, то и операция выполняется по-разному. Если патология развивается в тяжелой форме, то малышу придется пережить несколько хирургических вмешательств. Может даже потребоваться установка имплантов, которые будут поддерживать работу сердца (кардиостимуляторов, искусственных клапанов и пр.).
В зависимости от тяжести состояния ребенка, операцию могут провести спустя 6-8 месяцев либо же в первые сутки после рождения.
Родители должны понимать, что ВПС у новорожденных — это еще не приговор. Естественно, появление на свет ребенка с таким диагнозом является настоящим испытанием для родителей, но его можно и необходимо преодолеть с помощью современной медицины.
Как проявляется порок сердца у новорожденных?

Кабардино-Балкарский государственный университет им. Х.М. Бербекова, медицинский факультет (КБГУ)
Уровень образования — Специалист
Сертификационный цикл по программе «Клиническая кардиология»
Московская медицинская академия им. И.М. Сеченова
Что такое врожденный порок сердца у новорожденных, какие причины способствуют его возникновению и как его обнаружить? Под этим термином понимаются аномалии строения органа, его клапанного комплекса или сосудов, возникающие в период внутриутробного развития. Врачи выделяют более 20 типов порока сердца у новорожденных, возникающих с разной частотой. Чаще всего обнаруживаются дефекты межжелудочковой и межпредсердной перегородки, открытый артериальный проток. Подобные патологические изменения в сердечной мышце начинают проявляться в период закладки внутренних органов плода. Обнаружить их помогает такая обязательная процедура, как УЗИ. Именно ВПС у новорожденных считается основной причиной детской смертности.
Из-за чего возникают пороки сердца?
Возникновению этого врожденного заболевания могут способствовать следующие причины: внутриутробное инфицирование плода, патологическое течение беременности матери, генетическая предрасположенность. Особое внимание врачи должны уделять женщинам, имевшим в анамнезе беременности, закончившиеся выкидышем, преждевременными родами, мертворождением. Не менее важной является диагностика инфекционных заболеваний в 1 триместре беременности. Именно в этот период происходит закладка всех жизненно важных органов будущего ребенка.
К формированию ВПС могут приводить и такие причины, как наличие у женщины хронических заболеваний, прием некоторых лекарственных препаратов, контакт с вредными химическими веществами, работа в опасных условиях. Пороки развития часто обнаруживаются у детей, чьи родители имеют подобные заболевания. Риск рождения ребенка с ВПС возрастает при поздних первых родах. Наиболее опасными в плане появления аномалий строения сердца считаются 3-9 недели беременности. В это время формируются перегородки, камеры и крупные сосуды сердца. Вирусные и бактериальные инфекции, возникающие в этой период, существенно увеличивают риск возникновения порока сердца. Возбудители инфекции проникают через незрелую плаценту, нанося непоправимый вред организму плода. Тератогенным действием обладают вирусы гриппа, герпеса и ОРВИ.
Наиболее опасным врачи признают такое заболевание, как краснуха. Эта болезнь, перенесенная женщиной в первом триместре беременности, способна нарушать процессы формирования сердечно-сосудистой системы, органов зрения и слуха, почек. Именно поэтому врачи рекомендуют прервать беременность женщине, заболевшей краснухой. Возникновению врожденного порока сердца у новорожденного ребенка может способствовать употребление матерью антибиотиков, барбитуратов, наркотических анальгетиков. Не менее опасными являются табакокурение и употребление алкоголя в период беременности.
Клиническая картина заболевания
Как проявляется врожденный порок сердца у новорожденного? Как правило, он обнаруживается уже в первые дни жизни. Легкие формы заболевания диагностировать в столь раннем возрасте достаточно сложно. Родители должны обращать внимание на такие симптомы, как отказ от груди, частые срыгивания, беспокойное поведение. Частота сердечных сокращений у ребенка с ВПС может превышать 150 уд/мин. Синий цвет кожных покровов, в особенности носогубного треугольника, считается явным признаком ВПС. Болезнь может проявляться и в виде повышенной утомляемости, снижения физической активности, отставания ребенка в физическом развитии (низкого веса и роста), одышки, отечности.
При грудном вскармливании ребенок постоянно бросает грудь, старается как можно больше отдыхать, над губой у него выступают капельки пота. Достоверные симптомы ВПС у грудничка обнаруживаются при врачебном осмотре. Прослушивание сердца позволяет определить наличие характерных шумов. В таком случае ребенка направляют на консультацию кардиолога и УЗИ сердца. Шумы не всегда свидетельствуют о наличии порока. В раннем детстве симптомы нарушения функций сердечно-сосудистой системы могут быть слабо выраженными. В некоторых случаях они вовсе отсутствуют. По мере взросления они усиливаются, однако время для полноценного лечения может быть упущено. Что делать при подозрении ВПС у грудничка, возможно ли полное выздоровление при этом заболевании?
Диагностика и лечения пороков сердца
Обследование маленького пациента начинается с консультации кардиолога. При тяжелых формах заболевания ребенка госпитализируют в кардиохирургический центр. В таких случаях проводится катетеризация сердца — введение в полость органа зонда через крупные артерии. Чаще всего пороки выявляются еще в период внутриутробного развития, причины того, что этого не происходит, могут быть самыми разными. В первую очередь, это отсутствие высокоточной аппаратуры и недостаточная квалификация врача-диагноста. Не позволяют обнаружить заболевание вовремя и некоторые особенности строения сердечно-сосудистой системы плода.
Не все формы ВПС требуют хирургического вмешательства. В некоторых случаях рост организма сопровождается исчезновением аномалии. Однако встречаются ситуации, при которых операция должна быть проведена в первые часы жизни малыша. При тяжелых формах заболевания единственным шансом на выживание становится трансплантация сердца. Рост и развитие ребенка нарушается, большую часть времени он проводит в больницах. Вероятность обнаружения ВПС на этапе внутриутробного развития повышается при регулярном прохождении УЗИ. Распознать заболевание в 1-2 триместре беременности может лишь высококвалифицированный специалист, в то время как на поздних сроках признаки порока сердца становятся явными. При подозрении пороков развития плода женщина направляется в специализированное отделение.
После выявления патологии врач должен предоставить родителям информацию о степени ее тяжести, жизнеспособности ребенка и способах лечения, которые будут применяться после его рождения. Женщина в таких случаях имеет право на прерывание беременности по медицинским показаниям. В других случаях роды будут проходить в специализированном стационаре. В период беременности рекомендуется прием препаратов, направленных на укрепление сосудов плода и нормализацию кровообращения.
ВПС у грудничка обычно протекает в 3 стадии, определение которых играет важную роль в подборе способов лечения. В фазу первичной адаптации включаются все защитные механизмы организма, позволяющие компенсировать нарушения в работе сердца. Если организм ребенка слишком слаб, он может погибнуть. В других случаях заболевание переходит в фазу относительной компенсации, при которой все органы и системы функционируют в нормальном режиме. Когда резервы организма истощаются, наступает стадия декомпенсации. Сердечно-сосудистая система становится неспособной к выполнению свойственных ей функций. Развивается острая сердечная недостаточность.
Хирургические вмешательства должны выполняться на стадии компенсации, когда организм приспосабливается к функционированию в экстремальных условиях. Экстренные операции проводятся в любое время. На 3 стадии хирургическое лечение чаще всего оказывается неэффективным, что связано с развитием необратимых изменений. Не любой порок сердца может быть устранен с помощью операции. Нередко лечение позволяет лишь временно улучшить состояние ребенка и достигнуть такого возраста, когда полноценная операция может быть перенесена без опасных последствий. Родителям, чьи дети получили диагноз ВПС, не стоит впадать в отчаяние. Благополучный исход операции возможен при своевременном ее выполнении и правильности проведения реабилитации.
Чем опасен порок сердца у новорожденного ребенка?
Порок сердца у новорожденных представляет собой нарушение анатомического строения вышеупомянутого органа, клапанного аппарата или сосудистых соединениях. Заболевание появляется внутриутробно и в большинстве случаев выявляется сразу после рождения, а иногда еще на перинатальном этапе. Несмотря на то, что болезнь весьма тяжелая, диагностируется она довольно часто – у каждого 10 младенца, причем для многих из малышей оно имеет смертельно опасную форму.
Врожденный порок сердца насчитывает более десятка разновидностей, при этом возникают они с различной частотой. Наиболее распространены следующие нарушения:
Факторы формирования болезни
Причины развития патологии могут быть различны, поэтому даже полностью здоровые женщины, ведущие правильный образ жизни, в результате сталкиваются с тем, что их дети рождаются с проблемами сердца.
- аборты, выкидыши и мертворожденные дети в анамнезе матери, причем связано это в основном с психологическим состоянием женщины, для которой беременность ассоциируются с сильнейшими отрицательными эмоциями;
- также причиной могут быть скрытые инфекции, оказавшие влияние на формирование эмбриона еще на ранних этапах развития;
- прием серьезных препаратов для лечения болезней во время беременности может привести к тому, что дети могут родиться с пороком;
- у сердечных патологий, в первую очередь, наследственная природа, поэтому если у кровных родственников имеются подобные заболевания, риск возникновения болезни возрастает у каждого следующего младенца;
 На 3-8 неделе беременности происходит закладка порока сердца
На 3-8 неделе беременности происходит закладка порока сердца
Это основные причины того, почему дети рождаются с данным нарушением.
Проявление болезни
Порок сердца у новорожденного определяется уже в роддоме. Но при неявных патологиях дети выписываются домой. Поэтому в данном случае необходимо внимательность проявить родителям, даже если они уверены, что кроха полностью здоров. Итак, какие же признаки и симптомы должны в первую очередь?
Будьте внимательны, если ребенок слабо сосет грудь и много срыгивает. Прослушивайте частоту сердечных сокращений, она может увеличиться до 150 ударов в минуту. Если ребенок мерзнет, у него, как правило, синеют кожные покровы в области носогубного треугольника. Но если данное явление наблюдает в спокойном состоянии, также необходимо обратиться к врачу.
Нельзя упускать из виду такие признаки как слабость, отечность, одышка, слабая прибавка в весе. Легко заметить повышенную утомляемость у ребенка во время кормления грудью. Малыш часто отдыхает во время питания, над губой или на лбу могут выступить капельки пота – это также симптомы патологии. Скорее всего, следующий осмотр педиатра обнаружит шумы в сердце и тогда малыш будет направлен к кардиологу и на ЭКГ.
Следует, однако, отметить, что шумы в детском сердечке не означают наличие такого диагноза как порок сердца у новорожденного. Нарушение правильной работы сердечно-сосудистой системы может быть весьма слабо выражено и даже не проявляться вообще. По мере взросления ребенка симптомы могут усилиться, но из-за того, что признаки не были вовремя выявлены, ценнейшее время для лечения будет упущено.
Диагностика
Если у малыша заподозрили патологию, его направляют к кардиологу, а в сложных случаях даже в кардиохирургический центр, где будут подробно рассмотрены симптомы и оценен характер пульса и давления, состояние органов и систем. Для диагностики будет проведено ЭКГ, УЗИ, снята фонокардиограмма, произведен рентген сердца. В тяжелых и спорных случаях производится катетеризация сердца, которая заключается во введении в полость сердца зонда.
Почему выявить врожденный порок сердца у новорожденных иногда невозможно. Как правило, причиной является недостаточный уровень профессионализма медработника, некачественное оборудование, особенности строения сердечно-сосудистой системы плода, из-за которых невозможно диагностировать ряд нарушений.
Развитие заболевания
Болезнь протекает в три этапа. Первая фаза аварийная (первичная адаптация). Данная ступень характеризуется подключением всех резервов организма, компенсирующих нарушенную работу сердца. Как только силы организма истощаются, порок проявляется в полной мере и ребенок может погибнуть.
Затем организм переходит в фазу частичной компенсации, когда все органы и системы действуют практически стабильно. Как только организм исчерпал свои резервные возможности, приходит этап декомпенсации, когда начинает развиваться сердечная недостаточность. Операция, как правило, проводится на стадии компенсации. Хирургическое вмешательство становится бессмысленным в третьей фазе, поскольку это бесполезно.
Пред- и постоперационные периоды требуют приема противоаритмиков, кардиотоников и блокаторов. Главным условием того, что лечение будет успешным, является его своевременность.
Лечение
Лечение, как правило, предполагает хирургическое вмешательство. Операция назначается не в каждом случае диагноза порок сердца у новорожденных, поскольку существует шанс того, что с развитием и ростом маленького сердца дефект ликвидируется самостоятельно. Тем не менее, есть ситуации, при которых ребенку необходима операция и даже пересадка сердца. Подобные испытания несут серьезные последствия: ребенок может оказаться прикованным к больничной койке, его рост будет заторможен и ограничится социальная адаптация. Тем не менее, существует немало примеров успешного выздоровления.
Возможно определить риск рождения ребенка с диагнозом порок сердца у новорожденного, начиная с 14-й недели беременности с помощью УЗИ. К сожалению, определить заболевание при помощи аппарата ультразвукового исследования способен не каждый специалист. Тем более сложно дифференцировать тип болезни. Тем не менее, если у врача появятся подозрения, связанные с данным диагнозом, он будет обязан направить женщину на более детальное обследование, где будут оценены риски, связанные с рождением такого ребенка и в целом его жизнеспособность, намечена тактика, по которой будет строиться лечение.
В случае обнаружения тяжелой патологии женщине могут предложить прервать беременность. При наличии желания выносить и родить этого ребенка, роды будут приниматься в специализированном стационаре. В течение беременности будущей матери придется принимать медикаменты, которые через плаценту будут поступать к эмбриону, поддерживая его кровообращение и производя таким образом начальное лечение.
Если ребенку был поставлен данный диагноз, не стоит отчаиваться. Современная медицина нашла пути решения даже столь сложной проблеме, благодаря чему ребенок получает возможность в дальнейшем наслаждаться полноценной жизнью.
симптомы, причины, лечение, профилактика, осложнения
Отчего может быть приобретённая патология у ребёнка? Существует несколько причин возникновение порока у детей.
- Осложнения после атеросклероза.
- Ревматизм также способствует развитию приобретённого порока.
- Ещё одной причиной дефекта является инфекционный эндокардит.
- Травма грудной клетки может вызвать развитие дефекта сердечных стенок и клапанов.
- Осложнения после перенесённых вирусных и бактериальных заболеваний.
- Наименее частыми причинами развития приобретённых пороков сердца у детей являются сифилитические поражения и заболевания диффузного характера соединительной ткани.
- В клапане и его створках может возникать воспалительный процесс, который влияет на их разрушение. Происходит рубцовая деформация, которая провоцирует нарушение функциональности клапанов. Из-за этого сердце вынуждено работать с повышенной нагрузкой.
- После этого происходит утолщение отделов сердечной мышцы или гипертрофия, что приводит к возникновению сердечной недостаточности.
- Недостаток сна также влияет на работу сердца, что может привести к развитию патологии.
Определить возникшую патологию родители могут по некоторым признакам. В зависимости от степени приобретённого дефекта, могут изменяться симптомы заболевания. У ребёнка ухудшается общее состояние организма при любой степени заболевания.
- Распознать приобретённый порок сердца у малыша можно по учащённому сердцебиению.
- Появляется отдышка при выполнении физической нагрузки.
- При прослушивании ребёнка хорошо слышатся посторонние шумы.
- Малыш длительное время может не жаловаться на плохое самочувствие при первой или второй степени порока сердца.
- При сильно выраженном пороке можно заметить сердечный горб. В других случаях внешние признаки не позволяют определить возникшую патологию у ребёнка.
Диагностика приобретённых пороков сердца у ребёнка
Диагностировать патологию можно с помощью специальных методов исследований. Приобретённые пороки первой и второй степени часто выявляются при случайном обследовании. Для определения диагноза используются следующие методы:
- Проведение эхокардиографии;
- Проведение электрокардиографии;
- Рентгенографическое исследование грудной клетки.
Чем опасен приобретённый дефект сердца для ребёнка? При неправильной или неполноценной работе сердечной мышцы, происходит нарушение кровообращения. Это негативно сказывается на работе всего организма. Сердечная недостаточность и другие последствия приобретённого порока могут вызвать заболевания многих органов. Своевременная диагностика и правильное подобранное лечение позволяют устранить возникший дефект, после чего малыш продолжает жить полноценной жизнью.
Как можно предотвратить приобретённый дефект необходимого органа?
- Чтобы сердечная мышца правильно работала, ребёнок должен полноценно отдыхать. Больше значение уделяется сну ребёнка с самого рождения.
- Необходимы ежедневные прогулки на свежем воздухе. Особенно полезно гулять перед сном по 15-20 минут.
- Режим питания необходим ребёнку для его нормального развития и правильной работы сердца. Рацион малыша должен быть разнообразным.
- Ребёнка желательно с ранних лет приучать к активному образу жизни. Родители могут помочь ему в занятиях зарядкой по утрам, приучить к процедуре закаливания.
- Игры и развивающие занятия должны чередоваться по степени утомляемости.
- Регулярные проветривания в комнате способствуют поддержанию здоровья малыша.
- Одевать ребёнка по погоде: не укутывать в тёплое время года и тепло одевать в холодное.
- Ограждать малыша от инфекционных заболеваний, а при их возникновении своевременно лечить.
Вооружайтесь знаниями и читайте полезную информативную статью о заболевании приобретённые пороки сердца у детей. Ведь быть родителями – значит, изучать всё то, что поможет сохранять градус здоровья в семье на отметке «36,6».
Узнайте, что может вызвать недуг , как его своевременно распознать. Найдите информацию о том, каковы признаки, по которым можно определить недомогание. И какие анализы помогут выявить болезнь и поставить верный диагноз.
В статье вы прочтёте всё о методах лечения такого заболевания, как приобретённые пороки сердца у детей. Уточните, какой должна быть эффективная первая помощь. Чем лечить: выбрать лекарственные препараты или народные методы?
Также вы узнаете, чем может быть опасно несвоевременное лечение недуга приобретённые пороки сердца у детей, и почему так важно избежать последствий. Всё о том, как предупредить приобретённые пороки сердца у детей и не допустить осложнений.
А заботливые родители найдут на страницах сервиса полную информацию о симптомах заболевания приобретённые пороки сердца у детей. Чем отличаются признаки болезни у детей в 1,2 и 3 года от проявлений недуга у деток в 4, 5, 6 и 7 лет? Как лучше лечить заболевание приобретённые пороки сердца у детей?
Берегите здоровье близких и будьте в тонусе!
симптомы, что это такое, признаки, лечение, как проявляется
Во время развития младенца в материнской утробе иногда процессы роста и формирования тканей и органов нарушаются, что приводит к появлению пороков. Одними из наиболее опасных являются пороки сердца.
Что такое порок сердца?
Так называют патологии в строении сердца и крупных сосудов, которые от него отходят. Пороки сердца мешают нормальному кровообращению, выявляются у одного из 100 новорожденных и по статистике находятся на втором месте по врожденным патологиям.
Формы
В первую очередь различают врожденный порок, с которым ребенок появляется на свет, а также приобретенный, возникающий при аутоиммунных процессах, инфекциях и других заболеваниях. В детском возрасте более распространены врожденные пороки, которые делят на:
- Патологии, при которых происходит сброс крови в правую сторону. Такие пороки называют «белыми» из-за бледности ребенка. При них артериальная кровь попадает в венозную, вызывая зачастую увеличение притока крови к легким и уменьшение объема крови в большом круге. Пороками данной группы являются дефекты перегородок, разделяющих сердечные камеры (предсердия либо желудочки), функционирующий после рождения артериальный проток, коарктация аорты или сужение ее русла, а также пульмональный стеноз. При последней патологии приток крови в сосуды легких, напротив, уменьшается.
- Патологии, при которых сброс крови происходит налево. Эти пороки называются «синими», поскольку одним из их симптомов выступает цианоз. Они характеризуются попаданием венозной крови в артериальную, что уменьшает насыщенность крови кислородом в большом круге. Малый круг при таких пороках может как обедняться (при триаде либо при тетраде Фалло, а также при аномалии Эбштейна), так и обогащаться (при неправильном расположении легочных артерий или аорты, а также при комплексе Эйзенгеймера).
- Патологии, при которых есть препятствия кровотоку. К ним относят аномалии аортального, трикуспидального либо митрального клапана, при которых меняется число их створок, образуется их недостаточность либо возникает стеноз клапана. Также к этой группе пороков относят неправильное размещение дуги аорты. При таких патологиях артериально-венозный сброс отсутствует.
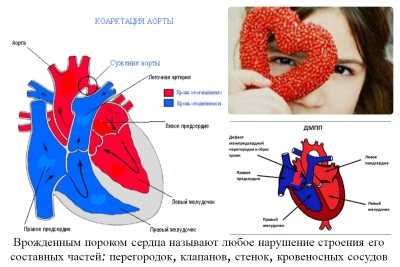
Симптомы и признаки
У большинства малышей пороки сердца, которые сформировались внутриутробно, проявляются клинически еще во время пребывания крохи в роддоме. Среди наиболее распространенных симптомов отмечают:
- Учащение пульса.
- Посинение конечностей и лица в области над верхней губой (ее называют носогубным треугольником).
- Бледность ладоней, кончика носа и ступней, которые также будут прохладными на ощупь.
- Брадикардию.
- Частые срыгивания.
- Одышку.
- Слабое сосание груди.
- Недостаточную прибавку в весе.
- Обмороки.
- Отеки.
- Потливость.
Почему дети рождаются с пороком сердца?
Точных причин возникновения этих патологий врачи пока не выявили, но известно, что нарушения развития сердца и сосудов провоцируют такие факторы:
- Генетическая склонность.
- Хромосомные болезни.
- Хронические заболевания у будущей мамы, например, болезни щитовидной железы или сахарный диабет.
- Возраст будущей мамы больше 35 лет.
- Прием лекарств во время беременности, у которых есть отрицательное воздействие на плод.
- Неблагоприятная экологическая ситуация.
- Пребывание беременной в условиях повышенного радиоактивного фона.
- Курение в первом триместре.
- Употребление наркотических средств или алкоголя в первые 12 недель после зачатия.
- Плохой акушерский анамнез, например, выкидыш или аборт в прошлом, преждевременные предыдущие роды.
- Вирусные заболевания в первые месяцы беременности, особенно краснуха, герпесная инфекция и грипп.
Наиболее опасным для формирования сердечных пороков периодом называют срок с третьей по восьмую недели беременности. Именно в этот период у плода закладываются камеры сердца, его перегородки, а также магистральные сосуды.
В следующем видеоролике подробнее сказано о причинах, которые могут привести к врожденным порокам сердца.
Фазы
У каждого ребенка развитие сердечного порока проходит такие три фазы:
- Стадию адаптации, когда для компенсации проблемы детский организм мобилизует все резервы. Если их недостаточно, ребенок погибает.
- Стадию компенсации, во время которой организм ребенка работает относительно стабильно.
- Стадию декомпенсации, при которой резервы исчерпываются, а у крохи появляется сердечная недостаточность.
Диагностика
Заподозрить у ребенка развитие врожденного сердечного порока можно во время плановых ультразвуковых исследований во время беременности. Некоторые патологии становятся заметными врачу-узисту уже с 14 недели вынашивания. Если акушеры знают о пороке, они разрабатывают особую тактику ведения родов и решают с кардиохирургами вопрос об операции на сердце ребенка заблаговременно.
В некоторых случаях УЗИ при беременности порок сердца не показывают, особенно, если он связан с малым кругом кровообращения, не функционирующим у плода. Тогда выявить патологию у новорожденного можно после осмотра и прослушивания сердца малыша. Врача насторожит бледность либо синюшность кожи карапуза, изменение частоты сердцебиений и другие симптомы.
Послушав кроху, педиатр выявит шумы, расщепления тонов или другие настораживающие изменения. Это является поводом отправить младенца к кардиологу и назначить ему:
- Эхокардиоскопию, благодаря которой можно визуализировать порок и установить его тяжесть.
- ЭКГ, чтобы выявить нарушения сердечного ритма.
Некоторым малышам для уточнения диагноза проводят рентген, катетеризацию или КТ.
Лечение
В большинстве случаев при пороках сердца у новорожденного ему требуется хирургическое лечение. Операцию детям с сердечными пороками проводят в зависимости от клинических проявлений и тяжести патологии. Одним малышам показано немедленное хирургическое лечение сразу после обнаружения порока, другим выполняют вмешательство во время второй фазы, когда организм компенсировал свои силы и легче перенесет операцию.
Если при пороке наступила декомпенсация, оперативное лечение не показано, поскольку оно не сможет устранить необратимые изменения, появившиеся во внутренних органах ребенка.
Всех деток с врожденными пороками после уточнения диагноза распределяют на 4 группы:
- Малыши, которым не требуется срочная операция. Их лечение откладывают на несколько месяцев или даже лет, а если динамика положительная, хирургическое лечение может и вовсе не потребоваться.
- Младенцы, которых следует прооперировать в первые 6 месяцев жизни.
- Малютки, оперировать которых нужно в первые 14 дней жизни.
- Крохи, которых сразу после родов отправляют на операционный стол.
Сама операция может выполняться двумя способами:
- Эндоваскулярно. Ребенку делают небольшие проколы и через большие сосуды подбираются к сердцу, контролируя весь процесс посредством рентгена или УЗИ. При дефектах перегородок зонд подводит к ним окклюдер, закрывающий отверстие. При незакрытом артериальном протоке на него устанавливают специальную клипсу. Если у ребенка стеноз клапанов, выполняется баллонная пластика.
- Открыто. Грудную клетку разрезают, а ребенка подключают к искусственному кровообращению.
До хирургического лечения и после него детям с пороком назначаются медикаменты разных групп, например, кардиотоники, блокаторы и антиаритмические средства. При некоторых пороках ребенку не требуется проведение операции и лекарственная терапия. К примеру, такая ситуация наблюдается при двухстворчатом клапане аорты.
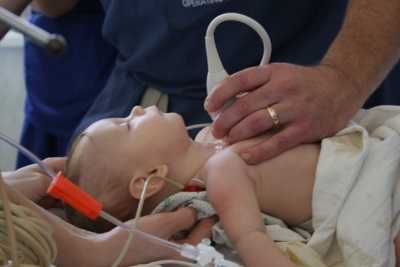
Последствия
В большинстве случаев, если упустить время и не сделать операцию вовремя, у ребенка повышается риск различных осложнений. У деток с пороками более часто появляются инфекции и анемии, а также могут возникать ишемические поражения. Из-за нестабильной работы сердца может нарушаться работа ЦНС.
Одним из наиболее опасных осложнений при врожденном пороке и после операции на сердце считают эндокардит, причиной которого являются попавшие в сердце бактерии. Они поражают не только внутреннюю оболочку органа и его клапаны, но и печень, селезенку и почки. Для предотвращения такой ситуации детям назначаются антибиотики, особенно, если планируется хирургическое вмешательство (лечение перелома, удаление зуба, операция при аденоидах и другие).

У деток с врожденными сердечными пороками также повышен риск появления такого осложнения ангины, как ревматизм.
Прогноз: сколько живут дети с пороком сердца
Если своевременно не прибегнуть к операции, около 40% малышей с пороками не доживают до 1 месяца, а к году гибнет примерно 70% деток с такой патологией. Такие высокие показатели смертности связаны и с тяжестью пороков, и с несвоевременным или неправильным их диагностированием.
Наиболее частые пороки, выявляемые у новорожденных, представляют собой незарощенный артериальный проток, дефект межпредсердной перегородки, а также дефект перегородки, разделяющей желудочки. Для успешного устранения таких пороков требуется вовремя выполнить операцию. В этом случае прогноз для деток будет благоприятным.
Узнать больше о врожденных пороках сердца можно, посмотрев следующие видеоролики.