Паракоклюш что такое
симптомы, лечение, у детей и взрослых
Паракоклюш — заболевание инфекционной этиологии, поражающее ЦНС и респираторный тракт и развивающееся приемущественно у детей. Эта острая бактериальная патология проявляется приступами упорного, сухого кашля и прочими симптомами, похожими на коклюш, но в менее выраженной форме.
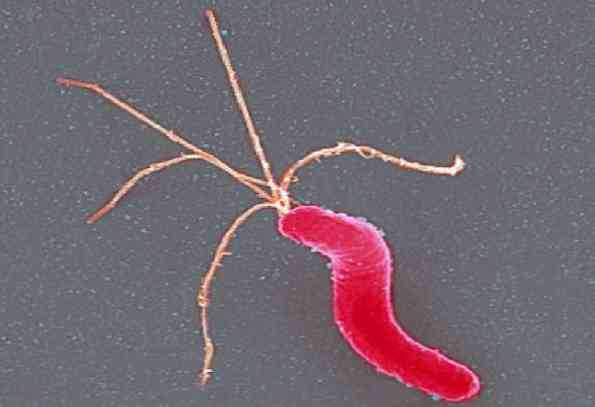
Возбудителем паракоклюша является слабоустойчивая к факторам окружающей среды паракоклюшная палочка – Bordetella parapertussis. Заболевание протекает циклически и симптоматически напоминает трахеобронхит.
Основной клинический признак патологии — приступообразный судорожный кашель, который сопровождается свистящими хрипами и шумным вдохом, а заканчивается отхождением стекловидной мокроты или рвотой. Бессимптомный период обычно длится 4-5 дней.
В клинической картине заболевания выделяют 3 этапа:
- Катаральный период, протекающий по типу назофарингита,
- Период спазматического кашля, длящийся в среднем две недели,
- Период выздоровления.
Взрослые люди мало восприимчивы к данной инфекции. У них паракоклюш протекает относительно легко, редко осложняется и проходит бесследно без специфической антибиотикотерапии. Паракоклюш у взрослых имеет спорадический характер и редко выявляется, протекая по типу ОРВИ.
У детей заболевание отличается более тяжелым течением и выраженной клиникой. Симптомы паракоклюша у детей имитируют клинические признаки легкой формы коклюша. При этом отсутствуют кашлевые репризы, а кашель не уменьшается при приеме противокашлевых средств. Паракоклюш не оставляет после себя иммунитета, но риск повторного заражения невелик.

До недавнего времени паракоклюш и коклюш считались одной инфекционной патологией с высоким показателем летальности и заболеваемости среди всех недугов дыхательной системы. В 1937 году ученые выделили возбудителя паракоклюша и доказали, что это два разных инфекционных заболевания. Для паракоклюша характерна осенне-зимняя сезонность.
Паракоклюшем дети болеют гораздо чаще взрослых. В группу риска входят малыши в возрасте 2-6 лет. Особо опасен паракоклюш для детей до 2 лет. Лица, переболевшие коклюшем или получившие прививки от него, могут заразиться паракоклюшной инфекцией.
Паракоклюшная инфекция протекает в типичной, атипичной, коклюшеподобной или бессимптомной форме. В отдельную группу выделяют бактерионосительство. По тяжести и выраженности клинических проявлений различают легкую и среднетяжелую формы паракоклюша. Заболевание бывает осложненным и неосложненным.
Этиология и патогенез
Возбудителем паракоклюшной инфекции является бактерия Bordetella parapertussis. Это мелкие, грамотрицательные короткие палочки кокковидной формы с закругленными концами, располагающие в мазках парами, цепочками или по одиночке.
 Микробы имеют нежную капсулу, жгутики и являются строгими аэробами. Бордетеллы неподвижны и растут при температуре +35-37 °С на синтетических и полусинтетических средах: простом агаре, казеиново-угольном агаре, кровяном агаре. Колонии микробов круглые, мелкие, влажные, с перламутровым блеском, оставляющие на среде сметанообразный след.
Микробы имеют нежную капсулу, жгутики и являются строгими аэробами. Бордетеллы неподвижны и растут при температуре +35-37 °С на синтетических и полусинтетических средах: простом агаре, казеиново-угольном агаре, кровяном агаре. Колонии микробов круглые, мелкие, влажные, с перламутровым блеском, оставляющие на среде сметанообразный след.
Возбудитель паракоклюша – облигатный паразит, нестойкий к факторам окружающей среды. Погибают бордетеллы при нагревании или под воздействием дезинфицирующих растворов, являются устойчивыми ко многим антибиотикам.
Источник инфекции – больной, реконвалесцент или носитель. Микробы распространяются аспирационным механизмом, который реализуется воздушно-капельным путем. Этот период длится в среднем три недели.
Входные ворота инфекции – слизистая носоглотки. Микробы внедряются в эпителиоциты, размножаются в эпителиальной ткани гортани, трахеи, бронхов и выделяют в кровь инфекционные токсины. Токсины оказывают воздействие на органы дыхания, ЦНС, сосуды. Развивается и быстро прогрессирует воспаление респираторного тракта, что клинически проявляется спазматическим кашлем. В продолговатом мозге под воздействием токсинов формируется кашлевой рефлекс. Приступы кашля усиливаются и учащаются, дыхательный ритм нарушается, возникают гемодинамические расстройства, повышается проницаемость сосудов, появляются геморрагические симптомы, возникает бронхоспазм, гипертонус сосудов, судорожный синдром.
У больных нарушается неспецифическая защита организма, и снижается иммунитет. Это может закончиться присоединением вторичной бактериальной инфекции и формированием бактерионосительства. Дополнительное инфицирование может привести к развитию острого бронхита, отита или пневмонии.
Симптоматика
В клиническом течении паракоклюша выделяют 4 основных периода: инкубационный, катаральный, спазматический, разрешения.

Границы между этими периодами сглажены или совсем отсутствуют. Обычно заболевание протекает по типу трахиета, бронхита, плеврита или пневмонии.
- Инкубационный период длится 5-15 дней, начинается с момента заражения человека и характеризуется отсутствием симптомов патологии.
- Катаральный период проявляется признаками ринита, болью, першением и саднением в горле, покашливанием или редким сухим кашлем. Длится катар 3-5 дней. В тяжелых случаях появляются признаки интоксикации и астенизации организма: стойкий субфебрилитет, слабость, недомогание, миалгия, головная боль.
- Затем наступает период спазматического кашля. Характер кашля зависит от формы патологии. При стертой форме он влажный, навязчивый, постепенно усиливающийся. Характерный признак паракоклюшной инфекции у детей – длительные выматывающие приступы кашля на фоне нормальной температуры. При коклюшеподобной форме кашель возникает в виде приступов, которые заканчиваются репризой – свистящим глубоким вдохом, а в тяжелых случаях рвотой. Приступы кашля повторяются 5-7 раз в сутки. Во время усиления кашлевого симптома больные дети становятся неспокойными и капризными.
- Период разрешения характеризуется слабым кашлем или его отсутствием. Длится он 2-3 дня.
Паракоклюш очень сложно отличить от банального трахеита или бронхита бактериального или вирусного происхождения. Кашель нивелируется самостоятельно и не требует проведения медикаментозной терапии.
При паракоклюшной инфекции осложнения развиваются очень редко. Паракоклюшная форма в случае тяжелого течения осложняется пневмотораксом, эмфиземой, выпадением прямой кишки, кровоизлиянием в сетчатку или конъюнктиву глаза, носовым кровотечением. Паракоклюш в 100% случаев заканчивается выздоровлением.
Диагностика
Диагностику и лечение паракоклюшной инфекции проводит педиатр или инфекционист. Диагностические мероприятия включают выслушивание жалоб больного, сбор анамнеза жизни и болезни, физикальное обследование.
Эпидемиологический анамнез позволяет выяснить наличие контакта с больным человеком. Затем переходят к лабораторной диагностике и инструментальным методам.
- Бактериологическое обследование больного — микробиологический анализ на паракоклюш. С задней стенке глотки отбирают стерильным ватным тампоном слизь натощак или спустя 2 часа после еды и сразу же делают посев на питательные среды. Инкубируют, после чего изучают характер роста на чашках Петри, проводят микроскопию и ставят дополнительные тесты.
- Серология – определение в крови антител к паракоклюшу. Для подтверждения диагноза проводят иммуноферментный анализ, ставят РА, РПГА, РСК.
- Иммунологическое обследование – иммунофлюоресцентный анализ и реакция латексной микроагглютинации.
- Молекулярный метод — полицепная реакция.
- В гемограмме – умеренный лейкоцитоз и лимфоцитоз.
Лечение
Лечение паракоклюша симптоматическое. Его проводят в амбулаторных условиях. Госпитализации подлежат дети с тяжелыми и среднетяжелыми формами заболевания, с отягощенным течением, с сопутствующими тяжелыми заболеваниями органов и систем. Больным рекомендуют:
- Длительные прогулки на свежем воздухе,
- Диету, исключающие продукты, которые раздражают слизистую горла: кислые, соленые, копченые, острые блюда, сухари,
- Избегать стрессов,
- Оптимизировать режим дня,
- Увлажнять воздух в помещении, часто его проветривать,
- Не перенапрягаться.
Медикаментозная терапия заключается в использовании муколитиков – «Амброксол», «Бронхикум», отхаркивающих средств – «Бромгексин», «Туссин», бронходилататоров и спазмолитиков – «Эуфиллин», «Беродуал», антигистаминных средств – «Димедрол», «Пипольфен», витаминов, а при наличии осложнений — антибиотиков. Седативные препараты и транквилизаторы помогут устранить психическое перенапряжение, в результате чего интенсивность и продолжительность кашля уменьшатся. Детям назначают ингаляции влажным воздухом или оксигенотерапию, физиотерапию, иглорефлексотерапию.
Чтобы паракоклюш прошел быстрее, необходимо исключить внешние раздражители, провоцирующие новые приступы кашля: сухой воздух в помещении, избыток эмоций, стрессы. Детям рекомендуют спокойные игры, исключающие излишнюю физическую активность и возбуждение.
Средства народной медицины могут дополнить основное лечение. Наиболее эффективными являются: отвары, растирки, сок редьки с медом, «чесночное молоко», настои лекарственных трав, чай из плодов шиповника, свежие ягоды бузины, настойка из плодов фенхеля или медуницы.
Профилактика
Специфической профилактики паракоклюша не существует. Больных паракоклюшной инфекцией изолируют на 25 дней, устанавливают карантин на 14 дней. Все контактные лица и носители возбудителя коклюша проходят двукратное бактериологическое исследование.
Для улучшения общего состояния организма проводят общепрофилактические мероприятия: правильное питание, закаливание, активный образ жизни, пешие прогулки, полноценный сон, умеренный физический труд.
Видео: паракоклюш, как избавить ребенка от кашля
Видео: паракоклюш и коклюш, “Доктор Комаровский”
Мнения, советы и обсуждение:
Что такое паракоклюш? Фото
Что такое паракоклюш? ФотоПаракоклюш (Рarapertussis) — острое инфекционное заболевание, возбудитель которого родственный коклюшной палочке, а клиническая картина самого заболевания имеет сходство с коклюшем, протекающим в легкой форме.
Паракоклюш, в отличие от коклюша, не оставляет после себя иммунитет, в то время, как после коклюша остается стойкий иммунитет. Болезнь регистрируется в основном у детей 3 — 6 лет. На этот возраст приходится до 80% всех случаев заболевания. В связи с тем, что большая часть случаев заболевания протекает в легкой форме, лечение паракоклюша симптоматическое.

Рис. 1. Клиническая картина паракоклюша протекает под маской ОРЗ или трахеобронхита.
Коклюш и паракоклюш. В чем отличие?
| № | Наименование | Коклюш | Паракоклюш |
|---|---|---|---|
| 1 | Особенности строения бактерий | Не жгутиков | Есть жгутики |
| 2 | Длина бактерий | 0,5-2 мкм | 0,3-0,5 мкм |
| 3 | Выработка фермента тирозина | Нет | Да |
| 4 | Наличие факторов патогенности | Более 10 | 3 |
| 5 | Время появления роста колоний | Через 48-72 часов | Через 24-48 часа |
| 6 | Продукция фермента уреаза возбудителем | Не продуцируют | Продуцируют |
| 7 | Антиген 14 агглютиноген | Не специфичен | Специфичен |
| 8 | Поражаемый контингент | Дети до 1- 3 лет | Дети 3-6 лет |
| 9 | Восприимчивость к заболеванию | Восприимчивость к коклюшной инфекции у детей и взрослых очень высокая. Индекс контагиозности при коклюше составляет 0,7-1,0 | Восприимчивость к паракоклюшной инфекции низкая и составляет 0,35 |
| 10 | Течение заболевания | Коклюш имеет циклическое течение. Типичные случаи проявления заболевания длятся около 6 недель и имеют инкубационный период, предсудорожный, судорожный, периоды обратного развития и поздней реконвалесценции (выздоровления) | Клиническая картина самого заболевания имеет сходство с коклюшем, протекающим в легкой форме |
| 11 | Основные клинические симптомы | Спазматический кашель | Явления ОРЗ и трахеобронхита |
| 12 | Длительность судорожного кашлевого периода | 2-8 недель | 2-3 дня |
| 13 | Осложнения | Часто и довольно тяжелые | Крайне редко |
| 14 | Иммунитет | После заболевания развивается стойкий напряженный пожизненный иммунитет | Не оставляет после себя иммунитет |
| 15 | Изменения гемограммы | Высокое содержание лейкоцитов и лимфоцитов при нормальной скорости оседания эритроцитов. Изменения чаще выявляются у невакцинированных детей | Часто остается нормальной. В некоторых случаях регистрируется умеренный лейкоцитоз и лимфоцитоз |
Возбудитель паракоклюша
Возбудитель паракоклюша Bordetella parapertussis (палочка паракоклюша) впервые был описан в 1937 году Элдерингом и Kондриком. Бактерии принадлежат к роду Bordetella.
- Коклюшные палочки являются грамотрицательными. Окрашиваются по Граму в розовый или красный цвет неравномерно — более интенсивная окраска отмечается по полюсам бактерий.
- Бактерии продуцируют фермент тирозиназу и уреазу.
- Bordetella parapertussis продуцируют гиалуронидазу, лецитиназу и плазмокоагулазу, что является факторами патогенности бактерий.
- Паракоклюшная палочка неподвижна, по размеру напоминает короткую палочку коковидной формы, концы закруглены, длина составляет 0,3 — 0,5 мкм. Бактерии неподвижны, не образуют спор, в мазках располагаются отдельно, реже — попарно, образуют капсулу, имеют жгутики.
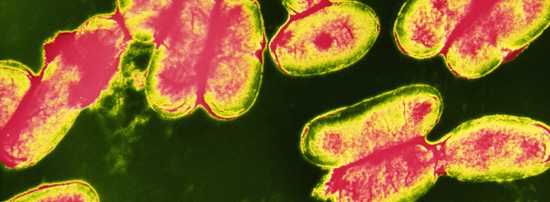
Рис. 2. Паракоклюшные палочки по внешнему виду напоминают короткие палочки коковидной формы с закругленными концами, длина составляет 0,3 — 0,5 мкм.
Культивирование возбудителей паракоклюша
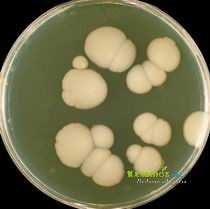
Бордетеллы паракоклюша растут на простом агаре. При росте на казеиново-угольном агаре изменяют его цвет в буро-коричневый. Это связано с выработкой бактериями тирозина, что является дифференциально-диагностическим признаком. При росте на кровяном агаре вызывают его потемнение.
Колонии Bordetella parapertussis появляются после посева спустя 24 — 48 часов. Они круглые, мелкие, влажные, с перламутровым блеском (напоминают капельки ртути). После снятия колоний с питательной среды остается сметанообразный след.
Рост бордетелл подавляется другой микрофлорой, поэтому в питательную среду в настоящее время добавляется антибиотик.

Рис. 3. Возбудители паракоклюша при росте на казеиново-угольном агаре изменяют его цвет в буро-коричневый. Это связано с выработкой бактериями тирозина, что является дифференциально-диагностическим признаком. При росте на кровяном агаре вызывают его потемнение.
Токсинообразование
Бактериальная клетка возбудителей паракоклюша содержит компоненты, способные при взаимодействии с организмом человека привести к развитию патологических процессов. К ним относятся термостабильный эндотоксин и термолабильный токсин (дермонекротический).
Антигенная структура
Возбудители паракоклюша содержат вещества (антигены), способные вызвать иммунный ответ в организме инфицированного человека (образование антител). Антигенная структура паракоклюшных бактерий сложная и сегодня еще недостаточно изучена. Выделяют антигены родовые и антигены видовые. Антиген 14 агглютиноген является специфичным для Bordetella parapertussis.
Устойчивость бактерий во внешней среде
Bordetella parapertussis весьма чувствительна к факторам внешней среды. При температуре 56°С в течение 15 минут, воздействии прямого солнечного света в течение часа и ультрафиолетового излучения бактерии погибают. Bordetella parapertussis чувствительны к дезинфицирующим средствам. В сухой мокроте возбудители паракоклюша сохраняются в течение нескольких часов.
Эпидемиология
Паракоклюш регистрируется в основном у детей 3 — 6 лет. На этот возраст приходится до 80% всех случаев паракоклюша. Дети в возрасте до одного года паракоклюшем болеют редко. Заболевание в основном регистрируется в виде вспышек в детских коллективах.
Паракоклюш является типичной воздушно-капельной инфекцией. Источником инфекции является больной. Максимальная заразность больных приходится на катаральный период. Восприимчивость к заболеванию невысокая и составляет 0,35. Это значит, что коклюшем заболевают 35 лиц из ста, которые ранее не болели и не прививались от заболевания и находились в тесном контакте с больными.
На эпидемиологию заболевания оказывают влияние высокая чувствительность бактерий к факторам внешней среды, невысокая восприимчивость человека к заболеванию, легкое течение паракоклюша, трудности диагностики в начальном периоде и отсутствие иммунитета после перенесенного заболевания.
У детей из очагов паракоклюша носительство паракоклюшной инфекции встречается редко.

Рис. 4. Паракоклюш регистрируется в основном у детей 3 — 6 лет. На этот возраст приходится до 80% всех случаев паракоклюша.
к содержанию ↑Как развивается заболевание
Возбудители паракоклюша распространяются по дыхательным путям. Благодаря адгезии (прилипанию, прикреплению) к клеткам реснитчатого эпителия макрофагам и нейтрофилам, паракоклюшные палочки способны выживать в дыхательных путях человека. Этому способствуют фимбрии (пили, микроворсинки), которыми покрыты бактерии, а также такой компонент бактерий, как волокнистый гемагглютинин.
Из-за поражения ресничек в дыхательных путях скапливается много густой слизи. Раздражая кашлевые центры, слизь становится причиной кашля.
Паракоклюшный токсин определяет клиническую картину заболевания — спазм бронхов. Токсин оказывает нейротоксическое действие, поражая афферентные волокна блуждающего нерва, импульсы по которым идут в дыхательный центр центральной нервной системы. В ответ возникает кашель, вначале обычный, а потом судорожный приступообразный.
Дерматонекротоксин и цитотоксин повреждают ткани. В зоне повреждения формируется кровоизлияние. Усиливающийся кровоток способствует притоку необходимых возбудителям питательных веществ и облегчению всасывания коклюшного токсина.
Благодаря наличию фермента гиалуронидазы бактерии способны проникать в глубокие слои тканей респираторного отдела. Гиалуронидаза разрыхляет межклеточные соединения, лецитиназа расщепляет фосфолипидный слой мембраны клеток, плазмокоагулаза способствует свертыванию плазмы.
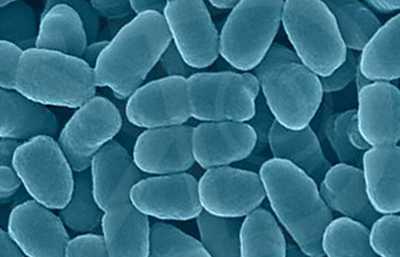
Рис. 5. Вид возбудителей паракоклюша (компьютерная визуализация).
к содержанию ↑Симптомы паракоклюша у детей и взрослых
Инкубационный период паракоклюша составляет от 4 до 15 дней. Болезнь начинается со слабо выраженных катаральных явлений верхних дыхательных путей. Отмечаются явления ринита, гиперемия зева, редко — конъюнктивит. Общее состояние ребенка остается удовлетворительным. Температура тела чаще нормальная. Иногда повышается на 1 — 3 дня до 37,5 — 38,0оС. В 65% случаев паракоклюш протекает по типу трахеобронхита и ОРЗ.
Кашель — основной симптом паракоклюша. В зависимости от его характера выделяется три клинические формы паракоклюша: бессимптомную, стертую и коклюшеподобную.
Стертое течение
Стертое течение заболевания встречается в 60 — 70% случаев и характеризуется трахеобронхиальным кашлем. Диагноз паракоклюша устанавливается только с помощью бактериологического подтверждения.
Коклюшеподобное течение
Коклюшеподобное течение паракоклюша отмечается в 12 — 15% случаев. Заболевание характеризуется появлением кашля, который иногда приобретает приступообразный характер. Вначале появляются короткие кашлевые толчки, которые следуют друг за другом на протяжении одного выдоха. Далее ребенок делает глубокий вдох. Возникший внезапный выдох сопровождается свистящим звуком (реприз). Во время приступа ребенок принимает вынужденное положение, у него краснеет лицо, резко расширяются сосуды в глазах («наливаются» кровью), язык при кашле выталкивается далеко вперед, кончик его загибается кверху, набухают вены на шее, лице и голове. Кашель нередко заканчивается рвотой. Такие приступы кашля у ребенка с паракоклюшем встречаются редко. А сам приступ непродолжительный. Длительность судорожного кашлевого периода составляет 2 — 3 дня.
Бактерионосительство
Бактерионосительство отмечается у детей из очагов паракоклюша в 10 — 15% случаев. При бактерионосительстве клинические признаки заболевания отсутствуют.
Осложнения при паракоклюше встречаются крайне редко. Случаи смерти не регистрируются. Иммунитет после перенесенного заболевания не развивается.

Рис. 6. Кашель — основной симптом паракоклюша.
к содержанию ↑Лабораторная диагностика паракоклюша
Бактериологический и серологический методы являются основными при диагностике паракоклюша.
Бактериологическая диагностика
Выделение возбудителей коклюша из носоглоточной слизи — классический метод лабораторного подтверждения заболевания.
Бактериологической диагностике подлежат:
- дети, у которых имеются подозрения на паракоклюш и коклюш;
- взрослые и дети, кашель у которых длится 5 — 7 дней, но не более 1-го месяца;
- взрослые, у которых имеются подозрения на коклюш и паракоклюш, работающие в детских дошкольных и школьных учреждениях, родильных домах и детских больницах.
Анализ на паракоклюш
Материалом для бактериологического исследования служит мазок из носовых ходов (обеих) и задней стенки носоглотки (не из гортани!).
Для взятия мазка применяется тампон из дакрона или используется метод «кашлевых пластинок». Обследование производится 2-х кратно ежедневно или 2-х кратно через день в первые 3 недели заболевания.
На питательных средах формирование колоний происходит на 3 — 5 день после посева. Окончательный результат получается на 5 — 7 сутки роста возбудителя. Для культивирования используется кровяная среда Борде-Жангу или казеиново-угольный агар.
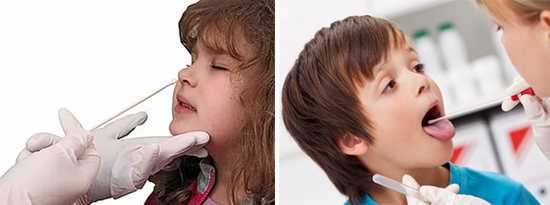
Рис. 7. Материалом для бактериологического исследования служит мазок из носовых ходов (обеих) и задней стенки носоглотки (не из гортани!).
к содержанию ↑Анализ на паракоклюш с применением ПЦР
Диагностика паракоклюша с помощью ПЦР (полимеразной цепной реакции) — самая перспективная методика в современных условиях. Тест обладает высокой чувствительностью. Он позволяет выявлять ДНК бактерий, в случаях, даже если в исследуемом материале содержание возбудителей не более нескольких десятков. Обследование проводится на 1-2 ой неделях заболевания.
к содержанию ↑Анализ на паракоклюш с помощью серологических реакций
Серологическая диагностика позволяет выявлять в сыворотке больного человека специфические антитела и их титры.
Возбудители паракоклюша содержат вещества (антигены), способные вызвать иммунный ответ в организме инфицированного человека (образование антител). Серологическая диагностика позволяет выявлять в сыворотке больного человека специфические антитела и их титры. Результаты серологического исследования оцениваются с учетом с учетом клинической картины заболевания.
Иммуноферментный анализ (ИФА)
Иммуноферментный анализ — чувствительный, специфичный и относительно недорогой тест.С его помощью возможно измерить сывороточные иммуноглобулины классов G, M и A. Сывороточные иммуноглобулины А и M повышаются в ранние сроки заболевания, сывороточные иммуноглобулины G — в более поздние сроки. Данный вид исследования проводится на 2 — 3 неделе заболевания.
Реакции агглютинации
Диагностика паракоклюша на поздних сроках заболевания осуществляется с помощью реакций агглютинации: РПГА, РНГА и РА. В основе этих реакций лежит способность корпускулярных антигенов склеиваться с помощью антител. При помощи реакций агглютинации определяются в крови агглютинирующие антитела к возбудителям паракоклюша.
Дифференциальная диагностика паракоклюша
Более половины всех случаев паракоклюша протекает под маской трахеобронхитов или острых респираторных заболеваний. Провести дифференциальную диагностику между этими заболеваниями и паракоклюшем крайне тяжело. Решающее значение здесь приобретает бактериологическое исследование.
При паракоклюше гемограмма часто остается нормальной. В некоторых случаях регистрируется умеренный лейкоцитоз и лимфоцитоз.
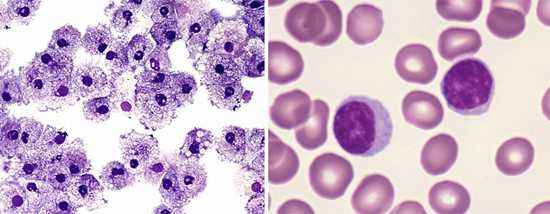
Рис. 8. На фото слева лейкоциты, справа — лимфоциты. При паракоклюше в некоторых случаях регистрируется умеренный лейкоцитоз и лимфоцитоз.
к содержанию ↑Лечение паракоклюша у детей
В связи с тем, что большая часть случаев заболевания протекает в легкой форме, лечение паракоклюша симптоматическое.
Госпитализации подлежат дети с осложненным течением заболевания.
Правильно организованный режим лечения ребенка позволяет облегчить проявления заболевания. При паракоклюше он щадящий, ограничивающий отрицательные психоэмоциональные и физические нагрузки. Прогулки на свежем воздухе являются обязательной лечебной процедурой.
Антибиотики при паракоклюше назначаются только при присоединении вторичной микрофлоры и угрозе развития пневмоний.
При легкой форме заболевания назначаются успокаивающие препараты (настойка валерианы, пустырника, пиона). Из спазмолитических средств — микстура с экстрактом белладонны, кальция глюконат. Витамины группы С, А и Р. При аллергии показано назначение десенсибилизирующих средств.

Рис. 9. При легкой форме лечение паракоклюша симптоматическое.
Противокашлевые препараты при коклюше и паракоклюше малоэффективны. Однако их иногда используют при мучительном кашле.
- Отхаркивающие препараты (муколитики) Бронхикум, Амброксол, Амбробене, Стоптуссин и Лазолван.
- Препараты с отхаркивающим эффектом и стимуляторы двигательной (моторной) функции дыхательных путей — Синетос, Туссин, Колдрекс бронхо и Бромгексин.
- Противокашлевой препарат центрального действия Синекод.
- Бронходиллятаторы Беродуал и Эуфиллин.
Бронхомуколитики желательно вводить при помощи небулайзера. Аппаратное введение препаратов этой группы гарантирует их глубокое проникновение в бронхолегочную систему.
При тяжелом приступообразном кашле назначается противоаллергический препарат Пипольфен и транквилизатор Седуксен.
Эуфиллин обладает спазмолитическим и бронходилатирующим эффектами. Микстура эуфиллина в сочетании с йодом оказывает выраженный муколитический эффект. При наличии аллергии на компоненты микстуры можно использовать Амброксол, Лазолван, Амбробене.
Рис. 10. При лечении паракоклюша у детей бронхомуколитики желательно вводить при помощи небулайзера.
к содержанию ↑Профилактика паракоклюша
Изоляция больного — наиболее эффективное противоэпидемическое мероприятие. Больные, коклюш у которых протекает в легкой форме, изолируются в домашних условиях. Больные паракоклюшем дети изолируются до полного клинического выздоровления, но не менее, чем на две недели от начала заболевания. Контактные лица подлежат разобщению сроком на 15 дней.
Дети, которые посещают дошкольные учреждения и сотрудники, работающие в них, а также контактные лица из квартирных очагов подлежат 2-х кратному бактериологическому обследованию. Бактериологическое обследование учеников в школе проводится только у кашляющих детей. Иммунизация против паракоклюша не проводится.
ССЫЛКИ ПО ТЕМЕСтатьи раздела "Коклюш"Самое популярноеПОНРАВИЛАСЬ СТАТЬЯ?
Подпишитесь на нашу рассылку!
Статьи раздела "Коклюш" Новые статьи Популярные статьи Похожие статьи О микробах и болезнях © 2020 НаверхПаракоклюш у детей - симптомы и лечение, анализы, клинические рекомендации
Паракоклюш у детей представляет собой инфекционное заболевание, протекающее в острой форме. Основное проявление – приступы кашля. Болезнь очень похожа на коклюш, но протекает в более легкой форме. К сожалению, вакцины от нее не существует, поэтому стоит знать, как предупредить заражение.
Почему возникает паракоклюш у детей?
Возбудителем является паракоклюшная палочка. Это грамотрицательная бактерия, которая передается воздушно-капельным путем. По своей патогенности она схожа с коклюшной палочкой.
 Паракоклюш наиболее распространен среди детей 3-6 лет
Паракоклюш наиболее распространен среди детей 3-6 летЗаразиться можно от больного ребенка, реже – от носителя бактерии. Как только палочка попадает в детский организм, малыш становится заразным, даже при отсутствии симптомов. В группу риска попадают дети, которые ходят в садик или школу. Именно поэтому болезнь редко встречается у малышей младше 2 лет.
Предрасполагающими факторами паракоклюша у детей является:
- слабый иммунитет, в том числе местный;
- хронические заболевания носоглотки;
- неврологические нарушения;
- нездоровый микроклимат в комнате, слишком сухой воздух;
- посещение людных мест;
- недостаток свежего воздуха.
Пересыхание слизистой носоглотки приводит к потере ее защитных свойств, из-за чего повышаются шансы заболеть.
Симптомы
Симптоматика зависит от течения заболевания. Существуют 3 формы паракоклюша:
- типичная. Это наиболее распространенная форма. Признаки схожи с коклюшем, но менее выражены, болезнь легче переносится детьми;
- латентная. Симптоматика размыта, болезнь схожа с ОРЗ, которое сопровождается кашлем;
- транзиторная. Симптомов паракоклюша может и не быть, но ребенок является носителем инфекции, заражает других.
Инкубационный период в среднем длится 4-5 дней, но иногда достигает 2 недель. В этот период признаки отсутствуют.
 Паракоклюш у детей хоть и имеет схожую с коклюшем симптоматику, но развивается независимо от него
Паракоклюш у детей хоть и имеет схожую с коклюшем симптоматику, но развивается независимо от него После появляются такие симптомы:
- заложенность носа, прозрачные выделения;
- боль и першение в горле;
- сухой кашель.
Данные признаки легко перепутать с обычной простудой, но они проявляются в течении 2-5 дней. После сменяются другими. У ребенка появляется спазматический кашель с отделением мокроты. Приступы повторяются 1-2 недели. Спустя это время они ослабевают, становятся менее продолжительными. Спустя 2-3 дня болезнь отступает.
Кашлевой синдром может протекать по коклюшеподобному или трахеобронхиальному типу. В первом случае начинается сильный спастический кашель, который сопровождается покраснением лица, выпиранием вен на шее, высовыванием языка изо рта. При тяжелом течении болезни приступ заканчивается рвотой.
У грудных детей кашель может спровоцировать остановку дыхания и кислородное голодание.
Если паракоклюш протекает по трахеобронхиальному типу, то кашлевой синдром менее выраженный. Ребенка мучают приступы надсадного кашля с незначительным отхождением мокроты. Постановка диагноза затруднена.
К какому врачу обратиться?
При появлении первых признаков стоит посетить педиатра.
Диагностика
Врач проводит осмотр ребенка, выслушивает жалобы. При постановке диагноза важна информация о контакте с больными детьми, также оценивается эпидемиологическая обстановка. Для подтверждения подозрений назначаются лабораторные анализы:
- ОАК;
- посев на бактериальную флору из зева – берется мокрота, слизистые выделения из носоглотки;
- кровь на выявление антител к паракоклюшной палочке.
Последний анализ будет положительным только спустя 3 недели после болезни. У ребенка вырабатывается иммунитете к паракоклюшной инфекции, поэтому повторное заражение невозможно.
К инструментальным методикам обследования прибегают редко, только для исключения болезней органов дыхания. Применяется рентгенография.
Поскольку паракоклюш по клиническим проявлениям схож с коклюшем, ОРЗ, обструкцией бронхов аллергического происхождения или инородным телом в дыхательных путях, то проводится дифференциальная диагностика с этими болезнями. Особенностью паракоклюша является спастический навязчивый кашель, который не сопровождается лихорадкой.
Лечение
Ребенок не подлежит госпитализации. Благодаря легкому течению болезни дети могут оставаться дома, но для предупреждения осложнений и скорого выздоровления нужно соблюдать клинические рекомендации, а именно:
- придерживаться полупостельного режима, отказаться от активных игр и других физических нагрузок, показан покой;
- оградить ребенка от общения с другими людьми, не важно, детьми или взрослыми;
- составить сбалансированное меню, для выздоровления малыш должен получать максимум полезных веществ;
- оградить ребенка от стрессов, эмоционального переутомления;
- регулярно проветривать комнату, оптимальная температура воздуха не выше 23 ˚С;
- обеспечить обильное питье, поскольку жидкость способствует вымыванию патогенной флоры из организма;
- при повышенной сухости обязательно увлажнять воздух, можно развесить в доме влажное постельное белье.
Совместно с выполнением клинических рекомендаций обязателен прием медикаментов.
 Осложнения при паракоклюше у детей возникают редко, возможен отит, бронхит, пневмония
Осложнения при паракоклюше у детей возникают редко, возможен отит, бронхит, пневмония Основу терапии составляют противокашлевые и отхаркивающие средства. Но их нельзя применять одновременно. Противокашлевые используются при сухом кашле, а когда начинается отхождение мокроты, то они сменяются отхаркивающими.
Также для лечения применяются антигистаминные и седативные препараты, витаминные комплексы. Иногда эффективны отвары лекарственных трав, которые обладают противокашлевым и антимикробным действием.
При сильных приступах кашля, приводящих к остановке дыхания, могут использоваться глюкокортикостероидные ингаляционные растворы. Они моментально улучшают состояние ребенка. В случае присоединения бактериальной инфекции для лечения используются антибактериальные препараты.
Прогноз при выполнении всех рекомендаций благоприятный.
Профилактика
Защититься от паракоклюша с помощью вакцинации невозможно. Вакцины не существует. Ошибочно предполагать, что АКДС защищает от паракоклюшной инфекции. Это не так. Болеть могут как вакцинированные дети, так и те, кто переболел коклюшем.
Профилактические мероприятия:
- не контактировать с больными детьми, зараженный ребенок должен быть изолирован от общества на 25 дней, именно этот период он остается заразным;
- регулярно проветривать помещение, особенно это касается детских садов и школ;
- своевременно лечить инфекционные заболевания, проводить санацию очагов хронической инфекции;
- укреплять иммунитет ребенка – обеспечивать сбалансированное питание, давать витамины, ежедневно гулять на улице.
Несмотря на то, что паракоклюш встречается редко и переносится легко, лучше его предупредить, нежели подвергать организм дополнительным нагрузкам.
Читайте в следующей статье: дифтерия у детей
Паракоклюш - это... Что такое Паракоклюш?
острая инфекционная болезнь, сходная по клинико-эпидемиологическим признакам с коклюшем. Вызывается малоустойчивой к факторам окружающей среды паракоклюшной палочкой (Bordetella parapertussis) — грамотрицательным микробом, по морфологическим признакам напоминающим возбудителя коклюша, но отличающимся от него меньшей патогенностью и некоторыми культуральными, биохимическими, серологическими и другими свойствами. Источником возбудителя инфекции является больной П. человек, реже бактерионоситель. Передача возбудителя инфекции происходит воздушно-капельным путем. Характерны периодические подъемы заболеваемости в детских коллективах, иммунизированных против коклюша, возможны большие эпидемические вспышки. Болеют П. в основном дети от 2 до 6 лет. У переболевших формируется напряженный видоспецифический иммунитет. Инкубационный период длится 7—15 дней. Чаще П. протекает по типу легкого трахеита и бронхита со скудными физикальными данными. Отмечается кашель без характерных для коклюша спазматических приступов. Общее состояние ребенка обычно не нарушается, температура тела остается нормальной. У 1/3—1/5 случаев наблюдается коклюшеподобная форма П., мало отличающаяся от легкой формы коклюша. Заболевание так же, как и коклюш, протекает циклично: катаральный период с нерезко выраженными явлениями ринита и фарингита через 3—5 дней сменяется периодом спазматического кашля (в среднем его продолжительность 2 недели), вслед за которым наступают короткий период разрешения и выздоровление. Изменения крови отсутствуют, иногда в ней обнаруживают незначительные лейкоцитоз и лимфоцитоз. Осложнения (пневмония) встречаются редко. Решающее значение в диагностике имеют бактериологическое и иммунологическое исследования. Бактериологическое исследование (посев слизи из зева) позволяет идентифицировать возбудителя паракоклюша в первые 2 недели заболевания. Иммунологическое исследование заключается в исследовании титра специфических антител в крови больного с помощью реакций гемагглютинации, связывания комплемента: диагноз подтверждается при нарастании титра. Лечение больного П. проводится обычно на дому. Назначают симптоматические средства. Антибиотики, как правило, не применяют. Прогноз благоприятный. Профилактика включает раннее выявление и изоляцию заболевших. Сроки изоляции больных и мероприятия в отношении лиц, контактировавших с больным, такие же, как при коклюше (см. Изоляция инфекционных больных, таблица). Специфическая профилактика не разработана. Библиогр.: Нисевич Н.И. и Учайкин В.Ф. Инфекционные болезни у детей, с. 217, М., 1985; Руководство по педиатрии, под ред. Р.Е. Бермана и В.К. Вогана, пер. с англ., с. 151, М., 1987.Паракоклюш: методы диагностики и лечения заболевания
Паракоклюш – это разновидность коклюша, которая протекает в легкой форме. Чаще всего болеют дети дошкольного и школьного возраста. Передается воздушно-капельным путем от больного человека к здоровому. Инкубационный период длится 1-2 недели, после чего заболевание активизируется. Требует комплексного лечения и может проявляться повторно.
Этиология заболевания
Провоцирует развитие воспалительного процесса органов дыхания паракоклюшная палочка. Эта бактерия не устойчива к факторам окружающей среды и погибает при дезинфекции бытовых предметов или нагревании. Распространение бактерий осуществляется воздушно-капельным путем при контакте с больным человеком.
Паракоклюшная бактерия при попадании на слизистую оболочку носоглотки активизируется, вызывая насморк. Инкубационный период длится 9-12 дней и зависит от особенностей иммунитета. Острая форма заболевания сопровождается сухим кашлем, что похоже на трахеобронхит.
После увеличения популяции бактерий на слизистой оболочке гортани, паракоклюшная палочка начинает вырабатывать продукты жизнедеятельности – токсины, которые всасываются в кровь и разносятся ко всем органам, нарушая их работу. Проявляются признаки интоксикации, для которых характерно повышение температуры, тошнота, рвота, диарея.
Паракоклюш может развиться после осуществления вакцинации детей. Вакцина коклюш паракоклюш, способствующая выработке иммунитета, при наличии вторичного заболевания или повышенной нагрузки на иммунную систему, может провоцировать развитие данного заболевания с характерными признаками.
Особенностью болезни является легкое течение, а также высокая вероятность повторного инфицирования.
Симптомы и проявления
Клиническая картина заболевания зависит от индивидуальных особенностей организма, а также стадии прогрессирования. Некоторые пациенты даже не подозревают, что болеют паракоклюшем, занимаясь лечением типичного ОРЗ. Для паракоклюша характерны такие симптомы:
- Инкубационный период (7-12 дней от момента инфицирования) – клинические проявления или полностью отсутствуют или проявляются незначительно в виде насморка, заложенности носа, неприятными ощущениями в глотке при глотании.
- Катаральный период (3-5 дней) – сопровождается острой болью в горле, ринитом, редким и сухим кашлем. По мере нарастания признаков интоксикации увеличивается температура тела, появляется озноб и холодный пот.
- Период спазматического кашля – продолжительность зависит от терапии. Сопровождается сухим лающим кашлем в виде приступов, которые длятся по 2-3 минуты и заканчиваются преимущественно рвотой. Отмечается синюшность носогубного треугольника, обильное слезотечением. При продолжительных приступах кашля может выделяться мокрота с кровью, что указывает на увеличение проницаемости и ломкости сосудов.
- Период разрешения – является заключительной фазой заболевания, когда человек практически выздоровел. Сопровождается редким кашлем, преимущественно в ночное время суток.

Дети, страдающие паракоклюшной инфекцией, становятся раздражительными и капризными. Может изменяться голос на более сиплый. Отсутствие лечения приводит к развитию осложнений.
Диагностика
Врач осматривает ребенка, после чего дает направление на анализ крови, мочи и мокроты, если таковая выделяется. При аускультации прослушиваются хрипы, на вдохе жесткое дыхание, на выдохе – характерный свист. Дыхание преимущественно поверхностное и учащенное.
Анализ крови показывает умеренный лейкоцитоз, находящийся в верхней границе предельно допустимых значений. В лейкоформуле увеличивается процентное соотношение лимфоцитов. В моче лейкоцитоз выражен не так явно. Исследование мокроты показывает присутствие лейкоцитов, крови, патогенных микроорганизмов.
Ключевым методом исследования в дифференциальной диагностике является бактериологический анализ мазка из гортани на флору. С помощью специального шпателя с ватным диском на конце проходят по задней стенке горла. После этого ватный диск кладут в чашу Петри и помещают в наиболее благоприятные для размножения условия. Спустя несколько дней численность патогенных бактерий увеличивается, что фиксируется с помощью микроскопа.
Не менее важным анализом является определение в крови антител к коклюшу. Для этого используется ряд иммуноферментных анализов, которые в дальнейшем помогут выявить наличие возбудителя в организме.
На фоне паракоклюша могут развиваться другие воспалительные процессы инфекционного и вирусного типа, поэтому врач может назначить рентгенографию. Эта процедура исключит наличие в органах дыхания сторонних предметов, опухолей, а также укажет на наличие воспалительного процесса во всех легких.
Паракоклюш дифференцируют от бронхита, трахеита, ларингита, ларинготрахеита, так как их клинические проявления наиболее схожи между собой, а лечение имеет принципиальное отличие.
Лечение
В большинстве случаев паракоклюш протекает в легкой форме и не требует усиленного комплексного лечения. Госпитализации подлежат только дети до 3 лет, а также те пациенты, которые переносят заболевания в тяжелой форме и требуют постоянного контроля (при наличии аутоиммунных заболеваний, психических расстройств, медикаментозной аллергии).
Медикаментозная терапия
Специальных препаратов для подавления паракоклюшной палочки не существует. Организм, если он здоров, способен самостоятельно справиться с болезнью. Назначается симптоматическое лечение, куда входят такие группы лекарств, как:
- Жаропонижающие средства (Нурофен, Панадол, Парацетамол) – способствуют нормализации температуры тела, что позволит ребенку полноценно отдыхать.
- Противокашлевые препараты – купируют бронхоспазм и снижают раздражение кашлевых рецепторов в коре головного мозга. Назначаются только в случае сильных кашлевых приступах, которые заканчиваются рвотой, одышкой и выделениями мокроты с кровяными примесями.
- Спреи для орошения горла – способствуют устранению болезненных ощущений при глотании и кашле. Выбор конкретного препарата зависит от возраста ребенка и индивидуальных особенностей.
- Назальные капли – назначаются при наличии ринита или заложенности носа с пересыханием слизистой оболочки.
Обязательно назначаются муколитики, способствующие разжижению мокроты и беспрепятственному ее отхождению. Самыми эффективными из них являются Аскорил и Бромгексин, которые выпускают в сиропах, что удобно для приема в детском возрасте.
Антигистаминные препараты способствуют снижению отечности слизистой оболочки и могут использоваться на протяжении всего курса лечения, что снизит вероятность развития медикаментозной аллергии. Выбор дозы и конкретного препарата зависит от возраста и индивидуальных особенностей организма.
В случае развития острых приступов сухого кашля назначаются бронходилататоры и спазмолитики, которые купируют приступ.
Для поддержания и укрепления иммунитета назначаются витаминные комплексы, подходящие для детей по возрасту. Из рациона исключают все блюда, которые могут дополнительно раздражать слизистую оболочку гортани: кислые соки и фрукты, острая и соленая еда, приправы. Показано обильное теплое питье, состоящее из витаминизированных компотов, морсов, травяных чаев. С их помощью шлаки и токсины из организма выводятся быстрее, снижаются проявления интоксикации.
Использование антибиотиков уместно только в том случае, когда на фоне ослабленного паракоклюшем иммунитета присоединяется другая инфекция, способствующая развитию осложнений в виде воспаления легких. Применение антибактериальных средств без ведома врача нецелесообразно и опасно для здоровья рядом осложнений.
Аэротерапия
Этот способ лечения является одним из наиболее эффективных. Суть его заключается в активных прогулках на свежем воздухе. Детям рекомендовано выходить в лес или к озеру, которые располагаются вдали от города, и вдыхать чистый воздух. Для усиления эффекта ребенку предлагают подвижные игры, при которых частота дыхания увеличивается, легкие наполняются и полностью раскрываются, а кровь обогащается кислородом. В целом это позволяет ускорить обменные процессы в организме, укрепляя местный иммунитет.
Если ребенок часто болеет, может назначаться аэрофитотерапия с использованием ароматических масел. Доказано, что в масле пихты, эвкалипта и чайного дерева содержатся фитонциды, которые помогают бороться с патогенными микроорганизмами. При вдыхании воздуха, насыщенного ароматическими маслами, терапевтический эффект в несколько раз выше.
Если нет возможности проведения аэротерапии на свежем воздухе, прибегают к помощи небулайзеров. Этот аппарат позволяет «измельчать» лекарства и эфирные масла до молекул, что облегчает их проникновение в органы дыхания в полном объеме. Растворы для небулайзера, их дозировка и частота ингаляций обсуждается с доктором.
Народные способы
Укрепить иммунитет и облегчить течение паракоклюша помогут такие травяные отвары, как:
- Травяной чай – на 2 л кипятка берут по 1 чайной ложке ромашки, шалфея, листьев брусники, цветков липы. Запаривают в термосе и дают по половине стакана каждые 30-40 минут, предварительно добавив в чай липовый мед.
- Компот из сухофруктов – на 3 л воды берут 100 г кураги, 50 г сушеной клюквы, 30 г изюма. Сухофрукты хорошо промывают под проточной водой и замачивают в кипятке на 20-30 минут. Компот варят в новой воде 15-20 минут. Принимают вместо воды по желанию ребенка.

Никакие другие рецепты нетрадиционной медицины не используют ввиду высокой степени риска развития побочных реакций со стороны организма ребенка.
Роль режима дня при патологии
Во время болезни ребенок становится капризным, но родители должны максимально соблюдать режим дня. Биологические ритмы оказывают значительное воздействие на состояние обменных процессов в организме.
Лекарства важно давать ребенку в одно и то же время, что позволит организму подстроиться и эффективнее бороться с патогенными микроорганизмами.
Следует исключить любые контакты с раздражителем, который может усилить приступы кашля:
- Сухой воздух в помещении увлажняют с помощью специального прибора, делают проветривание комнаты и влажные уборки.
- Домашние животные не должны контактировать с ребенком на период лечения.
- Перевозбуждение и нервозность купируют спокойными играми, прослушиванием расслабляющей музыки, массажем.
Родители должны окружить ребенка заботой и вниманием, соблюдать режим дня, своевременно давать лекарства. При таком подходе уже на 3-5 сутки состояние ребенка улучшится.
Профилактика
Полностью предотвратить инфицирование паракоклюшем в детском возрасте невозможно. Вспышки заболеваемости в детских коллективах приходятся на декабрь-февраль. Минимизировать риски заражения можно при соблюдении таких профилактических мероприятий, как:
- Укреплять иммунитет ребенка закаливанием, витаминами и рекреацией.
- Снизить контакт с больными детьми.
- Отказаться от помещения садика в момент пика респираторных заболеваний.
- Проветривать комнату, делать влажную уборку, а также чаще бывать на свежем воздухе.
Паракоклюш при правильном подходе в лечении проходит на 10-12 сутки. Во избежание развития осложнений терапию осуществляют под контролем врача-педиатра.
Загрузка...причины, симптомы, диагностика, лечение, профилактика
Острое инфекционное заболевание, которое проявляется у больного в виде тяжелых и длительных приступов кашля.
Причины паракоклюша
Возбудитель заболевания имеет бактериальную природу, причинной болезни становится паракоклюшная палочка (Bordetella parapertussis). Передача инфекции происходит воздушно-капельным путем, при общении, кашле, чихании. Источник и резервуар инфекции – больной человек или бактерионоситель. Больной паракоклюшем, является заразным с первого дня болезни и до окончания спазматического периода.
Симптомы паракоклюша
Инкубационный период длится от 5 до 14 дней. Для катарального периода характерно, появление сухого кашля, першение и боль в горле, утрудненное носовое дыхание. Длительность данного периода, в среднем, составляет 3-5 дней. Спазматический период длится не более 14 суток. У больных отмечается усиление кашля с выделением влажной мокроты. В некоторых случаях кашель может приобретать приступообразный характер. Завершающий период - период разрешения, при котором отмечается ослабеванием кашля, длительность его составляет 2-3 дня. Чаще всего температура тела у больных не повышается, иногда возникает субфебрильная температура.
Диагностика паракоклюша
Выполняется анализ анамнеза болезни и жалоб пациента. Также выполняется анализ эпидемиологического анамнеза, уточняется, был ли у больного контакт с больным паракоклюшем человеком. В ходе лабораторной диагностики, выполняется бактериологический посев мазка, взятого с задней стенки глотки больного. Используются серологические методы исследования, в крови пациента определяются специфические антитела.
Лечение паракоклюша
Как правило, больным не нужна госпитализация, лечение проводится амбулаторное. Больному рекомендованы прогулки на свежем воздухе, диетическое питание с исключением пряных и острых продуктов, которые могут вызывать раздражение слизистой оболочки горла, следует пересесть на овощную диету. Важно минимизировать физические нагрузки и стрессы. В ходе терапии назначается прием препаратов муколитиков, витаминов. Прогноз болезни, при проведении соответствующего лечения, благоприятный. В некоторых случаях возможно развитие осложнений: бронхит, пневмония, отит.
Профилактика паракоклюша
В целях профилактики распространения инфекции больного следует изолировать от здоровых людей. Устанавливается карантин сроком не менее 14 дней. Следует избегать мест скопления большого количества людей, укреплять иммунитет, закаливаться.
симптомы у детей, лечение и профилактика, мнение Комаровского
Существует множество болезней, которые поражают в основном детей. Паракоклюш относится именно к таким острым инфекционным патологиям. Характерная черта заболевания — приступы сухого кашля, что делает его похожим на коклюш. Однако это два разных недуга со своими особенностями течения и терапией.

Что такое паракоклюш, чем он отличается от коклюша?
Паракоклюш поражает центральную нервную систему и органы дыхания ребенка. Его возбудителем является палочка Bordetella parapertussis, которая не устойчива к условиям внешней среды. Заболеванию свойственно циклическое течение. Передается недуг воздушно-капельным путем. Стадии патологии:
- катаральная;
- спазматического кашля;
- выздоровления.
Инкубационный период составляет 4-5 дней. Приступы кашля могут прдолжаться около 2 недель. Иммунитет к паракоклюшу не вырабатывается, однако риск повторного заражения минимален.
Несмотря на то, что паракоклюш у детей и коклюш имеют схожую симптоматику, не говоря уже о сходстве в названиях, первое заболевание не является разновидностью второго. Существует множество отличий между этими патологическими процессами. Чем отличается коклюш от паракоклюша, можно увидеть в таблице.
| Отличительный признак | Паракоклюш | Коклюш |
| Сезонность | обычно возникает у детей в осенне-зимний период | круглогодично |
| Выработка иммунитета | отсутствует | организм становится устойчив к возбудителям после вакцинации |
| Симптоматика | слабо выражена | проявления возникают при средней или тяжелой форме |
| Группа риска | дети 2-6 лет | малыши 1-3 лет |
| Длительность острой формы | от 2 до 3 дней | 2-8 недель |
| Изменения в составе крови | практически не наблюдаются | существенны и медленно возвращаются в норму |
Причины заболевания у детей
Источником заражения паракоклюшем выступает больной ребенок или носитель бактерии, у которого отсутствуют клинические признаки болезни. В группу риска попадают дети, которые посещают детские садики и школу. Факторы, провоцирующие развитие патологии:
скопление людей в одном помещении;
- плохое проветривание комнат;
- сухой и теплый воздух, из-за которого пересыхает слизистая, которая в результате теряет свои защитные свойства;
- неврологические патологии;
- хронические болезни органов носоглотки, приводящие к ослаблению иммунитета.
Разновидности и симптомы детского паракоклюша
Симптомы и способы лечения детей при паракоклюше могут отличаться в зависимости от типа заболевания. Существует классификация разновидностей недуга по:
- тяжести течения;
- клинической картине;
- наличию осложнений.
В первом случае болезнь протекает в легкой или в среднетяжелой форме. Что касается клинической картины, то выделяют 4 типа заболевания: типичный, атипичный, коклюшеподобный и бессимптомный.
По осложнениям паракоклюш бывает неосложненным или осложненным, когда присоединяется вторичная инфекция или происходит обострение хронических патологических процессов.
Диагностические методы
Этапы диагностики паракоклюша:
- визуальный осмотр врача, сбор анамнеза, изучение симптомов и жалоб пациента;
- лабораторные исследования.
Инструментальная диагностика включает:
- Бактериологическое исследование. Больной сдает анализ на паракоклюш. Для этого с задней стенки носоглотки натощак или через 2 часа после приема пищи забирают слизь.
- Серологию. Это анализ крови на присутствие антител к возбудителям недуга.
- Иммунологическое исследование.
- Гемограмму. Анализ показывает умеренный лейкоцитоз и лимфоцитоз.
- Рентген. На снимках видны уплотнения стенок бронхов и усиленный рисунок легких. Проводится редко.
Особенности лечения паракоклюша у ребенка
При наличии паракоклюша лечение рекомендовано проводить в амбулаторных условиях. Госпитализацию проводят только в тех случаях, когда:
пациенту менее 3 лет;
- ребенок посещает детский сад или другие коллективные занятия в закрытом помещении;
- болезнь протекает тяжело;
- развиваются серьезные осложнения.
Общие рекомендации родителям
С целью облегчения состояния и ускорения выздоровления ребенка родителям следует придерживаться следующих рекомендаций:
- поддержание высокой влажности воздуха в комнате больного;
- регулярные прогулки на свежем воздухе;
- присутствие в меню мягкой и жидкой нежирной пищи;
- исключение из рациона кислых продуктов, например, соков и цитрусовых, а также способных вызвать раздражение слизистых, сухарики, чипсы;
- обогащения меню блюдами, содержащими белок, должно быть много фруктов и овощей;
- спокойный образ жизни без слишком активных игр.
Медикаментозная терапия
Основная цель медикаментозного лечения – борьба с симптоматикой. Для этого используют следующие группы препаратов:
Противокашлевые. Для подавления кашля назначают Туссин Плюс или Бронхолитин, Амброксол, Бромгексин.
- Спазмолитики. Эуфиллин считается наиболее действенным.
- Антибиотики. Их применяют только при развитии осложнений у детей до года.
- Антигистаминные (Димедрол и Пипольфен).
- Витаминные комплексы.
- Ингаляции.
Народные средства
Народная медицина эффективна при лечении паракоклюша. Справиться с недугом помогают отвары, настойки и растирания. Самые популярные рецепты:
- Чеснок с медом. Несколько зубчиков натираются на терке и заливаются стаканом молока. Смесь нужно кипятить 10 минут. Давать ребенку по 1 ч.л. перед едой трижды в день.
- Ядра абрикосовых косточек. Их пропускают через мясорубку и заливают медом. Средство принимается 3-4 раза в день по 1 ст. ложке.
- Травяная настойка из тимьяна, почек сосны, плодов укропа, аниса, корня солодки или сосновых почек, листьев мать-и-мачехи, подорожника. Все ингредиенты берутся в равных пропорциях, заливаются теплой водой и настаиваются 2,5 часа. Затем смесь следует прокипятить около 5 минут.
Возможные осложнения
Паракоклюш относится к числу серьезных и опасных заболеваний. Ранее этот недуг часто приводил к летальному исходу. Основную угрозу для ребенка представляют осложнения, которые возникают при присоединении вторичной инфекции. По этой причине важно диагностировать болезнь при появлении первых симптомов, чтобы преступить к адекватному лечению.
Осложнения паракоклюша, затрагивающие дыхательную систему:
Также возможны:
Профилактические меры
Мер профилактики паракоклюша не существует, как и прививки от данного заболевания. При заражении проводятся следующие мероприятия:

Карантин. Зараженных изолируют на 25 дней. Это неприменимо для тех, кто имел прямой контакт с зараженным. Исключение составляют дети до года. Для них карантин длится 2 недели с момента общения с болеющим человеком.
- Проветривание и влажная уборка. Других способов дезинфекции проводить не нужно.
- Укрепление иммунной системы (закаливание, физкультура, прогулки, правильное питание, прием витаминных комплексов).
- Своевременное лечение заболеваний — факторов возникновения болезни (тонзиллита, кариеса, аденоидита).
Мнение Комаровского о паракоклюше у детей
У доктора Комаровского есть собственное мнение по поводу паракоклюша и методов борьбы с ним. Он считает, что заразиться могут и дети, и взрослые, но первые больше подвержены недугу. Риск заражения не снижается, даже если ребенок привит от коклюша или уже болел им.
При появлении специфического кашля диагностика не составляет труда. Однако для постановки точного диагноза врач советует сдать анализ крови. В качестве средств для лечения подойдут:
- отвар шиповника;
- черная редька, перетертая с медом;
- свежая бузина;
- отвары медуницы и фенхеля;
- молоко с чесноком.
Поделитесь с друьями!
Паракоклюш симптомы у детей лечение и профилактика

Паракоклюш у детей— это заболевание, имеющее инфекционное происхождение, характеризуется поражением ЦНС и дыхательных путей. Рассматриваемая патология возникает преимущественно в детском возрасте (группа, которая максимально подвержена риску — это дети возрастом от 3-6 лет, иногда болеют и подростки).
Проявления данной болезни схожи с коклюшем у детей (как и возбудители этих заболеваний по своей морфологии), но паракоклюш имеет намного менее выраженную симптоматику и не так часто приводит к осложнениям в виде острой дыхательной недостаточности.
Коклюш и паракоклюш — это нозологии, которые были практически искоренены благодаря государственной системе вакцинации. В связи с ростом отказа от прививок с каждым днем увеличивается численность официально зарегистрированных случаев рассматриваемой патологии. Давайте разберемся, что такое паракоклюш и как его лечить.
Содержание статьи
Характеристика возбудителя заболевания
Микроорганизмом, который является возбудителем рассматриваемой патологии, является паракоклюшная палочка — Bordetella parapertussis, которая характеризуется слабой устойчивостью к воздействию факторов внешней среды.
Паракоклюшу свойственно циклическое течение, и по своим клиническим признакам оно очень похоже на самый обычный трахеобронхит вирусного происхождения.
Патогномоничный симптом паракоклюша (наиболее характерный признак) — это приступообразный судорожный кашель со свистящими хрипами и шумными вдохами, после которого следует выделение стекловидной мокроты или приступ рвоты. Продолжительность инкубационного периода составляет обычно не более 4-5 дней.
В отношении клинической картины паракоклюша принято дифференцировать три этапа:
- Катаральный период, течение которого схоже с проявлениями назофарингита.
- Период начала спазматического кашля на протяжении двух недель.
- Выздоровление.
Если человек перенесет один раз заболевание, сразу же сформируется типоспецифический иммунитет. Вероятность инфицирования повторно ничтожно мала.
С учетом того, что по своим антигенным свойствам палочка коклюша и паракоклюша идентичны, то в случае перенесенного заболевания автоматически формируется иммунитет и к другому.
То же самое можно сказать и про вакцинацию, хотя полностью нельзя исключить возможность инфицирования.
Пути передачи заболевания
Источником инфекции является больной ребенок, намного реже в этой роли выступает бактерионоситель.
Передается инфекция воздушно-капельным путем.
Другой характерной особенностью являются периодические пики заболеваемости, регистрируемые в детских школьных и дошкольных коллективах в холодное время года.
Классификация

Исходя из клинического типа заболевания, дифференцируют следующие формы болезни:
- Типичный паракоклюш.
- Атипичный паракоклюш:
- бессимптомное носительство;
- форма без ярко выраженных клинических проявлений (латентная).
Кроме того, существует клиническая классификация, которая предусматривает разделение форм патологии в зависимости от характеристики течения:
- Слабо выраженная интенсивность клинических проявлений.
- Интенсивность клинических проявлений средней степени тяжести.
- Тяжелая форма, связанная с присоединившейся инфекцией, возникшей из-за снижения иммунных сил организма.
Очень важный момент для клиницистов — наличие осложнений.
Паракоклюш может быть в следующих клинических формах:
- Осложненная (характеризуется обострением хронических патологий или суперинфекцией с участием вторичной бактериальной флоры).
- Неосложненная (паракоклюш напоминает воспаление респираторного тракта бактериальной природы).
Особенности начала заболевания
В характерном манифесте принято различать 4 этапа:
- Отсутствие клинических проявлений.
- Отхождение серозных выделений.
- Период спазматических сокращений.
- Восстановительный этап.
В большинстве официально зарегистрированных случаев рассматриваемая патология протекает по типу неспецифической инфекции средних, нижних или же верхних респираторных путей (наподобие трахиета, бронхита).
Продолжительность периода отсутствия клинических проявлений составляет 5-15 дней, началом заболевания считается момент инфицирования человека. Ему свойственно отсутствие каких-либо нозологических проявлений.
Период отхождения серозных выделений начинается с симптомов катара верхних дыхательных путей и чувства раздирания в горле, покашливания или нечастого сухого кашля.
Мокрота, как правило, не отходит.
Длится катаральный период в течение 3-5 суток.
В наиболее запущенных случаях возникают симптомы интоксикации и астенизации: продолжительная субфебрильная температура, апатия, выраженное недомогание, миалгия и краниалгия, локализующаяся в височной и лобной доле.
После этих проявлений начинается период спазматических сокращений стенки бронхиального древа. Особенности кашля определяются нозологической формой. При латентном начале он влажный, затяжной, медленно, но постоянно усиливающийся.
Типичный признак паракоклюшной инфекции у детей — продолжительные изматывающие кашлевые репризы на фоне отсутствия даже субфебрильной лихорадки. Имеется в виду, что симптом проявляется приступами, которые финишируют глубоким вдохом со свистом, вплоть до рвоты.
Такие циклы возникают приблизительно 5-7 раз в сутки. При манифестации кашлевого симптома пациенты младшего возраста начинают проявлять беспокойство.
Восстановительному периоду свойственен слабый кашель или его полное отсутствие. Продолжительность этого состояния не более 2-3 дней.
Особенности клинических проявлений
Паракоклюш невероятно трудно дифференцировать от респираторного вирусного воспаления верхних и средних путей бронхиального дерева. Кашель исчезает сам по себе и нет никакой необходимости оказания профессиональной, квалифицированной медицинской помощи.
Начало паракоклюшной инфекции почти никогда не осложняется тяжелым септическим состоянием. Паракоклюшная форма при неблагоприятном течении очень редко переходит в пневмоторакс или эмфизему (при сниженном иммунитете у пациента или же тяжелой сопутствующей патологии). Паракоклюш в 100% случаев имеет благоприятный прогноз в плане выздоровления.
Более 50% лабораторно подтвержденных случаев начинаются как ОРВИ.
Основным методом определения типа заболевания является бактериальное исследование.
Гемограмма, как правило, остается нормальной. Иногда возникает незначительный лейко-лимфоцитоз.
Тактика ведения больного
Лечение рассматриваемой патологии – исключительно симптоматическое.
Госпитализации в стационар инфекционного отделения подлежат только дети с отягощенным течением заболевания.
Правильно подобранные методы терапии позволяют существенно облегчить течение болезни. Режим при паракоклюше должен быть максимально щадящим, исключающим напряжение. В обязательном порядке рекомендуется осуществлять увлажнение воздуха в помещении.
- Антибактериальная терапия при паракоклюше назначается только при необходимости: макролиды, иногда пенициллины или же цефалоспорины (при неэффективности первых или же при наличии индивидуальной их непереносимости).
- При заболевании с не выраженной симптоматикой показаны успокоительные фитотерапевтические средства растительного происхождения. Из медикаментов, купирующих спазм, рекомендуется к использованию кальция глюконат. Для поддержания защитных сил организма назначают комплексные препараты, содержащие витамины С, А и Р. При аллергии обязательно использование десенсибилизирующих средств.
- Отмечается низкая эффективность противокашлевых препаратов при коклюше и паракоклюше, что объясняется их воздействием на рецепторы, расположенные в бронхах, разжижающие мокроту, а приведенные патологии действуют раздражающе на центр кашля, который локализован в продолговатом мозге. Как правило, инфекционисты рекомендуют использовать лекарства, повышающие отхождение секрета бронхиального дерева (так называемые стимуляторы мукоцилиарного клиренса).
- Кроме того, необходимы лекарства, обладающие выраженной стимуляцией мукоцилиарного клиренса и одновременно с этим повышающие моторно-эвакуаторную функцию респираторного тракта — Синекод и Бромгексин.
- Антикашлевые средства, влияющие на кашлевой центр продолговатого мозга из кодеиновой группы — наиболее эффективны при паракоклюше, так как воздействует непосредственно на патогенетический механизм развития данного синдрома.
- Бронходиллятаторы – Беродуал и Эуфиллин. Эти лекарственные средства расширяют просвет бронхов, и мокроту легче будет выводить наружу.
- Бронхомуколитики предпочтительно вводить, используя небулайзер. Доставка лекарств ингаляционно обеспечивает их глубокое проникновение в дыхательный тракт, даже в дистальные его отделы.
- При массированном приступообразном кашле рекомендован трехкомпонентный препарат Аскорил.
- Эуфиллин оказывает выраженный спазмолитический и бронходилатирующий эффект, что помогает при оказании неотложной медицинской помощи больному с тяжелой формой паракоклюша. Микстура, сочетающая эуфиллин с йодом, гарантирует дает отхаркивающий эффект.
Но еще раз следует акцентировать внимание на том, что лечение паракоклюша у детей проводится в домашних условиях, если нет клинических противопоказаний.
Принципы профилактики
Важно понимать, что конкретной прививки именно против коклюша не существует. Профилактические меры заключаются в изоляции больного ребенка на 25 дней с момента выявления заболевания.
Кроме того, всем контактировавшим необходимо на протяжении первых суток с момента выявления заболевшего сдать бакпосев из зева и носа. На детский садик накладывается двухнедельный карантин.
симптомы у детей 📌, лечение, анализы (мнение Комаровского)
Паракоклюш и коклюш имеют схожие симптомы, причем оба являются инфекционными заболеваниями, однако у каждого из них свой бактериальный возбудитель. Соответственно ребенок, переболевший паракоклюшем, не получит иммунитет от коклюша и наоборот. Как различить эти два заболевания и как лечат паракоклюш? Мы расскажем, что делать, если у ребенка возникают приступы кашля, а также о том, какой должна быть профилактика.
Причины заболевания
Паракоклюшем можно заразиться от носителя палочки Bordetella parapertussis, либо от уже заболевшего ребенка. При этом заразным является малыш, который внешне не имеет признаков заболевания. Чаще всего заражение происходит по воздуху, бактерии передаются с частичками мокроты, слюны больного.
В основном дети заражаются в детском саду или другом коллективе. Специалисты отмечают несколько факторов, способствующих переносу бактерий, вызывающих заболевание:
- большое скопление людей на небольшой площади помещения;
- низкий иммунитет ребенка, неспособный противостоять заражению;
- сухой теплый воздух, который пересушивает слизистые;
- стоячий воздух в помещении, которое давно не проветривали.
Чаще всего паракоклюшем болеют дети от 2 до 6 лет, то есть дошкольники. Защититься от заболевания с помощью прививки нельзя, поскольку существует лишь вакцинация от коклюша – заболевания, которое обычно протекает в более тяжелой форме. Вопреки бытующему мнению, эта прививка не защитит организм от инфицирования бактерией Bordetella parapertussis.
Паракоклюш у детей может протекать по-разному. Бывает типичное, нетипичное течение болезни, а также бессимптомное. Кроме того, отдельно стоит сказать о тех малышах, которые являются носителем бактерии – сами не болеют, но могут заразить других.

Как проявляется паракоклюш?
Если течение болезни типичное, симптомы паракоклюша сходны с симптоматикой коклюша. В других случаях это заболевание может быть принято за типичную простуду, которую часто диагностируют у детей. Всего различают 4 этапа заболевания, которые могут иметь различную интенсивность в зависимости от течения болезни:
- Первым выделяется период инкубации. Он может занимать от 5 дней до 2 недель. Как правило, в этом промежутке какие-либо симптомы заболевания отсутствуют.
- Следующий этап – катаральный. Он характеризуется болью в горле, першением, а также насморком. Малыш уже в этот период начинает слегка покашливать. Если заболевание проходит в тяжелой форме, у ребенка может повыситься температура (до 37,3˚С), болеть голова, появится слабость. Специалисты считают, что катаральный период занимает от 3 до 5 дней.
- Этап кашля со спазмами. Это наиболее характерный период заболевания. У ребенка усиливается кашель, который постепенно становится спазматическим. Особенно мучительны ночные приступы, которые ввергают в шок неопытных родителей. Кризис начинается с легкого покашливания, которое постепенно усиливается, перерастая в спазматическое. Между спазмами малыш не может вздохнуть, у него бледнеет лицо, он как бы давится кашлем. Как правило, приступ оканчивается рвотой. После того как ребенка стошнит, все приходит в норму до следующего раза. Если у малыша легкая форма заболевания, приступы кашля заканчиваются свистящим вдохом, не переходя в рвоту. Длительность этого периода разная, зависит от течения болезни. В целом все занимает от 3 до 6 недель.
- Завершающий этап – это период, когда сила и количество приступов кашля постепенно уменьшается, сходя на нет. По оценкам специалистов он длится 2-4 дня.

Отметим, что паракоклюш обычно не дает осложнений, если не считать истощения организма от удушающих приступов. Сам по себе сильный кашель вызывает излишнее напряжение мышц, он может привести к возникновению пупочной грыжи (рекомендуем прочитать: симптомы пупочной грыжи у детей и способы лечения ). Если же болезнь протекала в тяжелой форме и произошло присоединение вторичной инфекции, это может стать причиной отита, бронхита или пневмонии, лечение которых значительно отличается от терапии паракоклюша. После того как ребенок переболел этим заболеванием, он приобретает иммунитет.
Как отличить паракоклюш от других заболеваний?
Спазматический кашель, характерный для паракоклюша, может быть симптомом других заболеваний. Как убедиться в том, что у ребенка паракоклюш, если нет результатов анализов? Мы приведем основные отличительные признаки данного заболевания в сравнении с другими недугами:
- Коклюш наиболее близок по симптоматике к данному недугу, однако приступы кашля при коклюше более тяжелые, они могут значительно ухудшить общее состояние ребенка (подробнее в статье: симптомы и лечение коклюша у детей ). Кроме того, второй этап заболевания – катаральный, протекает в более острой форме, чем при паракоклюше.
- ОРВИ, дающее осложнение на трахеи и бронхи. При респираторно-вирусной инфекции катаральные симптомы ярко выражены, они влияют на самочувствие ребенка. Высокая температура – не редкость при ОРВИ, есть и другие признаки интоксикации организма (слабость, тошнота, диарея, ломота в мышцах).
- Обструкция бронхов, вызванная аллергией. Здесь важно выявить природу подобных явлений, которые возникают в процессе контакта с аллергеном. Такой вид кашля также может быть удушающим.
- Если инородное тело попало в дыхательные пути. Чтобы различить эти симптомы, следует знать, что приступ спазматического кашля обычно проходит без последствий, а в случае попадания инородного тела состояние больного ухудшается.
Способы диагностики
Диагностировать паракоклюш может педиатр, а также инфекционист. Доктор должен опросить пациента, попытаться выяснить, был ли контакт с зараженным человеком. Затем прослушать, а также назначить исследования. Как правило, лабораторные анализы включают в себя:
- Анализ на микробиологию. Мазок для микробиологического исследования берут из зева пациента. Как правило, материал для анализа разрешается брать натощак, либо спустя 2 часа после употребления пищи.
- Определение антител к паракоклюшу в крови пациента.
- Проводится иммунологическое исследование.
Все результаты исследований, а также клиническая картина должны полностью подтвердить диагноз, однако часто исследования проводятся в урезанном объеме, тогда диагноз ставится на основании опроса больного и микробиологии.
Лечение
Лечение паракоклюша проводится дома, лишь в редких случаях показана госпитализация. Как правило, в условиях стационара лечат малышей, которым еще не исполнился 1 год, а также тех детей, у кого возникли осложнения. Каких-то специальных препаратов для лечения не существует. Вместе с тем проводятся мероприятия, позволяющие эффективнее бороться с симптомами. В первую очередь рекомендуется оптимизировать режим дня ребенка и создать ему условия, способствующие выздоровлению:
- Ограничить психические нагрузки, стараться избегать сильных эмоциональных проявлений, которые могут вызвать приступ кашля.
- Пересмотреть рацион, добавить в него больше продуктов, богатых витаминами, микроэлементами – это поддержит организм и поможет ему бороться с инфекцией. Убрать из меню блюда, которые тяжело перевариваются. После рвоты докармливать и допаивать ребенка небольшими порциями.

- Регулярно проветривать помещение, в котором проживает малыш. Показаны кислородные маски во время приступов кашля.
Параллельно с этим ребенку назначаются противоаллергенные препараты. Это может быть Супрастин, Фенистил, Эриус. Подобные лекарства помогут снять аллергическую составляющую спазмов. Кроме этого доктор может назначить:
- Успокоительные средства. Как правило, это валериана, пустырник, Реланиум.
- Противокашлевые препараты, действие которых направлено на подавление непродуктивного кашля. К ним относятся Либексин, Синекод, Стоптуссин, Кодеин.
- Медикаменты для легких и бронхов: Лазолван, Бромгексин.
- Если есть возможность делать ингаляции, врач может порекомендовать глюкокортикоиды (Будесонид).
- Средства для улучшения кровотока, а также для того чтобы снизить неблагоприятные последствия кашлевого удушья.
- Травяные настойки, применяемые от кашля и разрешенные для детей – фенхель, медуница и др.
Все перечисленные медикаменты не являются обязательными к применению. Назначать их или нет – решает доктор. Родители могут дать ребенку успокоительное, если приступы кашля вызывают у малыша панику.
Доктор Комаровский отмечает, что приступы кашля можно облегчить, если поддерживать высокую влажность в помещении. Для этого нужно развесить мокрые пеленки или полотенца, либо поставить в комнате несколько открытых емкостей с водой. Кроме этого специалист рекомендует хорошо проветривать жилище, а после улучшения гулять с ребенком, избегая контакта с другими детьми.

Профилактические меры
Чтобы избежать заболевания, следует позаботиться о профилактике. Если говорить о мероприятиях в детских коллективах, где кто-нибудь заболел паракоклюшем, то обычно проводятся следующие:
- объявляется карантин на 2 недели;
- больного ребенка изолируют на 25 дней;
- те дети, которые контактировали с больным, должны сдать анализ мазка из зева дважды.
Паракоклюш – довольно тяжелое заболевание, особенно если симптомы его не стерты, а ярко выражены. Однако важно не паниковать при возникновении любого вида кашля у ребенка, а непременно проконсультироваться с педиатром. Если заболевание все же настигло малыша, стоит выполнять все рекомендации доктора, в этом случае выздоровление будет прогнозируемым, а ребенок не получит осложнений.
Врач-педиатр 2 категории, аллерголог-иммунолог, окончила БГМУ Федерального агентства по здравоохранению и социальному развитию. Подробнее »Поделитесь с друьями!
что это такое, как диагностировать и лечить
Одной из самых распространенных инфекций у маленьких детей является паракоклюш. Эта болезнь по своим клиническим симптомам очень похожа на коклюшную инфекцию. Чтобы вовремя распознать заболевание, папам и мамам следует хорошо знать симптоматику этой болезни.
Что это?
Заболеть паракоклюшем может любой ребенок. Вызывает эту болезнь бактерия Bordetella. Согласно статистике, наиболее часто болеют дети с трех до пяти лет. Зачастую родители думают, что если ребенок переболел коклюшем, то паракоклюшем он заразиться уже не может. Это не так. Такие инфекции никак не связаны между собой (только похожими названиями). Источники заболеваний разные, поэтому в течение всей жизни можно заболеть обеими болезнями.

Возбудитель паракоклюша относится к виду бактерий. Он попадает в детский организм воздушно-капельным путем. Больной ребенок во время кашля может заразить окружающих его малышей.
Бактерия очень хорошо сохраняется в воздухе. Если помещение не обеззараживается, то угроза заражения возрастает многократно.
При попадании на органы верхних дыхательных путей микробы начинают быстро размножаться и запускают сильное воспаление. Как правило, первыми с бактериями встречаются трахея, миндалины и бронхи. Именно здесь и начинается весь каскад воспалительных реакций, что обуславливает появление характерных симптомов заболевания.
Как распознать?
Первые признаки
Обычно с момента попадания бактерии в организм до появления первых проявлений болезни проходит от трех дней до двух недель. В это время малыша ничего не беспокоит, состояние ребенка не нарушено. Иногда у некоторых детей может появиться некоторая слабость или снижение настроения. На эти самые ранние признаки родители не обращают внимания, списывая их на усталость или смену настроения у малыша.

После окончания инкубационного периода появляются первые симптомы, которые характерны для паракоклюшной инфекции:
- Приступы кашля. Обычно они протекают в довольно легкой форме. Малыш надсадно кашляет. Попытки хорошо откашляться при первых стадиях болезни не приносят результата. Если вовремя не начать лечение, кашель заметно усиливается. Ребенок старается откашляться, но у него не получается. При разговоре появляется сип, а во время дыхания - характерный свист.
- Повышение температуры тела. У большинства детей она нарастает до 37-38 градусов. На фоне высокой температуры возникает озноб, появляется лихорадка. Малыш чувствует себя плохо, становится капризным. Детки не хотят кушать, не играют с игрушками. У новорожденных детей и грудничков на фоне высокой температуры может возникнуть рвота.
- Интоксикация. При размножении бактерий в крови появляется много бактериальных токсинов. Они провоцируют воспаление и значительно ухудшают состояние малыша. У детей раннего возраста появляется головная боль, ребята ощущают общую слабость. Они чувствуют сильное недомогание. Из-за интенсивного кашля детки часто жалуются на боли в животе или грудной клетке.
- Изменение психики ребенка. Во время заболевания малыши начинают вести себя по-другому. Они становятся более капризными. Привычные занятия не приносят им радости. Игра со сверстниками или игрушками не доставляет удовольствия. Чем тяжелее протекает заболевание, тем больше времени малыш проводит дома, отказывается выходить во двор или на улицу. При нарастании температуры тела ребенок старается больше лежать. Детки грудного возраста после приступа кашля могут плакать, отказываются от груди.

Диагностика
Паракоклюшная инфекция протекает с развитием характерных симптомов. Надсадный приступообразный кашель является одним из важных диагностических критериев этой опасной болезни. Однако спутать паракоклюш с коклюшем или другим острым респираторным заболеванием достаточно легко. Дело в том, что при многих болезнях может возникнуть подобный кашель.

Чтобы подтвердить диагноз, требуется дополнительное проведение специальных уточняющих лабораторных обследований. Самым простым тестом для подтверждения бактериальной инфекции является общий анализ крови. Через несколько часов после забора материала на исследование врач сможет точно сказать, является ли заболевание бактериальным или нет.
При уточнении диагноза помогают серологические тесты. С их помощью можно определить наличие специфичных антител на бактерию паракоклюша. Этот метод является довольно точным, весьма информативным. Как правило, в течение суток врач может получить информацию о том, есть ли в организме ребенка антитела к паракоклюшу. При положительном анализе доктор назначит малышу необходимую медикаментозную терапию.
Лечение
Как правило, заболевших паракоклюшной инфекцией малышей лечат в условиях больницы. Если у ребенка заболевание протекает в тяжелой форме, за ним требуется круглосуточное наблюдение врачебного персонала.
Перед госпитализацией в детский стационар малыша обязательно должен осмотреть врач-педиатр. Именно он решит, требуется ли лечение в условиях больницы. В некоторых случаях наблюдать ребенка можно в домашних условиях.

Назначение антибиотиков целесообразно только на самой ранней стадии развития заболевания. Применение антибактериальных препаратов на более позднем этапе болезни не принесет положительного эффекта.
Назначение любых лекарств осуществляет только врач. Самостоятельно давать ребенку антибиотики категорически запрещено. Это может вызвать развитие неблагоприятных побочных эффектов от препаратов, ухудшить состояние малыша.
Во время острого периода болезни детям с паракоклюшем обязательно назначают высокобелковое лечебное питание. Такая диета помогает быстро восстановить организм и укрепить иммунную систему. Все приемы пищи распределяются равномерно. Кушать малыш должен не менее пяти-шести раз за сутки.

В рацион ребенка обязательно следует включить продукты с высоким содержанием полноценного белка. Это может быть мясо, птица или рыба. На второй ужин или полдник идеальным будет включение свежих кисломолочных продуктов. Они помогают укреплять иммунитет и восстанавливать клетки иммунной системы.
Все блюда, которые готовятся для малыша, должны быть остужены до комфортной температуры. Оптимальными для подачи будут продукты не горячее 40-42 градусов. В первые дни болезни лучше употреблять пищу в протертом и переработанном виде. Отличным вариантом станут супчики, протертые с помощью сита или блендера.
Чтобы не раздражать вкусовые рецепторы и ротоглотку, пища с острым и насыщенным вкусом полностью исключается. Все маринады, копченые и соленые продукты также лучше не давать малышу в этот период. В еду можно добавлять немного соли для придания вкуса.
Для быстрого выздоровления немаловажным фактором будет обеспечение оптимального режима сна и отдыха. В острый период болезни малыш обязательно должен спать не менее 8 -10 часов в сутки. Для деток раннего возраста обязателен дневной сон. В это время детский организм набирает силы и быстрее восстанавливается.

Советы
Чтобы защитить своего малыша от развития инфекции, нужно помнить, что помочь в этом может только своевременная профилактика.
Если в детском саду или образовательном учреждении произошла вспышка паракоклюша, следует обязательно изолировать малыша от посещений. В идеале весь инкубационный период ребенку следует пробыть дома. Обычно это срок около двух недель.
На сегодняшний день специфической иммунопрофилактики от паракоклюша нет. Надежной защитой для детского организма будет лишь собственный сильный иммунитет. Старайтесь закалять ребенка и укреплять защитные свойства его собственного организма. Важную роль в этом играет ведение здорового образа жизни. Правильное питание, много витаминов и микроэлементов, полноценный сон, оптимальные физические нагрузки – все это позволят укрепить детский организм. Дети с сильным иммунитетом обычно меньше подвержены инфекционным болезням.
Паракоклюшная инфекция является одной из самых частых в структуре заболеваемости у детей. При своевременной постановке диагноза и назначении лечения заболевший ребенок быстро встает на ноги и выздоравливает. Временная изоляция и проведение адекватной медикаментозной терапии гарантируют быстрое выздоровление малыша.
Подробнее о болезни рассказывает доктор Комаровский в своей передаче.
О том, как помочь ребенку справиться с "лающим" кашлем, расскажет Елена Малышева в передаче "Жить здорово!"