Миеломная болезнь это
Миеломная болезнь - причины, симптомы, диагностика и лечение
Миеломная болезнь – злокачественная пролиферация зрелых дифференцированных плазматических клеток, сопровождающаяся усиленной выработкой моноклональных иммуноглобулинов, инфильтрацией костного мозга, остеолизом и иммунодефицитом. Миеломная болезнь протекает с болями в костях, спонтанными переломами, развитием амилоидоза, полинейропатии, нефропатии и ХПН, геморрагического диатеза. Диагноз миеломной болезни подтверждается данными рентгенографии скелета, комплексного лабораторного исследования, биопсии костного мозга и трепанобиопсии. При миеломной болезни проводится моно- или полихимиотерапия, лучевая терапия, аутотрансплантация костного мозга, удаление плазмоцитомы, симптоматическое и паллиативное лечение.
Общие сведения
Миеломная болезнь (болезнь Рустицкого-Калера, плазмоцитома, множественная миелома) – заболевание из группы хронических миелобластных лейкозов с поражением лимфоплазмоцитарного ряда гемопоэза, приводящее к накоплению в крови аномальных однотипных иммуноглобулинов, нарушению гуморального иммунитета и разрушению костной ткани. Миеломная болезнь характеризуется низким пролиферативным потенциалом опухолевых клеток, поражающих преимущественно костный мозг и кости, реже - лимфоузлы и лимфоидную ткань кишечника, селезенку, почки и другие органы.
На миеломную болезнь приходится до 10 % случаев гемобластозов. Заболеваемость миеломной болезнью составляет в среднем 2-4 случая на 100 тыс. населения и увеличивается с возрастом. Болеют, как правило, пациенты старше 40 лет, дети – в крайне редких случаях. Миеломной болезни более подвержены представители негроидной расы и лица мужского пола.
Миеломная болезнь
Классификация миеломной болезни
По типу и распространенности опухолевого инфильтрата выделяют локальную узловую форму (солитарную плазмоцитому) и генерализованную (множественную миелому). Плазмоцитома чаще имеет костную, реже - внекостную (экстрамедуллярную) локализацию. Костная плазмоцитома проявляется одиночным очагом остеолиза без плазмоклеточной инфильтрации костного мозга; мягкотканная – опухолевым поражением лимфоидной ткани.
Множественная миелома встречается чаще, поражает красный костный мозг плоских костей, позвоночника и проксимальных отделов длинных трубчатых костей. Подразделяется на множественно-узловатую, диффузно-узловатую и диффузную формы. С учетом характеристик миеломных клеток выделяют плазмоцитарную, плазмобластную, и низкодифференцированные (полиморфно-клеточную и мелкоклеточную) миелому. Миеломные клетки избыточно секретируют иммуноглобулины одного класса, их легкие и тяжелые цепи (парапротеины). В связи с этим различают иммунохимические варианты миеломной болезни: G-, A-, M-, D-, E- миеломы, миелому Бенс-Джонса, несекретирующую миелому.
В зависимости от клинических и лабораторных признаков определяют 3 стадии миеломной болезни: I – с малой массой опухоли, II – со средней массой опухоли, III – с большой массой опухоли.
Причины и патогенез миеломной болезни
Причины миеломной болезни не выяснены. Довольно часто определяются разнотипные хромосомные аберрации. Имеет место наследственная предрасположенность к развитию миеломной болезни. Подъем заболеваемости связан с влиянием радиоактивного облучения, химических и физических канцерогенов. Миеломная болезнь часто выявляется у людей, имеющих контакт с нефтепродуктами, а также у кожевенников, столяров, фермеров.
Перерождение клеток лимфоидного ростка в миелому начинается в процессе дифференцировки зрелых B-лимфоцитов на уровне проплазмоцитов и сопровождается стимуляцией определенного их клона. Ростовым фактором миеломных клеток служит интерлейкин-6. При миеломной болезни обнаруживаются плазмоциты различной степени зрелости с чертами атипизма, отличающиеся от нормальных большим размером (>40 мкм), бледной окраской, многоядерностью (нередко 3-5 ядер) и наличием нуклеол, бесконтрольным делением и длительным сроком жизни.
Разрастание миеломной ткани в костном мозге приводит к деструкции кроветворной ткани, угнетению нормальных ростков лимфо- и миелопоэза. В крови снижается количество эритроцитов, лейкоцитов и тромбоцитов. Миеломные клетки не способны полноценно выполнять иммунную функцию из-за резкого снижения синтеза и быстрого разрушения нормальных антител. Факторы опухоли дезактивируют нейтрофилы, снижают уровень лизоцима, нарушают функции комплемента.
Локальная деструкция костей связана с замещением нормальной костной ткани пролиферирующими миеломными клетками и стимуляцией остеокластов цитокинами. Вокруг опухоли формируются очаги растворения костной ткани (остеолиза) без зон остеогенеза. Кости размягчаются, становятся ломкими, значительное количество кальция выходит в кровь. Парапротеины, поступая в кровяное русло, частично депонируются в различных органах (сердце, легких, ЖКТ, дерме, вокруг суставов) в виде амилоида.
Симптомы миеломной болезни
Миеломная болезнь в доклиническом периоде протекает без жалоб на плохое самочувствие и может обнаружиться лишь при лабораторном исследовании крови. Симптомы миеломной болезни обусловлены плазмоцитозом костей, остеопорозом и остеолизом, иммунопатией, нарушением функции почек, изменением качественных и реологических характеристик крови.
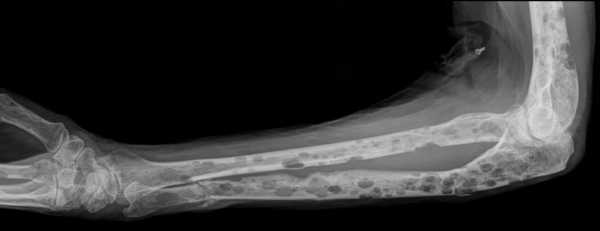
Обычно множественная миелома начинает проявляться болями в ребрах, грудине, позвоночнике, ключицах, плечевых, тазовых и бедренных костях, самопроизвольно возникающими при движениях и пальпации. Возможны спонтанные переломы, компрессионные переломы грудного и поясничного отделов позвоночника, приводящие к укорочению роста, сдавлению спинного мозга, что сопровождается радикулярной болью, нарушением чувствительности и моторики кишечника, мочевого пузыря, параплегией.
Миеломный амилоидоз проявляется поражением различных органов (сердца, почек, языка, ЖКТ), роговицы глаза, суставов, дермы и сопровождается тахикардией, сердечной и почечной недостаточностью, макроглоссией, диспепсией, дистрофией роговицы, деформацией суставов, кожными инфильтратами, полинейропатией. Гиперкальциемия развивается при тяжелом течении или терминальной стадии миеломной болезни и сопровождается полиурией, тошнотой и рвотой, дегидратацией, мышечной слабостью, вялостью, сонливостью, психотическими расстройствами, иногда - комой.
Частым проявлением заболевания является миеломная нефропатия с устойчивой протеинурией, цилиндрурией. Почечная недостаточность может быть связана с развитием нефрокальциноза, а также с AL-амилоидозом, гиперурикемией, частыми инфекциями мочевых путей, гиперпродукцией белка Бенс-Джонса, приводящего к повреждению почечных канальцев. При миеломной болезни может развиться синдром Фанкони - почечный ацидоз с нарушением концентрирования и подкисления мочи, потерей глюкозы и аминокислот.
Миеломная болезнь сопровождается анемией, снижением продукции эритропоэтина. За счет выраженной парапротеинемии происходит значительный рост СОЭ (до 60-80 мм/ч), увеличение вязкости крови, нарушение микроциркуляции. При миеломной болезни развивается иммунодефицитное состояние, повышается восприимчивость к бактериальным инфекциям. Уже в начальном периоде это приводит к развитию пневмонии, пиелонефрита, имеющих в 75% случаев тяжелое течение. Инфекционные осложнения являются одними из ведущих прямых причин летальности при миеломной болезни.
Синдром гипокогуляции при миеломной болезни характеризуется геморрагическим диатезом в виде капиллярных кровоизлияний (пурпуры) и синяков, кровотечений из слизистых десен, носа, пищеварительного тракта и матки. Солитарная плазмоцитома возникает в более раннем возрасте, имеет медленное развитие, редко сопровождается поражением костного мозга, скелета, почек, парапротеинемией, анемией и гиперкальциемией.
Диагностика миеломной болезни
При подозрении на миеломную болезнь проводится тщательный физикальный осмотр, пальпацией болезненных участков костей и мягких тканей, рентгенография грудной клетки и скелета, лабораторные исследования, аспирационная биопсия костного мозга с миелограммой, трепанобиопсию. Дополнительно в крови определяют уровни креатинина, электролитов, C-реактивного белка, b2-микроглобулина, ЛДГ, ИЛ-6, индекса пролиферации плазмоцитов. Проводится цитогенетическое исследование плазматических клеток, иммунофенотипирование мононуклеарных клеток крови.
При множественной миеломе отмечается гиперкальциемия, увеличение креатинина, снижение Hb <100 г/л, индекс пролиферации >1%.. При плазмоцитозе >30% в отсутствии симптомов и костной деструкции (или ее ограниченном характере) говорят о вялотекущей форме заболевания.
Главными диагностическими критериями миеломной болезни служат атипическая плазматизация костного мозга >10-30%; гистологические признаки плазмоцитомы в трепанате; присутствие плазматических клеток в крови, парапротеина в моче и сыворотке; признаки остеолиза либо генерализованного остеопороза. Рентгенография грудной клетки, черепа и таза подтверждает наличие локальных участков разрежения костной ткани в плоских костях.
Важным этапом является дифференциация миеломной болезни с доброкачественной моноклональной гаммапатией неопределенного генеза, макроглобулинемией Вальденстрема, хронической лимфолейкемией, неходжкинской лимфомой, первичным амилоидозом, костными метастазами рака толстой кишки, легких, остеодистрофией и др.
Лечение и прогноз миеломной болезни
Лечение миеломной болезни начинают сразу после верификации диагноза, что позволяет продлить жизнь больного и повысить ее качество. При вялотекущей форме возможна выжидательная тактика с динамическим наблюдением до нарастания клинических проявлений. Специфическая терапия миеломной болезни проводится при поражении органов-мишеней (т. н. CRAB - гиперкальциемии, почечная недостаточности, анемии, костной деструкции).
Основной метод лечения множественной миеломы – длительная моно- или полихимиотерапия с назначением алкилирующих препаратов в сочетании с глюкокортикоидами. Полихимиотерапия чаще показана при II, III стадиях заболевания, I стадии протеинемии Бенс-Джонса, прогрессировании клинической симптоматики.
После лечения миеломной болезни рецидивы проявляются в течение года, каждая последующая ремиссия менее достижима и короче предыдущей. Для удлинения ремиссии обычно назначаются поддерживающие курсы препаратов a-интерферона. Полная ремиссия достигается не более чем в 10% случаев.
У молодых пациентов в первый год выявления миеломной болезни после курса высокодозированной химиотерапии проводится аутотрансплантации костного мозга или стволовых клеток крови. При солитарной плазмоцитоме применяется лучевая терапия, обеспечивающая многолетнюю ремиссию, при неэффективности назначается химиотерапия, хирургическое удаление опухоли.
Симптоматическое лечение миеломной болезни сводится к коррекции электролитных нарушений, качественных и реологических показателей крови, проведению гемостатического и ортопедического лечения. Паллиативное лечение может включать болеутоляющие средства, пульс-терапию глюкокортикоидами, лучевую терапию, профилактику инфекционных осложнений.
Прогноз миеломной болезни определяется стадией заболевания, возрастом больного, лабораторными показателями, степенью почечной недостаточности и костных поражений, сроками начала лечения. Солитарная плазмоцитома часто рецидивирует с трансформацией во множественную миелому. Самый неблагоприятный прогноз при III Б стадии миеломной болезни - со средней продолжительностью жизни 15 месяцев. При III А стадии она составляет 30 месяцев, при II и I А, Б стадии - 4,5-5 лет. При первичной резистентности к химиотерапии выживаемость составляет менее 1 года.
лечение, симптомы, стадии, прогноз жизни, виды и причины
Миелома – это патология крови, имеющая злокачественный характер. Развивается болезнь в костном мозге из переродившихся клеток крови. Заболевание относят к парапротеинемическим гемобластозам. Онкологический процесс сопровождается повышенным продуцированием атипичных белков иммуноглобулина. Встречается миелома достаточно редко, чаще страдают люди с тёмным оттенком кожи. Выявить болезнь на начальном этапе сложно, поэтому лечение часто начинается уже в запущенной стадии.
Характеристика заболевания
Миелома характеризуется злокачественным процессом активного разрастания в полости спинного мозга моноклональных плазмоцитов, продуцирующих патологический белок – парапротеин. Болезнь представляет собой непрекращающееся созревание и перерождение В-лимфоцитов в плазмоциты. Плазмоцит – это клетка, секретирующая иммуноглобулин. При миеломе моноклональные плазмоциты не погибают, а продолжают размножаться. Увеличение количества патогенов перемещается в костный мозг, что провоцирует снижение основных элементов крови.
Атипичные иммуноглобулины проникают в ткани других органов, накапливаясь в межклеточном пространстве. В первую очередь, патогены накапливаются в тканях почек, печени, селезенки и т.д. – органах с повышенным кровоснабжением.
Миеломная болезнь связана с замещением здоровых клеток атипичными иммуноглобулинами. Патогенез патологических плазмоцитов с выработкой биологически активных веществ вызывает развитие следующих эффектов:
- повышается уровень остеокластов, что провоцирует ломкость и хрупкость костей позвоночника, конечностей и т.д.;
- снижаются защитные функции организма;
- увеличивается уровень эластичных волокон с фиброгенами, что приводит к постоянному образованию капиллярных кровотечений и синяков;
- печёночные клетки активно разрастаются, провоцируя снижение свёртываемости крови;
- нарушенный белковый состав вызывает заболевания почек.
Проявления миеломы
При миеломной болезни рост моноклональных плазмоцитов не контролируется и их уровень постоянно увеличивается. Из-за этого процесса миелома относится к злокачественным патологиям крови – гемобластозам.
Возникает заболевание обычно у взрослых людей после 40 лет. У мужчин болезнь диагностируется чаще, чем у женщин. Опухоль растёт медленно – до появления первых симптомов может пройти более 20 лет. После постановки диагноза, по наличию сопутствующей симптоматики человек живет в среднем в пределах 2 лет. Поэтому миелома часто воспринимается как рак крови.
Код по МКБ-10 у патологии С90 «Множественная миелома и злокачественные плазмоклеточные новообразования». Определить болезнь можно по наличию белков класса IgE, характеризуется присутствием Е-миеломы.
Разновидности миеломы
Классификация миеломной болезни основывается на структурном составе опухоли с расположением атипичных патогенов в зоне костного мозга.
В зависимости от количества очагов поражения различают формы:
- Солитарная форма определяется единичным очагом в любом участке кости с костным мозгом или на ткани лимфатического узла, что является главным отличием от множественной миеломы.
- Множественная миелома отличается формированием нескольких очагов поражения с наличием костного мозга. Встречается чаще всего в области лопаток, ребер, костях черепа, в кистях, ногах и т.д.
Обычно диагностируется поражение организма множественной патологией. Многочисленная концентрация патогенных новообразований в организме имеет схожие признаки проявления с солитарной.
Проявления множественной миеломы в костях
В зависимости от клеточной структуры выделяют виды:
- Плазмоклеточная миелома отличается высоким уровнем зрелых плазмоцитов, вырабатывающих парапротеин. Патология развивается медленно, но постоянный процесс выработки белка затрудняет курс терапии. Плазматический миеломатоз распространяется на другие органы и системы.
- Плазмобластной тип характеризуется преобладанием плазмобластов, секретирующих белок в незначительном объёме. Дифференциальная патология отличается быстрым ростом и легко поддаётся терапии.
- Полиморфноклеточный и мелкоклеточный вид отличаются разрастанием плазмоцитов на ранних сроках формирования болезни. Считаются самыми опасными формами по степени роста и распространения в организме.
При множественной патологии различают диффузную и диффузно-очаговую форму.
Согласно иммунохимическим признакам вырабатываемых парапротеинов различают:
- заболевание лёгких цепей – миелома Бенс-Джонса;
- с высоким содержанием определенного типа белка (А, G и M-градиент) – миеломы A, G и M;
- несекретирующая форма;
- диклоновый вид;
- миелома М.
Болезнь протекает в 3 стадии:
- на 1 стадии обычно признаки отсутствуют;
- 2 стадия характеризуется появлением выраженных симптомов;
- на 3 стадии наблюдается распространение атипичных клеток в других органах.
Признаки заболевания
На начальном этапе болезнь развивается скрытно – выраженная клиника отсутствует. При раке клетки постепенно распространяются по организму, поражая внутренние полости плоских костей – зону лопаток, позвонков и черепа, а также трубчатые кости.
В медицинской практике есть примеры диагностирования миелосаркомы – онкологического процесса, формируемого тельцами белого кровотока. При дальнейшем развитии на поверхности костей появляются наросты овальной формы с мягкой эластичной консистенцией, что приводит к разрушению костной структуры.
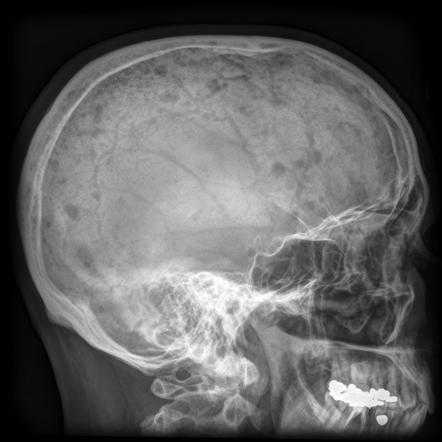
Разрушение костной структуры миеломой
В основном присутствуют следующие симптомы миеломы:
- нарушения в работе органов пищеварения;
- температура тела постоянно меняется – может подняться до термальных показаний и сразу снизиться;
- мышечная слабость на фоне быстрой утомляемости;
- показатели основных элементов крови характеризуют признаки анемии;
- наблюдаются частые болезни инфекционного характера;
- болевые синдромы в области мягких тканей с чувством дискомфорта;
- частый сердечный ритм – 100-120 ударов в минуту;
- в зоне подреберья присутствует чувство тяжести;
- сильные боли в области головы;
- гиперкальциемия позвонка приводит к внутренним изменениям структуры;
- миеломаляция развивается, когда дифференцированная опухоль сдавливает соседние ткани;
- нефропатия развивается при поражении почечных клеток.
При появлении первых симптомов болезни нужно обратиться к врачу и пройти обследование организма, чтобы определить тип патологии. Лечение на начальном этапе формирования гарантирует положительный эффект и быстрое выздоровление.
Причины появления патологии
Причины возникновения опухоли врачам точно не известны. Считается, что болезнь передается по наследству. Спровоцировать выработку атипичных патогенов могут следующие факторы:

- пожилой возраст пациента;
- наследственная предрасположенность;
- воздействие радиоактивных веществ;
- взаимодействие с химическими соединениями и канцерогенными веществами;
- болезни инфекционного характера;
- стрессовое состояние;
- генетические нарушения;
- заболевания крови – гепатит, анемия.
Вызвать структурные изменения в костном мозге может любой фактор внутренних изменений организма или влияние внешних признаков.
Диагностика заболевания
Чтобы поставить точный диагноз, пациенту рекомендуется лабораторная и инструментальная диагностика организма. Тлеющая болезнь в области спинного мозга может протекать длительное время бессимптомно. Если выявить миелому на ранних сроках, можно вылечиться быстрее и полностью.
Врач для обследования больного использует лабораторные и рентгенологические методы:
- проводится общий осмотр, собирается история болезни и полный анамнез;
- общий анализ крови при миеломе выявляет высокий уровень СОЭ с пониженным гемоглобином, тромбоцитозом, эритроцитов и альбумином;
- анализ мочи показывает повышенное содержание кальция и белка;
- рентген назначается для исследования структурных изменений костей;
- компьютерная (КТ) и магнитно-резонансная томография (МРТ) дают детальную информацию патологии;
- назначается процедура трепанобиопсии костного мозга с последующим проведением цитологического исследования.
Особое внимание уделяется количественному уровню иммуноглобулина в составе крови. На КТ можно определить степень поражения других органов. Болезнь по симптоматике часто выглядит как рак крови, поэтому врачи более тщательно исследуют организм больного с исключением возможных патологий.

Лечение болезни
Лечит болезнь гематолог в условиях стационара, и поддерживая контроль состояния пациента. Миелома и болезнь Вальденстрема считаются родственными, но с наличием серьёзных различий. Обе патологии успешно лечатся в Германии, Израиле и в России лучшими гематологическими центрами. Эффективным методом терапии патологии является пересадка костного мозга – проводится с использованием донорских стволовых клеток.
За опухолью на начальном этапе врачи предпочитают просто наблюдать, не используя терапевтические процедуры. Пациент регулярно сдает кровь и мочу на исследование состава на предмет патологических изменений.
При появлении выраженных симптомов болезни применяется химиотерапия с использованием лекарственных препаратов из группы цитостатиков. Процедура может быть стандартной или высокодозной. Часто используются следующие препараты – Мелферан, Циклофосфан, Карфилзомиб, Сарколизин, Бортезомиб и Леналидомид. Для больных в возрасте 65 лет применяется лекарство – Алкеран, Преднизолон, Циклофосфан или Винкристин. Костная миелома эффективно лечится с использованием бисфосфонатов – Аредией, Бондронатом и Бонефосом.
Облучение гамма-лучами рекомендуется при наличии болевых синдромов или диагнозе костной патологии с присутствием серьезных очагов разрушений, в курсе терапии солитарной миеломы и во время последней стадии, в качестве паллиативного метода. Дополнительно назначают Дексаметазон.
Иммунотерапия заключается в приеме альфа2-интерферона большими дозами на протяжении нескольких лет – это позволяет предотвратить нежелательные последствия и рецидив. При диагнозе почечной недостаточности применяются диуретики, специальное питание и плазмаферез (переливание крови). Процедура гемодиализа – очищенная лимфома обогащается необходимыми микроэлементами. Антибиотики требуются при наличии воспалительных процессов.
Хирургическое вмешательство используется во время поражений позвоночника, нервных окончаний и кровеносных сосудов. Также может применяться для фиксации скелетных костей при переломах.
Рекомендуется выполнять все клинические рекомендации лечащего врача – это позволит предотвратить тяжелые осложнения и остановить онкологический процесс.
Диета
Для положительного эффекта в процессе терапевтических процедур пациенту назначается специальная диета. Сбалансированный рацион питания снимает излишнюю нагрузку с органов пищеварительного тракта и восполняет витаминный дисбаланс.
Больному рекомендуется исключить из рациона:
- сладкие мучные продукты;
- выпечку из белой муки;
- жирную и жареную пищу на растительном масле;
- сладости на основе шоколада;
- супы на бульоне из жирных сортов мяса;
- маринованые и копчёные продукты;
- блюда из бобовых, перловки и пшена;
- молоко с кисломолочными продуктами;
- сладкие газированные напитки с квасом и соки из тетрапака.

Питаться рекомендуется часто и маленькими порциями. На фоне лейкоцитарной нормы можно употреблять варёные куриные яйца, рыбу, говядину и кролика с курицей в отварном виде. Печень можно тушить с небольшим количеством сметаны, каши на воде, овощи варёные или на пару и вчерашний хлеб.
Пониженный лейкоцитарный ряд разрешает употребление рисовой каши без молока, суп из риса на бульоне из нежирных сортов мяса, продукты с высоким содержанием кальция и витаминов В и С.
Во время курсов химиотерапии нужно поддерживать норму потребления жидкости на уровне 3 литров – ягодные компоты, кисели, отвар из ягод шиповника, зелёный чай.
Правильный и сбалансированный рацион питания позволяет увеличить продолжительность жизни больного.
Прогноз терапии
Сколько проживет конкретный пациент, точно сказать не сможет ни один врач. На процент выживаемости влияет ряд факторов – стадия и тип патологии, физическое состояние больного на фоне психологического настроя.
Прогноз жизни в среднем составляет от 3 до 5 лет. В каждом случае срок индивидуален. Большую роль играет самочувствие пациента и процесс терапии – правильные и своевременные процедуры увеличивают срок жизни.
Врачи советуют обращаться в поликлинику при появлении любых подозрительных симптомов – это гарантирует раннее обнаружение болезни и полное выздоровление с предотвращением негативных последствий.
Миеломная болезнь - Виды рака
Что такое миеломная болезнь?
Это опухолевое заболевание, возникающее из плазматических клеток крови (подтип лейкоцитов, т.е. белых кровяных телец). У здорового человека эти клетки участвуют в процессах иммунной защиты, вырабатывая антитела. При миеломной болезни (ее еще называют миеломой) в костном мозге и в костях накапливаются измененные плазматические клетки, что нарушает образование нормальных клеток крови и структуру костной ткани. Иногда можно услышать о миеломе костей, миеломной болезни позвоночника, почек или крови, но это не совсем верные названия. Миеломная болезнь уже подразумевает поражение кроветворной системы и костей.
Классификация миеломной болезни
Болезнь неоднородна, можно выделить следующие варианты:
-
моноклональная гаммапатия неясного генеза - это группа заболеваний, при которых избыточное количество В-лимфоцитов (это клетки крови, которые участвуют в иммунных реакциях) одного вида (клона) вырабатывают аномальные иммуноглобулины разных классов, которые накапливаются в разных органах и нарушают их работу (очень часто страдают почки).
-
лимфоплазмацитарная лимфома (или неходжкинская лимфома), при которой очень большое количество синтезирующихся иммуноглобулинов класса М повреждает печень, селезенку, лимфоузлы.
-
плазмацитома бывает двух видов: изолированная (поражает только костный мозг и кости) и экстрамедуллярная (накопление плазматических клеток происходит в мягких тканях, например, в миндалинах или носовых пазухах). Изолированная плазмацитома костей в некоторых случаях переходит во множественную миелому, но не всегда.
-
Множественная миелома составляет до 90% всех случаев заболевания и обычно затрагивает несколько органов.
Также выделяют:
-
асимптоматическую (тлеющую, бессимптомную миелому)
-
миелому с анемией, поражением почек или костей, т.е. с симптомами.
Код миеломы по МКБ-10: С90.
Стадии миеломной болезни
Стадии определяют в зависимости от количества в сыворотке крови бета-2 микроглобулина и альбумина.
1 стадия миеломы: уровень бета-2 микроглобулина менее 3,5 мг/л, а уровень альбумина равен 3,5 г/дл или более.
2 стадия миеломы: бета-2 микроглобулин колеблется между 3,5 мг/л и 5, 5 мг/л или же уровень альбумина ниже 3,5, тогда как бета-2 микроглобулин ниже 3,5.
3 стадия миеломы: уровень бета-2 микроглобулина в сыворотке составляет более 5,5 мг/л.
Причины и патогенез миеломной болезни
Причины миеломы неизвестна. Есть ряд факторов, повышающих риск заболеть:
-
Возраст. До 40 лет миеломной болезнью почти не болеют, после 70 лет риск развития заболевания значительно повышен
-
Мужчины болеют чаще женщин
-
У людей с черным цветом кожи риск миеломы в два раза выше, чем у европейцев или азиатов
-
Имеющаяся моноклональная гаммапатия. У 1 из 100 человек гаммапатия трансформируется в множественную миелому
-
Семейная история заболевания миеломой или гаммапатией
-
Патология иммунитета (ВИЧ или применение лекарств, подавляющих иммунитет)
-
Воздействие радиации, пестицидов, удобрений
Костный мозг в обычных условиях вырабатывает строго определенное количество В-лимфоцитов и плазматических клеток. При миеломной болезни их выработка выходит из-под контроля, костный мозг заполняется аномальными плазматическими клетками, а образование нормальных лейкоцитов и эритроцитов снижается. При этом вместо антител, полезных в борьбе с инфекциями, такие клетки производят белки, способные повреждать почки.
Симптомы и признаки миеломной болезни
Признаки, которые помогут заподозрить миелому:
-
Боль в костях, особенно в ребрах и позвоночнике
-
Патологические переломы костей
-
Частые, повторяющиеся случаи инфекционных заболеваний
-
Выраженная общая слабость, постоянная усталость
-
Потеря веса
-
Постоянная жажда
-
Кровотечения из десен или носовые, у женщин - обильные менструации
-
Головная боль, головокружение
-
Тошнота и рвота
-
Зуд кожи
Диагностика миеломной болезни
Поставить диагноз бывает сложно, так как при миеломной болезни нет какой-то явной опухоли, которую можно заметить, а иногда заболевание вообще протекает без каких-либо симптомов.
Диагностикой миеломной болезни обычно занимается врач-гематолог. Во время расспроса врач выявляет основные симптомы заболевания у данного пациента, выясняет, нет ли кровотечений, боли в костях, частых простуд. Затем проводят дополнительные исследования, необходимые для точной постановки диагноза и определения стадии болезни.
-
Клинический анализ крови при миеломе часто указывает на увеличение вязкости крови и повышение скорости оседания эритроцитов (СОЭ). Нередко снижено количество тромбоцитов и эритроцитов, гемоглобина.
-
В результатах анализа крови на электролиты часто повышен уровень кальция; по данным биохимического анализа увеличено количество общего белка, определяются маркеры нарушения функции почек - высокие цифры мочевины, креатинина.
-
Анализ крови на парапротеин проводят для оценки типа и количества аномальных антител (парапротеинов).
-
В моче часто определяют патологический белок (белок Бенс-Джонса), который представляет собой моноклональные легкие цепи иммуноглобулинов.
-
На рентгенограмме костей (черепа, позвоночника, бедренных и тазовых костей) видны характерные для миеломы повреждения.
-
Пункция костного мозга - самый точный способ диагностики. Тонкой иглой берут кусочек костного мозга, обычно прокол делают в области грудины или кости таза. Затем полученный изучают под микроскопом в лаборатории на предмет перерожденных плазматических клеток и проводят цитогенетическое исследование для выявления изменений в хромосомах.
-
Компьютерная томография, магнитно-резонансная томография, ПЭТ-сканирование позволяют выявить участки повреждения в них.
Способы лечения миеломной болезни
В настоящее время используют разные методы лечения, прежде всего лекарственную терапию, при которой препараты применяют в разных комбинациях.
-
Таргетная терапия с использованием лекарства (бортезомиб, карфилзомиб (не зарегистрирован в России), которые за счет влияния на синтез белков вызывают гибель плазматических клеток.
-
Терапия биологическими препаратами, такие как талидомид, леналидомид, помалидомид, стимулируют собственную иммунную систему бороться с опухолевыми клетками.
-
Химиотерапия циклофосфаном и мелфаланом, которые тормозят рост и приводят к гибели быстрорастущих клеток опухоли.
-
Кортикостероидная терапия (дополнительное лечение, которое усиливает эффект основных препаратов).
-
Бисфосфонаты (памидронат, золендроновая кислота) назначают для повышения плотности костной ткани.
-
Обезболивающие, в том числе наркотические анальгетики, применяют при сильных болях (очень частая жалоба при миеломной болезни), для облегчения состояния пациента применяют хирургические методы и лучевая терапия.
Хирургическое лечение требуется, например, для фиксации позвонков с помощью пластин или других приспособлений, так как происходит разрушение костной ткани, в том числе позвоночника.
После проведения химиотерапии часто проводят пересадку костного мозга, при этом наиболее эффективной и безопасной является аутологичная трансплантация стволовых клеток костного мозга, Для осуществления этой процедуры проводят забор стволовых клеток красного костного мозга. затем назначают химиотерапию (как правило, высокими дозами противоопухолевых препаратов), которая уничтожает раковые клетки. После окончания полного курса лечения делают операцию по пересадке забранных ранее образцов, и в результате начинают расти нормальные клетки красного костного мозга.
Некоторые формы заболевания (прежде всего “тлеющая” меланома) не требуют срочного и активного лечения. Химиотерапия вызывает тяжелые побочные эффекты и в некоторых случаях - осложнения, а эффекты на течение болезни и прогноз при бессимптомной “тлеющей” миеломной болезни сомнителен. В таких случаях проводят регулярное обследование и при первых признаках обострения процесса начинают лечение. План контрольных исследований и регулярность их проведения врач устанавливает индивидуально для каждого пациента, и очень важно соблюдать эти сроки и все рекомендации врача.
Осложнения миеломной болезни
Сильные боли в костях, требующие назначения эффективных обезболивающих средств
Почечная недостаточность с необходимостью гемодиализа
Частые инфекционные заболевания, в т.ч. воспаление легких (пневмонии)
Истончение костей с переломами (патологические переломы)
Анемия, требующая переливания крови
Прогноз при миеломной болезни
При “тлеющей” миеломе заболевание может не прогрессировать десятки лет, но необходимо регулярное наблюдение у врача, чтобы вовремя заметить признаки активизации процесса, при этом появление очагов разрушения костей или увеличение в костном мозге количества плазматических клеток выше 60% говорит об обострении заболевания (и ухудшении прогноза).
Выживаемость при миеломе зависит от возраста и общего состояния здоровья. В настоящее время в целом прогноз стал оптимистичнее, чем еще 10 лет назад: 77 из 100 больных миеломой человек будут жить как минимум год, 47 из 100 - как минимум 5 лет, 33 из 100 - как минимум 10 лет.
Причины смерти при миеломной болезни
Чаще всего к смерти приводят инфекционные осложнения (например, пневмония), а также фатальные кровотечения (связанные с низким количеством тромбоцитов в крови и нарушениями свертываемости), переломы костей, тяжелая почечная недостаточность, тромбоэмболия легочной артерии.
Питание при миеломной болезни
Рацион при миеломе должен быть разнообразным, содержать достаточное количество овощей и фруктов. Рекомендуют уменьшить потребление сладостей, консервов и готовых полуфабрикатов. Специальной диеты можно не придерживаться, но так как миеломе часто сопутствует анемия, то желательно регулярно есть продукты, богатые железом (постное красное мясо, сладкий перец, изюм, брюссельская капуста, брокколи, манго, папайя, гуава).
В одном из исследований было продемонстрировано, что употребление куркумы предупреждает резистентность к химиотерапии. Исследования на мышах показали, что куркумин может замедлять рост раковых клеток. Также добавление в пищу куркумы во время химиотерапии может несколько облегчить тошноту и рвоту.
Все изменения в диете нужно согласовывать с лечащим врачом, особенно во время химиотерапии.
что это такое, симптомы и диагностика, лечение, диета
Миеломная болезнь (множественная миелома) – это тяжелое раковое заболевание крови, которое характеризуется бесконтрольным делением плазматических клеток, ответственных за иммунитет. Они постепенно накапливаются в костном мозге и утрачивают свои защитные качества. В результате возникают боли в костях и позвоночнике, патологические переломы, быстрая утомляемость, слабость и почечная недостаточность.
Общее описание
На сегодняшний день в мире насчитывается почти миллион людей с таким диагнозом. В Российской Федерации от миеломы ежедневно умирает в среднем 6 человек. В группе риска находятся лица пожилого возраста, однако в последние годы патология все чаще поражает молодых людей. Более 30% пациентов умирают, не достигнув 65 лет.
Еще совсем недавно, в XX столетии, больные с множественной миеломой жили не более трех лет после ее выявления. Сейчас все изменилось, и продолжительность жизни увеличилась почти вдвое. В развитых странах, где применяются высокотехнологичные средства лечения, этот срок еще больше и составляет 15-20 лет.
Суть заболевания
Плазматические клетки вырабатывают иммунные антитела и представляют собой, по сути, лейкоциты, образованные из В-лимфоцитов. Они находятся в костном мозге, лимфоузлах, кишечнике и миндалинах. В норме количество плазмоцитов не превышает 5% от общего числа клеток костного мозга. Если эта цифра больше 10%, то можно говорить о развитии патологии.
Основной функцией плазматических клеток является синтез иммуноглобулинов для иммунной защиты в биологических жидкостях: крови, лимфе и слюне. Только за одну секунду ими производится несколько сотен антител-иммуноглобулинов.
Когда на одном из этапов созревания В-лимфоцитов происходит сбой, вместо плазматической образуется миеломная клетка, обладающая злокачественными свойствами. Свое название она получила в связи с тем, что патологический процесс развивается в основном в костном мозге.
Все другие миеломные клетки происходят из единственной мутировавшей клетки, которая активно размножалась. Их скопление носит название плазмоцитомы и может обнаруживаться в костях, мышцах.
Опухолевая клетка формируется в костном мозге и прорастает в кость, где начинает активно клонироваться. Их количество быстро растет, и патологические иммуноглобулины – парапротеины – проникают в кровь. Парапротеин не участвует в работе иммунитета, а откладывается в различных тканях. Поэтому его можно обнаружить в анализах крови.
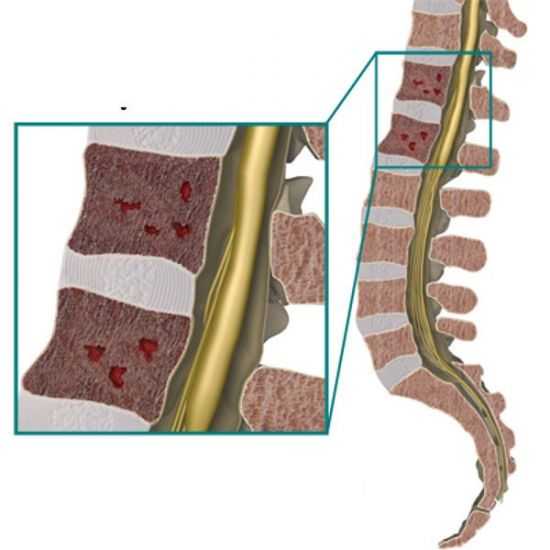
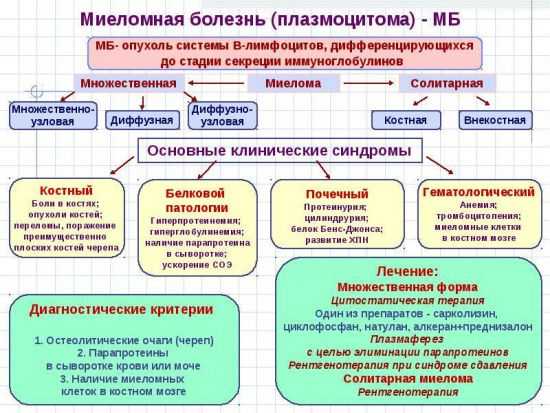
При миеломе в костях и позвонках образуются пустоты разной величины и локализации
Находясь внутри костной ткани, злокачественные клетки стимулируют работу остеокластов, которые разрушают хрящи и кости, оставляя лишь пустоту на их месте. Кроме этого, они выделяют специфические информационные молекулы – цитокины. Данные вещества крайне негативно влияют на здоровье, поскольку:
- способствуют размножению миеломных клеток. Чем больше их становится, тем скорее образуются новые патологические очаги;
- подавляют функцию иммунной системы, которая не может бороться с опухолевыми клетками и остается беззащитной перед бактериальными инфекциями;
- стимулируют остеокласты – разрушители костной ткани. Кости слабеют и могут ломаться даже от незначительного воздействия;
- активизируют образование фибробластов, продуцирующих эластин и фибриноген. В результате кровь сгущается, на теле появляются синяки и кровоподтеки;
- вызывают рост гепатоцитов – печеночных клеток, из-за чего нарушается выработка протромбина и фибриногена, и ухудшается кровесвертывающая способность;
- изменяют белковый обмен, что приводит к повреждению почек. Особенно ярко этот симптом выражен при миеломе Бенс-Джонса.
Читайте также:
Виды и классификация
По виду и масштабности опухолевого инфильтрата миелома бывает локальной узловой – солитарная плазмоцитома – и генерализованной – множественная миелома. Наиболее часто встречается плазмоцитома кости, в более редких случаях обнаруживается внекостная (экстрамедуллярная) миелома.
При костной плазмоцитоме наблюдаются одиночные пустоты в кости без проникновения опухолевых клеток в костный мозг. Внекостные плазмоцитомы поражают лимфоидную ткань.
Генерализованная миелома крови более распространена и поражает красный костный мозг плоских костей, позвонков и верхних (более близких к туловищу) отделов трубчатых костей конечностей.
Существует несколько форм множественной миеломы:
- множественно-узловатая;
- диффузно-узловатая;
- диффузная.
С учетом типа опухолевых клеток миелома костей может быть:
- плазмоцитарной;
- плазмобластной;
- полиморфно-клеточной;
- мелкоклеточной.
Миеломные клетки синтезируют разные типы парапротеинов, и по данному признаку миеломы делятся на несколько вариантов:
- несекретирующий;
- диклоновый;
- миелому Бенс-Джонса;
- G-, A-, M- миеломы.
Чаще других встречаются G- и A-миеломы, миелома Бенс-Джонса, на их долю приходится 75, 20 и 15% соответственно.
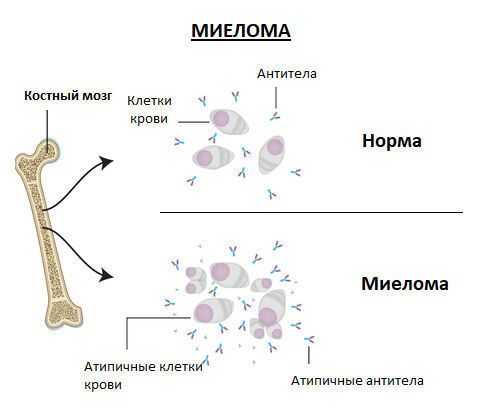
Миелома – это беспорядочное и бессистемное деление клеток крови
Миеломная болезнь развивается в три стадии, которые отличаются между собой массой опухоли.
Симптомы
Клиническая картина миеломы зависит от ее стадии. Около 10% случаев имеют скрытую симптоматику из-за отсутствия синтеза парапротеинов. Заболевание развивается медленно, с момента появления первых злокачественных клеток может пройти не один десяток лет, прежде чем появятся типичные признаки.
Сразу после возникновения симптомов течение болезни многократно ускоряется, и всего за 2 года она может привести к летальному исходу при отсутствии лечения. Наибольшему поражению подвергаются кости, почки и иммунитет, и наблюдается ряд характерных проявлений:
- боль в костях, обусловленная образованием полостей и раздражением болевых рецепторов, которыми весьма богата костная ткань. Особенно сильно кости болят при повреждении надкостницы;
- болевые ощущения в области сердца, суставов и мышцах связаны с тем, что в данных структурах накапливаются патологические белковые отложения. Из-за них нарушается работа органов, а чувствительные рецепторы реагируют болью;
- патологические переломы возникают как следствие разрежения костей и развития остеопороза. Кости приобретают несвойственную им хрупкость и могут сломаться даже от несильного толчка. Самыми уязвимыми являются бедренные кости, ребра и позвонки;
- иммунитет снижается вследствие сбоя в работе костного мозга, поскольку он секретирует мало лейкоцитов, и уменьшения числа нормальных иммуноглобулинов. В связи с отсутствием качественной защиты от инфекций человек чаще и дольше болеет ангиной, бронхитом или гайморитом. Сложность состоит в том, что эти вторичные болезни очень трудно поддаются лечению;
- избыток кальция, который поступает из разрушенных костей в кровь, вызывает задержку стула, боли в животе, тошноту, усиленное мочеотделение, нервные реакции, слабость и вялость;
- быстрая утомляемость и снижение концентрации внимания за счет уменьшения концентрации гемоглобина. При физических нагрузках учащается сердечный ритм, появляется одышка, головная боль, и бледнеет кожа.
Работа почек нарушается из-за кальциевых отложений в протоках и образования камней. Негативно влияет на почки нарушение белкового обмена: парапротеины, продуцируемые миеломными клетками, тоже откладываются в тканях почек. Орган сморщивается, возникает нефросклероз, отток мочи затрудняется, поскольку моча застаивается в почечных лоханках. Характерно, что при этом нет отеков, и не повышается артериальное давление.
Одним из симптомов миеломы является нарушение свертываемости крови и повышение ее вязкости, что способно привести к формированию тромбов. Из-за уменьшения концентрации тромбоцитов – тромбоцитопении – возможны внезапные кровотечения из носа или десен. При повреждении мелких кровеносных сосудов возникают подкожные кровоизлияния, и образуются синяки.
ВАЖНО: термины «миелома кожи» или «миелома почек» не вполне корректны, так как содержат характеристику, уточняющую местонахождение опухоли. Однако миелома всегда поражает костный мозг и кость, в которой он содержится. Подобное уточнение можно сравнить с выражением «масло масляное», описывающее избыточность определений.
Диагностика
Диагностика миеломной болезни начинается с опроса и осмотра пациента. Врач выясняет, как давно появились симптомы – боль в костях, утомляемость, кровотечения и синяки на коже. В ходе осмотра выявляется локализация опухоли, фиксируется частый пульс, бледность кожи, которая является следствием анемии.
Затем назначаются лабораторные и инструментальные исследования – общий и биохимический анализы крови, общий анализ мочи, рентген, миелограмма (трепанобиопсия), спиральная компьютерная томография (СКТ).
Трепанобиопсия проводится на специальном приборе – трепане – или с помощью иглы Кассирского. Процедура заключается в проколе грудины или подвздошной кости, когда извлекают биоматериал – фрагмент костного мозга. Его исследуют под микроскопом, выявляя стадию и тип болезни.
СКТ представляет собой исследование, результаты которого показывают локализацию разрушенных костей, поражение мягких тканей, деформирование костей и позвоночника, а также защемление спинного мозга поврежденными позвонками.
Одним из самых точных диагностических критериев являются лабораторные маркеры, которые могут обнаруживаться в крови или моче. В зависимости от вида миеломы это могут быть парапротеины IgG, IgA, IgD, IgE, бета-2 иммуноглобулин.
Таким образом, при обследовании выявляются очаги миеломы, и оценивается ее распространенность.
Лечение
Лечение миеломной болезни может включать химио- и радиотерапию, хирургическое иссечение пораженной кости (при единичных плазмоцитомах) и трансплантацию костного мозга/стволовых клеток. Однако основным методом была и остается химиотерапия, которая проводится либо с помощью одного препарата (монотерапия), либо посредством комбинации нескольких средств.
В монохимиотерапии используется Мелфалан, Циклофосфамид и Леналидомид. Эффективность первых двух лекарств составляет около 50%, Леналидомид на 10% эффективнее, поскольку вызывает ответ примерно у 60% пациентов.

Существует 2 наиболее действенных схемы полихимиотерапии – VAD и VBMSP. В схему VAD входят Винкристин, Адриамицин и Дексаметазон. VBMSP – это сочетание Кармустина, Винкристина, Циклофосфамида, Мелфалана и Преднизолона.
ВАЖНО: стероидные средства – Преднизолон и Дексаметазон – применяются для снижения риска развития побочных действий химиопрепаратов. Они также помогают предотвратить избыток кальция в плазме крови.
По достижении стойкой ремиссии назначают Интерферон Альфа, который пациент принимает трижды в неделю в дозировке 3 млн ЕД. Так как химиотерапия замедляет процесс кровеобразования, периодически делают вливания с тромбоцитной, лейкоцитной и эритроцитной массой.
Более чем в 40% случаев исчезают абсолютно все симптомы миеломной болезни, у половины больных их выраженность существенно снижается. Оставшиеся 10% приходятся на людей, которым полихимиотерапия помогла лишь на короткое время. Рецидивы обусловлены разнообразным клеточным составом опухоли: одни из клеток гибнут под действием лекарств, а другие остаются резистентными, и зарождается новый опухолевый очаг. При рецидивирующей миеломе применяются более сильные препараты.
Обезболивание
Выбор анальгетиков зависит от интенсивности боли. При слабовыраженном болевом синдроме назначаются нестероидные противовоспалительные препараты (НПВП) на основе Ибупрофена или Индометацина, а также Спазган и Седалгин.
Болевые ощущения умеренной силы снимают с помощью НПВП в сочетании с опиоидными (наркотическими) анальгетиками – Кодеином и Дигидрокодеином, Трамундином, Трамадолом, Просидолом, Дигидрокодеином.
Если боль очень сильная, выписывают сильнодействующие опиоиды – Морфин, Омнопон, Налоксон, Бупренорфин, Дюрагезик.
Хороший болеутоляющий эффект дают такие процедуры, как электросон и магнитотурботрон. Воздействие низкочастотного магнитного поля не только снижает интенсивность воспаления и боли, но и тормозит размножение злокачественных клеток, повышает иммунитет и активизирует естественную антиопухолевую защиту.
Длительность электросна может составлять от получаса до полутора часов. Это помогает уменьшить чувствительность к боли и успокаивает.
Для нормализации кальциевого обмена используется Кальцитонин, Ибандроновая кислота, Преднизолон, витамин D, Метандростенолон. Наладить работу почек можно с помощью Хофитола, Ретаболила, Цитрата Натрия, Праозина, Каптоприла.
ВАЖНО: для поддержания нормального состава крови рекомендуется пить 3-4 л воды в день. При отсутствии отеков потребление поваренной соли можно не ограничивать. Снижение количества соли в рационе способно привести к нарушению электролитного баланса, что повлечет за собой слабость, утрату аппетита и обезвоживание.
Рекомендации по питанию и народные средства
Больным с миеломой врачи советуют соблюдать особую низкобелковую диету с ограничением мясных продуктов и яиц. Оптимальное содержание белков в суточном рационе – 40-60 г. Нежелательно есть жирные и острые блюда, включая все кондитерские изделия и конфеты.

В рационе больного с миеломой не должно быть жирных и острых продуктов, кондитерских изделий
При снижении показателя нейтрофилов запрещаются мучные продукты, сдоба, перловая и пшенная каша, ржаной хлеб и все бобовые. Исключается также цельное молоко, наваристые борщи и супы, копчености и маринады.
Любителям народных методов целители советуют принимать настойку сабельника. Делают ее из сухих корней растения, которые измельчают и заливают спиртом из расчета 100 г сабельника на литр спирта.
Настойка сабельника способствует укреплению хрящей и костей, снижает аутоиммунное воспаление, активизирует обменные процессы. Она применяется в комплексном лечении болезней опорно-двигательного аппарата.
Готовят целебное средство в стеклянной банке и настаивают в течение трех недель в темном и прохладном месте. Периодически содержимое банки нужно взбалтывать. Готовая настойка обладает приятным ароматом и имеет красновато-коричневый цвет. Принимают ее по чайной ложке до трех раз в сутки месячным курсом.
Можно ли вылечиться
Полное выздоровление при миеломе – это скорее исключение, чем правило, поскольку происходит в единичных случаях. Длительность периода ремиссии зависит от нескольких факторов:
- раннего выявления болезни;
- отсутствия сопутствующих патологий;
- общего состояния здоровья человека;
- хорошей восприимчивости к терапии цитостатиками;
- переносимости лечения в целом и отсутствия побочных эффектов.
Существует тесная взаимосвязь между лечением и прогнозом: комбинированная терапия цитостатиков и стероидов продлевает жизнь на 2-4 года и больше. Некоторые люди живут еще по 10 лет.
Если диагностирована множественная миелома 3 степени, прогноз зависит от чувствительности пациента к химиотерапии и масштабности миеломного процесса. Срок жизни после установки диагноза в этом случае составляет не более 2,5 лет.
Миеломная болезнь: симптомы, диагностика, лечение, прогноз
В современных условиях ухудшения экологии все чаще звучит страшное слово – онкология. Среди всех типов рака миеломная болезнь занимает особенное место. Этиология данного заболевания и сегодня вызывает больше вопросов, чем ответов. Что это такое - миеломная болезнь, отчего она появляется, кто в группе риска – об этом эта статья.
Названий много, суть одна
Миеломная болезнь (от греческого myelos - мозг) – это системное поражение организма, связанное с клетками кроветворной системы - предшественниками В-лимфоцитов, которые способны к дифференциации в плазматические клетки. По Международной классификации болезней она имеет код С.90 - С.93, относится к хроническим лейкоцитарным лейкозам. В различных источниках миеломная болезнь имеет названия миелома, болезнь Рустицкого-Калера, множественная миелома, генерализованная плазмоцитома. Но как бы она ни называлась, это злокачественное образование из плазматических клеток, локализованное преимущественно в костном мозге. В норме костный мозг вырабатывает определенное количество плазмоцитов. При развитии заболевания их количество увеличивается, а образование нормальных клеток крови (лейкоциты, эритроциты) снижается. Вместо антител, которые отвечают за иммунную защиту, производятся дефектные белки.
Статистика и причины
Из новообразований плазматических клеток миелома является самой распространенной и составляет до 10% всех злокачественных заболеваний крови. Больше всего пациентов – это мужчины в возрасте от 45 лет. Основной пик миеломной болезни приходится на категорию пациентов в возрасте от 65 до 70 лет. У детей данная патология не диагностируется.
Этиология болезни остается невыясненной. Анализ анамнеза пациентов не выявляет токсических воздействий и антигенных стимуляций.
Микробиология процесса
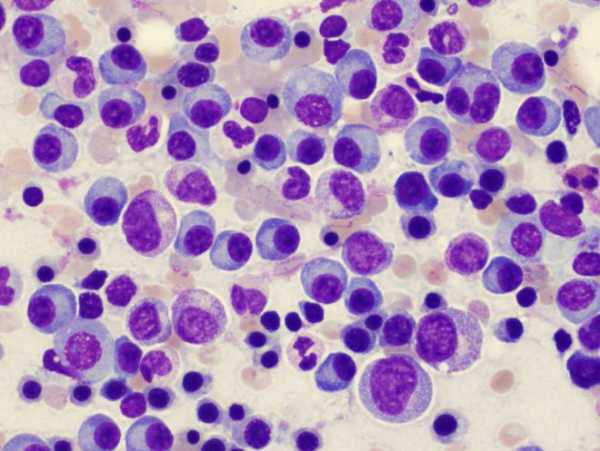
Плазматические клетки (плазмоциты) – это клетки, которые обеспечивают наш иммунитет. Они продуцируют антитела – главные белки борьбы организма с патогенами. Они образуются из предшественников В-лимфоцитов, а происходит это в костном мозге, лимфатических узлах и кишечнике. В организме здорового человека плазмоциты составляют 5% клеток, содержащихся в костном мозге. Если их количество становится больше 10%, говорят о развитии миеломной болезни (фото ниже – плазмоциты окрашены в более темный цвет).
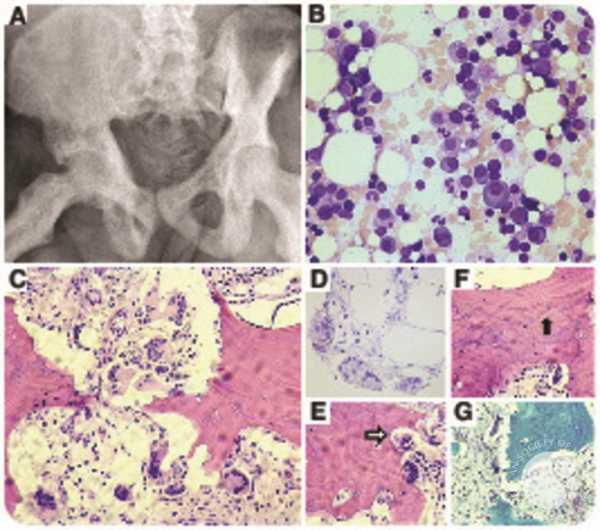
Процесс образования плазмоцитов состоит из шести этапов, и лишь на последнем этапе дифференцировки лимфоцитоплазматические клетки приобретают способность выделять антитела (иммуноглобулины), способные противостоять различным патогенам (вирусам и бактериям). Таким образом, нормальный плазмоцит – это одноклеточная железа иммунной системы, которая секретирует сотни антител в секунду.
Как развивается миелома
На одной из шести стадий формирования плазмоцита может произойти сбой, и вместо него образуется миеломная клетка со злокачественными свойствами, которые заключаются в ее беспрерывном делении. Скопления этих клеток, образовавшихся путем деления исходной, называется плазмоцитомой. Она врастает в кости или мышцы, может быть одиночной или множественной. Сами миеломные клетки не попадают в кровь, но они выделяют много парапротеина – патологического иммуноглобулина. Он не играет никакой роли в процессах иммунной защиты, но откладывается в ткани. Именно его обнаруживают при диагностических анализах крови.
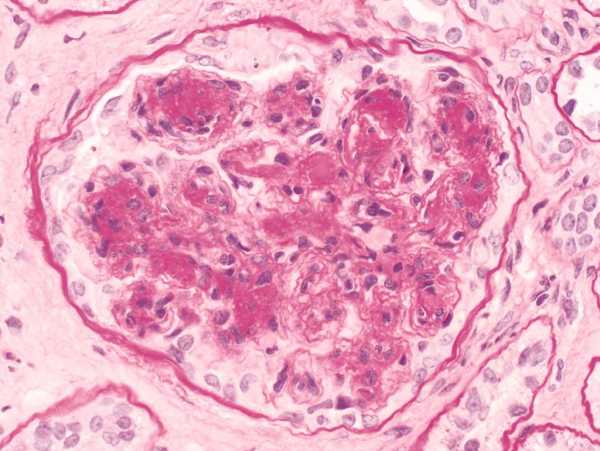
Кроме парапротеинов, такие плазмоциты секретируют особые белки – цитокины. Эти белковые молекулы стимулируют рост злокачественных клеток, угнетают иммунитет, активизируют остеокласты – разрушители костей, активизируют рост фибробластов (они повышают густоту крови и приводят к появлению кровоподтеков и синяков), нарушают обмен белков, что приводит к поражению почек и печени. В костной ткани миеломные плазмоциты провоцируют разрушения хрящей и костной ткани, в ней образуются пустоты.
Классификация
Это заболевание – рак клеток плазмы, результатом которого становится неспособность организма противостоять патогенам и проблемы кровеносной системы. По характеру распространения опухоли в костном мозге выделяют диффузную, диффузно-узловую и множественно-узловую формы болезни. По клеточному составу миеломы бывают плазмоцитарные, плазмобластные, полиморфно-клеточные, мелкоклеточные. В зависимости от типа парапротеинов, которые секретируют миеломные плазмоциты, бывают следующие формы болезни: не секретирующие миеломы, диклоновые, миелома Бенс-Джонса и G, А, М миеломы.

Группы риска
Причины миеломной болезни не выяснены, но имеются определенные факторы, которые повышают вероятность заболевания:
- Мужчины старше 40 лет. Считается, что со снижением уровня половых гормонов у мужчин, возрастает риск миеломы. Женщины болеют очень редко.
- Генетическая предрасположенность. 15% пациентов имели родственников, которые болели данным заболеванием.
- Лишний вес. Нарушения обмена веществ при ожирении снижают иммунный статус организма и создают условия для развития злокачественных клеток.
- Радиация и токсины. Люди, прошедшие лучевую терапию, ликвидаторы аварии на ЧАЭС и те, кто подвергается длительному воздействию асбеста, мышьяка имеют больше шансов на мутирование В-лимфоцитов. В некоторых исследованиях приводятся данные об аналогичном действии никотина и алкоголя.
- Люди с патологиями иммунитета – ВИЧ-инфицированные и принимающие лекарства, подавляющие иммунный ответ.
- Люди с черным цветом кожи имеют в два раза больше шансов заболеть, чем представители европеоидной и азиатской расы.
Симптомы миеломной болезни
Пока миелиновых клеток не очень много, болезнь может проходить бессимптомно. С увеличением их количества они заменяют нормальные клетки в костном мозге, и в кровь поступает все больше парапротеинов. При миеломной болезни симптомы проявляются в первую очередь со стороны костной ткани, почек и иммунной системы. При этом клиническая картина зависит от стадии развития опухоли и количества парапротеинов в крови. У 10% пациентов патологические клетки не вырабатывают дефектных белков, и болезнь протекает без симптомов. В клинической картине миеломной болезни крови преобладают:
- Общая слабость и постоянная усталость.
- Резкое снижение веса.
- Боли в костях и мышцах. Головные боли.
- Патологические переломы костей.
- Нарушения иммунного статуса, частые инфекционные заболевания.
- Повышенная вязкость крови и высокие показатели СОЭ на протяжении длительного периода.
- Трофические поражения нижних конечностей, не связанные с варикозом.
- Кровоизлияния в склерах глаз, кровоточивость десен, подкожные кровоизлияния и синяки.
- Поражения почек.

Что происходит с костями
В большинстве клинических случаев наблюдается пазушное рассасывание костной ткани с образованием полостей. Иногда встречается гладкое или лакунарное рассасывание ткани. При разрушении костей в почках, легких и сосудах происходит отложение фосфорно-известковых масс по типу метастазирования. В областях микропереломов могут образовываться очаговые новообразования костного вещества – остеосклерозы.
Вместе с костным мозгом в лимфатических узлах, миндалинах, селезенке и печени обнаруживаются очаговые или диффузные инфильтраты. В тяжелых случаях наблюдается инфильтрация этих органов, их увеличение, узловые разрастания. Такие проявления миеломы сближают ее проявления с тяжелыми лейкозами и затрудняют лечение, усугубляя прогноз течения болезни.
Клинические этапы болезни
Считается, что с момента образования первых опухолей и до проявления симптоматики заболевания проходит до 15 лет. В течении миеломы выделяют два этапа:
- Доброкачественный этап. Он характеризуется соматической компенсацией, медленным нарастанием патологии костей, умеренно сниженными показателями крови, сохранным титром иммуноглобулинов, медленным увеличением уровня парапротеинов. Прогноз лечения в данный период чаще благоприятный.
- Терминальный этап. Это период острого угнетения нормального кроветворения, появления анемий, лейкемий, тромбоцитопений. Уровень нормальных антител резко падает, вплоть до их полной замены на парапротеины. Метастазирование с образованием узлов в различных органах с особенностью агрессивного роста опухолей говорит о переходе болезни в злокачественную саркому. Прогноз течения болезни не такой благоприятный.
К какому врачу обращаться
Диагностикой миеломной болезни занимается врач-гематолог. Определение часто затруднено из-за общего характера жалоб больного и отсутствия симптоматики на начальных стадиях. Уточнение диагноза ставится на основании дополнительных исследований:
- Клинический анализ крови. Миеломная болезнь характеризуется повышением вязкости и скорости оседания эритроцитов (СОЭ), снижением количества тромбоцитов и эритроцитов, низким содержанием гемоглобина.
- Анализ крови на электролиты. При миеломной болезни анализы показывают повышение уровня кальция. Биохимия крови отличается повышенным содержанием общего белка, высокими цифрами мочевины и креатинина.
- Анализ содержания в крови парапротеинов или аномальных антител.
- В анализах мочи обнаруживаются патологические цепи иммуноглобулинов (белки Бенс-Джонса).
- Рентгенограмма костей показывает полости, характерные для миеломы. Такие же повреждения покажет компьютерная томография, МРТ, ПЭТ-сканирование.
- Самый достоверный способ диагностики миеломной болезни – стернальная пункция костного мозга. Ее берут из грудины или костей таза, изучают под микроскопом с целью определения миеломных плазмоцитов.

Лечение сложное и длительное
После диагностирования миеломной болезни лечение проводят в условиях стационара. Используется комплексная лекарственная терапия, включающая:
- Таргетную терапию с применением лекарств, которые влияют на синтез белков и приводят к гибели плазмоцитов (например, препарат "Карфилзомиб").
- Терапия биопрепаратами направлена на стимуляцию иммунной системы (например, "Талидомид" или "Леналидомид").
- Химиотерапия направлена на торможение роста опухоли и гибель патологических клеток ("Циклофосфан" и "Мелфалан").
- Терапия с применением кортикостероидов применяется как дополнительная.
- Для повышения плотности тканей назначают прием бисфосфонатов ("Памидронат").
- Анальгетики применяют при необходимости снятия болевого синдрома.
При необходимости проводят хирургическое вмешательство. Например, при необходимости фиксирования позвонков, когда выявлены разрушения костей.
Возможно применение пересадки костного мозга. При этом чаще используется пересадка стволовых клеток костного мозга самого пациента.
Важно соблюдать все назначения врача и строго придерживаться графика контрольных проверок. Тогда прогноз миеломной болезни может быть благоприятным.
Сопутствующие осложнения
Как при любом системном заболевании, в данном случае осложнения могут быть следующие:
- Очень сильные болевые ощущения, которые требуют качественной анестезии.
- Почечная недостаточность, вплоть до необходимости гемодиализа.
- Частые и продолжительные инфекционные болезни.
- Патологические переломы вследствие утончения костных тканей.
- Малокровие, требующее переливания крови.

Миелома и прогноз
Лечение миеломной болезни сегодня гораздо оптимистичнее, чем 20 лет назад. В среднем, из 100 больных 77 – будут жить еще год, а 23 – проживут не менее 10 лет. Так называемая «тлеющая» миелома, которая не прогрессирует и протекает почти бессимптомно на протяжении многих лет, требует регулярных осмотров у врача и контроля за развитием болезни. Ранняя диагностика активации разрушения костей и правильная терапия делают прогнозы наиболее благоприятными.
Летальный исход чаще всего происходит в результате инфекционных осложнений, критическими кровопотерями, тяжелой почечной недостаточностью и тромбоэмболией легочной артерии.
Профилактика и рекомендации
Миеломная болезнь непредсказуема и коварна. Поэтому специальной профилактики не существует. Есть исследования, которые свидетельствуют о корреляции здорового и активного способа жизни в преклонном возрасте и снижении риска заболевания. В начальных стадиях развития болезни пациентам рекомендуется придерживаться определенных правил питания, а именно:
- Исключить из рациона консервы и полуфабрикаты.
- Увеличить количество продуктов, богатых железом – сладкий перец, красное мясо, брокколи, папайя, манго.
- Включить в рацион побольше фруктов и овощей.
- Снизить потребление белковой пищи, в том числе молока и молочных продуктов, яиц, бобов, орехов.
Есть исследования о благотворном влиянии восточной специи куркумы. Содержащийся в ней антиоксидант куркумин обладает противовоспалительными свойствами и способствует замедлению роста опухолевых клеток, а также предупреждает резистентность к препаратам химиотерапии.

Что советует народная медицина
Народные методы лечения болезни делят на две группы:
- Терапия, основанная на приеме настоев ядовитых растений (болиголов, мухомор, чистотел), которая направлена на замедление роста опухолей. Эти растения содержат алкалоиды, аналогичные воздействию химиотерапии. Прием таких средств должен быть очень аккуратным – превышение дозировки может привести к тяжелым отравлениям и даже смерти. Дозировку лучше обсудить с врачом.
- Прием настоев, направленных на улучшение иммунного статуса и общего состояния больного. Применяют настои на основе сабельника болотного, донника лекарственного, вероники лекарственной, лабазника, окопника, молочая. Эти средства не смогут победить болезнь, но способны улучшить качество жизни и общее самочувствие пациента.
Применять желательно средства первой и второй группы комплексно. При этом средства на основе ядовитых растений применяют курсами с обязательными перерывом. И любое средство не стоит применять больше месяца, во избежание привыкания организма и потери целебного эффекта. В любом случае, перед применением народных снадобий следует проконсультироваться с лечащим врачом. Современная медицина далеко не так консервативна, как мы привыкли думать и готова рассмотреть все варианты благоприятного прогноза миеломной болезни.
что это такое, симптомы, диагностика
Миеломной болезнью страдает довольно большое количество пациентов. Патология относится к злокачественным недугам. Она бывает нескольких видов, поражает людей любого возраста. Как выявить и вылечить миелому?
Характеристика
Что такое миеломная болезнь? Под ней понимают патологию, имеющую злокачественный характер. При ней в первую очередь страдают кости. Происходит механизм развития заболевания следующим образом.
Когда В-лимфоцит созревает, возникает нарушение и вместо плазмоцита формируется миеломная клетка, обладающая раковыми свойствами. Из нее впоследствии появляется множество подобных частиц. Они накапливаются и образуют опухоль. Такой процесс может происходить сразу в нескольких местах. Тогда это будет множественная миелома.
Проникая в кости, новообразование негативно влияет на близлежащие области. Множественная миелома вызывает возникновение остеокластов, разрушающих хрящевую и костную ткань и формируя пустоты.
Злокачественные частицы вырабатывают особые молекулы белка, называемые цитокинами. Их роль заключается в следующем:
- Активация роста множественного новообразования. Чем больше клеток производится, тем стремительнее возникают новые области поражения.
- Ухудшение деятельности иммунной системы. Она больше не справляется с уничтожением патологических клеток, в результате организм подвергается регулярным инфекционным заболеваниям.
- Стимуляция роста остеокластов, провоцирующих разрушение костной ткани. В результате у пациента появляются боли в суставах, часто возникают патологические переломы.
- Увеличение числа фибробластов, производящих фиброген и эластин. Из-за этого повышается вязкость плазмы, на теле образуются синяки, часто проявляются кровотечения.
- Снижение свертываемости крови посредством влияния на работу печени.
- Нарушение обменного процесса белка. Это вызывает расстройство деятельности почек.
Множественная миелома МКБ 10 №С90.0 развивается в большинстве случаев медленно, долгое время не проявляя себя никакими клиническими призаками.
Разновидности патологии
Миелома костей и органов разделяется на 2 типа в зависимости от количества очагов поражения:
- Множественная миелома. Проявляется сразу в нескольких местах. Чаще страдает позвоночник, ребра, лопатки, череп, кости ног и рук. Множественная форма встречается в большинстве случаев.
- Солитарная миелома. Выявляется только на одном участке тела. Это может быть миелома позвоночника, лимфатического узла.
Независимо от того, сколько очагов обнаружено, клиническая картина проявляется одинаково, также не меняется и тактика лечения. Но все равно установление типа миеломной болезни важно для постановки правильного диагноза и прогноза развития онкологического образования.
Различается миелома крови и по местонахождению плазмоцитов:
- Диффузная. Выявляется при образовании атипичных клеток в костном мозге. Характерной чертой является размножение плазмоцитов по всей его области.
- Множественно-очаговая. Отличается присутствием очагов злокачественного характера, которые клонируют атипичные клетки и способствуют увеличение размера костного мозга.
- Диффузно-очаговая. Новообразование сопровождается признаками, как множественной, так и диффузной формы патологии.
Делится миелома костей и крови по составу клеток:
- Плазмоцитарная. Характеризуется превышением количества зрелых плазмоцитов, которые усиленно производят парапротеины. Это приводит к торможению развития множественной миеломы, не поддающейся лечению.
- Плазмообластная. Заболевание отличается доминированием плазмобластов, которые активно размножаются и вырабатывают маленькое количество парапротеинов. Такая миелома крови стремительно развивается, неплохо поддается терапии.
- Полиморфноклеточная. Отличается появлением плазмоцитов в местах злокачественного поражения на ранней стадии развития. Это говорит о наличии тяжелой формы патологии.
Также плазмоклеточная миелома бывает хронической и острой. Первая протекает медленно, раковые клетки размножаются только в костной ткани. Пациент может даже не подозревать о наличии болезни, так как его на его самочувствии она никак не отражается.
Острая форма миеломы кожи, костей развивается быстро, сопровождается дополнительными патологическими нарушениями атипичных клеток, из-за которых все чаще появляются новые плазмоциты.
Причины развития
Раковые патологии до сих пор не изучены полностью, поэтому сказать точную причину, почему возникла миелома костей, невозможно. Докторам только известно, какие факторы способны повлиять на перерождение здоровых клеток.
Таким образом, множественная миелома развивается из-за следующих явлений:
- Наследственность. Нередко у детей, чьи родители болели множественной миеломой, тоже обнаруживают эту патологию. Ученые проводили множество исследований на предмет выявления онкогенов, но так и не добились успеха.
- Продолжительное воздействие на организм химических веществ. Это могут быть пары ртути, бытовые инсектициды, асбест, производные бензола.
- Влияние любых типов излучения.
- Наличие воспалительных процессов, протекающих в хронической форме и требующих от иммунной системы долгого ответа.
Клинические проявления
Симптомы миеломной болезни бывают следующими:
- Боли ноющего характера в костях из-за разрушительного действия раковых клеток.
- Болевой синдром в сердце, суставах вследствие накопления в них парапротеинов.
- Патологические переломы костей, которые возникают при образовании пустот в костной ткани.
- Плохая работа иммунитета. Больной костный мозг теряет способность производить достаточное количество лейкоцитов для защиты организма.
- Ухудшение свертываемости крови. Это тоже является симптомом миеломной болезни, которая негативно отражается на деятельности тромбоцитов.
- Нарушение деятельности почек.
- Малокровие. Эритроцитов при множественной миеломе вырабатывается все меньше, в итоге гемоглобин падает, ткани страдают от кислородного голодания.
Симптомы миеломы начинают проявлять себя только тогда, когда злокачественных клеток становится много.
Диагностика
При обращении к специалисту доктор сначала собирает анамнез. Для него важно знать, когда возник болевой синдром в костях, нарушение чувствительности, усталость, слабость, были ли кровотечения, имеются ли хронические болезни, вредные привычки.
Далее проводится осмотр. Заподозрить, что развивается множественная миелома, можно по следующим признакам:
- Новообразования на костной и мышечной тканях.
- Кровотечения, появляющиеся из-за плохой свертываемости крови.
- Бледность кожи.
- Учащенное сердцебиение.
После осмотра назначает лабораторные исследования. К ним относят анализ крови и мочи при миеломе. Общий анализ крови позволяет оценить свойства жидкости. У больных миеломной болезнью снижается уровень эритроцитов, тромбоцитов, нейтрофилов, ретикулоцитов, но увеличивается показатель моноцитов. Гемоглобин падает, в крови выявляется наличие плазматических клеток. Уровень СОЭ повышается.
После этого проводят биохимический анализ крови. Миелома костей может присутствовать, если общий белок повышен, число альбумина снижено, увеличены такие компоненты как кальций, мочевая кислота, креатинин и мочевина.
Общий анализ мочи при наличии патологии показывает высокую относительную плотность, присутствие эритроцитов, высокий уровень белка, наличие цилиндров в моче. Изменения в данной биологической жидкости указывают на нарушение работы почек.
Диагностика миеломной болезни включает в себя также проведение миелограммы. С помощью нее исследуется строение клеток костного мозга. Посредством специального приспособления доктор производит пункцию кости и делает забор пораженной ткани. Затем полученный материал изучают под микроскопом.
Также проводится рентгенография костей. Она позволяет обнаружить пораженные участки тканей и подтвердить наличие новообразования. Для полноты картины изображения получают спереди и с боку.
Нередко назначают для диагностики миеломной болезни компьютерную томографию. С помощью этой методики удается выявить очаги поражения, разрушение костной ткани, локализацию опухоли.
Лечение
Лечение миеломной болезни имеет своей главной целью продлить жизнь пациента. Ведь вылечить патологию невозможно. Терапия новообразования направлена на подавление развития и размножения миеломных клеток. Лечение имеет два направления – химиотерапия и устранение симптомов.
Первая методика заключается в остановке развития опухоли с помощью химических препаратов. Ее считают самым эффективным способом борьбы с патологией. Проводиться лечение миеломы может с использованием одного или сразу нескольких химических препаратов.
Симптоматическая терапия одиночного новообразования осуществляется с помощью оперативного вмешательства, при котором удаляют пораженный участок костной ткани. Если же миелома множественная, то этот метод не подойдет.
Устранение симптомов также проводится с использованием обезболивающих препаратов, средств, нормализующих уровень кальция, улучшающих свертываемость крови, активизирующих деятельность почек.
Лечение миеломы народными средствами также относится к симптоматической терапии. Больным разрешается использовать лекарственные травы для устранения клинических проявлений, улучшения работы иммунитета. Из целебных растений рекомендуется применение болиголова, чистотела, молочая, сабельника.
Лечение множественной миеломы тяжелой формы нередко сопровождается приемом наркотических веществ, к примеру, морфина.
Профилактика
Вследствие того, что точной причины развития множественной миеломы врачи назвать не могут, не существует специфических мер профилактики. Но предупредить возникновение онкологии можно, если не допускать воздействия на организм радиоактивных и токсических веществ.
Миелома больше затрагивает людей с ослабленной иммунной системой. Поэтому важно вести здоровый и активный образ жизни. Физические нагрузки позволяют укрепить иммунитет человека.
Не менее важна диета при миеломной болезни и для ее профилактики. Пища должна быть сбалансированной, разнообразной, содержать много продуктов, богатых витаминами и микроэлементами. Следует больше употреблять свежих овощей, фруктов, орехов.
Миелома – опасная патология, не поддающаяся лечению и являющаяся причиной летального исхода. Поэтому соблюдать меры предотвращения этого заболевания следует обязательно.
Миеломная болезнь, что это такое, симптомы, диагностика, лечение
Миеломная болезнь – это опухолевое заболевание, поражающее лимфатическую систему, которое обладает низкой степенью злокачественности. В России это заболевание было впервые описано в середине прошлого века Алексеевым Г.А. Среди всех злокачественных заболеваний миеломная болезнь составляет 1%, причем чаще эта патология встречается у людей негроидной расы.
Причины
До конца причины возникновения данного заболевания ученым пока неизвестны, однако, есть сведения, что оно имеет генетическую предрасположенность. Кроме того, считается, что риск развития миеломного заболевания увеличивается под влиянием химических и физических канцерогенов, а также под воздействием радиоактивного облучения.
В группе риска:
- Мужчины. С возрастом концентрация мужских половых гормонов снижается, что может дать толчок к развитию заболевания. У женщин этот недуг диагностируется реже.
- Возраст. Среди всех больных миеломной болезнью только 1% приходится на людей младше 40 лет, возможно это связано с тем, что иммунитет у пожилых людей ниже, а, следовательно, уничтожение раковых клеток происходит хуже. Чаще заболевание диагностируется после 50 лет.
- Наследственность. В 15% случаях заболевания, родственники больного также страдают этой патологией. Это обусловлено мутационными процессами в гене, который отвечает за созревания определенных лимфоцитов.
- Лишний вес. Ожирение отрицательно сказывается на обменных процессах, что естественно понижает защитные функции организма и создает благоприятные условия для роста и развития злокачественных клеток.
- Облучение радиацией и влияние других отравляющих веществ. В этом случае риск мутации плазмоцита повышается, а это провоцирует образование миеломной клетки, которая становится началом опухолевого процесса.
Симптомы
Клиническая картина заболевания может проявляться по-разному, но в большинстве случаев это нарушения иммунного характера, костные патологии, усиление вязкости крови и прочее. На начальной стадии недуга болезнь протекает при отсутствии симптоматики, причем этот период может быть довольно длительным – до 15 лет.
В этот период больные чувствуют себя хорошо, и даже не подозревают о наличии патологического процесса в организме. Единственное, что может навести врачей на мысль о миеломной болезни – это высокая СОЭ, наличие аномальных иммуноглобулинов и белок в моче, появившийся по неизвестной причине.
В процессе роста опухоли начинают проявляться некоторые симптомы, которые люди часто списывают на возрастные изменения – потеря веса, слабость, боль в костях, головокружения и т.д.
Основным симптомом миеломной болезни является костный синдром. Он проявляется болями и частыми переломами, поскольку заболевание приводит к разрушению костной ткани. Боли постепенно становятся более интенсивными, и могут вызывать затруднения при движении. Резкая сильная боль может быть симптомом перелома кости, который может произойти даже от резкого движения.
Нарушения в системе кроветворения появляются уже на начальных стадиях заболевания, они связаны с тем, что опухоль в костном мозге растет. У больного наблюдается анемический синдром – одышка, бледность кожных покровов, повышенная слабость.
Миелома продуцирует большое количество белка, поэтому он обнаруживается в моче, кроме того, он откладывается во внутренних органах и нарушает их функциональность. Повышенная вязкость крови также связана с повышением белковых структур в организме. Больного может беспокоить онемение в конечностях, трофические изменения, ухудшение зрения, головные боли.
Почти все больные страдают почечными патологиями. Это обусловлено отложением белка в парных органах, а также наличием кальцинатов, которые образуются при разрушении костной ткани. Все это приводит к хронической почечной недостаточности, которая сопровождается тошнотой, отказом от еды, кроме того, анемический синдром усиливается, в результате чего может развиться уремическая кома.
В конечной стадии заболевания симптоматика усугубляется, в этот момент может развиться острый лейкоз.
Стадии
Имеется 3 стадии недуга:
- 1 стадия протекает без клинических проявлений, но в крови можно обнаружить высокую СОЭ.
- 2 стадия – заболевание прогрессирует и активно поражает костную ткань, у больного начинаются боли в костях.
- 3 стадия – терминальная. Злокачественных клеток становится больше, поражения костной ткани значительные, возможно присоединение инфекционных заболеваний, организм сильно истощен. Рост пациента уменьшается (позвонки оседают), пролифераты злокачественного порядка можно пальпировать.
Диагностика
Чтобы поставить диагноз, пациент должен пройти следующие исследования:
- биопсия – наличие в тканях костей плазмоцитов;
- анализ мочи – наличие градиентов;
- анализ крови – атипичных клеток более 35%.
Самый точный диагностический метод определения наличия в крови парапротеина – иммунофиксация.
Лечение
На сегодняшний день лечение миеломной болезни – это контроль за ее течением. Речь о полном излечении может идти только при условии пересадки костного мозга.
Миеломная болезнь – заболевание, которое при своевременном диагностировании и правильной терапии, может длительное время находиться в стадии ремиссии.
Основным методом лечения является химиотерапия, но также используются и другие методы:
- пересадка стволовых клеток;
- хирургическое вмешательство;
- лучевая терапия;
- соматическая терапия.
Начальные стадии заболевания не требуют срочного вмешательства, а вот последняя стадия требует интенсивной и срочной терапии.
Операции назначаются в том случае, если опухоль давит на спинной мозг или на внутренние органы, препятствуя их нормальной работе. Облучение может быть оправдано, если имеются ограниченные поражения костной ткани.
Если у пациента диагностирована тяжелая почечная недостаточность, то терапия лучами запрещена. Также противопоказаниями для такой терапии является преклонный возраст и физическая истощенность.
Химиотерапия проводится при помощи одного медикаментозного средства или их комбинации. Что касается симптоматической терапии, то она направлена на улучшение качества жизни пациента — это:
- анальгетики;
- гемостатики;
- коррекция гиперкальцимии;
- переливание эритроцитарной массы;
- ортопедическая помощь.
Прогноз
У 15% пациентов после диагностирования заболевания летальный исход наступал в течение 3 месяцев, далее 15% умирают ежегодно. Однако, известны случаи, когда миеломная болезнь после диагностирования продолжалась до 5 лет и только потом наступала терминальная стадия.
Дожить до терминальной стадии удается далеко не всем больным – около половины из них умирают раньше.
10% больных умирают от почечной недостаточности, и примерно столько же погибают от сепсиса. 5% больных умирают от миелобластного лейкоза.
Такие неблагоприятные прогнозы обусловлены фактической неизлечимостью заболевания и поздней диагностикой болезни. Стойкая ремиссия достигается только в 10% всех случаев заболевания.
Несмотря на то, что миеломная болезнь – это неизлечимое заболевание, при своевременной диагностике и правильной терапии можно существенно продлить больному жизнь и улучшить ее качество. Поэтому так важно при первых же клинических симптомах начинать адекватную терапию.
Множественная миелома > Клинические протоколы МЗ РК
Дифференциальный диагноз[11-13]
Дифференциальный диагноз ММ основывается на результатах лабораторных тестов и клинических данных. Следует иметь ввиду, что плазмоцитоз в сочетании с умеренно выраженной парапротеинемией может наблюдаться прицелом ряде других заболеваний и реактивных состояний. Клинические проявления ММ чрезвычайно разнообразны, но в значительной мере они определяются нарушением продукции кроветворных клеток, склонностью к инфекционным осложнениям, наличием и выраженностью литических изменений костей скелета (главным образом, плоских костей) и нарушением функции почек. Однако, в первую очередь следует обратить внимание на наличие трех основных критериев, которые являются ведущими при диагностике ММ:
· Выявление в пунктате костного мозга более 10% опухолевых плазматических клеток. Хотя при солитарной миеломе пунктат костного мозга, полученный из грудины, оказывается нормальным. В таких ситуациях диагностические сомнении могут быть разрешены обнаружением плазмоклеточной инфильтрации в месте остеолитических дефектов или костных опухолей, пораженных участков кости, экстрамедуллярных очагах и т.д.
· Моноклональный иммуноглобулин при иммуноэлектрофорезе, (главные диагностические критерии – пик моноклонального IgG составляет более 3.5/100 мл, IgA – более 2.0/100 мл или секреция легких цепей с мочой- более 1.0 за 24 часа)
· Обнаружение на рентгенограмме костей скелета генерализованного остеопороза, очагов деструкции костной ткани, патологических переломов костей, компрессии тел позвонков с уменьшением их высоты и т.д.
Диагноз множественной миеломы не вызывает сомнений при наличии двух первых признаков, третий – является дополнительным, так как отсутствие остеодеструкций не исключает ММ, а выявление совершенно недостаточно для постановки диагноза.
Доброкачественные моноклональные гаммапатии (MGUS). Главный диагностический критерий доброкачественной парапротеинемии – не прогрессирование, сохранение устойчивого уровня моноколонального парапротеина в течение длительного времени без развитая дополнительных симптомов. При электрофоретическом исследовании белков сывороток крови: содержание не вовлеченных в моноклональный пик иммуноглобулинов при МГ нормальное, тогда как при ММ – сниженное.Важное значение имеет стабильность уровня парапротеина, поэтому обязательно повторное его исследование с интервалом в 4-6 месяцев. В отличие от ММ, при которой наблюдается снижение содержания нормальных иммуглобулинов, у больных с МГ их содержание обычно остается в пределах нормы. Гиперкальциемия не типична для МГ. Выявление в костном мозге моноклональных плазматических клеток свидетельствует в пользу ММ. При фенотипировании при ММ выявляются резидуальные поликлональные плазматические клетки (CD38, CD138, CD19, CD56, CD28, CD117 и sIG) при МГ частота их выявления существенно ниже[12].
Лабораторно-инструментальные диагностические критерии MGUS:
· уровень парапротеина: IgG в крови ≤30 г/л, IgА в крови ≤20 г/л, BJ-протеин в моче ≤1 г/24 ч;
· <10 % плазматических клеток в костном мозге;
· отсутствие костных поражений и других симптомов, связанных с болезнью, прежде всего анемии, гиперкальциемии, почечной недостаточности;
· отсутствие клинических и лабораторных признаков амилоидоза или болезни отложения легких/тяжелых цепей иммуноглобулинов.
Макроглобулинемия Вальденстрема. Для МВ характерна лейкемическая пролиферация специфических лимфоидных элементов в костном мозге, селезенке, печени, лимфатических узлах, с другой стороны – присутствием PIgМ сыворотке крови и нередко белка Бенс-Джонса в моче.В цитологических препарат костного мозге преобладают крупные лимфоциты с плазматизированной цитоплазмой, в вакуолях которой можно выявить ШИК-позитивные белковые включения PIgМ. Гистологически в костном мозге чаще выявляется диффузная лимфоидно-плазмоклеточная инфильтрация. В отличие от ММ, часто встречается фиброз стромы костного мозга. Не характерны литические очаги в костях. Остеодеструктивный процесс встречается у 55-65% больных МВ, лишь в поздних фазах болезни наблюдается частое поражение скелета. Гиперкальциемия и почечная недостаточность также наблюдаются довольно редко. У 40% больных выявляется синдром повышенной вязкости (СПВ). По сравнению с ММ он выявляется чаще и выражен значительно резче. Практически для распознавания МВ достаточно два критерия: морфологическое доказательство костно-мозгового лимфопролиферативного процесса и выявление моноклональной макроглобулинемии. [13]
Болезнь тяжелых цепей. Диагностика всех вариантов БТЦ основывается на иммунохимическом анализе сывороточных белков, позволяющем выявить структурно неполноценные Н-цепи, не связанные с легкими цепями. При этом характерно отсутствие типичного М-градиента на электрофореграмме, выражена анодная подвижность и гетерогеность моноклонального белка при ИЭФ-исследовании, образование очень крупного и светлого (из-за низкой плотности преципитата) кольца при исследовании сыворотки методом радиальной иммунодиффузии с антисывороткой к соответствующим Н-цепям. Болезньγ-цепей проявляется лимфоаденопатией, гепатоспленомегалией, выявлением моноклонального пика тяжелых γ-цепей в сыворотке и моче. Морфологическую основу опухоли составляют лимфоидные и плазматические элементы (разной степени зрелости). Поражение костного мозга обнаруживается примерно в половине случаев БТЦ. БТЦ- γ представлена всеми четырьмя подклассами IgG., главным образом – IgG1. У больных, как правило отсутствует секреция белка Бенс-Джонса. БТЦ-α встречается у детей и лиц моложе 30 лет. В половине случаев на электрофореграммах сыворотки крови больных аномальных белковых изменений не обнаруживается, в остальных – гетерогенная широкая полоса в зоне α2- и β1 глобулинов может указывать на возможное присутствие в сыворотке патологического белка. Фрагменты α-цепей определяются не только в крови и моче, но и содержимом двенадцатиперстной и тонкой кишки, в слюне больных. Болезнь μ-цепей является редким вариантом хронического лимфолейкоза, при котором гиппогаммаглобулинемия сочетается с экскрецией большого количества свободных μ-цепей с мочой. Выявляется гепатоспленомегалия, в костном мозге – лимфатическая инфильтрация, увеличение количества плазматических клеток, нередко – вакуолизированные лимфоциты и плазмоциты. Менее типичны остеодеструктивные изменения, изредка – амилоидоз. Типичного М-градиента при электрофорезе белков сыворотки не бывает. [11]
Первичный амилоидоз. При амилоидозе в крови и моче часто находят моноклональный белок, в том числе и Бенс-Джонса, в костном мозге – плазмоцитоз. Но при содержании в костном мозге более 10% плазматических клеток с тенденцией к нарастанию и выявлении остедеструктивного синдрома диагноз ММ становится более вероятным. Основной и наиболее объективный метод диагностики амилоидоза – биопсия органов или ткани (почек, селезенки, печени, слизистой оболочки кишечника, десны, костного мозга, лимфатических узлов, кожи и подкожной клетчатки). Окончательно диагноз верифицируется на основании результатов гистологического исследования биоптатов ткани после окраски Конго красным. Под электронным микроскопом определяется типичная для всех видов амилоида фибриллярная структура белковых отложений. [13]
POEMS синдром. POEMS- это аббревиатура, состоящая из первых букв английских терминов, обозначающих наиболее характерные признаки и симптомы данного синдрома (osteosclerotic myeloma: Polyneuropathy - полинейропатия, Organomegaly-органомегалия, Endocrinopathy - эндокринопатия, Monoclonalprotein – моноклональная гаммапатия, Skinchanges – поражения кожи). POEMS-синдром – это моноклональное заболевание из плазматических клеток, сопровождающееся симптомами и/или признаками периферической нейропатии, остеостклеротическими поражениями, болезнью Кастлемана (ангиофолликулярная гиперплазия лимфоузлов), органомегалии, эндокринопатии (за исключением сахарного диабета или гипотиреоза), отек, типичные изменения кожи, и/или отек диска зрительного нерва. Эти пациенты, как правило, имеют повышенные уровни сыворотки VEGF (vascular endothelial growth factor - фактор роста эндотелия сосудов). Симптомы полинейропатии при классической ММ встречаются редко, а если они присутствуют, то как правило, из-за наличия амилоидоза. Наличие анемии, гиперкальциемии, почечной недостаточности, патологические переломы, и высокий процент плазматических клеток в костном мозге – это то, что отличает классическую ММ от синдрома POEMS. [11]
Миеломная болезнь: лечение, диагностика, симптомы миеломы

Мнение врача
Врач-радиолог (лучевой терапевт) высшей категории TomoClinic Татьяна Оницева высказалась по поводу этого вида онкологии:
«При миеломной болезни врачи стараются снять боль, возникающую в организме пациента, улучшить качество его жизни при контроле и замедлении развития рака. Увы, но множественная миелома не поддается полноценному излечению, в то время как лучевая терапия способна сделать многое: продлить жизнь пациента по максимуму и сократить симптоматику».
Что такое миеломная болезнь?
Миеломная болезнь — это злокачественная опухоль, возникающая в организме вследствие мутации плазматических клеток, которые находятся в костном мозге. Рак клеток плазмы является причиной ослабления иммунитета и значительно снижает способность организма бороться с инфекционными процессами. Множественная миелома поражает кровеносную систему человеческого организма видоизмененными клетками — парапротеинами. Вещества откладываются в тканях, и с развитием болезни нарушают нормальное функционирование почек, сердечно-сосудистой и опорно-двигательной систем. Рак клеток плазмы встречается у людей среднего и преклонного возраста, при этом чаще поражает мужской пол.
Классификация миеломной болезни
Миеломную болезнь в медицинской практике классифицируют по основным критериям: типу распространения, особенностям состава клеток и возможности выделять различные типы парапротеинов.
По типу распространения множественная миелома бывает:
- Диффузная. Характеризуется поражением всех отделов костного мозга агрессивными клетками.
- Множественно-узловатая. Характеризуется распространением атипичных клеток отдельными очагами и изменением объема костного мозга.
- Диффузно-очаговая. Представляет совокупность нарушений диффузного и множественно-узловатого типа.
Исходя из состава клеток плазмы болезнь бывает таких типов:
- Плазмобластная. Разновидность болезни, при которой поражение быстро развивается, но при этом поддается результативному лечению.
- Полиморфно-клеточная и мелкоклеточная. Виды миеломы, которые поражают кости. Являются тяжелой формой заболевания, которая тяжело поддается лечению.
- Плазмоцитарная. Вялотекущая, хроническая форма болезни, которая тяжело поддается лечению.
По возможности выделять парапротеины (измененные иммуноглобулины) делится на:
- Миелому Бенс-Джонса
- Миеломы G, A, M типов
- Диклоновую миелому
- Не выделяющую секретов миелому
Существует два подвида миеломной болезни: острая и хроническая. Острая форма характеризуется резким возникновением и быстрым развитием патологии. Наблюдается склонность атипичных клеток к ускоренному распространению и клонированию.
При хронической форме множественной миеломы клетки плазмы мутируют медленно, провоцируя вялотекущее развитие опухоли. Характерным для онкологии остается практически бессимптомное и безболезненное развитие заболевания.
Причины
Точные причины развития множественной миеломы остаются не до конца исследуемыми. Но существует ряд факторов, которые могут повлиять на возникновение патологии в человеческом организме.
Причины развития миеломной болезни:
- Возраст. Согласно медицинской статистике, множественная миелома чаще диагностируется у людей среднего и пожилого возраста. Причиной поражения являются возрастные изменения в организме.
- Генетическая предрасположенность. Если миелома или другая патология клеток крови была диагностирована у родственников, вероятность развития болезни высока.
- Пол. Вследствие нарушений гормонального фона мужчины болеют миеломой чаще, чем женщины.
- Влияние токсических веществ. Если пациент проживает в условиях неблагоприятной экологической обстановки или же работает с ядовитыми веществами, риск развития множественной миеломы возрастает.
Патогенез
Плазмоциты — клетки, которые вырабатываются для обеспечения иммунитета в крови. В-лимфоцит оседает в лимфатических узлах и перевоплощается в плазматическую клетку. Плазмоциты имеют свойство “запоминать” антиген и реагировать на его повторное возникновение защитной реакцией спустя длительный период времени. В основном плазмоциты образуются в периферической крови в период инфекционных болезней.
В организме здорового человека наблюдается не более 5% плазмоцитов. С развитием миеломной болезни процент плазмоцитов увеличивается в несколько раз. Увеличение количества плазмоцитов объясняется сбоем в их формировании. При сбое образуется миеломная клетка, которая клонируется с усиленной скоростью (при острой форме миеломной болезни) или вялотекущим способом (при хронической форме). Мутированная миеломная клетка образуется в костном мозге, провоцируя разрушение хрящей и окружающих тканей.
Какое воздействие оказывают миеломные клетки на организм человека в период развития болезни?
- Клетки нарушают белковый обмен, что является причиной развития множественных патологий мочевыделительной системы
- Активный рост миеломных клеток стимулирует развитие новых очагов поражения в костном мозге
- Болезнь способствует угнетению иммунитета, который не защищает организм от опасных вирусных и бактериальных поражений
- Плазмоциты пробуждают остеокласты, которые в свою очередь оказывают разрушающее действие на суставы, что приводит к повышению хрупкости костей, частым переломам при незначительных травмах
- Провоцируют рост клеток, которые нарушают нормальное функционирование крови: она становится более вязкой, нарушается свертываемость и возникает опасность кровотечения
Хроническая форма заболевания крови характеризуется медленным развитием. Как правило, при своевременном обнаружении и регулярном лечении медикаментами пациент может прожить с болезнью долгую жизнь.
Симптомы миеломы
Опасность миеломной болезни заключается в отсутствии ярких симптомов на первых стадиях развития болезни. В основном пациенты узнают о прогрессирующей болезни при профилактической сдаче анализов мочи и крови, а также при частых переломах. Обнаруженная болезнь требует комплексной диагностики и немедленного лечения. На более поздних стадиях развития множественной миеломы в организме могут возникать признаки:
- Беспричинное повышение температуры тела. Повышенная температура свидетельствует о воспалительном процессе в организме пациента. Если не наблюдается сопутствующих симптомов гриппа, ОРВИ и ОРЗ, необходимо обратиться к специалистам и выяснить причину.
- Боли и повреждение костей. Патология развивается в костях, ведь там формируется очаг злокачественных клеток. Последствием является болевой синдром, повышенная хрупкость костей, и, как следствие, частые и множественные переломы. В запущенной стадии, когда болезнь поразила значительную часть костного мозга, на суставах могут возникать узелковые уплотнения. Множественная миелома является причиной развития остеопороза и деформации позвоночника.
- Слабость, головные боли, бледность кожи. Эти симптомы возникают вследствие нарушения работы кровеносной системы.
- Частые инфекционные и бактериальные заболевания. Из-за нарушения иммунитета организм остается без защиты и поддается множественным инфекционным и бактериальным патологиям.
- Нарушенное мочеиспускание, отечность тела. Причиной является затрудненная работа мочевыделительной системы (почек).
- Неврологические нарушения чувствительности, проблемы с речью, судороги.
Диагностика миеломной болезни
Для диагностики и подтверждения диагноза специалист собирает анамнез и проводит первичный осмотр. Наиболее частой причиной обращения в клинику является боль в костях, перелом или множественные кровоизлияния (гематомы, синяки).
После консультации врач-гематолог направляет пациента на сдачу обязательных анализов мочи и крови. Этот метод диагностики является особенно информативным при диагнозе миеломы. В исследуемой крови определяется количество эритроцитов, лейкоцитов, тромбоцитов и гемоглобина. Низкие показатели этих элементов свидетельствуют о нарушении работы кровеносной системы и характеризуют миеломную болезнь.
Помимо общего и биохимического анализа крови также информативными являются сдача крови на маркеры миеломной болезни и миелограмма (при помощи специальной иглы проводится сбор и исследование клеток костного мозга).
Обязательным методом исследования костей позвоночника является рентгенография. На фотоснимке специалист определяет наличие и тип поражения (очаговый или диффузный), наличие остеопороза, частичные разрушения в кости черепа, лопаток и ребер.
Чтобы провести комплексное исследование костей пациента с разных сторон, назначается спиральная компьютерная томография. Исследование отображает деформацию позвонков, места разрушения костей и развитие опухолей на тканях.
Лечение миеломной болезни
Инновационные решения в TomoClinic
В онкологическом центре TomoClinic работают врачи с многолетним опытом успешной борьбы со всеми видами рака. В каждом индивидуальном случае консилиум специалистов смежных специальностей разрабатывает тактику лечения. Используются инновационные методы диагностики и щадящие способы терапии миеломной болезни: химиотерапия и лучевая терапия.
Лечение лучевой терапией
Она направлена на борьбу с массивными очагами поражения костного мозга и назначается при деформации позвоночника, поражениях нервных корешков. Радиотерапия способствует уменьшению болевого синдрома и значительно улучшает качество жизни пациента.
Химиотерапия при множественной миеломе
Терапия медицинскими препаратами является эффективным методом лечения и улучшения качества жизни пациента. Препараты и дозировка подбираются исходя из особенностей состояния и возраста пациента. При химиотерапии для пациента может использоваться один или несколько препаратов одновременно. Прием медикаментов может проводится оральным или внутривенным способом, обязательно под наблюдением врачей при стационарном лечении. Химиотерапия является наиболее эффективным методом лечения, ремиссия наблюдается в половине случаев. Пациентам моложе 60 лет и без сопутствующих хронических заболеваний после химиотерапии проводят трансплантацию стволовых клеток крови.
Хирургическое лечение при множественной миеломе
Часто применяется для удаления одиночного пораженного участка (кости), а также для укрепления костей при переломах, вследствие остеопороза.
Метод иммунотерапии
Он используется в целях частичного замедления роста злокачественных клеток.
При своевременной диагностике болезни, пациенту назначают эффективные и щадящие методы лечения, которые способствуют результативному замедлению развития болезни и улучшению качества жизни.
Протоколы лечения
Для ознакомления с международными протоколами лечения от организаций ESMO и NCCN вы можете пройти по ссылке (зарегистрироваться, скачать PDF-файл) и узнать более детальную информацию о терапии миеломной болезни:
- Протокол ESMO миеломная болезнь — ESMO_multiple_myeloma
- Протокол NCCN миеломная болезнь — Multiple_Myeloma
- https://www.nccn.org/professionals/physician_gls/default.aspx (Multiple Myeloma — миелома)
- https://www.esmo.org/Guidelines/Haematological-Malignancies
Отзывы пациентов о лечении рака методом лучевой терапии в TomoClinic и другую более подробную информацию о центре вы можете найти на нашем сайте, спросить по телефону, онлайн или задать вопрос нашим специалистам.
Обращайтесь в онкологический центр TomoClinic для лечения миеломной болезни, задавайте свои вопросы нашим специалистам по бесплатному номеру 0 (800) 30-15-03. Победим рак вместе!
Множественная миелома
Множественная миелома
Множественная миелома – это злокачественное заболевание крови, при котором образуется избыточное количество дефектных плазмоцитов (одного из видов лейкоцитов), что приводит к повреждению костного мозга, костей, почек, к нарушению работы иммунной системы.
Поврежденные плазмоциты могут образовывать опухоли, которые обычно располагаются в костях. Если опухоль одна, то ее называют единичная плазмоцитома. В случае если опухолей несколько, речь идет о множественной миеломе.
Миелома – достаточно редкое заболевание, которым чаще страдают люди старше 60 лет. Пациенты моложе 40 лет встречаются крайне редко. Эта болезнь неизлечима, однако современные методы лечения позволяют приостановить развитие процесса на несколько лет. Прогноз заболевания во многом зависит от стадии, на которой начато лечение.
Синонимы русские
Болезнь Рустицкого, миелома, миеломатоз, ретикулоплазмоцитоз, генерализованная плазмоцитома, болезнь Рустицкого – Калера.
Синонимы английские
Plasma cell myeloma, Kahler's disease, myeloma.
Симптомы
Проявления миеломы зависят от активности процесса, и на начальной стадии заболевания могут полностью отсутствовать. Признаки миеломы неспецифичны, то есть такие же симптомы могут быть вызваны другим заболеванием, поэтому точную причину их появления может установить только врач. Основными симптомами являются:
- боли в костях, чаще в ребрах, позвонках,
- частые переломы,
- частые инфекционные заболевания,
- слабость, недомогание,
- жажда,
- запоры,
- учащенное мочеиспускание,
- увеличение или уменьшение объема мочи,
- онемение, боли в конечностях.
Общая информация о заболевании
Несмотря на то что основные проявления заболевания связаны с повреждением костей, миеломная болезнь – разновидность рака крови. В основе болезни лежит повреждение плазмоцитов, разновидности лейкоцитов. Они, как и все остальные клетки крови, образуются в костном мозге из стволовых клеток. Этот процесс заключается в ряде последовательных, запрограммированных на уровне ДНК клетки делений, в результате которых сначала формируются лимфоидные стволовые клетки, а затем В-лимфоциты. В-лимфоциты являются клетками иммунитета, то есть осуществляют борьбу с чужеродными для организма вирусами и бактериями. Окончательное созревание В-лимфоцитов происходит вне костного мозга – в лимфатических узлах, селезенке, тимусе. Для этого необходим антиген – белок чужеродного микроорганизма. При контакте с антигеном В-лимфоцит превращается в плазмоцит и начинает секретировать антитела – специфические белки, которые разрушают чужеродные клетки. Каждый плазмоцит секретирует определенный вид антител, направленных на борьбу с конкретным микроорганизмом. В норме у человека образуется необходимое, строго контролируемое количество плазмоцитов.
При миеломной болезни повреждается ДНК плазмоцитов. В организме накапливается избыточное количество бесполезных, измененных плазмоцитов, которых еще называют миелоцитами. Эти клетки накапливаются в костях, образуя опухоли и разрушая кости, а также вырабатывают дефектные – моноклональные белки, или белки Бенс-Джонса. Эти белки не способны бороться с чужеродными клетками, как нормальные антитела, и выводятся из организма почками. Разрушение костей приводит к повышению уровня кальция в крови, что проявляется жаждой, запорами, тошнотой. Повышенное количество кальция и белка вызывает повреждение почек. Происходит угнетение нормального кроветворения и, как следствие, уменьшается количество эритроцитов и нормальных лейкоцитов. В итоге развивается анемия и снижается устойчивость организма к инфекциям.
Точная причина патологических изменений в плазмоцитах неизвестна, однако существуют факторы, повышающие вероятность миеломной болезни.
Кто в группе риска?
- Люди старше 60 лет.
- Страдающие ожирением.
- Подвергавшиеся облучению.
- Работающие с инсектицидами, пестицидами, продуктами нефтепереработки и другими токсическими веществами.
- ВИЧ-инфицированные.
- Пациенты с аутоиммунными заболеваниями, например ревматоидным артритом, системной красной волчанкой.
- Пациенты с моноклональной гаммопатией (это группа заболеваний, при которых в организме вырабатываются аномальные антитела).
- Люди, у родственников которых была миеломная болезнь.
Диагностика
Часто миеломная болезнь определяется еще до проявления симптомов, в ходе стандартного профилактического обследования. Заподозрить заболевание на начальной стадии позволяют изменения в результатах лабораторных анализов. Дальнейшее обследование зависит от проявлений болезни.
Лабораторная диагностика
- Общий анализ крови (без лейкоцитарной формулы и СОЭ). При миеломной болезни уровень лейкоцитов чаще всего снижен. Также могут быть понижены концентрации эритроцитов, тромбоцитов и гемоглобина.
- Определяется протеинурия, то есть выделение с мочой белка Бенс-Джонса.
- Общий белок сыворотки. Его уровень повышается за счет большого количества моноклональных белков.
- Альбумин сыворотки. Альбумин – это белок, который синтезируется в печени и отвечает за перенос различных веществ, например билирубина, жирных кислот, некоторых гормонов. Уровень альбумина бывает снижен даже при высоком общем белке, так как белок повышен именно из-за патологических компонентов – моноклональных белков, которые по структуре отличаются от альбумина.
- Креатинин в сыворотке. Является побочным продуктом обмена веществ, который выводится почками. При миеломной болезни может быть повышен вследствие повреждения почек.
- Кальций в сыворотке. Уровень кальция повышается из-за разрушения костей.
Другие методы исследования
- Электрофорез белков мочи и крови. Метод необходим для выявления моноклональных белков и белков Бенс-Джонса. Основан на том, что разные виды белков, помещенных на специальную бумагу, гель или мембрану, под действием постоянного электрического поля движутся с разной скоростью.
- Биопсия костного мозга – взятие образца костного мозга из грудины или костей таза с помощью тонкой иглы. Проводится после предварительного обезболивания. Затем под микроскопом обнаруживают изменения в структуре костного мозга. Процедура необходима для выявления плазмоцитов в костном мозге.
- Рентгенография, компьютерная томография и магнитно-резонансная томография. Эти методы позволяют сделать снимки костей, на которых определяются четко очерченные, округлой или овальной формы участки разрушения костей, а также патологические переломы.
- Позитронно-эмиссионная томография. В организм вводят дезоксифлюороглюкозу – препарат, помеченный радионуклидом, который поглощается клетками опухоли. Затем с помощью позитронной камеры исследуют участки накопления этого вещества. Дезоксифлюороглюкоза находится в организме очень короткое время, большая часть ее распадается уже во время исследования, что позволяет уменьшить лучевую нагрузку на пациента. Информативность метода заключается в том, что можно оценить не только внешние характеристики опухоли, как при КТ или МРТ, но и активность обмена веществ в тканях опухоли.
Лечение
Лечение зависит от стадии заболевания, вида миеломы, общего состояния пациента. На начальной стадии, до появления внешних признаков и при медленном прогрессировании болезни лечение может быть отложено. Однако пациент должен регулярно проходить обследование для контроля за развитием болезни. При первых симптомах следует начинать лечение.
- Химиотерапия – использование специальных препаратов, которые разрушают злокачественные клетки или препятствуют их делению.
- Иммунотерапия. При терапии множественной миеломы используют препараты, активизирующие иммунную систему. Структура этих препаратов идентична веществам, которые вырабатываются лейкоцитами и участвуют в борьбе с инфекциями, раковыми клетками. Чаще всего используют синтетический альфа-интерферон – специфический белок, идентичный по строению интерферону человека и обладающий противовирусной активностью.
- Лучевая терапия – разрушение злокачественных клеток с помощью ионизирующего излучения.
- Трансплантация стволовых клеток. У пациента с миеломной болезнью или подходящего донора забирают часть стволовых клеток с помощью специального аппарата, после чего их замораживают. Затем пациент подвергается химиотерапии или лучевой терапии, которые разрушают большинство клеток костного мозга, как больных, так и здоровых. После этого пациенту пересаживают его собственные или донорские стволовые клетки. Трансплантация стволовых клеток не излечивает пациента, но увеличивает продолжительность его жизни.
- Симптоматическая терапия – терапия, направленная на конкретные симптомы. Например, антибиотики при инфекции и введение эритропоэтина (вещества, стимулирующего деление эритроцитов) при анемии.
Профилактика
Специфической профилактики миеломной болезни нет.
Рекомендуемые анализы
- Общий анализ крови
- Общий анализ мочи с микроскопией осадка
- Кальций в сыворотке
- Креатинин в сыворотке
- Белок общий в сыворотке
- Альбумин в сыворотке
- Цитологическое исследование пунктатов, соскобов других органов и тканей