Артрит суставов диагностика
Диагностика артрита: особенности и методы диагностирования
 диагностика артрита
диагностика артритаРевматология – одна из частей медицины, которая занимается изучением и диагностированием заболеваний ревматического характера. В эту категорию входят и патологии группы артрита.
Артрит – воспалительные процессы в суставах. Он вызывает болезненные ощущения и острую боль не только в суставах, но и во всем организме. Инфекция, воспаление или нарушенная работа иммунитета, становятся основными возбудителями патологии которой подвержены не только суставы, но и органы кровеносной, и мочевыделительной систем. К основной группе риска относят людей от 55 лет, однако заболеванию подвержены молодые люди и дети. Это зависит от причин, которые и вызывают существенные изменения в суставах. По этому при первых же симптомах необходима диагностика артрита.
Какие бывают виды артритов
Артрит бывает разных видов, которые отличаются своими симптомами, диагностикой и лечением. Специалисты насчитывают около десяти видов артрита:
- Гнойный (инфекционный) артрит. Появляется из-за того, что в организме начался воспалительный процесс, инфекционного характера, которое может быть первой и второй степени. Первая степень характеризуется появлением раны, вторая степень, предполагает развитие инфекции и попадание ее в кровь и в другие ткани организма. По разновидности, бактерий различают: гонорею, гонококк, туберкулез, дизентерию, хламидии.
- Ревматоидный артрит. Разновидность артрита связанная с аутоиммунной патологией, которая поражает соединительные ткани и суставы, полностью деструктурируя их. Этот вид артрита активно прогрессирует, а ревматоидный фактор распространяет свое действие и на органы внутренней системы. Действие ревматоидного артрита, чаще всего поражает организм на столько, что в большинстве случаев, на столько что, человек может стать инвалидом.
- Ювенильный артрит ревматоидного характера или заболевание «Стилла». Это заболевание, которое активно развивается у подростков и детей до 15 лет. Ревматоидный фактор может быть вызван, хронически, и активно прогрессировать. Если обнаружить заболевание на поздних стаях, то внутренние органы могут быть поражены до критической отметки.
- Подагрический артрит. Возникает заболевание, если воспалительный процесс, начинается из-за того что в организме появляется излишнее количество мочевой кислоты. Мочевая кислота активно поражает суставы, при этом из организма она не выводится, а кровь ее не расщепляет. Такая кислота кристаллизируется и скапливается в суставах, это приводит к тому, что появляется дискомфорт и неприятные ощущения.
- Остеоартрит. Это заболевание тяжелого характера, который полностью разрушает ткани и суставы. С течением времени болезнь прогрессирует, поражает патология в начале хрящевые ткани, после на костной ткани образуется наросты, это и вызывает болезненные ощущения. После того, как ткани разрушились, восстановить их невозможно.
- Травматический артрит. Такой вид артрита получается как следствие травмы. В течение большого срока, повреждение сустава может не беспокоить, но при этом, патология может прогрессировать. В некоторых случаях только через время, может появиться отечность и болевые ощущения не прекратятся. И в этот период активизируется ревматоидный фактор. Поэтому стоит быть очень аккуратным, а если травма произошла, то необходимо проконсультироваться со специалистом, чтобы не было осложнений.
- Ревматизм. Хроническая патология, которая развивается в соединительных тканях, и усугубляет работу сердца. Основные причины, по которым развивается воспалительный процесс, остаются до сих пор неизвестными.
- Псориатический артрит. Заболевание появляется на фоне псориаза, и поражает все части костной ткани.
- Дистрофический артрит. Появляется по причине того, что в организме нарушены процессы обмена веществ, из-за переохлаждения и неправильного образа жизни.
- Гонорейный артрит. Прогрессирует как следствие гонореи, в суставах скапливается жидкое вещество, если заболевание во время не обнаружить, то это приведет к тому, что сустав при этом видоизменится.
Группы людей, подверженные риску
К каждому виду, относят разные группы людей, которые подвергаются риску заболевания:
Из-за остеоартрита больше всего страдает категория людей, которая напрягает суставы спины и позвоночника (преподаватели, парикмахеры, работники офиса). У спортсменов чаще всего страдают суставы и ткани конечностей, к этой категории, так же, относят активных курильщиков и музыкантов, с низкой категорией массы тела.
Артрит может появиться, во время беременности, так, как вес женщины увеличивается и страдают нижние конечности.
Артритом подагры, чаще всего страдают мужчины старше 50 лет, с повышенным артериальным давлением, и с низкой категорией массы тела, если они злоупотребляют алкоголем и у них наблюдаются патологии в почках.
Из-за ревматоидного артрита страдают женщины, которые приобрели патологию от матери.
Инфекционному артриту подвержены ВИЧ инфицированные, люди страдающие от хронической гонореи, сахарного диабета, и больные с злокачественными и доброкачественными новообразованиями.
Лабораторная диагностика артрита
 лабораторная диагностика артрита суставов
лабораторная диагностика артрита суставов Возникает вопрос, как диагностировать артрит. Лабораторные исследования помогают получить правильный ответ на вопрос, как выявить артрит. Однако, диагностика артрита представляет собой сложный комплексный процесс. Поэтому важно провести первичное и вторичное обследование.Как только проявляются первые симптомы артрита, нужно проконсультироваться у травматолога, ревматолога, инфекциониста, фтизиатра и дерматолога. Специалисты проводят первичный и вторичный опрос, в который входит, беседа, сдача анализов, а после ставится диагноз и назначается лечение. Кроме того, на осмотре будут обследованы ткани и проверена их чувствительность и мышечный тонус, после этого специалисты отправляют больного на сдачу лабораторных анализов, которые включают общий анализ крови и другие виды, которые сдаются по назначению врача для дополнительного, развернутого анализа.
Для выявления количества осевших эритроцитов, проводится анализ крови. В случаях если степень ревматоидного артрита высокая, то анализы будут за пределами нормы. Количество показателей эритроцитов, лейкоцитов, и эозинофилов будут так же повышены.
Биохимический анализ крови, помогает выявить количество мочевой кислоты в организме, которая появляется из-за подагры или фиброгена. Если анализ крови, показывает наличие таких кислот, это говорит о том, что в организме есть острая инфекция.
Анализ иммунной системы, используют для установления точного диагноза – ревматоидного артрита. В этом случае антинуклеарные и другие микроорганизмы иммунной системы, провоцируют заболевание в суставах.
Инструментальная диагностика артритов
 диагностика и лечение артрита пальцев рук
диагностика и лечение артрита пальцев рук Инструментальная диагностика артрита предполагает собой несколько видов исследования:
- Рентген. Рентген, один из самых основных способов, чтобы проверить состояние суставов, узнать есть ли воспалительные процессы, в костных тканях и предупредить заболевание;
- Ультразвук. Такой вид диагностики ревматоидного артрита широко используется, для того чтобы определить заболевание. Кроме того, УЗИ используется для того чтобы узнать состояние суставов и тканей, а для того чтобы получить дополнительные сведения о состоянии болезни используется анализ крови.
- Компьютерная томография. Дает возможность быстро диагностировать типы ревматоидного артрита, и узнать степень воспаления.
- МРТ. Магнитно-резонансная томография, используется для того, чтобы детально изучить мягкие и костные ткани, позвоночника и его нервных клеток.
- Артроскопия. Этот эндоскопический способ, предназначен для того чтобы изучить состояние ревматоидного артрита, и дополнительно узнать о том, есть ли излишняя жидкость в организме.
- Контрастная артрофография. Такой вид используется для того, чтобы узнать состояние пораженных хрящей и мягких тканей. Кроме того, это способ используется, если отсутствует излишняя чувствительность к йоду.
- Миелография. Для диагностики ревматоидного артрита, чтобы изучить состояние позвонков.
Особенности диагностики артритов
Для диагностирования артрита используются различные способы. В некоторых случаях чтобы поставить точный диагноз и не ошибиться применяется комплексный подход. Когда у больного, есть подозрение о наличии в организме ревматоидного артрита, то необходимо использовать лабораторную и инструментальную диагностику, в зависимости от того есть ли у больного аллергия на некоторые препараты. Но лабораторные исследования обязательны, чтобы установить диагноз и начать лечение.
Роль своевременной диагностики в прогнозе заболевания
Своевременное диагностирование заболевания, предполагает собой быстрое и более эффективное лечение артрита. Быстрая диагностика предполагает собой уменьшение болевых ощущений, болезнь перестанет поражать костную ткань, мышцы быстро вернут свой тонус.
Еще интересные статьи:
Методы диагностики заболеваний суставов: назначение и особенности процедур
Заболевания суставов не начинаются в одночасье – появившиеся боли говорят о том, что болезнь уже достигла определенной стадии. Как следить за состоянием суставов, чтобы вовремя обнаружить отклонение от нормы и сразу же приступить к лечению? Давайте в этом разберемся.
Грамотная диагностика болезней суставов – залог эффективности лечения
Боли в суставах могут быть сигналом артрита, в том числе ревматоидного, артроза, остеоартроза, бурсита, хондрокальциноза, болезни Бехтерева и других заболеваний. О возникших проблемах обычно говорят нижеперечисленные симптомы.
Появление болей в коленях во время подъема или спуска по лестнице может сигнализировать об остеоартрозе. Это заболевание иногда затрагивает и пальцы рук – в таком случае происходит уплотнение верхних фаланг. Неожиданная острая боль в пальце большой ноги – типичный сигнал артрита. Эта болезнь нередко поражает тазобедренные суставы и дает о себе знать сильными болями в верхней части ноги. Ревматоидный артирит может проявляться в нарушении мелкой моторики рук, когда становится трудно вставить ключ в замок или нитку в иголку.
К сожалению, сегодня заболеваниями суставов страдают 30% населения планеты, и в их числе не только люди солидного возраста. Болезни суставов развиваются стремительно, поэтому очень важно вовремя их диагностировать и начать лечить. Это поможет сохранить подвижность, легкость движений и избавит от сильных болей.
Для справкиКакие функции выполняют суставы?
- Передвижение в пространстве – именно суставы позволяют нам ходить, бегать, прыгать.
- Подвижность – с помощью суставов мы закидываем ногу на ногу, приседаем, поднимаем и опускаем руки, сжимаем кулаки.
- Сохранение положения тела – суставы позволяют сидеть на корточках или на стуле, подавшись вперед, стоять, опираясь на что-либо.
Общий осмотр и метод пальпации
Первый визит к врачу начинается с общего осмотра, который позволяет увидеть внешние отклонения от нормы. Это может быть, например, отечность в зоне сустава. При общем осмотре доктор может попросить пациента произвести те или иные движения, чтобы понять характер боли и зону ее распространения. Осанка и походка также могут свидетельствовать о заболеваниях суставов.
Еще один самый распространенный и самый простой метод обследования – ощупывание, или пальпация. С помощью прикосновений врач обнаруживает внешние признаки болезней суставов. Так, например, можно найти ревматические и ревматоидные узелки, обнаружить место, где происходит дискомфорт во время движений, определить состояние суставной капсулы, изменение температуры и влажности кожи в зоне суставов.
Общий осмотр и пальпация – самые доступные методы обследования, но они происходят без применения технических средств, поэтому не дают полного представления о клинической картине заболевания.
Гониометрия
Это способ обследования с помощью гониометра – приспособления, позволяющего определить амплитуду подвижности суставов. Гониометр напоминает транспортир и позволяет определить угол подвижности. Пациент делает ряд необходимых движений (сгибания, разгибания, подъем и опускание конечностей), а доктор производит замеры, фиксирует показатели и соотносит их с нормой.
Лабораторные методы диагностики
Более точные сведения о состоянии пациента и его заболевании можно получить, узнав результаты анализов.
Анализ крови
Многие показатели анализа крови говорят о болезни суставов. Так, при биохимическом анализе, доктор обязательно обратит внимание на содержание С-реактивного белка в сыворотке крови, на содержание общего белка, на дефиниламиновую реакцию и другие показатели. Тревожным сигналом следует считать увеличение РОЭ (реакция оседания эритроцитов), поскольку это отражает уровень воспалительного процесса. При ревматических воспалительных патологиях иммунологический анализ крови показывает антинуклеарные антитела (АНА). При артрите и других болезнях суставов в сыворотке крови резко повышается уровень мочевой кислоты. Кроме того, у пациентов, страдающих ревматизмом, псориатическим полиартритом, болезнью Бехтерева и другими заболеваниями суставов, наблюдается изменение содержания лизосомальных ферментов (кислой протеиназы, кислой фосфатазф, дезоксирибонуклеазы, катепсины) в сыворотке крови и синовиальной жидкости.
Анализ мочи
Стоит отметить, что значительные отклонения от нормы в анализе мочи наблюдаются только при тяжелых формах заболеваний суставов. Однако следует помнить, что у здоровых людей белок и кровь в моче не должны присутствовать. Их появление указывает на наличие заболеваний.
Лучевая диагностика суставов
В деталях изучить состояние суставов и их структуру позволяют методы лучевой диагностики. Предварительной подготовки эти процедуры не требуют.
Рентгенологическое исследование . Показанием к его проведению могут стать боли в области суставов, затруднительная подвижность, отечность и изменение цвета кожи в области суставов. При обследовании изображение суставов проецируется на особую пленку с помощью рентгеновских лучей. Специальный аппарат направляет лучи на обследуемую область, в целях безопасности все жизненно важные органы человека закрываются защитным свинцовым фартуком. Пациент при этом либо сидит, либо лежит. Рентген позволяет увидеть деформацию суставов и их патологию. Процедура занимает не более трех минут, результаты могут быть представлены минут через 15 в виде снимка. Даже при использовании самой современной аппаратуры минимальное излучение имеет место, поэтому рентген, как и другие лучевые методы исследования, не рекомендуется делать беременным женщинам.
Артрография – более точный метод по сравнению с обычным рентгеном. Его используют при повреждении менисков, связок, подозрении на разрыв суставной капсулы. Перед артрографией суставы искусственно контрастируют. Для этого в полость сустава вводят специальное вещество, затем просят пациента сделать несколько движений и фиксируют изображение прицельной рентгенографией. Результат, в зависимости от аппаратуры, может быть получен на мониторе или на пленке. Процедура длится около 10 минут и не представляет опасности. Однако если у пациента есть аллергическая реакция на йодированные контрастные вещества, это является противопоказанием для данного обследования.
Компьютерная томография (КТ) – самый современный и наиболее информативный метод рентгенологии. КТ позволяет оценить структуру суставных тканей с точностью до миллиметра и сделать «срез» в любой плоскости. Это во многом облегчает лечащему врачу постановку диагноза. КТ может показать изменения в тканях, остеофиты и хрящевые разрастания. В ходе проведения процедуры пациент ложится на кушетку, которая во время обследования начинает двигаться, а специальная трубка передает и улавливает рентгеновские лучи в определенной последовательности. Это длится 2-3 минуты. Степень облучения минимальна. Результат можно получить как в цифровом формате, так и на снимке.
Радионуклеидные методы исследования позволяют распознавать патологии с помощью радиофармпрепаратов. Самый популярный метод радионуклеидной диагностики – сцинтиграфия. В организм вводятся радиоактивные изотопы, а получение качественного изображения достигается за счет испускаемого ими излучения. Процедура происходит с использованием однофотонного эмиссионного компьютерного томографа. Визуализация осуществляется на клеточном уровне и не дублирует результаты других лучевых исследований. Это позволяет видеть функциональные изменения, которые происходят в организме раньше анатомических. Процедура является безопасной, так как используются гамма-изулучающие радионуклеиды с коротким периодом полураспада, лучевая нагрузка не выше, чем при обычном рентгене. Противопоказания к проведению обследования: беременность и кормление грудью. Результаты пациент может узнать сразу по ее окончании.
МРТ суставов
Магнитно-резонансная томография суставов (МРТ) осуществляется при помощи радиоволн и сильного магнитного излучения, которые дают возможность получить четкое изображение ткани. Пациент ложится внутрь «тубы» аппарата МРТ. Зона обследования обозначается лечащим врачом. Главное требование к пациенту – лежать неподвижно, так как от этого зависит качество снимков.
МРТ позволяет увидеть во всех деталях клиническую картину при травмах и дегенеративных заболеваниях суставов, например, при хроническом артрите. Также МРТ дает возможность диагностировать остеоартрит, септический артрит, остеомиелит и другие заболевания. Процедура длится 10-20 минут, а заключение в виде протокола обследования и снимков пациент может получить уже через 20-30 минут.
Данное обследование суставов не является опасным, так как используемое магнитное поле не представляет угроз для человеческого организма, поэтому практически никаких ограничений здесь не существует. Однако МРТ противопоказана людям, имеющим кардиостимулятор, кровоостанавливающие клипсы сосудов, электронные или ферромагнитные имплантаты среднего уха.
Ультразвуковое исследование суставов
Этот метод диагностики суставов основан на использовании ультразвуковых волн. Специальный аппарат излучает волны определенной частоты, они взаимодействуют с мягкими тканями и проникают в зону исследования. УЗИ суставов назначают при травмах, ревматологических патологиях, сопровождаемых воспалительными процессами.
Акустические колебания фиксирует специальный сканер, изображение сразу появляется на мониторе, при необходимости его можно распечатать, то есть, результат пациент узнает фактически сразу. Во время процедуры, чтобы между сканером и зоной обследования не было воздуха, поверхность тела смазывают специальным гелем. Доктор водит по телу датчиком, что не доставляет пациенту ни малейшего дискомфорта. УЗИ является наиболее безопасной процедурой, возможной даже во время беременности.
Какой метод исследования выбрать?
Наиболее оптимальный метод для диагностики суставов в каждом конкретном случае подбирает лечащий врач с учетом жалоб пациента, состояния его организма и необходимости детализировать исследуемую зону. Порой для диагностики неосложненного артроза тазобедренного сустава на начальной стадии достаточно обычного рентгена. При жалобах на периодические умеренные боли, как правило, практикуют именно это обследование, и его бывает достаточно. А вот, например, при запущенной форме болезни Бехтерева лучше прибегнуть к компьютерной томографии.
Разумеется, чтобы получить наиболее точный результат, лучше использовать современные методы диагностики суставов: КТ, МРТ, УЗИ. Обратиться в клинику, где проводят такие обследования, можно без предварительной консультации. Специалист, проводящий диагностику, озвучит вашу клиническую картину и даст соответствующую рекомендацию, посоветует, к какому врачу обратиться: остеопату, ортопеду или травматологу.
Артрит коленного сустава
ЧТО ТАКОЕ АРТРИТ КОЛЕННОГО СУСТАВА
Артриты – группа суставных заболеваний воспалительного, а также воспалительно-дитстрофического характера.Артрит коленного сустава – это воспалительный процесс, возникающий в колене и распространяющийся на внутренние части сустава и на околосуставные ткани. По-другому заболевание называется гонартрит (или гонит).
 Коленный сустав – один из крупнейших в организме человека, содержащий много синовиальной (суставной) жидкости, при занесении воспалительного фактора в которую и возникает артрит.
Коленный сустав – один из крупнейших в организме человека, содержащий много синовиальной (суставной) жидкости, при занесении воспалительного фактора в которую и возникает артрит.
Если затронуто одно коленное сочленение – это моноартрит, если оба – полиартрит (множественный артрит). Начинается заболевание с поражения суставной сумки, затем постепенно воспаление расширяется и переходит на хрящ и костную ткань.
Основным симптомом артрита коленного сустава выступает боль, причем как при движении, так и в состоянии покоя. Помимо этого отмечается скованность, уменьшение амплитуды движений, краснота и опухание, усиление боли при надавливании. Может повышаться температура – местная (в самом суставе) и общая. Никогда не игнорируйте появление подобных симптомов!
Артритом коленного сустава болеют и дети, и взрослые, хотя в пожилом возрасте он диагностируется несравненно чаще. Причем считается, что более подвержены артриту женщины, спортсмены-тяжелоатлеты, люди с лишним весом и те, кто имеет наследственную предрасположенность к артриту.
Причины появления артрита коленных суставов могут быть разными. Часто воспаление происходит в результате естественного старения и разрушения гиалинового хряща, к которому присоединяется воспаление, например из-за трения остеофитов.
Артрит коленного сустава может возникнуть после травматического повреждения как осложнение, если реабилитация не была проведена должным образом. Патология коленного сустава нередко имеет причиной аутоиммунную реакцию организма, накопление мочевой кислоты в суставе, врожденные изменения, нарушение обмена веществ или деятельности эндокринной системы, обморожение или переохлаждение, вирусные и бактериальные инфекции, оперативные вмешательства, чрезмерные нагрузки (так называемое «колено домохозяйки») и др.
Артрит коленного сустава может быть самостоятельной патологией (первичный артрит), но зачастую становится спутником основной болезни, например, гепатита, псориаза, системной красной волчанки (вторичный артрит).
Основные виды артрита коленного сустава:
- Реактивный (инфекционный). Развивается по причине попадания в организм инфекционного агента либо при наличии хронического воспалительного процесса.
- Ревматоидный артрит.
- Подагрический артрит (вызван отложением уратов натрия вследствие переедания, злоупотребления спиртным).
- Артрозо-артрит. Его может вызвать ухудшение микроциркуляции в области колена.
- Посттравматический артрит коленного сустава.
При неправильном лечении артрита или его отсутствии артрит способен перейти в хроническую форму и впоследствии привести к утрате двигательной функции коленных суставов и инвалидности. Причём мишенью артрита может стать не только опорно-двигательный аппарат, но и другие органы и системы: сердце, почки, кишечник, лёгкие.
СИМПТОМЫ АРТРИТА КОЛЕННОГО СУСТАВА
 Классическую клиническую картину любой разновидности артрита образует целый комплекс симптомов, которые присоединяются и становятся более интенсивными по мере прогрессирования артрита коленного сустава. Симптомы весьма разнообразны, что обусловлено рядом моментов: большой площадью поражения, сложной конструкцией коленного сустава, степенью нагрузки на коленный сустав, возрастом и весом пациента, специфическими особенностями организма.
Классическую клиническую картину любой разновидности артрита образует целый комплекс симптомов, которые присоединяются и становятся более интенсивными по мере прогрессирования артрита коленного сустава. Симптомы весьма разнообразны, что обусловлено рядом моментов: большой площадью поражения, сложной конструкцией коленного сустава, степенью нагрузки на коленный сустав, возрастом и весом пациента, специфическими особенностями организма.
- Боль различной степени выраженности, усиливающаяся при нажатии, движении, переутомлении, напряжении и сгибании колена. Сначала – временная, по мере прогрессирования артрита – постоянная.
- Отёк (водянка) колена и опухлость в зоне патологии.
- Краснота (гиперемия) кожи (симптомы воспалительной реакции).
- Локальное повышение температуры над больным коленным суставом, свидетельствующей о воспалительном процессе – артрите колена.
- Тяжесть в ногах.
- Видимое изменение формы коленного сустава, деформации, шишки, костные деструкции (на запущенной стадии).
- Омертвение тканей, дегенерация хряща.
- Образование узелков, уплотнений.
- Веретенообразный вид ноги при артритах колена.
- Ухудшение двигательных возможностей, тугоподвижность коленного сустава.
- Накопление жидкости в суставной полости (при инфекционном коленном артрите).
- Потливость, озноб, лихорадка, увеличение лимфоузлов (при некоторых разновидностях коленного артрита).
- Общая вялость, слабость, сонливость, потеря аппетита.
Следует отметить, что симптомы артрита коленных суставов бывают как локальные, так и внесуставные. Они могут быть выражены явно или же быть стёртыми, малозаметными, но постепенно нарастающими. При этом одновременно зачастую присутствуют не все перечисленные признаки болезни сустава – некоторые симптомы добавляются со временем.
ДИАГНОСТИКА КОЛЕННОГО АРТРИТА
 Точная диагностика на начальном этапе болезни – залог успешной борьбы с артритом коленного сустава. Артриты коленных суставов следует обнаружить как можно раньше, чтобы лечение артритов было своевременным и эффективным.
Точная диагностика на начальном этапе болезни – залог успешной борьбы с артритом коленного сустава. Артриты коленных суставов следует обнаружить как можно раньше, чтобы лечение артритов было своевременным и эффективным.
Необходимо дифференцировать артриты с бурситом, артрозом, миалгиями в колене (мышечными болями) и иными заболеваниями костно-мышечного аппарата. Для этого доктор проводит профессиональное комплексное обследование и изучает анамнез. На первичном осмотре специалист оценивает объективные признаки: походку и диапазон движений пациента, степень отечности колена, покраснения, болезненных ощущений в суставах и выраженность других характерных симптомов артрита.
Далее назначаются лабораторные анализы и инструментальные методы.
Главным диагностическим методом остается рентгенография. Она позволяет обнаружить в коленях остеопороз (пористость и хрупкость костной ткани колена), меру сужения суставной щели, признаки анкилоза сустава, наличие дефектов костей, в том числе кисты. При хроническом артрите рентген выявляет вывихи и подвывихи коленного сустава, остеофиты (костные разрастания). Все это считается диагностическими симптомами артрита.
Всё чаще современная медицина применяет артроскопию – исследование коленного сустава, помогающее досконально выявить динамику патологических изменений в колене.
Для полноты данных, как правило, применяются УЗИ (для выявления выпота и изменений коленей), компьютерная томография (КТ), магнитно-резонансная томография (МРТ) (для получения данных о состоянии мягких тканей), радионуклидная сцинтиграфия (показывает активность воспалительного процесса и реакцию костных тканей колена).
Характер воспаления при артрите коленного сустава иногда уточняют путём цитологического и микробиологического анализа синовиальной (суставной) жидкости, полученной путем пункции. В ходе исследования определяют степень прозрачности и вязкости жидкости, клеточный состав, количество белка и ферментов, присутствие микроорганизмов.
Обязательны биохимический и клинический анализы крови и ревмопробы. Качественное обследование поможет лечащему специалисту сформировать оптимальный подход к лечению.
ЛЕЧЕНИЕ АРТРИТА (ГОНИТА) КОЛЕННЫХ СУСТАВОВ
 Тактику лечения артрита коленного сустава назначает врач-ревматолог или артролог. Могут быть рекомендованы консультации ортопеда-травматолога. Преимущественно лечение сустава бывает консервативным, но в ряде случаев может рекомендоваться оперативное вмешательство – протезирование искусственных суставов.
Тактику лечения артрита коленного сустава назначает врач-ревматолог или артролог. Могут быть рекомендованы консультации ортопеда-травматолога. Преимущественно лечение сустава бывает консервативным, но в ряде случаев может рекомендоваться оперативное вмешательство – протезирование искусственных суставов.
Лечение артрита коленного сустава, как и артрита любой иной локализации, обязательно должно быть комплексным. То есть лечить артрит надо по нескольким направлениям, используя сразу несколько средств и методов, совместное действие которых усиливается согласно принципу синергизма (системности).
Как правило, терапия артритов коленных суставов включает прием лекарственных препаратов и хондропротекторов, физиотерапию (например, магнитную импульсную терапию), лечебную физкультуру, массаж колена вне обострения и пересмотр образа жизни.
Лечащий врач подбирает лекарства с учетом каждого частного случая, индивидуальных особенностей организма и протекания болезни конкретного пациента.
Следует сразу принять тот факт, что лечение артрита коленного сустава будет длительным. А если артрит уже перешел в хроническое состояние – то лечиться придется пожизненно, периодически повторяя курсы магнитотерапии и приема медикаментов с целью замедлить прогрессирование заболевания, облегчить негативную симптоматику в суставах и улучшить общее самочувствие.
В тяжёлых случаях артрита может потребоваться эндопротезирование – замена сустава на искусственный протез (если сустав полностью разрушился, и конечность лишилась подвижности). К хирургическому лечению, как правило, прибегают в крайних случаях.
Изменение образа жизни при артрите коленных суставов заключается в адекватной физической активности, установлении правильного режима труда и отдыха, соблюдении диеты и избавлении от лишнего веса, избегании факторов риска воспалений в суставе, отказе от вредных привычек.
Вылечить хронический артрит не представляется возможным, но грамотный терапевтический комплекс поможет пациенту с коленной патологией чувствовать себя приемлемо и вести относительно активную жизнь. Поэтому начать заниматься лечением нужно как можно раньше, регулярно и добросовестно!
Рассмотрим составляющие лечебного комплекса при коленном артрите.
Медикаментозные препараты для лечения артрита
Нестероидные противовоспалительные средства (НПВС) (чаще безрецептурные). Особенно в терапии артрита популярны ибупрофен и диклофенак. Они способствуют устранению воспаления, отёка и боли в суставе в момент обострения. Длительное применение таблеток может негативно сказаться на слизистой оболочке желудка. Часто используются в форме наружных препаратов – мазей, гелей, кремов, наносимых на область коленей.
 Глюкокортикостероиды (обычно в виде инъекций). Эти гормональные фармпрепараты при артритах применяются только в крайнем случае, при отсутствии результативности употребления НПВС. Способны быстро купировать болевой синдром в суставе.
Глюкокортикостероиды (обычно в виде инъекций). Эти гормональные фармпрепараты при артритах применяются только в крайнем случае, при отсутствии результативности употребления НПВС. Способны быстро купировать болевой синдром в суставе.
Базисные препараты типа «ревматекс», «плаквенил» – при ревматоидном виде артрита коленного сустава. Замедляют прогрессирование болезни. Для успешной борьбы с артритами назначаются курсами.
Спазмолитики – с целью убрать мышечный спазм в области повреждения и снизить болевые ощущения в колене.
Миорелаксанты – для расслабления скелетной мускулатуры и уменьшения боли в коленях при артрите.
Антиферментные препараты (ингибиторы протеолиза), предназначенные для торможения прогрессирования дистрофии и дегенерации хрящей, суставов, костей и других тканей коленей при артритах.
Ангиопротекторы – «защитники» сосудов. Помогают укрепить стенки сосудов и обеспечить качественное кровоснабжение коленного сустава – значимое условие лечения.
Лекарственные препараты для усиления микроциркуляции в суставе и его питания – важный элемент лечения артритов любой этиологии.
Анаболические средства, способствующие ускорению регенерационных процессов в тканях коленного сустава.
Хондропротекторы (глюкозамин и хондроитин). «Строительные материалы» для хрящевой ткани сустава, стимулируют её синтезирование организмом, борются с деструкцией суставов, а кроме того способны подавлять воспаление в колене, соответственно, уменьшать боль. Необходимо долговременное лечение. Для терапии артритов используются очень широко, но не имеют достаточных доказательств эффективности.
Витамины, микроэлементы, общеукрепляющие средства (в том числе кальций, коллаген, антиоксиданты) – непременные компоненты комплекса лечения при артритах, улучшающие свойства суставов.
Физиотерапия
 Физиотерапевтические методы, применяемые для лечения гонартрита (артрита коленных суставов) разнообразны. Следует обязательно дополнять физиотерапией лечебный комплекс, чтобы приумножить совместное действие различных средств и лечить воспаление коленного сустава гораздо действеннее.
Физиотерапевтические методы, применяемые для лечения гонартрита (артрита коленных суставов) разнообразны. Следует обязательно дополнять физиотерапией лечебный комплекс, чтобы приумножить совместное действие различных средств и лечить воспаление коленного сустава гораздо действеннее.
Как правило, широко используется лазерная терапия, магнитотерапия, амплипульстерапия, УВЧ, ультразвук, дарсонвализация, диадинамотерапия, массаж, акупунктура, кинезиотерапия, ЛФК (лечебная физкультура), грязи, лечебные ванны, парафинотерапия.
Остановимся подробнее на наиболее распространенных видах физиолечения артрита.
Лазеротерапия улучшает обмен веществ в суставе, ускоряет протекание физико-химических реакций в клетках и повышает клеточную активность, что положительно влияет на скорость восстановительных процессов, уменьшение боли, отека в коленях, снятие воспаления в суставах, активизацию кровообращения, стимуляцию иммунитета, а кроме того оказывает противоаллергическое действие.
Магнитотерапия – лечение магнитными полями. Направлена на нормализацию обменных процессов сустава, ускорения регенерации, устранение воспалительного процесса, снятие боли и отечности, улучшение кровоснабжения сустава. Способна улучшить подвижность пораженной конечности, подавить размножение вредоносных микроорганизмов в суставе, ускорить выведение из сустава продуктов воспаления и распада. Безопасный и широко применяемый метод лечения, подходящий даже для пожилых и ослабленных больных и удобный для использования в домашних условиях.
Амплипульстерапия – метод лечения заключается в воздействии на область сустава переменного синусоидального тока. Влияет на нервно-мышечные ткани, восстанавливает деятельность кровеносной системы, способствует нейростимуляции клеток при артритах. Снимает отеки и обезболивает, участвует в стимуляции кровотока и питании хрящевых и мышечных тканей вокруг суставов, предотвращает патологические разрастания, свойственные артритам.
УВЧ-терапия представляет собой воздействие на организм пациента высокочастотного электромагнитного поля с определенной частотой электромагнитных колебаний. УВЧ-терапия нацелена на снятие болевого синдрома и отёка в суставе. Данный метод лечения способен снизить воспаление в колене и предотвратить его распространение на близлежащие ткани.
Ультразвук с гидрокортизоном увеличивает проникновение лекарства в сустав при артрите, повышает эффективность медикамента.
Массаж при артрите коленных суставов проводится только в период вне обострения. Активизирует кровоток и питание органа, укрепляет мышцы, уменьшает скованность, повышает двигательные возможности, помогает лечить артрит эффективнее.
Большинство методов лечения разрешены только при условии ремиссии хронического артрита коленного сустава. Исключение составляют некоторые аппараты магнитной импульсной терапии со специальным режимом, специально предназначенным для борьбы с обострениями заболеваний суставов и позвоночника (в том числе артрита) в клинических и домашних условиях.
Результативность обеспечивает курсовое прохождение процедур, дающее накопительный и длительный эффект при лечении тяжелого заболевания – артрита коленных суставов.
Лечение артрита – неотложная задача. Проводите его своевременно и профессионально, под наблюдением врача. Долгая жизнь суставов – гарантия вашей долгой активности!
Артрит – симптомы, лечение, диета, причины, признаки, диагностика
Содержание статьи:
Артрит (от лат. arthritis – ломота в суставах) – это общее обозначение всех видов воспалительных процессов в суставах, выступающих в роли самостоятельных нозологических форм или проявлений системной патологии. При прогрессирующем заболевании воспаление распространяется на прилегающие ткани: синовиальную оболочку, бурсу, связки, сухожилия, мышцы и кости.
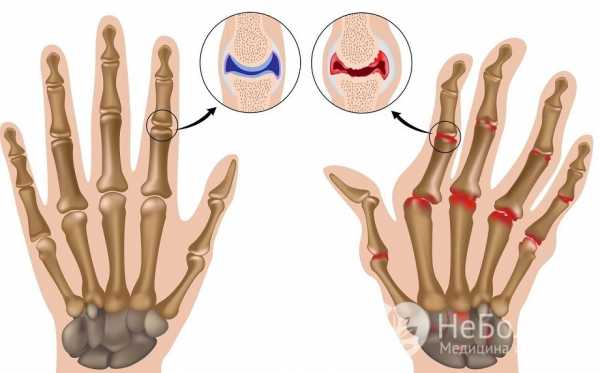 Поражение суставов при артрите
Поражение суставов при артрите Причины артрита и факторы риска
Причины развития воспалительных процессов в суставах могут быть самыми разнообразными. Острое воспаление может быть вызвано травмой, инфекцией, аллергической реакцией или попаданием токсичных веществ в суставную полость при укусах змей, пауков и ядовитых насекомых. Хроническая форма часто развивается на фоне различных нарушений в работе внутренних органов и систем:
- эндокринные расстройства;
- заболевания нервной системы;
- аутоиммунные, аллергические и атопические состояния;
- врожденные аномалии строения опорно-двигательного аппарата и родовые травмы – например, дисплазия головки тазобедренного сустава;
- наличие в организме персистирующих инфекционных очагов.
Возникновение реактивного артрита чаще всего связывают с энтеробактериями, хламидиями и микоплазмами. В случае ревматоидного артрита первостепенное значение имеет генетическая предрасположенность.
Среди статистически значимых факторов риска развития артрита ВОЗ называет возраст старше 65 лет, избыточный вес, артериальную гипертензию, заболевания почек и принадлежность к женскому полу: в силу резких изменений гормонального фона в период менопаузы женщины заболевают чаще мужчин. В России воспаление суставов отмечается примерно у 60% лиц пенсионного возраста на фоне тенденции к увеличению заболеваемости и снижению возраста первой манифестации заболевания. Диагностика нервно-артритического диатеза в детстве увеличивает вероятность возникновения артрита в зрелом возрасте.
 Предрасполагающим фактором артрита является пожилой возраст и наличие хронических заболеваний
Предрасполагающим фактором артрита является пожилой возраст и наличие хронических заболеваний Нередко причиной артрита оказывается постоянная микротравма суставных структур при профессиональных занятиях спортом и тяжелом физическом труде, когда имеет место интенсивная нагрузка на одни и те же группы мышц. С другой стороны, малоподвижный образ жизни также способствует развитию воспалительных процессов в суставах, особенно когда к гиподинамии примешивается злоупотребление алкоголем, несбалансированное питание и нехватка витаминов в рационе.
Формы
В силу многообразия проявлений артрита в клинической практике принято выделять разные формы заболевания, которые отличаются спецификой клинической картины и терапевтических мероприятий. В зависимости от характера протекания различают острый и хронический артрит, а по количеству пораженных суставов дифференцируют три формы заболевания:
- моноартрит – воспаление одного сустава;
- олигоартрит – воспалением затронуто от двух до четырех суставов;
- полиартрит – воспаление пяти и более суставов.
Исходя из превалирующего этиологического фактора, различают первичный артрит с независимым патогенезом и вторичный артрит как следствие фонового заболевания. К первичным формам относят инфекционный, травматический и ревматоидный артрит, ювенильный идиопатический артрит, болезнь Стилла, а также воспаление суставов при остеоартрозе и спондилите.
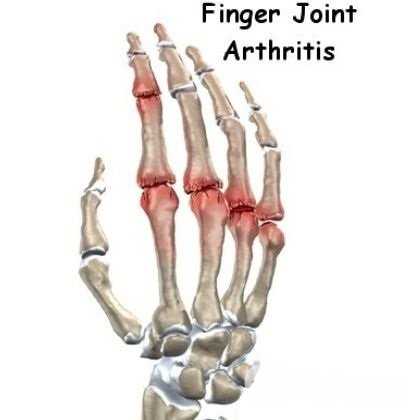 При полиартрите поражаются пять и более суставов
При полиартрите поражаются пять и более суставов Вторичный артрит возникает на фоне ряда заболеваний, из которых наиболее известны дизентерия, туберкулез, подагра, сахарный диабет, системная красная волчанка, гонорея, боррелиоз, псориаз, пурпура, гепатит, гранулематоз, гемохроматоз, синдром Рейтера и прочие. Воспаление суставов, развившееся после перенесения носоглоточных, кишечных и мочеполовых инфекций, носит название реактивного артрита.
На ранних стадиях острый инфекционный артрит хорошо поддается лечению вплоть до полного восстановления функций сустава.
Стадии
В динамике патологического процесса при артрите выделяют четыре стадии:
- Клинически заболевание не проявляет себя, однако на рентгеновских снимках суставов присутствуют первые признаки воспаления. Иногда ощущается незначительная скованность движений и периодические боли при физических нагрузках.
- Прогрессирующий воспалительный процесс приводит к истончению тканей суставных структур и эрозии головок костей. В области пораженных суставов появляются припухлости; часто наблюдаются локальное повышение температуры и покраснение кожи, движения сопровождаются хрустом.
- Постепенное разрушение суставных структур приводит к значительной деформации суставов, ограничению подвижности, постоянной боли и частичной потере функций сустава, которые отчасти компенсируются напряжением мышц.
- Патологические изменения суставных тканей принимают необратимый характер; больной сустав полностью обездвижен. При поражении коленных суставов образуются контрактуры, в тазобедренных суставах развивается анкилоз – сращение головок суставных костей вследствие заполнения суставной капсулы заместительной костной или фиброзной тканью.
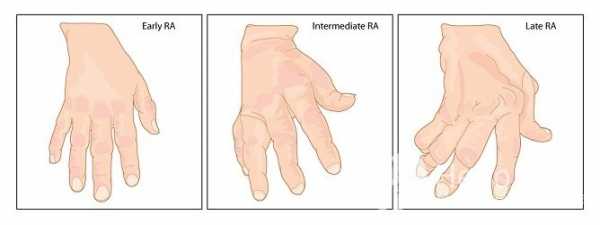 Стадии ревматоидного артрита
Стадии ревматоидного артрита Симптомы артрита
Симптоматика артрита зависит от стадии и формы заболевания. Общие признаки воспаления суставов неспецифичны: на ранних стадиях патологического процесса умеренную боль и скованность в суставах часто относят на счет усталости, переохлаждения и возрастных изменений. При воспалении некоторых суставов могут появиться настораживающие сигналы:
- отеки ступней и повышенная утомляемость при ходьбе при поражении голеностопных суставов;
- «симптом перчаток» при воспалении суставов кисти;
- хромота и боли, отдающие в колено, при артрите тазобедренного сустава;
- затрудненный подъем и отведение конечности при поражении плеча.
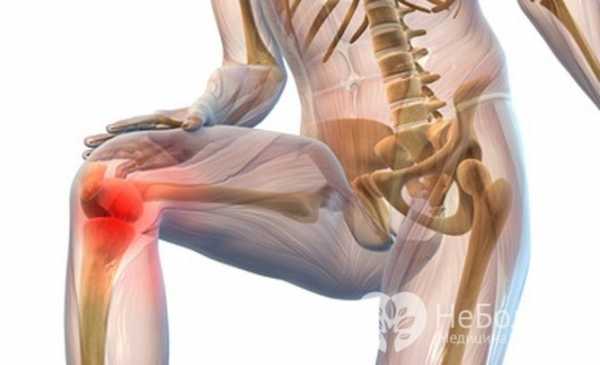 На ранних стадиях артрит проявляется умеренными болями и скованностью в суставах
На ранних стадиях артрит проявляется умеренными болями и скованностью в суставах Большинство пациентов обращается к врачу на II стадии заболевания. Постоянный дискомфорт в области суставов, появление чувствительных припухлостей, вызванных избыточной продукцией синовиальной жидкости, характерный хруст, эритема и отечность проблемных участков – явные признаки воспаления. Вынужденное положение тела и конечностей могут указывать на сильные мышечные спазмы на фоне потери подвижности суставов.
Специфические симптомы присущи лишь некоторым формам заболевания. Для реактивного артрита характерно несимметричное воспаление суставов конечностей на фоне лихорадки, головной боли и конъюнктивита. В некоторых случаях добавляются признаки инфекции мочеполовых путей. Вальгусные деформации больших пальцев рук и ног дают основание заподозрить подагрический артрит, а в случае псориатического артрита сильно деформируются и утолщаются суставы кисти.
При ревматоидном артрите суставы поражаются симметрично, а в местах сгибов образуются плотные узелки. В период ремиссии дискомфорт ощущается преимущественно по утрам и практически исчезает ко второй половине дня. Обострения сопровождаются лихорадочным состоянием, онемением конечностей, болью при вдохе, воспалением лимфоузлов и слюнных желез, светобоязнью и резью в глазах.
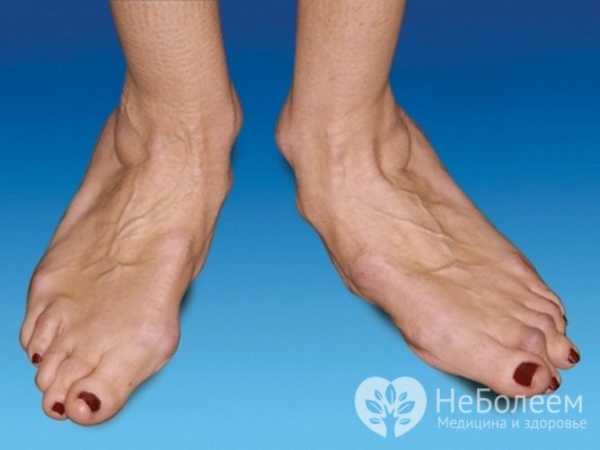 Ревматоидная стопа
Ревматоидная стопа Особенности протекания артрита у детей
Существуют две формы артрита, которые диагностируются исключительно в детском возрасте – ювенильный идиопатический артрит и ювенильный ревматоидный артрит, или болезнь Стилла. Для обоих заболеваний характерно персистирующее течение и слабый ответ на терапию, при болезни Стилла кроме суставов часто поражаются внутренние органы.
Диагностика нервно-артритического диатеза в детстве увеличивает вероятность возникновения артрита в зрелом возрасте.
Также детям свойственно более острое течение инфекционного артрита по сравнению с взрослыми пациентами. Болезненность и выраженные деформации суставов сопровождаются высокой температурой и выраженной интоксикацией организма – сильной головной и мышечной болью, спутанностью сознания, тошнотой и рвотой.
Читайте также:12 распространенных заболеваний стоп
8 продуктов, сохраняющих здоровье суставов
7 методик щадящей физической нагрузки
Диагностика артрита
Хотя признаки воспаления суставов хорошо заметны даже неспециалисту, точно определить форму и стадию артрита, равно как и выработать правильную стратегию терапии, основываясь исключительно на данных анамнеза и физикального осмотра, не представляется возможным.
При постановке предварительного диагноза врач обращает внимание на размер, форму и чувствительность и подвижность суставов, цвет и температуру кожных покровов, тонус мышц; проводит функциональные пробы. Следующим этапом диагностического поиска должны стать инструментальные методики, визуализирующие характерные признаки артрита:
- утолщение и уплотнение прилегающих мягких тканей;
- кальцификаты;
- тендиниты и тендосиновиты;
- околосуставной остеопороз;
- кистовидные просветления костной ткани;
- шероховатости суставных поверхностей;
- костные эрозии;
- сужение суставной щели;
- остеофиты и т. д.
Прохождение МРТ гарантирует максимальную точность диагностики суставных патологий за счет качественной визуализации твердых и мягких тканей. Рентгенография и КТ сустава в прямой, боковой и косой проекции позволяют выявить изменения со стороны костного аппарата. Для оценки состояния хряща, сухожилий, связок, мышц и нервов дополнительно назначают УЗИ крупных суставов. При повреждении коленного сустава может потребоваться артроскопия с отбором синовиальной жидкости и биоптата. В целях отслеживания динамики процесса в отсутствие обострений может быть целесообразна контрастная артрография.
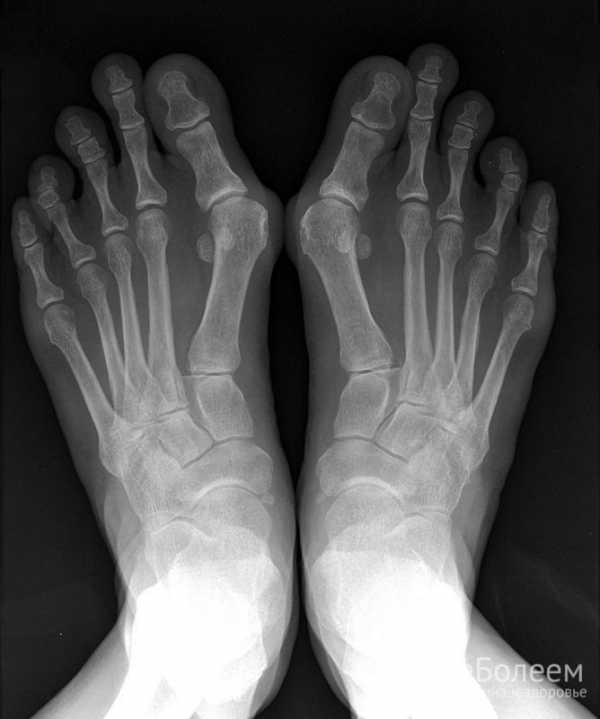 Для диагностики артрита делают рентген, МРТ или КТ
Для диагностики артрита делают рентген, МРТ или КТ Лабораторная диагностика артрита предусматривает проведение общего, биохимического и иммунологического анализа крови. Высокая скорость оседания эритроцитов и повышенная концентрация фибриногена подтверждает наличие воспалительного процесса; увеличенное количество лейкоцитов – бактериальную инфекцию. При эозинофилии высока вероятность аллергической реакции. Обнаружение в сыворотке крови ревматоидного фактора наряду с превышением допустимого уровня антител и циркулирующих иммунных комплексов четко указывает на ревматоидный артрит. При подагрическом артрите повышаются показатели сиаловой и мочевой кислоты.
В России воспаление суставов отмечается примерно у 60% лиц пенсионного возраста на фоне тенденции к увеличению заболеваемости и снижению возраста первой манифестации заболевания.
Лечение артрита
Выбор терапевтической стратегии зависит от формы, этиологии и стадии заболевания, локализации воспаления, а также возраста, состояния здоровья и конституциональных особенностей пациента. Для купирования воспалительного процесса и болевого синдрома подбирают комплекс нестероидных противовоспалительных средств, миорелаксантов и обезболивающих препаратов в сочетании с физиотерапевтическими процедурами. Хороший эффект дают электрофорез и ультрафонофорез, Хилт-терапия, амплипульс-терапия, магнитотерапия и СМТ-терапия (лечение синусоидальными модулированными токами).
 В лечении артрита эффективны физиотерапевтические методы
В лечении артрита эффективны физиотерапевтические методы Кортикостероиды в ревматологической практике применяют с большой осторожностью, ограничиваясь инъекциями в пораженный сустав при отсутствии реакции на щадящие методы лечения. В случае наличия инфекционного артрита назначаются курсы антибиотиков или противовирусных препаратов, а при ревматоидном артрите – иммуносупрессоры и иммуномодуляторы. При возникновении гнойных осложнений ежедневно проводится артроцентез.
Лекарственные препараты при болях в спине и суставах нередко уменьшают боль и воспаление, но не способствуют восстановлению структуры хряща.
В качестве средства, улучшающего структурное состояние и метаболизм хрящевой ткани, можно применять БАД к пище линейки «Глюкозамин-Максимум», который содержит два активных компонента: глюкозамин и хондроитин. Эти вещества являются естественными структурными элементами здоровой хрящевой ткани, принимают непосредственное участие в обменных процессах.
Благодаря своей натуральной природе они хорошо усваиваются и стимулируют обмен веществ в клетках хряща, способствуют восстановлению структуры хрящевой ткани после воспалительного процесса.
Лечебная диета при артрите предполагает отказ от высококалорийных продуктов, красного мяса и мясных субпродуктов, зернобобовых, соли, специй и спиртного. При ревматоидном артрите следует также отказаться от помидоров, картофеля, баклажанов и других овощных культур семейства пасленовых, содержащих соланин. В рационе больного должны присутствовать продукты, богатые клетчаткой и витаминами, а также источники легкоусвояемого белка – мясо птицы и кисломолочные продукты.
Для закрепления терапевтического эффекта рекомендуется массаж, занятия в группе ЛФК и курс бальнеотерапии в профильном санатории. Обращаться к народным средствам и нетрадиционным методикам допустимо только после консультации с лечащим врачом.
Осложнения и возможные последствия
Ранние осложнения в виде панартритов, флегмон и других гнойных процессов развиваются главным образом при инфекционном артрите. К поздним осложнениям относят контрактуры, патологические вывихи, остеомиелит, остеолиз, некроз костных тканей и генерализованный сепсис. В отсутствие адекватного лечения прогрессирующий хронический артрит может привести к инвалидности: больной утрачивает способность к самообслуживанию и свободному передвижению.
Прогноз
На ранних стадиях острый инфекционный артрит хорошо поддается лечению вплоть до полного восстановления функций сустава. Если развитие воспалительного процесса связано с эндогенными факторами, добиться выздоровления сложнее, однако возможно замедлить темпы прогрессирования заболевания, предотвратить развитие осложнений и избежать инвалидизации.
Профилактика
Профилактика артритов не представляет особой сложности. Достаточно вести умеренно активный образ жизни, отказаться от вредных привычек, придерживаться сбалансированного рациона и контролировать вес. При инфекционных заболеваниях и травмах суставов следует обращаться к врачу, не уповая на домашние средства. Для предотвращения обострений хронического артрита важно соблюдать диету, избегать переохлаждений, не поднимать тяжелые грузы и проходить санаторно-курортное лечение по профилю как минимум раз в два года.
Видео с YouTube по теме статьи:
Ревматоидный артрит диагностика, лечение (исследования, артроскопия)
Ревматоидный артрит — хроническое воспаление суставов. Для этой болезни характерно стремительное развитие, что чревато разрушением здоровых тканей и деформацией костных сочленений. Наиболее эффективным будет терапия, начатая на ранних этапах развития воспалительного процесса. Чтобы заблаговременно начать лечение патологии мелких и крупных суставов, необходимо знать, когда и как осуществляется диагностика артрита этого типа.
Особенности ревматоидного артрита
Системное поражение суставов не имеет точно установленной причины возникновения. Однако медиками доказано, что наиболее частыми провоцирующими факторами являются аутоиммунные аномалии и генетическая предрасположенность.
Аутоиммунное поражение соединительной ткани обусловлено сбоем в работе иммунной системы. По неустановленным этиологическим причинам, иммунитет ошибочно принимает клетки собственного организма за патогенные и начинает атаковать органы и соединительные ткани защитными антителами и киллерными клетками. В результате возникает воспалительный процесс, который уничтожает здоровые ткани и провоцирует развитие анкилоза — сращение фиброзных, костных и хрящевых тканей.
При инфекционных возбудителях, болезнь может развиваться как реактивный симметричный артрит, реже в качестве разновидности ревматизма. Патогенная микрофлора при аутоиммунном признаке является провокатором защитной реакции организма и ложной атаки иммунитета.
Отличительной чертой ревматоидного артрита является симметричность в поражении парных групп костных сочленений. Это означает, что при поражении одной руки или ноги, боль и дискомфорт со временем должны проявиться в сочленениях другой конечности.
Чаще всего воспаление сначала поражает пальцы и кисть руки, коленные суставы, голеностопный отдел и стопы, а затем распространяется на более крупные.
Основные критерии диагностики
Критерии диагностики и лечения ревматического артрита, описанные в 1987 году Американской коллегией ревматологов, по сей день используются в медицине.
К симптоматическим проявлениям относят:
- Утреннюю скованность и онемение конечностей. Суставами трудно двигать, напряжение ощущаются в прилегающих мышцах. Данное явление длится от 30 минут до часа после пробуждения.
- Симметричность поражения — зеркальная воспалительная реакция парных групп костных сочленений.
- Ревматоидные узелки — безболезненные подкожные уплотнения на сгибательных группах суставов (пальцы, кисти, локти, колени).
Признаки беспокоят больного дольше месяца.
При физикальном обследовании врач обращает внимание на следующие признаки:
- Поражение 3 и больше сочленений — при осмотре припухлость и выпот обнаруживается более чем в трех пораженных суставах одного отдела.
- Первое проявление в костных сочленениях кисти. Сюда входят межфаланговые суставы пальцев, ладони и лучезапястные сочленения.
Основным критерием лабораторных и аппаратных исследований является:
- Положительный анализ на ревматоидный фактор — результаты показывают наличие ревматоидных маркеров в сыворотке крови.
- Рентгенограмма — на снимке видны дегенеративные изменения тканей хряща и костные эрозии.
Ревматоидный артрит диагностируют, если совпадают хотя бы 4 основных критерия. А также наличие у пациента других разновидностей суставных патологий не исключает возникновение ревматоидной аномалии.
Чтобы повысить эффективность критериев, разработанных более 20 лет назад, современные медики разработали дополнительные методы диагностики. Сюда входят:
- Исследование антител к циклическому цитруллинированному пептиду (АЦЦП) — способ иммунологической диагностики направленный на определение и расшифровку клеток антигенов участвующих в развитии заболевания, а также исследование их влияния на измененные белки синовиальной оболочки при воспалении.
- МРТ-исследование — магнитно-резонансная томография помогает определить изменения в структуре сустава до появления деструкции заметной на рентгене. С помощью этого вида диагностики можно распознать изменения в синовиальной оболочке и суставной капсуле, заметить раннее истончение хряща и увеличение выпота.
На совершенствование методов современной диагностики возлагают большие надежды при определении начальной стадии патологии. Это актуально, так как критерии 1987 года позволяют распознать только уже развившуюся патологию.
Нюансы диагностики на разных этапах патологии
Первая стадия или дебют ревматоидного периода — это период до 6 месяцев после появления первого симптома. На ранних стадиях развития ревматоидного артрита установку точного диагноза осложняет слабо выраженная симптоматика, которую легко спутать с проявлениями других заболеваний.
По этой причине пациент часто обращается первым делом к терапевту, который в отличие от квалифицированного ревматолога, легко может ошибиться с постановкой диагноза на начальной стадии артрита. А также на сегодняшний день не существует достоверных способов убедиться в возникновении ранней ревматической патологии лабораторным путем.
В 30% случаев деструктивные изменения костных сочленений при данном типе артрита развиваются быстро — в течение трех месяцев.
Симптоматика:
- повышенная локальная и общая температура тела, при ощупывании сустав горячий;
- припухлость более 3–4 суставов;
- признаки утренней скованности беспокоят около 30 минут после пробуждения;
- дискомфорт появился в межфаланговых и плюсневых сочленениях пальцев и суставах кистей;
- при сжатии области воспаления появляются болезненные ощущения.
На 2–3 стадии формируются первые признаки дегенеративных изменений пораженной хрящевой ткани. Среди них специфические подкожные уплотнения — ревматоидные узелки.
Боли беспокоят больного в состоянии покоя и могут появляться во второй половине ночи.
Лабораторные исследования
Для анализа крови при ревматоидном артрите необходим забор венозной крови. Далее, исследование делится на несколько этапов:
- Определяются признаки содержание в крови маркеров воспаления — скорость оседания эритроцитов (СОЭ), С-реактивный белок и фибриноген. Высокий уровень данных показателей указывает на активную фазу патогенного процесса. Повышенное содержание С-реактивного белка сопутствует деструктивным изменениям суставов. Фибриноген — это белок, влияющий на процесс свертывания крови, а его высокие показатели указывают на сильный воспалительный процесс. Высокая концентрация белков в плазме крови увеличивает риск сердечно-сосудистых осложнений при ревматическом артрите.
- Общий анализ крови и лейкоцитарная формула. Гематологические показатели указывают на развитие анемии при артрите ревматоидного типа. Для различных аутоиммунных заболеваний характерна анемия хронических заболеваний, при которой снижен уровень ретикулоцитов, вырабатываемых кроветворной системой. Поскольку эти клетки являются предшественниками эритроцитов, их показатели также становятся меньше. Нередко этот вид анемии сопровождается снижением уровня железа, вследствие развивается железодефицитная анемия. Поэтому возникает потребность в исследовании уровня железа в крови.
- Биохимический анализ крови направлен на определение показателей печеночных ферментов и общего белка крови. Исследования гепатотоксичности печеночных ферментов необходимо, чтобы оценить возможности применения базисных препаратов и их дозировки. Белковый баланс часто претерпевает увеличение при хронических аутоиммунных патологиях. Однако отклонения в показателях белка не является обязательным условием воспалительного процесса при ревматоидном артрите.
- Иммунологические показатели указывают на наличие в сыворотке крови ревматоидного фактора и уровень АЦЦП. Специфические иммуноглобулины, называющиеся ревматоидным фактором, проявляются у 75% больных ревматоидным артритом. У 40% исследования дают возможность определить их наличие на ранних этапах болезни. Изменения ревматических маркеров указывает на степень развития патологии и деструктивные прогрессирующие изменения костных и хрящевых тканей. Антител к циклическому цитруллинированному пептиду — еще один специфический маркер ревматической патологии. При ранней диагностике они более эффективны — примерно в 60% случаев. Их наличие также указывает на деструктивный прогноз заболевания.
Синовиальная жидкость обеспечивает здоровую функцию сустава и служит смазочным материалом, предотвращающий изнашивание хряща во время движений. При наличии патологии, именно в синовиальной оболочке прогрессирует воспалительный процесс. Забор синовиальной жидкости делается посредством стерильной пункции сустава. Проводится макроскопический анализ, включающий оценку следующих характеристик:
- Повышение объема синовиальной жидкости.
- Окрас — при ревматическом артрите цвет варьируется от насыщенно-желтого до зеленого оттенка.
- Мутность — в здоровом суставе она прозрачная.
- Вязкость — при аутоиммунных заболеваниях отличается высокий уровень этого показателя.
- Муциновый сгусток — при воспалении концентрация сгустка рыхлая и наблюдаются трудности с его образованием.
- Цитоз — высокое количество вырабатываемых клеток указывает на дистрофическую прогрессию воспаления.
- Клетки тканей содержащихся в синовиальной жидкости — наблюдается наличие рагоцитов, характерных для ревматоидного воспаления.
Аппаратная диагностика
Аппаратная диагностика ревматоидного артрита проводится с целью определить тяжесть повреждений, которые нанесло суставу воспаление:
- Рентгеновские снимки помогают определить уплотнение мягких и костных тканей, динамику развития дегенеративных изменений и истончения хрящей, эрозивные образования и анкилозную деформацию костей.
- Магнитно-резонансная томография определяет признаки развития воспалительного процесса в синовиальной оболочке — состояние суставной капсулы и количество жидкости в синовиальной оболочке.
- Артроскопия — хирургическая манипуляция с использованием артроскопа позволяет взглянуть на поврежденный сустав изнутри и определить степень повреждения хряща и синовиальной оболочки.
Методы терапии при ревматическом артрите
Получив результаты диагностики, специалист назначает индивидуальную схему лечения.
Для устранения болезненных проявлений и улучшения общего состояния больного назначают прием нестероидных противовоспалительных препаратов.
Чтобы подавить аномалию иммунной системы, применяется базисная терапия иммуносупрессорами.
Когда базисные препараты не справляются при острых воспалительных обострениях, при ревматоидном артрите назначаются антибиотики.
Самостоятельно изменять предписания врача при ревматоидном артрите нельзя, поскольку это может осложнить течение болезни появлением побочных эффектов.
Комплексы физиотерапевтических процедур и лечебной физкультуры (ЛФК) играют важную роль в лечении ревматоидного артрита.
К наиболее эффективным и доступным в Москве процедурам относятся:
- электрофорез;
- магнитная терапия;
- УФ облучение;
- криотерапия;
- водная гимнастика;
- бальнеотерапия;
- парафиновые обертывания;
- массаж.
Для того чтобы назначить курс и методику ЛФК, проводится диагностика функционально-двигательных способностей. В этот тест входит ряд простых упражнений и функциональных задач. Специалист наблюдает за тем, как больной справляется с их выполнением и ставит соответствующие оценки. Результаты теста определяют, какой тип гимнастики подходит пациенту — групповой, домашний или индивидуальный.
Не маловажную роль при терапии играет продуманное питание больного. Следует знать, что нельзя есть при ревматоидном артрите суставов, чтобы лечение протекало быстрее. Изучите список запретных продуктов в одной из наших статей.
Современные методы диагностики помогают эффективно лечить аутоиммунные нарушения суставов, а также помогают составить актуальные схемы лечения и прогноз на развитие болезни. А также результаты обследований помогают не только проводить терапию в периоды обострения, но и предпринимать профилактические меры при достижении стойкой ремиссии.
Источники:
https://ru.wikipedia.org/wiki/
http://www.mogcp.by/information-section/information/item/685-diagnostika-revmatoidnogo-artrita
https://empendium.com/ru/chapter/B33.II.16.1.
https://5gp.by/index.php/edinye-dni-zdorovya-aktsii/34-edz-2015/321-12-oktyabrya-vsemirnyj-den-artrita1
https://www.rmj.ru/articles/obshchie-stati/Revmatoidnyy_artrit_diagnostika_i_lechenie/
причины, симптомы, диагностика и лечение
Артриты объединяют группу воспалительных поражений суставов различного генеза, в которые вовлекаются синовиальные оболочки, капсула, хрящ и др. элементы сустава. Артриты могут иметь инфекционно-аллергическое, травматическое, метаболические, дистрофическое, реактивное и иное происхождение. Клиника артритов складывается из артралгии, припухлости, выпота, гиперемии и локального повышения температуры, нарушения функции, деформации суставов. Характер артиритов уточняется путем лабораторных исследований синовиальной жидкости, крови, рентгено-, УЗИ-диагностики, термографии, радионуклидного исследования и т. д. Лечение артритов включает этиотропную, патогенетическую, системную и местную терапию.
Общие сведения
Заболеваемость артритом составляет 9,5 случаев на 1 000 населения; распространенность высока среди лиц разного возраста, включая детей и подростков, но чаще артрит развивается у женщин 40-50 лет. Артрит является серьезной медико-социальной проблемой, поскольку его затяжное и рецидивирующее течение может вызывать инвалидизацию и утрату трудоспособности.
Классификация
По характеру поражения артриты подразделяются на 2 группы – воспалительные и дегенеративные. К группе воспалительных артритов относятся следующие виды – ревматоидный, инфекционный, реактивный артрит, подагра. Их развитие связано с воспалением синовиальной мембраны, служащей внутренней выстилкой поверхности сустава. В группу дегенеративных артритов входят травматический артрит и остеоартроз, вызванные повреждением суставной поверхности хряща.
В клинике артрита различают острое, подострое и хроническое развитие. Воспаление при остром артрите может носить серозный, серозно-фибринозный либо гнойный характер. Образование серозного выпота характерно для синовита. При выпадении фибринозного осадка течение артрита принимает более тяжелую форму. Наиболее серьезные опасения вызывает течение гнойного артрита, характеризующееся распространением воспаления на всю суставную сумку и прилегающие ткани с развитием капсульной флегмоны.
Подострая и хроническая форма артрита приводит к гипертрофии ворсинок синовиальных оболочек, патологической пролиферации (разрастанию) поверхностного слоя синовиальных клеток, плазмоцитарной и лимфоидной инфильтрации тканей с исходом в фиброз. При длительном артрите отмечается развитие грануляций на суставных поверхностях хряща, их постепенное распространение на хрящевую ткань, деструкция и эрозирование костно-хрящевого лоскута. По мере замещения грануляционной ткани фиброзной происходит процесс оссификации, т. е. формирование фиброзных или костных анкилозов. При заинтересованности суставной капсулы, сухожилий и околосуставных мышц развиваются деформации суставов, подвывихи, контрактуры.
По локализации воспаления различают изолированное поражение единичного сустава (моноартрит), процессы с распространением на 2-3 сустава (олигоартрит) и более 3-х суставов (полиартрит). С учетом этиологических и патогенетических механизмов выделяют первичные артриты, развивающиеся вследствие травмы, инфекции, иммунных и метаболических нарушений, а также вторичные артриты, как результат патологических изменений костных элементов сустава и околосуставных тканей.
К самостоятельным (первичным) формам заболевания относятся специфические инфекционные артриты туберкулезной, гонорейной, дизентерийной, вирусной и др. этиологии; артрит ревматоидный, полиартрит ревматический, спондилоартрит анкилозирующий, полиартрит псориатический и др. Вторичные артриты могут являться следствием остеомиелита, заболеваний легких, ЖКТ, крови, саркоидоза, злокачественных опухолей и пр.
В зависимости от нозологической формы при артрите поражаются различные группы суставов. Для ревматоидного артрита характерна симметричная заинтересованность суставов стоп и кистей - пястно-фаланговых, межфаланговых, лучезапястных, плюснефаланговых, предплюсневых, голеностопных. Псориатический артрит характеризуется поражением дистальных суставов пальцевых фаланг стоп и кистей; анкилозирующий спондилоартрит (болезнь Бехтерева) – суставов крестцово-подвздошного сочленения и позвоночника.
Симптомы артрита
Клиника артрита развивается исподволь с общего недомогания, которое поначалу расценивается как усталость и переутомление. Однако данные ощущения постепенно нарастают и вскоре сказываются на повседневной активности и функционировании. Ведущим симптомом артрита является артралгия, которая носит устойчивый волнообразный характер, усиливаясь во второй половине ночи и под утро. Выраженность артралгии варьирует от незначительных болевых ощущений до сильных и непреходящих, резко ограничивающих подвижность пациента.
Типичная клиника артрита дополняется локальной гипертермией и гиперемией, припухлостью, ощущениями скованности и ограничения подвижности. Пальпаторно определяется болезненность над всей поверхностью сустава и по ходу суставной щели. Постепенно к этим симптомам присоединяются деформации и нарушения функционирования суставов, видоизменение кожных покровов над ними, экзостозы. Ограничение функциональности суставов при артрите может проявляться как в легкой степени, так и в тяжелой – вплоть до полной обездвиженности конечности. При инфекционных артритах отмечается лихорадка и ознобы.
Диагностика
Диагностика артрита основывается на совокупности клинической симптоматики, физикальных признаков, рентгенологических данных, результатов цитологического и микробиологического анализа синовиальной жидкости. Пациенты с выявленным артритом направляются на консультацию ревматолога для исключения ревматической природы заболевания. Основным диагностическим исследованием при артрите служит рентгенография суставов в стандартных (прямой и боковой) проекциях. При необходимости инструментальная диагностика дополняется томографией, артрографией, элекрорентгенографией, увеличительной рентгенографией (для мелких суставов).
Рентгенологические признаки артрита многообразны; наиболее характерным и ранним является развитие околосуставного остеопороза, сужения суставной щели, краевых костных дефектов, деструктивных кистозных очагов околосуставной костной ткани. Для инфекционных, в том числе туберкулезных артритов, типично формирование секвестров. При сифилитическом артрите, а также вторичном артрите, развившемся на фоне остеомиелита, рентгенологически отмечается присутствие периостальных наложений в проекции метафизарной зоны трубчатых костей. В крестцово-поздвздошных суставах при артрите на рентгенограммах определяется остеосклероз. Рентгенологическими признаками хронического артрита относятся подвывихи и вывихи суставов, костные разрастания по краям эпифизов.
С помощью диагностической термографии подтверждаются характерные для артрита локальные изменения теплообмена. УЗИ суставов помогают определить наличие выпота в его полости, а также параартикулярных изменений. Данные радионуклидной сцинтиграфии позволяют судить о реакции костной ткани и активности воспаления. По показаниям проводится диагностическая артроскопия. Для определения степени функциональных нарушений в суставах при артрите используются методики измерения амплитуды пассивных и активных движений, подография (регистрация продолжительности отдельных фаз шага).
Характер воспаления при артрите уточняется с помощью лабораторного исследования суставной жидкости по ее вязкости, клеточному составу, содержанию ферментов и белка, наличию микроорганизмов. При необходимости проводится морфологическая оценка биоптата синовиальных оболочек.
Лечение артрита
Этиологическое лечение артрита проводится только при некоторых его формах – инфекционной, подагрической, аллергической. Артриты с подострым и хроническим течением подлежат общей фармакотерапии с помощью противовоспалительных нестероидных (ибупрофен, диклофенак, напроксен) и стероидных (преднизолон, метилпреднизолон) препаратов. Синтетические стероиды также используются для введения в полость сустава (лечебные пункции суставов).
По мере стихания острого воспаления к медикаментозной терапии добавляется физиотерапия (УФО в эритемных дозах, электрофорез с анальгетиками, фонофорез с гидрокортизоном, амплипульстерапия), оказывающая противоболевой и противовоспалительный эффект, предупреждающая фиброзные изменения и дисфункции суставов. Проведение занятий лечебной физкультуры и массажа при артрите направлено на предупреждение развития контрактуры и функциональных нарушений в суставах. В комплекс восстановительной терапии рекомендуется включать грязелечение, бальнеотерапию, санаторное и курортное лечение.
Использование методик эфферентной терапии (плазмафереза, криоафереза, каскадной фильтрации плазмы крови) направлено на экстракорпоральную абсорбцию антител и ЦИК при аутоиммунных артритах, уратов – при подагрической форме артрита. Экстракорпоральная фармакотерапия позволяет использовать собственные кровяные клетки пациента (лейкоциты, эритроциты, тромбоциты) для эффективной доставки лекарственных веществ к очагу воспаления.
Для лечения тяжелых форм артрита используется введение стволовых клеток. Стволовая клеточная терапия способствует восстановлению обмена веществ и улучшению питания тканей сустава, стиханию воспаления, повышению невосприимчивости к инфекциям, являющихся частой причиной артрита. Особенная ценность использования стволовых клеток состоит в стимуляции регенерации хряща и восстановления его структуры.
В некоторых случаях при ревматоидном и других формах артрита требуется проведение оперативного вмешательства – синовэктомии, артротомии, резекции сустава, артродеза, хейлэктомии, артроскопических операций и др. При деструктивных изменениях в суставе, вызванных артритом, показано эндопротезирование, реконструктивно-восстановительные артропластические операции.
Прогноз и профилактика артрита
Ближайший и отдаленный прогноз при артрите обусловлен причинами и характером воспалительных явлений. Так, течение ревматического артрита обычно доброкачественное, но нередко рецидивирующее. Хорошо поддаются терапии реактивные артриты (постэнтероколитические, урогенные), однако стихание остаточных проявлений может затянуться на год и более. Прогностически наиболее неблагоприятно течение ревматоидного и псориатического артритов, приводящих к тяжелым двигательным дисфункциям.
Основой профилактики артрита является изменение характера питания. Рекомендуется разнообразное, сбалансированное питание, контроль веса, сокращение потребления животных жиров и мяса, ограничение количества сахара и соли, исключение копченостей, газированных напитков, маринадов, сдобы, консервов, увеличение доли фруктов, овощей, зерновых культур в рационе. Обязательным требованием профилактики артрита является исключение алкоголя и курения. Пораженные артритом суставы необходимо постоянно держать в тепле. Полезны регулярная дозированная активность, лечебная гимнастика, массаж.
Ревматоидный артрит суставов: симптомы, лечение и диагностика
Ревматоидный артрит это аутоиммунное заболевание, поражающее соединительную ткань и включающее системные осложнения. В первую очередь поражаются суставы – заболевание характеризуется симметричным полиартритом мелких суставов. Внесуставные симптомы включают поражение мышц, сердца, лёгких, печени, желудочно-кишечного тракта и т.д. Ревматоидный артрит протекает тяжело и вызывает инвалидность у 70% больных.
Содержание статьи:
Причины и условия возникновения болезни
Точных причин развития ревматоидного артрита не установлено. Современные учёные склоняются к двум основным гипотезам развития заболевания:
- Генетическая предрасположенность – если ревматоидный артрит диагностировался у родителей, то вероятность его возникновения у детей возрастает. Правило генетической предрасположенности ярко выражено у монозиготных близнецов. Последние исследования выявили определённые антигены гистосовместимости, кодирующие сбои в иммунных реакциях организма. У больных с ревматоидным артритом эти антигены присутствуют и способны передаваться по наследству.
- Вирусный возбудитель – по данным клиницистов у подавляющего большинства пациентов выявляется в крови высокие титры антител к вирусу Эпштейн-Барра. Важно отметить сходство между определёнными фрагментами вируса и участком цепи антигенов гистосовместимости. Также предполагается, что заболевание способны вызывать вирусы герпеса, краснухи, папилломы B19 и т.д.
- Бактериальные агенты – последние исследования показали, что попадание бактерий в организм сопровождается иммунным ответом на так называемые «стрессорные» белки», синтезируемые микробами. Предполагается, что эти компоненты способны запускать сложный патогенетический механизм, приводящий к образованию ревматоидного фактора.
- Триггерные компоненты заболевания – это условия, которые способствуют запуску патологической реакции. У здоровых людей триггеры не вызывают болезнь, а если человек предрасположен – запускают патогенез. К ним относятся:
- частые переохлаждения;
- курение и алкоголь;
- травмы суставов;
- гормональные изменения;
- стрессы;
- вредная экология.
По статистике заболевание развивается:
- у женщин чаще, чем у мужчин;
- в возрасте старше 45 лет;
- при частых заболеваниях дыхательной системы, артритах, аномалиях развития опорно-двигательного аппарата;
- с отягощённой наследственностью;
- при наличии вышеперечисленных антигенов.
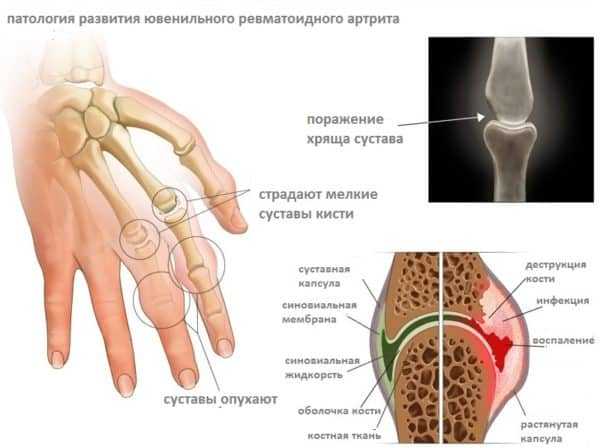
Возникновения и течение болезни
Патогенез ревматоидного артрита – весьма сложный аутоиммунный процесс. В нашей статье мы разберём только ключевые моменты, позволяющие понять механизм развития патологии обычному читателю. В основе заболевания лежит патологическая реакция иммунитета, которая атакует здоровые клетки соединительной ткани, ошибочно распознавая их как чужеродные. Этот аутоиммунный процесс проходит в несколько стадий:
- Синовиоциты, расположенные в соединительной ткани продуцируют большое количество воспалительных веществ (цитокинов) и активируют специальные клетки иммунной системы – Т-хелперы первого типа.
- Т-хелперы выделяют гамма-интерферон, активирующий ещё одни иммунные клетки – макрофаги и моноциты. Последние также вырабатывают специализированные воспалительные вещества:
- фактор некроза опухоли – способствует выходу жидкой части крови в зону воспаления, формируя отёк и воспаление.
- ИЛ-1 –способствует развитию остеопороза в области сустава и повышению температуры тела.
- ИЛ-6 – активирует клетки печени, которые вырабатывают большое количество С-реактивного белка, а также способствуют превращению В-лимфоцитов в плазматические клетки.
- ИЛ-8 – повышает концентрацию нейтрофилов в суставной жидкости.
- Плазматические клетки вырабатывают видоизменённые иммуноглобулины M и G, которые атакуют соединительную ткань, а при взаимодействии с неизменёнными иммуноглобулинами G повреждают микроциркуляторное русло сустава.
- Выделение эндотелиального фактора роста приводит к дополнительному образованию в соединительной ткани капилляров, а также специализированной ткани, называемой паннусом. Эта ткань имеет признаки опухоли и способна разрастаться в полости сустава, вызывая его деформацию.
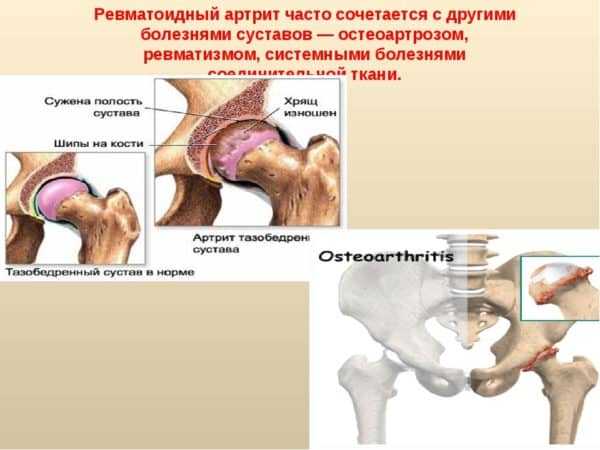
Классификация ревматоидного артрита
Для формулировки правильного диагноза врач должен знать классификацию заболевания. Клиницисты используют международную классификацию болезней 10-го пересмотра (МКБ-10), которая более удобна для грамотной формулировки диагноза. Для пациента такая классификация слишком сложная, поэтому мы разберём разновидности ревматоидного артрита по следующим критериям:
- По суставному синдрому:
- моноартрит – вовлекается один сустав;
- олигоартрит – воспаление двух суставов;
- полиартрит – вовлечение 3-х и более суставов.
- По рентгенологическим стадиям:
- первая – утолщение хрящей и стенок суставной сумки, мелкие зоны остеопороза;
- вторая – формирование на хрящах очагов эрозии, сужение суставной щели, развитие обширной зоны остеопороза;
- третья – деформация и периодические вывихи в поражённых суставах;
- четвёртая – полное исчезновение суставной щели, возможно наличие признаков срастания костей.
- По клинической картине:
- низкая активность – утренняя скованность в суставах до 30 минут, в течение дня небольшие болевые ощущения, умеренная отёчность суставов, скорость оседания эритроцитов (СОЭ) до 30 мм/час, анализ на С-реактивный белок (СРБ) +;
- средняя активность – скованность в первой половине дня, средние болевые ощущения (возможны без нагрузки), сильные отёки над поражённой областью. СОЭ до 40 мм/час, СРБ ++, повышенный уровень воспалительных ферментов крови;
- высокая активность – скованность в суставах продолжается весь день, присоединяются осложнения в виде поражения внутренних органов, СОЭ более 40 мм/час СРБ +++, выраженное преобладание воспалительных ферментов.
- По прогрессированию болезни:
- очень ранняя стадия – патология развивается в течении полугода;
- ранняя стадия – клиника ревматоидного артрита характеризуется длительностью симптомов от 6 до 12 месяцев;
- развёрнутая стадия – заболевание протекает более 12 месяцев без выраженной деструкции суставов;
- поздняя стадия – патологические процессы длятся более 2-х лет с выраженной деформацией суставов.
- По ограничению физической активности:
- первая степень – сохранение работоспособности и привычного образа жизни;
- вторая степень – периодическое выпадение из привычного образа жизни;
- третья степень – неспособность к осуществлению трудовой деятельности.
- четвёртая степень – отсутствие возможности к самообслуживанию, инвалидность.
- По лабораторным тестам на ревматоидный фактор:
Важно упомянуть о нескольких вариантах из МКБ-10:
- Юношеский (ювенильный) – представляет собой хронический ревматоидный артрит, возникающий у детей с преимущественным поражением суставов.
- Ревматоидный бурсит – воспаление суставных сумок. Поражаются преимущественно плечевые суставы.
- Синдром Фелти – осложнение, при котором к клинической картине присоединяются увеличение селезёнки и снижение в крови гранулоцитов.
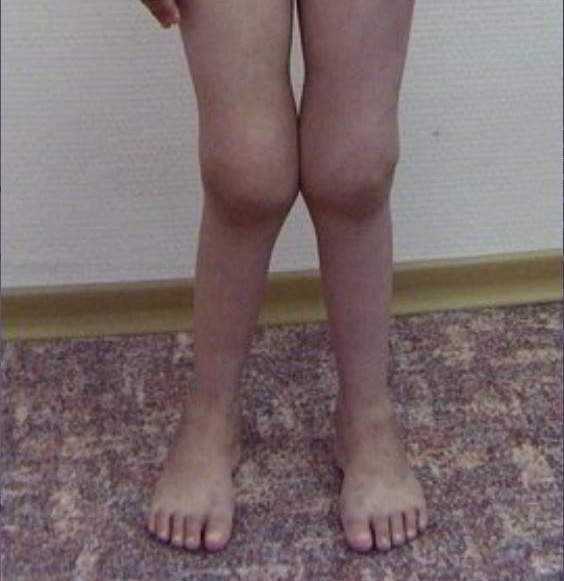
Симптомы ревматоидного артрита
Течение и развитие заболевания выражается суставными и внесуставными проявлениями. Суставное поражение развивается первостепенно и представляет воспалительный полиартрит. Внесуставные признаки, или осложнения основного заболевания, вовлекаются в патологию позднее, характеризуются множественными поражениями (кожи, мышц, внутренних органов, глазного дна, лимфатических узлов).
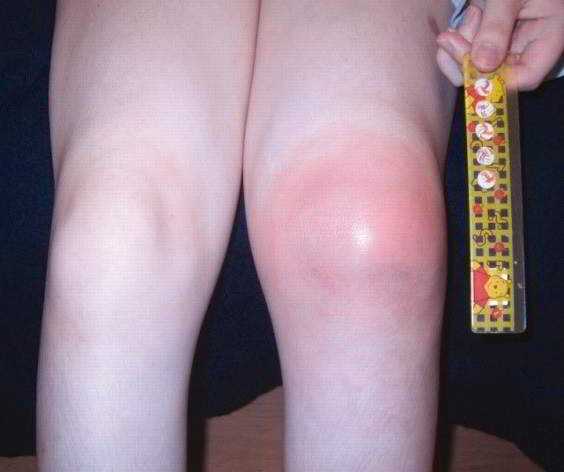
Какие суставы поражаются при ревматоидном артрите
Артрит характеризуется поражением однотипных суставов на правой и левой стороне – например, артрит коленных суставов справа и слева. Важно отметить, что преимущественно поражаются мелкокалиберные суставы.
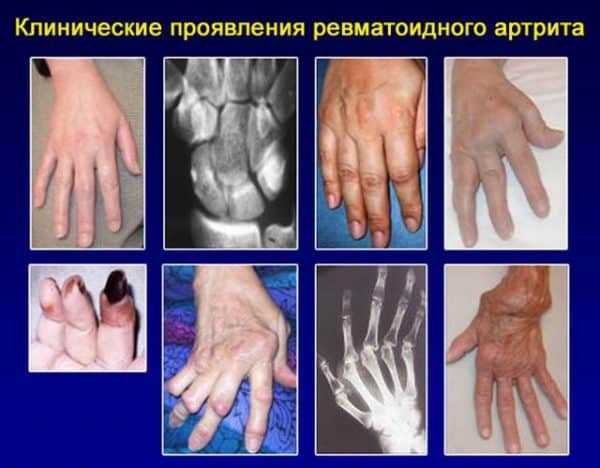
Возникновению заболевания обычно предшествуют:
- резкие перепады климата – весна или осень;
- перенесённые ОРВИ, пневмония и т. д.;
- стрессы или психоэмоциональное перенапряжение;
- травмы;
- гормональные перестройки организма – пубертатный период, беременность или климакс.
При расспросе доктором больного, зачастую выявляется так называемый продромальный период или период предвестников, появляющийся за несколько недель до возникновения болезни. Этому периоду соответствуют:
- общая слабость, упадок сил;
- периодические отсутствия аппетита, снижение веса;
- небольшие подъёмы температуры и потоотделение;
- небольшие боли в суставах и утренняя скованность.
Болевой симптом в суставах возникает вследствие концентрации воспалительных веществ в соединительной ткани.
Начало развития обычно подострое или латентное, при котором симптоматика выражена слабо, а заболевание прогрессирует постепенно – жалобы на болевые ощущения в суставах появляются не сразу. Постепенно болезненность нарастает, заставляя человека обратится к врачу. Иногда заболевание начинает остро, сопровождаясь сильными суставными болями, утренней скованностью, лихорадкой.
Над поражённым суставом можно обнаружить:
- отёк и покраснение;
- болевая реакция при прикосновении;
- повышение местной температуры.
Также в суставе возникает скованность. Позднее мобильность снижается, что в конечном итоге приводит к полному отсутствию подвижности с последующей деформацией сустава. Чаще всего мишенями для ревматоидной атаки являются суставы кистей и стоп, локтевые, коленные и плечевые. Реже вовлекаются в патологию тазобедренные, крестцово-подвздошные и голеностопные. Суставами исключения при ревматоидном артрите являются дистальные межфаланговые (находятся чуть выше ногтевой пластины), проксимальный межфаланговый сустав мизинца и пястно-фаланговый сустав большого пальца (расположен в его основании).
Ревматоидное поражение суставов кисти
Целью ревматоидного поражения являются:
- пястно-фаланговые суставы со 2 по 5 – это суставы возле основания пальцев;
- проксимальные межфаланговые суставы с 1 по 4 пальцев;
- все суставы запястья и запястно-пястные суставы – ряд мелких суставов в области самой ладони.
Как правило, мелкие суставы, перечисленные выше – поражаются в первую очередь. Болезненность приводит к тому, что больной неспособен сжать кисть в кулак, а пальцы сильно припухают. Спустя несколько месяцев межпястные мышцы начинают атрофироваться, что приводит к западению кожи на ладони и тыле кисти. Возникают деформации и подвывихи пястно-фаланговых суставов, в результате чего пальцы искривляются с отклонением в сторону мизинца. Сам мизинец при этом искривляется меньше остальных пальцев. Клиницисты называют такую деформацию «плавник мажора». Затем возникает искривление пальцев по принципу «шеи лебедя» – проксимальные межфаланговые суставы пальцев сгибаются, а дистальные – чрезмерно разгибаются.
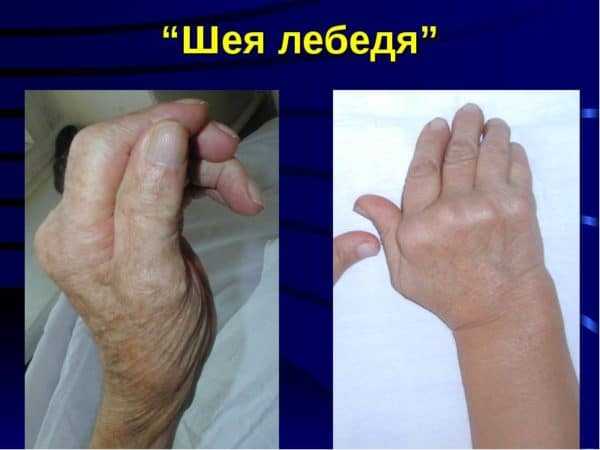
Иногда встречается деформации со сгибанием пястно-фаланговых и разгибанием нижних межфаланговых суставов (пуговичная петля). Все перечисленные изменения сильно нарушают функции кисти.
В конечном итоге патологические изменения кисти могут привести:
- к укорочению пальцев, срастанию фаланг друг с другом и полной потере подвижности;
- теносивиитам – воспалению сухожилий сгибателей пальцев, а также их синовиальных каналов.
Результатом теносивиита является отёк пальца и сильная болезненность. При сдавлении ветвей срединного нерва, которые проходят возле поражённых суставов, возможна потеря чувствительности с 1 по 3 пальцы. При длительном сдавлении боль может распространяться на всё предплечье до локтя.
Поражение других суставов верхней конечности
Позднее заболевание атакует лучезапястный, локтевой и плечевой суставы.
Деформация перечисленных суставов при ревматоидном артрите проявляется после развития воспаления и является необратимой.
- Лучезапястный ревматоидный артрит приводит к болезненности, припухлости поражённой области, ограниченности в сгибании и отведении кисти. Лучезапястный артрит зачастую осложняется синовиитом и невралгией срединного нерва.
- Локтевой сустав образован сочленениями трёх костей – локтевой и лучевой костей предплечья, а также плечевой костью. Поэтому артрит может захватывать все три сустава, формирующие сложный локтевой сустав. Местный артрит сопровождается сильными болевыми ощущениями при сгибании и разгибании – возможно развитие контрактуры в промежуточном положении. При сильном воспалении невозможно осуществлять вращательные движения (супинацию и пронацию).
- Артрит плечевого сустава характеризуется распространением воспаления на сухожильные синовиальные сумки, ключицу, мышечный каркас. Постепенно развивается отёчность, болезненность и ограниченность при движениях.
- Воспаление может перейти на подмышечные лимфатические узлы. В связи с тем, что плечевой сустав имеет только одну связку и укреплён за счёт мышечного тонуса – миалгия, переходящая в атрофию, приводит привычным подвывихам плеча.
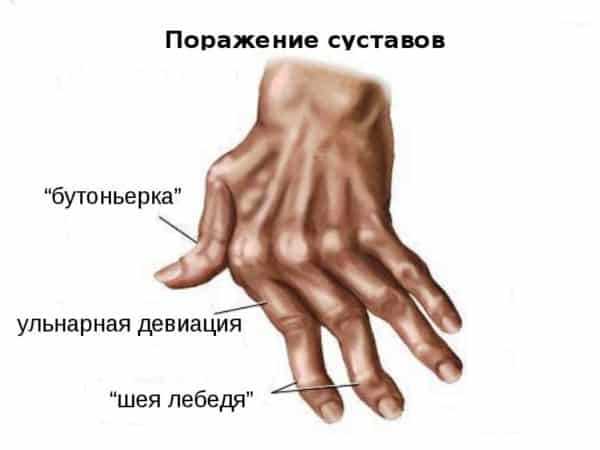
Повреждение суставов стопы
Второй целью для ревматоидного артрита после поражения кисти является стопа. Чаще всего воспаление развивается в плюснево-фаланговых суставах 2-4 пальцев и сопровождается болью при ходьбе, вставании на цыпочки, при прыжках. Визуально отмечается отёчность тыльной поверхности стопы, молотообразная деформация пальцев, подвывихи перечисленных суставов, вальгусная деформация большого пальца стопы.
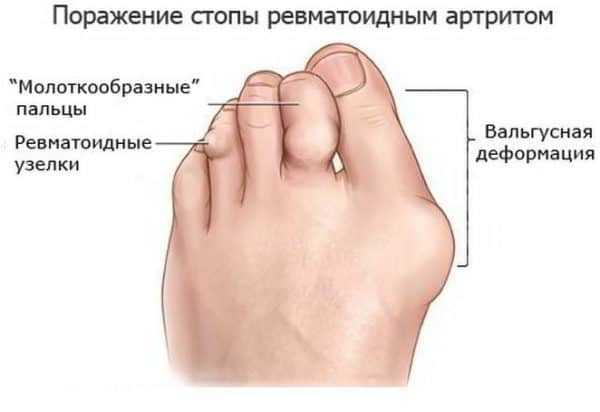
Позднее к артриту присоединяются воспаления синовиальных сумок и синовиит, приводящий к сдавлению подошвенных нервов. Травмированное воздействие на нервы приводит к потере чувствительности на стопе, болевыми ощущениям, которые способны подниматься вплоть до коленного сустава.
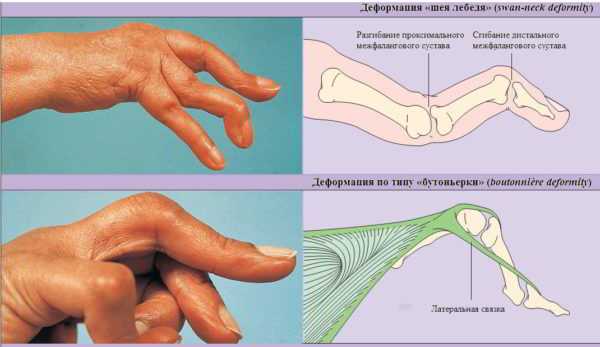
Другие артриты нижней конечности
- Ревматоидный артрит коленного сустава характеризуется болью, отёчностью в коленях. Боль усиливается при сгибательных движениях, во время приседаний, при подъёме на лестницу. Зачастую при сильных отёках отмечается баллотирование жидкости при прикосновении к переднебоковой области колена. Сильные болевые ощущения могут приводить к развитию контрактуры в полусгибательной позиции, а также к выпячиванию суставной капсулы в задних отделах (киста Бейкера). Длительная артралгия коленного сустава формирует атрофию передней группы мышц бедра.
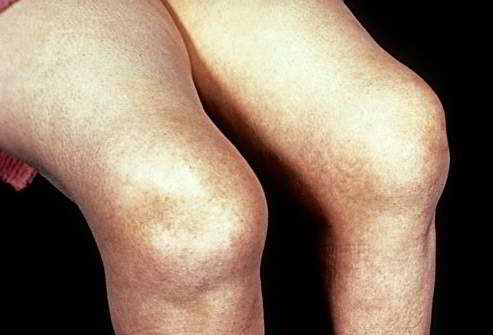
- Поражение голеностопного сустава сопровождается отёчностью и болью в нижней части голени, может привести к синовитам и защемлением ветвей большеберцовых и малоберцовых нервов. Резкая болезненность отмечается при переносе второй половины массы тела на сустав.
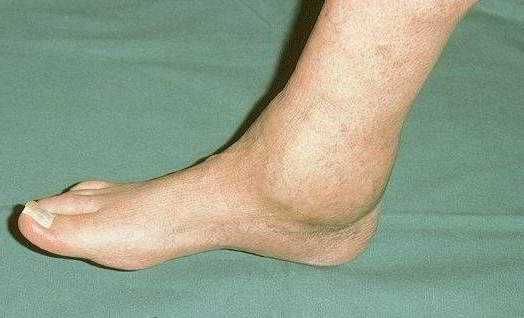
- Тазобедренные и крестцово-подвздошные артриты встречаются гораздо реже, обычно это свидетельствует о длительном течении патологии. При воспалении возникает небольшая контрактура в суставе, боли распространяются на паховую и ягодичную зоны. Усиление болевых ощущений отмечается при повороте бедра во внутрь. При отсутствии соответствующего лечения может развиться некроз головки бедра и деформация суставной капсулы.
Поражение височно-нижнечелюстного сустава
Височно-нижнечелюстной сустав является комбинированным – его функциональность сопровождается синхронными движениями в обеих капсулах. Артрит всегда сопровождается только двусторонней болезненностью. Утренняя скованность доставляет особый дискомфорт больному – из-за затруднения открытия рта и боли во время жевания значительно затрудняется приём пищи. Это приводит к похудению, нервозам. При тяжёлом течении в воспалительный процесс могут вовлекаться соседние анатомические структуры:
- жевательная и височная мышцы;
- соседние клетчаточные пространства;
- околоушная слюнная железа;
- ветви тройничного и лицевого нервов.
Поражение соединений позвоночного столба
Соединения позвонков крайне редко вовлекаются в клиническую картину ревматоидного артрита. Обычно развиваются артриты соединения головы с первым шейным позвонков (атлантозатылочный сустав), соединений первого и второго шейных позвонков (срединный и латеральные атлантоосевые суставы). Клинически воспаления проявляются болью в верхних отделах шеи, характеризующиеся невозможностью безболезненно повернуть голову в сторону.
Внесуставные проявления ревматоидного артрита (осложнения)
Эти поражения возникают при длительном течении заболевания, преимущественно у серопозитивных пациентов. Клиницисты относят эти патологии к осложнениям ревматоидного артрита, т. к. они развиваются при системном воздействии на организм.
Поражение мышц
Миопатия при ревматоидном артрите начинается с поражения трёх групп мышц кисти:
- возвышения большого пальца;
- возвышения мизинца;
- промежуточных мышц.
Позднее миопатия поднимается и захватывает заднюю группу мышц предплечья. На нижней конечности заболевание атакует передние мышцы бедра и ягодичной области. Миопатия характеризуется болезненностью во время сокращения мускулатуры, что отягощает процессы дв
что за болезнь, виды, причины, разновидности лечения
Содержание статьи
Артрит – обобщенное понятие всех заболеваний суставов. Он может быть как основным заболеванием, так и побочным осложнением целого ряда недугов. Сложная диагностика и долгое лечение делают артрит суставов одной из самых тяжёлых болезней. Тем не менее, большой процент излечившихся, даёт возможность врачам давать благоприятный прогноз.
Каждый шестой заболевший становится инвалидом. Между тем, заболевание легко поддаётся профилактике, диагностика на ранних стадиях гарантирует полное излечение. Стоит только пересмотреть свой образ жизни и не пренебрегать тревожными симптомами.
Разновидности артрита
Практикующие ревматологи и ортопеды в работе используют сразу несколько классификаций воспалительных заболеваний суставов. Однако самой обширной является классификация, частично предусматривающая причины возникновения данной болезни. Согласно которой, артриты делятся на основные и побочные, (осложнениями других заболеваний).
Термин «артрит», введенный еще Гиппократом, в последующие столетия использовали для обозначения любой суставной патологии. Начиная с конца 15 века научные медицинские светила стали постепенно выделять отдельные формы заболевания.
Так, Байю выделил среди артритов ревматизм. В начале 17 века Сиденгам описал как самостоятельные формы подагру и ревматоидный артрит. Несколько десятилетий спустя, инфекционные специфические артриты были объединены Бушаром под общим названием «инфекционный псевдоревматизм». В 19 веке Мюллер, сделал первую попытку классифицировать патологию суставов. Он четко отграничил воспалительные заболевания суставов (артриты) от дистрофических (артрозов). Это подразделение сохраняет свое значение и по настоящее время.
Первичные формы
- Остеоартроз – поражаются хрящевые ткани суставов, в результате происходит полная деформация.
- Ревматоидный артрит – заболевание соединительной ткани, с поражением мелких суставов.
- Септический артрит (инфекционный) – грибковая или бактериальная инфекция поражает крупные суставы, коленный или тазобедренный. Затем в воспалительный процесс вовлекаются все суставы.
- Подагра – метаболическое заболевание, характеризующееся наростами солей мочевой кислоты. Шишка возле большого пальца и есть проявление этого вида артрита.
- Болезнь Стилла – одна из форм ревматоидного артрита, очень затруднена в диагностировании. В подавляющем большинстве случаев наблюдается у детей в возрасте до 16 лет.
- Спондилит – инфекция в позвонках, возникает в основном из-за бактерий. Существует несколько форм заболевания – остеомиелит позвоночника и туберкулезный спондилит.
Артриты, являющиеся осложнением других заболеваний
Отдельной диагностики требует артрит суставов, развивающийся вторично при других заболеваниях, ведь на первый план в таком случае выходят именно их симптомы.
Например, для системной красной волчанки кроме поражения мелких суставов характерна лихорадка и симптом «бабочки»: покраснение кожи лица в области щек и носа, по форме напоминающее крылья бабочки.
- Системная красная волчанка – заболевание соединительной ткани и её производных.
- Пурпура - мелкопятнистые капиллярные кровоизлияния в кожу, под кожу или в слизистые оболочки.
- Псориатический артрит - хроническое прогрессирующее заболевание суставов, происходящие в течение псориаза.
- Реактивный артрит - воспалительное заболевание с поражением суставов, развивающееся после перенесения некоторых инфекций (мочеполовые, кишечные, носоглоточные).
- Гемохроматоз - наследственное, генетически обусловленное заболевание, проявляется нарушением обмена железа с накоплением его в тканях и органах.
- Гепатит - воспалительные заболевания печени, как правило, вирусного происхождения, часто распространяющиеся на суставы.
- Гранулематоз - воспаление, которое характеризуется образованием гранулём (узелков), возникающих в результате трансформации способных к фагоцитозу клеток.
- Боррелиоз - самая распространённая болезнь, передаваемая клещами в Северном полушарии. Бактерии передаются человеку при укусе инфицированных иксодовых клещей. В первую очередь поражается опорно-двигательный аппарат.
Точная классификация очень облегчает правильную постановку диагноза и дальнейшую терапию.
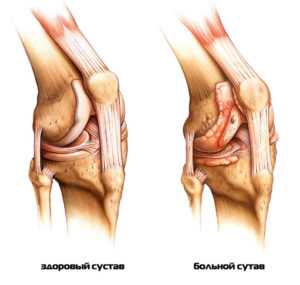
Причины заболевания
Артрит сложное и многообразное заболевание. Его развитие обусловлено множеством причин. В медицинской классификации принято выделять несколько основных групп:
- Инфекционные провокаторы – наличие вирусных и бактериальных заболеваний.
- Травматические причины – поврежденный сустав был не до конца восстановлен, что в дальнейшем вызвало воспалительный процесс.
- Иммунологические факторы – неправильное питание, нехватка витаминов, вредные привычки, включая злоупотребление кофеиносодержащими напитками, повышают риск заболевания.
- Генетическая предрасположенность. Заболевание может передаваться по наследству. Если в кругу ближайших родственников есть страдающие воспалением суставов, то шансы заболеть увеличиваются.
Очень широкий круг людей находятся в зоне риска. Помимо очевидных причин, существуют обстоятельства, дающие мощный толчок болезни:
- Женский пол. Статистические данные показывают, что женщины намного чаще мужчин обращаются за помощью к ревматологам. Этому есть вполне логическое объяснение. Природный, но тяжелый процесс беременности и родов лишает организм множества полезных витаминов и минералов. Вынашивание ребёнка – это повышенная нагрузка на весь опорно-двигательный аппарат и возможные осложнения в виде артритных заболеваний.
- Хронические болезни.
- Переломы, растяжения, вывихи и другие травмы.
- Хирургические операции под общим наркозом.
- Любые виды аллергии.
- Осложнения от вакцинации.
- Другие заболевания суставов. Например, артроз, бурсит, киста Бекейра почти всегда дают осложнения.
- Преклонный возраст. Со временем суставы имеют свойство изнашиваться, если не осуществлять комплекс мероприятий.
Подводя итоги, можно утверждать, что в зоне риска может оказаться любой человек, включая маленьких детей.
Симптоматика
Главный показатель заболевания – болевые ощущения в одном или нескольких суставах. Многие люди не воспринимают это серьезно. Непродолжительный дискомфорт не причиняет особых неудобств. Неприятные симптомы быстро снимаются массажем или принятием простых болеутоляющих препаратов.
Со временем игнорировать симптомы становиться труднее. Боли усиливаются, приобретают волнообразный характер. При движении и в ночное время заболевание обостряется.
В этот период появляются очевидные симптомы:
- Утренняя скованность;
- Отечность, сопровождающаяся покраснением кожи;
- Повышенная температура в зоне воспаления;
- Ограничение подвижности из-за сильных болей;
- Заметная невооруженным глазом деформация суставов.
Симптомы могут быть разными, в зависимости от видов. На примере самых распространенных заболеваний, можно создать общую картину признаков:
- Ревматоидный артрит- характеризуется симметричным поражением суставов, в местах сгиба появляются заметные узелки. Обострение болезни наблюдается ранним утром, ко второй половине дня симптомы практически исчезают. Если болезнь находится в острой стадии, больного сильно лихорадит, конечности немеют, при вдохе появляется сильная боль, увеличиваются лимфоузлы, моргание сопровождается резкой болью.
- Реактивный артрит– на фоне общих симптомов, наблюдаются воспаление мочевыводящих путей, появление цистита, уретрита. Повышенная слезоточивость, рези в глазах, осложнения в виде конъюнктивита.
- Инфекционный – озноб, лихорадка, сильные головные боли, общая слабость, отёчность тканей в местах пораженных суставов. Вид инфекции, спровоцировавшей болезнь, определяется при помощи анализов.
- Подагрический – суставы рук и ног сильно распухают. Чаще всего поражаются первые суставы больших пальцев ног. Но, подагрический артрит может появиться в локтях, в коленях, на пальцах рук. Места воспаления краснеют. Болевой синдром схваткообразный – от очень сильного, дёргающего, до слабого, растекающегося.
- Псориатический – мелкие суставы пальцев на ногах и руках увеличиваются в размерах, вызывая общую отечность конечностей. Носит не симметричный характер, в отличие от ревматоидного. Кожа пораженных пальцев приобретает багрово-синюшный оттенок, как после удара. Полное или частичное отсутствие подвижности. Боли очень сильные. Без приёма сильных анестетиков обойтись невозможно.
- Остеоартрит – симптомы проявляются медленно, постепенно, по мере развития болезни. Первым тревожным признаком является хруст конечностей и позвоночника. В зависимости от формы течения, может находиться в стадии регресса много лет. Крайне опасен малой симптоматикой при большом масштабе поражения.
- Травматический – воспалительный процесс даёт о себе знать появлением хруста в поврежденных суставах, как и при остеоартрите. Боль и отечность могут появиться нескоро. Поэтому не стоит оставлять без внимания первичные признаки.
Диагностика
Большое количество причин и симптомов делают диагностику артрита суставов сложной задачей. Только опытный и высококвалифицированный врач сможет собрать все составляющие болезни в единую картину. Если распространенные виды можно диагностировать достаточно быстро, то редкие типы, вызванные другими хроническими патологиями, обнаружить непросто. Например, ревматоидный артрит суставов, до настоящего времени остается загадкой для ревматологов – причины появления не достаточно обоснованы.
Для назначения эффективного курса терапии, окончательный диагноз ставится вместе с указанием первопричин.
Для этого проводится широкий комплекс медицинских мероприятий:
- Собирается полный анамнез заболевания;
- Проводятся лабораторные исследования (общая биохимия крови, определение уровня сахара, исследование методом ПЦР, анализ мочи и др.).
- Исключаются инфекционные, аллергические, травматические, бактериальные и другие связи, до определения провокационной;
- Исследования с помощью диагностического оборудования – рентгенография, УЗИ, МРТ;
- Биопсия синовиальной жидкости, заполняющей полость суставов.
- Артроскопия. Более современный способ исследования суставов и забора синовиальной жидкости. Метод даёт точные данные и, как правило, не требуют проведения повторных процедур.
- Составляется полная клиническая картина заболевания.
Все последовательные действия диагностики крайне важны для определения заболевания суставов. Комплексные аппаратные исследования не исключают, а дополняют друг друга.
Как было отмечено выше, постановка правильного диагноза, сложная задача. Поэтому игнорировать или заменять какие-либо методы диагностики нельзя. От этого полностью зависит терапия и дальнейший прогноз заболевания.

Лечение артрита
Лечение артритов проходит в несколько этапов. На каждом из них, перед терапией ставятся свои цели и задачи, которые реализуются при помощи определенных методик. Если на начальных этапах используются консервативные, стандартные схемы, то на последующих стадиях уже показано хирургическое вмешательство, вплоть до удаления пораженных суставов.
Цели любой терапии одинаковы:
- Снять болевой синдром;
- Остановить прогресс заболевания;
- Восстановить работоспособность сустава;
- Исключить возможные осложнения.
Для достижения результатов применяются:
- Медикаментозная терапия. Прежде всего, направлена на снятие мучительной боли и возобновление нормального образа жизни – сон, работа, движение, выполнение повседневных действий. Назначают противовоспалительные и обезболивающие препараты (например, Диклофенак, Баралгин, Кеторол), которые не смогут избавить от заболевания, но устранят болевой синдром. Хондропротекторы, которые способны восстанавливать хрящевую ткань. Антибиотики разного спектра действия, для снятия сильного воспаления и абсцесса.
- Физиотерапевтические мероприятия. Включают в себя УФО, электрофорез с обезболивающими средствами, фонофорез, массаж, грязелечение, прогревание, обертывания, гидромассаж, лечебные ванны. Уже после недельного курса состояние больного существенно улучшается. В совокупности с медикаментозным лечением любой вид артрита приобретает, практически, бессимптомный характер. Качество жизни пациента повышается, и он уже сможет приступить к повседневным обязанностям.
- Лечебная физкультура и сбалансированное питание. Лечение артрита требует полного пересмотра пищевого режима. В рацион в обязательном порядке вводится большое количество свежих овощей и фруктов, жирное мясо заменяется рыбой и морепродуктами, полностью исключаются жареные, соленые, острые блюда и всевозможные приправы. Вся пища только варится и тушится без добавления масла. Диетическое питание обеспечит поступление необходимых минералов и витаминов в организм и, в частности, пораженные суставы.
Физическая активность также подлежит корректировке. Состояние покоя и постоянный постельный режим только усугубят состояние больного. В зависимости от тяжести заболевания, ЛФК назначается индивидуально, лечащим врачом. Выполнять комплекс следует регулярно, без пропусков, учитывая все медицинские рекомендации.
В качестве примера можно привести ряд упражнений при артрите голеностопного сустава:
- плавное перекатывание с носка на пяточку;
- хождение на внутренней части стопы;
- прыжки на пальцах ног;
- хождение на пятках;
- в положение сидя, натягивание пальцев ног на себя.
Для тяжелых случаев, многие упражнения можно выполнять в воде, где нагрузка снижается и ЛФК проходит более комфортно. Также показано использование велотренажера.
Лечебный массаж снижает напряжение и отечность суставов. Обязательно входит в общий процесс лечения артрита. Посещение санаторно-курортного заведения поможет добиться максимального результата.
В любом случае, все терапевтические мероприятия, упражнения лечебной физкультуры и медикаментозные препараты назначаются только лечащим врачом, исходя из диагноза.
Народные методы лечения артрита
В борьбе с болезнью все способы хороши. Народная медицина предлагает множество рецептов, проверенных ни на одном человеке. Самые популярные из них:
Хвойные ванны. Ветви ели залить крутым кипятком, настоять 10 минут, опустить ноги в емкость с хвоей на 30 минут. После процедуры сразу же лечь в постель. Можно повторять ежедневно, до наступления облегчения.
Семена льна разогреть в духовом шкафу или на сухой сковороде, поместить в тканевый мешочек и прикладывать к больному суставу.
Свежая капуста славится своими противовоспалительными действиями. Теплые листы прикладывать на пораженные артритом места, предварительно смазанные любым видом меда. Компресс обмотать пищевой плёнкой и теплым шарфом. Желательно это делать на ночь.
Сырое куриное яйцо тщательно перемешать с двумя столовыми ложками поваренной соли, нанести состав на чистую хлопковую ткань и обмотать больное место. По мере высыхания, наносить новую порцию смеси.
Кефир смешать с измельченным мелом до состояния густой сметаны. Компресс ставить на ночь. Облегчение не заставит себя ждать.
Несмотря на эффективность народных методов, следует помнить, что самостоятельное лечение может закончиться очень плачевно. Без традиционных способов, положительный результат будет временным, и артрит вернется очень скоро.
Совмещение нескольких методик, народной и традиционной медицины даёт устойчивый, длительный эффект и снижает риск рецидивов.
Профилактика
Прогноз для всех видов артритов, как правило, благоприятный. В большинстве случаев заболевание полностью излечимо в течение 6-9 месяцев. В этот период важно не отказываться от полноценной жизни, а максимально к ней приспособиться. Выполнение простых рекомендаций и правил позволят улучшить общее состояние больного:
- Снизить нагрузку на суставы;
- Выполнять упражнения на растяжку;
- Неукоснительное выполнение всех рекомендаций лечащего врача;
- Полноценный сон;
- Соблюдение диеты сбалансированной диеты.
Здоровье полностью зависит от самоконтроля и соблюдения правил. Это небольшая цена за полное излечение от артрита. Только важно придерживаться и профилактических мер, чтобы не допустить рецидива.
- Здоровое и правильное питание должно стать хорошей привычкой на всю жизнь. Это поможет не только предотвратить возвращение артрита, но и благоприятно скажется на общем состоянии организма.
- Полностью исключить алкоголь и курение. Вредные привычки никогда не способствовали хорошему здоровью.
- Не допускать инфекционных заболеваний. Для этого принимать иммуномодулирующие препараты и тщательно пролечивать даже насморк.
- Вести активный образ жизни. Длительные прогулки, посильные занятия спортом должны стать ежедневной обязанностью.
- Избегать тяжелых физических нагрузок, чтобы свести к минимуму риск травмы.
- Перед сном делать профилактический массаж.
Только полностью пересмотрев свой образ жизни можно избежать рецидива и не допустить развитие артрита с новой силой. Если же заболевание вернулось, оставлять без внимания даже незначительные, на первый взгляд, симптомы – прямой путь на хирургический стол и возможная инвалидность.
Диагностика ревматоидного артрита. Критерии диагностики
Диагностические критерии ревматоидного артрита, используемые в настоящее время, были предложены Американской коллегией ревматологов (АКР) в 1997 г. Данные критерии получили широкое распространение ввиду их высокой чувствительности (91-94 %) и специфичности (89 %). Диагноз ревматоидного артрита ставится при наличии 4 из 7 представленных критериев, при этом критерии с 1-го по 4-й должны присутствовать у больного не менее 6 нед.
Диагностические критерии ревматоидного артрита (АКР, 1997)
| Критерии | Определение | |
| 1 | Утренняя скованность | Утренняя скованность суставов не менее одного часа, существующая в течение 6 нед. |
| 2 | Артрит трех или большего количества суставов | Припухлость периартикулярных мягких тканей или наличие жидкости в полости сустава, определяемые врачом по крайней мере в трех суставах |
| 3 | Артрит суставов кисти | Припухлость хотя бы одной группы следующих суставов: проксимальных межфаланговых, плюснефаланговых или лучезапястных |
| 4 | Симметричный артрит | Билатеральное поражение проксимальных межфаланговых, пястно-фаланговых или плюснефаланговых суставов |
| 5 | Ревматоидные узелки | Подкожные узлы, определяемые врачом, на разгибательной поверхности предплечья вблизи локтевого сустава или в области других суставов |
| 6 | Положительный ревматоидный фактор в сыворотке крови | Наличие в сыворотке крови ревматоидного фактора, определяемого любым методом, позволяющим выявить его менее чем у 5 % здоровых лиц в популяции |
| 7 | Рентгенологические изменения | Изменения в лучезапястных суставах и суставах кисти, типичные для ревматоидного артрита и включающие эрозии или декальцификацию кости (кисты), расположенные вблизи пораженных суставов |
Приведенные критерии ревматоидного артрита могут быть применимы к уже сформировавшейся клинической картине заболевания, однако проблема состоит в том, чтобы поставить диагноз как можно раньше, так как более чем у 60 % пациентов суставные эрозии обнаруживаются уже в течение первых двух лет с момента появления первых, зачастую неспецифических симптомов болезни. При этом данные многочисленных исследований свидетельствуют о том, что промежуток времени, в течение которого активная противовоспалительная и иммуносупрессивная терапия может эффективно затормозить структурные повреждения суставов, весьма короткий и иногда составляет всего несколько месяцев от начала болезни. Таким образом, РА является одним из тех заболеваний, при которых отдаленный прогноз во многом зависит от того, насколько рано удается поставить диагноз и начать активную фармакотерапию.
«Ранний» ревматоидный артрит.
Диагностика ревматоидного артрита в дебюте болезни представляет трудную задачу, что связано с рядом объективных и субъективных причин. Во-первых, симптомы «раннего» ревматоидного артрита часто неспецифичны и могут наблюдаться при других заболеваниях, а приведенные диагностические критерии «достоверного» ревматоидного артрита (АКР, 1997) не могут быть применены для «раннего» ревматоидного артрита. Во-вторых, в настоящее время в арсенале ревматологов отсутствуют специфические лабораторные тесты для диагностики «раннего» ревматоидного артрита, т. е. когда еще нет типичных рентгенологических признаков поражения суставов. Большие надежды возлагаются на новый маркер заболевания - антитела к циклическому цитруллинсодержащему пептиду (анти-ЦЦП) из-за их высокой специфичности (около 90 %), однако эти данные еще нуждаются в подтверждении. В-третьих, терапевты и врачи общей практики, к которым, как правило, и обращаются на первых этапах заболевания такие больные, значительно реже и позже, чем ревматологи, ставят диагноз ревматоидного артрита и соответственно поздно назначают адекватную «базисную» противоревматическую терапию.
Поздняя диагностика и задержка в лечении приводят к быстрому прогрессированию ревматоидного артрита и последующему развитию необратимых изменений в суставах. Так, в ряде работ было показано, что уже в течение первых трех месяцев заболевания у 26 % пациентов появлялись признаки деструкции в мелких суставах кистей и стоп, при этом многие из них серонегативны (в сыворотке крови не обнаруживался ревматоидный фактор). С учетом этих трудностей группой европейских и американских ревматологов были сформулированы клинические критерии «раннего» ревматоидного артрита, при наличии которых необходима обязательная консультация ревматолога:
- более 3 припухших (воспаленных) суставов;
- поражение проксимальных межфаланговых и (или) пястно-фаланговых суставов;
- положительный тест «сжатия»;
- утренняя скованность в течение 30 мин и более;
- СОЭ > 25 мм/ч.
При осмотре таких пациентов необходимо убедиться в наличии воспалительных изменений в суставах, для чего следует оценить тест «сжатия» (врач своей рукой сжимает кисть пациента, при наличии воспаленных суставов появляется боль), а также данные лабораторных исследований крови (ускорение СОЭ, повышение уровня С-реактивного белка и анти-ЦЦП). Вместе с тем необходимо иметь в виду, что лабораторные показатели в дебюте заболевания могут быть в пределах нормы, что не исключает диагноз «раннего» РА, в связи с чем до установления окончательного диагноза такие пациенты должны обязательно наблюдаться ревматологом.
Лабораторная и инструментальная диагностика ревматоидного артрита.
Как показывает клинический опыт, большинство лабораторных показателей (за исключением ревматоидного фактора и антицитруллиновых антител) не являются патогномоничными для ревматоидного артрита, но они имеют важное значение для оценки степени активности заболевания и эффективности проводимой комплексной терапии.
Гемограмма.
Иммуновоспалительный процесс, лежащий в основе патогенеза ревматоидного артрита, является основной причиной гематологических нарушений у этой категории больных. Вместе с тем изменения количественного и качественного состава периферической крови и костного мозга могут развиваться под влиянием проводимой иммуносупрессивной терапии, что требует их правильной интерпретации с последующей коррекцией лечебных мероприятий.
Количество эритроцитов в периферической крови у больных ревматоидным артритом обычно находится в пределах нормы или несколько снижено, однако содержание гемоглобина чаще оказывается сниженным. Этиология анемии при ревматоидном артрите обычно имеет мультифакторный характер, в связи с чем необходимо проводить дифференциальную диагностику между железодефицитной, гемолитической анемией, анемией хронического воспаления, а также миелосупрессией на фоне активной цитостатической терапии. При выявлении у больных ревматоидным артритом дефицита железа обязательным является клинико-инструментальное исследование органов желудочно-кишечного тракта для уточнения причины анемии.
Количество ретикулоцитов в периферической крови у больных ревматоидным артритом, даже при наличии анемического синдрома, как правило, не превышает нормальных показателей (1,0-1,5 %). Вместе с тем повышение этого показателя отмечается при развитии гемолиза и возникновении скрытого внутреннего кровотечения.
Количество лейкоцитов у больных ревматоидным артритом чаще находится в пределах нормальных значений, реже наблюдается умеренный лейкоцитоз (как правило, на фоне терапии высокими дозами глюкокортикоидов). Лейкоцитарная формула не изменена, исключение составляет болезнь Стилла у взрослых, для которой характерен нейтрофильный лейкоцитоз (выявляется у 92 % больных).
При длительном течении ревматоидного артрита нередко развивается лейкопения, особенно при наличии у больных спленомегалии. Снижение количества лейкоцитов в периферической крови может быть связано с проводимой терапией цитостатиками, НПВП и другими лекарственными препаратами. Стойкая лейкопения с низким содержанием нейтрофилов и сопутствующей спленомегалией характерна для синдрома Фелти.
У больных ревматоидным артритом возможно развитие эозинофилии и тромбоцитоза. Следует отметить, что повышение содержания эозинофилов в периферической крови нередко встречается у пациентов с висцеральными проявлениями ревматоидного артрита и сопутствующим васкулитом, хотя эозинофилия может развиваться также на фоне лечения препаратами золота и нередко предшествует «золотому» дерматиту.
Тромбоцитоз при ревматоидном артрите встречается достаточно часто, при этом установлен отчетливый параллелизм с клинико-лабораторными показателями активности заболевания. Несмотря на повышение количества тромбоцитов, выявляемое у больных ревматоидным артритом, тромбоэмболические осложнения у них развиваются редко. Это может быть связано со снижением функциональной активности тромбоцитов на фоне постоянного приема больными «стандартных» НПВП, которые угнетают синтез простагландинов и тромбоксана А2 и тем самым тормозят агрегацию тромбоцитов. Тромбоцитопения у больных ревматоидным артритом встречается редко и носит, как правило, аутоиммунный или ятрогенный характер.
Для определения активности ревматоидного воспаления важным критерием является СОЭ. Благодаря простоте выполнения, а также наличию прочной положительной корреляционной связи между уровнем СОЭ и степенью воспалительной активности ревматоидного артрита этот показатель остается важным лабораторным тестом в практической работе терапевта.
С-реактивный белок (СРБ) - это глобулин, который выявляется в крови при различных воспалительных заболеваниях. СРБ принимает участие во многих иммунных реакциях, ингибируя антигенспецифическую активность Т-лимфоцитов, активирует Q-компонент комплемента и т. д. У здоровых людей СРБ определяется в следовых количествах, тогда как при ревматоидном артрите его концентрация в сыворотке может увеличиваться в десятки раз. В период обострения заболевания содержание СРБ постоянно увеличено, в ряде случаев даже при нормальных показателях СОЭ. Значения СРБ, наряду с другими лабораторными и клиническими данными, являются важным показателем для определения степени активности ревматоидного артрита.
Протеинограмма у больных ревматоидным артритом характеризуется повышением содержания α2- и γ-глобулинов, концентрация которых коррелирует с активностью ревматоидного воспаления. В крови больных увеличиваются также концентрации церулоплазмина, трансферрина, ферритина и лактоферрина. При значительном повышении концентрации одной из белковых фракций необходимо провести иммуноэлектрофоретическое исследование для исключения парапротеинемии.
Ревматоидные факторы (РФ) являются своеобразными маркерами аутоиммунных нарушений у больных ревматоидным артритом. Ревматоидные факторы представляют собой аутоантитела класса IgM, а также IgG, IgA, IgE и IgD изотипов, реагирующих с Fc-фрагментом IgG. Большое количество клеток, продуцирующих РФ, находится в синовиальной оболочке, синовиальной жидкости и костном мозге. Проведенными клиническими исследованиями установлено, что наличие РФ в сыворотке крови больных РА не только подтверждает диагноз этого заболевания, но часто характеризует его течение и прогноз. Так, наличие РФ в высоких титрах с самого начала суставного процесса ассоциируется с неблагоприятной эволюцией заболевания, тогда как у больных ревматоидным артритом с низким содержанием ревматоидных факторов в сыворотке крови прогрессирование болезни идет значительно медленнее.
Для определения ревматоидных факторов используются реакции латексагглютинации (проба положительная при титре 1 : 20 и выше), Валера - Розе (титр 1 : 32 и выше), а также нефелометрическая техника, которая лучше стандартизирована и позволяет выявлять все изотипы РФ. С помощью гистохимических методов можно выявить РФ в синовиальной ткани, лимфатических и ревматоидных узлах.
Наличие ревматоидных факторов является одним из диагностических критериев ревматоидного артрита, вместе с тем примерно у 25-30 % больных с типичными проявлениями заболевания они не выявляются. Серонегативные варианты ревматоидного артрита чаще встречаются у женщин и у больных с дебютом РА в пожилом возрасте. В то же время ревматоидные факторы редко обнаруживаются и при заболеваниях суставов, с которыми приходится проводить дифференциальную диагностику ревматоидного артрита (серонегативные спондилоартропатии, остеоартроз, подагра, микрокристаллические артриты и др.). Ревматоидные факторы встречаются примерно у 5 % здоровых людей, а также у двух третей носителей вируса гепатита С, частота которого во многих регионах мира выше (до 2 %), чем собственно РА (0,6-1,3 %). Таким образом, наличие у пациента положительных титров РФ не всегда свидетельствует о наличии у него ревматоидного артрита, что существенно осложняет диагностику ранних форм заболевания.
Кроме ревматоидных факторов, в крови больных ревматоидным артритом выявляются и другие антитела, в том числе антинуклеарный фактор, антитела к гладкомышечным клеткам, антифиллагриновые антитела (АФА) и др. Было установлено, что АФА связываются с антигенными мишенями, содержащими аминокислоту цитруллин, что послужило предпосылкой к разработке лабораторных методов для выявления анти-ЦЦП. Для диагностики антител к ЦЦП в настоящее время используется метод иммуноферментного анализа, результат расценивается как положительный при концентрации антител в сыворотке крови больных 5 Ua/мл и выше.
В ряде исследований зарубежных и отечественных авторов было показано, что чувствительность данного метода при ревматоидном артрите практически не уступает по чувствительности методу обнаружения ревматоидных факторов (50-80 %), но значительно превосходит его по специфичности, которая оценивается как 96-99 %. Кроме того, антитела к ЦЦП выявляются почти у 30 % больных ревматоидным артритом, серонегативных по ревматоидному фактору.
С учетом этих данных, определение анти-ЦЦП в клинической практике может способствовать диагностике «раннего» ревматоидного артрита, а также определению контингента больных с худшим прогнозом в отношении прогрессирования суставных деструкций (результаты ряда исследований свидетельствуют о том, что при наличии антител к ЦЦП деструктивные изменения суставов развиваются примерно у 70 % пациентов в течение ближайших двух лет). Следовательно, врач уже на ранних этапах заболевания может назначить адекватную базисную терапию, способствующую предупреждению (или замедлению) эрозивно-деструктивного процесса у таких больных.
Исследование Т-системы иммунитета у больных ревматоидным артритом включает в себя оценку как количественных, так и функциональных показателей. К ним относятся определение количества Т-лимфоцитов и их субпопуляций, исследование пролиферативного ответа лимфоцитов на аллергены или неспецифические митогены - фитогемагглютинин (ФГА) и конканавалин-А (Кон-А), определение чувствительности лимфоцитов к иммуномодуляторам и др.
Определение количества Т-лимфоцитов и их субпопуляций проводится с помощью иммунофлюоресцентного метода с моноклональными антителами (МКАТ), полученными к дифференцировочным антигенам клеток. У больных ревматоидным артритом внутри пула Т-клеток наблюдается увеличение количества Т-лимфоцитов с преимущественно хелперной активностью (Thl-типа), а также соотношения CD4+/CD8+ (в норме этот показатель равен 1,8-2,2).
Для определения функционального состояния Т-системы иммунитета используются реакция бласттрансформации лимфоцитов (РБТЛ) и реакция торможения миграции лейкоцитов (РТМЛ) в присутствии митогенов, однако их применение в ревматологии ограничивается, как правило, научными исследованиями.
Для оценки функционального состояния системы гуморального иммунитета используется количественное определение иммуноглобулинов в плазме крови. Основное биологическое свойство Ig состоит во взаимодействии с антигенами, мембранами клеток различных типов, системой комплемента. В сыворотке крови больных с серопозитивным РА определяется повышение содержания всех классов иммуноглобулинов - IgG, IgM и IgA. У 30-50 % больных РА могут определяться криоглобулины, особенно при системных проявлениях ревматоидного артрита, таких как васкулит, пульмонит, синдром Рейно и др.
Большое значение для диагностики степени активности иммуновоспалительного процесса при ревматоидном артрите имеет определение концентрации С3-компонента комплемента в сыворотке крови. Комплемент - это ферментативная система, состоящая из более чем 20 белков-проэнзимов плазмы крови. Они могут быть активированы в определенной последовательности по принципу биологического усиления при специфической реакции антиген-антитело (классический путь активации комплемента), а также неспецифическими факторами (альтернативный путь активации). С3-компонент комплемента, рецепторы для которого экспрес-сированы на многих клетках, усиливает хемотаксис лейкоцитов, активирует фагоцитоз, а взаимодействие С3 и его субкомпонентов (C3b, С3с, C3d) с В-лимфоци-тами играет важную роль в индукции специфического иммунного ответа.
Уровень С3-компонента комплемента у больных ревматоидным артритом, как правило, в норме или незначительно повышен. Уменьшение его содержания наблюдается при тяжелых суставно-висцеральных формах заболевания, что свидетельствует об активации системы комплемента вследствие формирования иммунных комплексов. В синовиальной жидкости больных ревматоидным артритом содержание комплемента обычно снижено. Эффект некоторых базисных противоревматических средств при РА (препаратов золота, D-пеницилламина) связывают именно с торможением активности системы комплемента.
Как уже отмечалось, формирование иммунопатологических реакций при ревматоидном артрите связано с образованием растворимых комплексов антиген-антитело - циркулирующих иммунных комплексов (ЦИК). Клиническое значение ЦИК состоит в том, что их высокая концентрация в крови больных ревматоидным артритом является показателем активности заболевания, а изучение в динамике позволяет оценить эффективность проводимой терапии. Количество ЦИК резко повышено у больных с серопозитивными вариантами РА (часто выше 100 ЕД при норме 22-66 ЕД).
Исследование синовиальной жидкости также имеет диагностическое значение при ревматоидном артрите. Накапливающийся в суставах экссудат характеризуется увеличением общего числа клеток, синовиальная жидкость становится мутной, ее вязкость снижается, выпадают хлопья фибрина. Содержание белка в синовиальной жидкости, как и в других биологических жидкостях организма, служит показателем изменения проницаемости клеток и, следовательно, отражает активность синовита. При ревматоидном артрите концентрация белка обычно достигает 40-70 г/л, тогда как при остеоартрозе она составляет 20-30 г/л.
Цитологическое исследование синовиальной жидкости позволяет судить об активности воспалительного процесса: при высокой активности ревматоидного артрита наблюдается нарастание цитоза (до 20 х 109/л клеток и более) с преобладанием сегменто-ядерных лейкоцитов (более 80 %), а также рагоцитов (выше 50 %). Рагоциты - это гранулоциты, содержащие единичные или множественные включения в виде серых телец в голубой цитоплазме клеток размером 0,5-2,0 мкм. Особенно хорошо они видны при фазово-контрастной микроскопии. Включения представляют собой иммунные комплексы, содержащие РФ, в состав их входят также альбумин, липиды, гликопротеиды, фибрин, ядра клеток и др. Рагоциты обнаруживают в СЖ у 30-97 % больных ревматоидным артритом, а при других заболеваниях суставов - у 5-10 % пациентов. Методом преципитации в синовиальной жидкости больных РА удается также определить IgM, который в норме отсутствует.
Миелограмма.
У больных ревматоидным артритом наблюдаются изменения и костномозгового кроветворения, чаще всего реактивного характера. В частности, при цитологическом исследовании костного мозга нередко отмечается увеличение процентного содержания моноцитов, лимфоцитов и плазматических клеток, коррелирующее с активностью иммуновоспалительного процесса. Общее количество миелокариоцитов, а также содержание лимфоцитов и эозинофилов, как правило, не отличается от нормальных показателей. У части пациентов наблюдается раздражение миелоидного ростка гемопоэза, а также умеренное торможение процессов созревания клеток эритроидного ряда.
Рентгенологигеское исследование суставов часто имеет доминирующее значение для постановки диагноза «раннего» ревматоидного артрита, а также необходимо для оценки динамики заболевания. На рентгенограммах суставов больных РА в I стадии выявляются припухлость мягких тканей и околосуставной остеопороз (диффузный или пятнистый), являющийся одним из важных и ранних рентгенологических признаков ревматоидного артрита, кистовидная перестройка костной ткани. При развитии остеопороза эпифизы пораженного сустава выглядят более прозрачными, чем в норме.
Сужение суставных щелей является ценным диагностическим признаком, свидетельствующим о деструкции суставного хряща. Суставные поверхности становятся нечеткими и неровными, иногда наблюдается прямое соприкасание костей, составляющих сустав. При образовании значительного дефекта кортикального слоя на рентгенограммах выявляются вначале единичные (II стадия) костные эрозии (узуры), а затем множественные (III стадия), которые со временем существенно увеличиваются в размерах. Количество и скорость появления новых узур позволяют судить о характере течения РА.
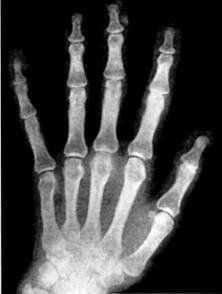
Ревматоидный артрит. Сужение суставных щелей проксимальных межфаланговых суставов кистей
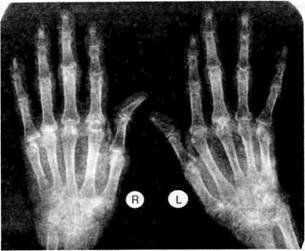
Ревматоидный артрит. Околосуставной остеопороз, кистевидная перестройка костной ткани, сужение суставных щелей большинства суставов кистей, множественные эрозии костей
На поздних стадиях ревматоидного артрита рентгенологически определяются выраженные деструктивные изменения эпифизов костей с подвывихами. Финальной стадией ревматоидного процесса в суставах является развитие множественных анкилозов (IV стадия).
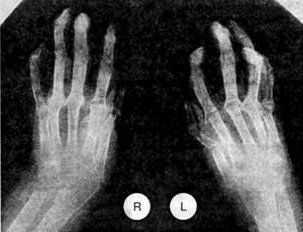
Ревматоидный артрит. Околосуставной остеопороз, множественные эрозии суставов, подвывихи и анкилозы суставов кистей
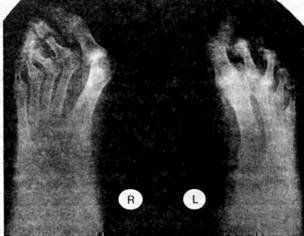
Ревматоидный артрит. Околосуставной остеопороз, кистевидная перестройка костной ткани, эрозии костей, множественные анкилозы суставов стоп
Для диагностики ревматоидного артрита используются также специальные методы исследования суставов, в том числе артроскопия. Применение этого метода дает возможность диагностировать воспалительные и (или) дегенеративные повреждения хряща, оценивать состояние синовиальной оболочки, а также «прицельно» брать материал для последующего морфологического исследования. Артроскопия может существенно помочь в диагностике «раннего» ревматоидного артрита, о чем свидетельствуют результаты биопсии синовиальной оболочки суставов. Так, было установлено, что гистологические признаки хронического синовита выявляются уже в самом начале болезни, причем даже в клинически не пораженных суставах.
Из новых диагностических методов следует отметить компьютерную томографию (КТ) и ядерно-магнитно-резонансную томографию (ЯМРТ). С их помощью можно выявлять изменения костей и околосуставных тканей, визуализация которых при выполнении обычной рентгенографии в ранние сроки заболевания не представляется возможной.
Широко внедряется в клиническую практику ультразвуковое сканирование суставов. Оно дает возможность определять в динамике состояние синовиальной оболочки, хряща и суставной капсулы, прилегающих мышц, а также диагностировать минимальный суставной выпот и асептический некроз головок бедренных костей.
Болезни суставов
В.И. Мазуров
что это такое, причины, симптомы и лечение
Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).Дата публикации статьи:
Дата обновления статьи:
Содержание статьи:
Артрит – общее название группы болезней суставов воспалительного характера различной природы происхождения. Воспаление одного или одновременно нескольких суставов может быть как самостоятельным заболеванием, так и проявлением системной патологии организма.
Что такое артрит в доступном понимании? Если говорить простым языком, то это воспаление хряща, синовиальной оболочки, капсулы, суставной жидкости и остальных элементов сустава.
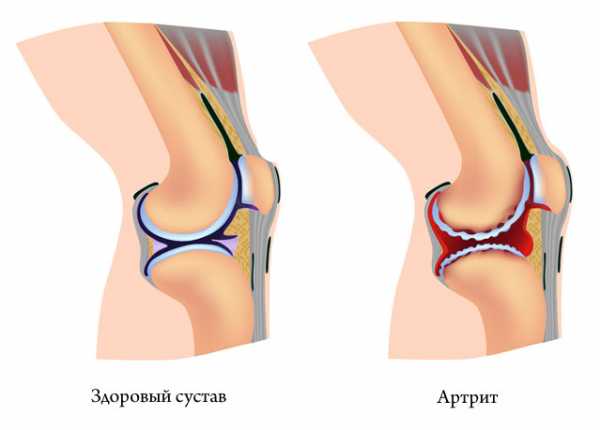
Существует более 10 видов артрита (подробнее про них – далее в статье). Механизм развития разных видов болезни практически одинаков за исключением некоторых нюансов.
Патология негативно влияет на качество жизни пациента, ее основные симптомы: болевой синдром, опухание и покраснение пораженной области, местное повышение температуры, ограничение движений, деформация сустава. Человеку становится трудно выполнять повседневные дела, а при тяжелом течении болезни – даже элементарные движения. Хронические длительно протекающие артриты нередко приводят к частичному или полному обездвиживанию с оформлением группы инвалидности.
Любой вид артрита поддается лечению (какие-то виды лечатся лучше и легче, какие-то – хуже), особенно в настоящее время (статья написана в 2016 году), когда разработаны и успешно применяются множество лечебных методик, позволяющих эффективно бороться не только с симптомами болезни, но и с ее причиной и следствиями.
Лечить артрит могут врачи следующих трех специальностей: врач-ревматолог, артролог, ортопед-травматолог. Если воспаление суставов развилось на фоне туберкулеза, сифилиса, бруцеллеза или другой инфекции, то упор делают на лечение основного заболевания, которым занимается, соответственно, фтизиатр, инфекционист или дерматолог-венеролог.
Ниже я детально опишу виды, причины и симптомы артрита, расскажу о современных методах диагностики и способах лечения болезни.
Виды артритов
(если таблица видна не полностью – листайте ее вправо)
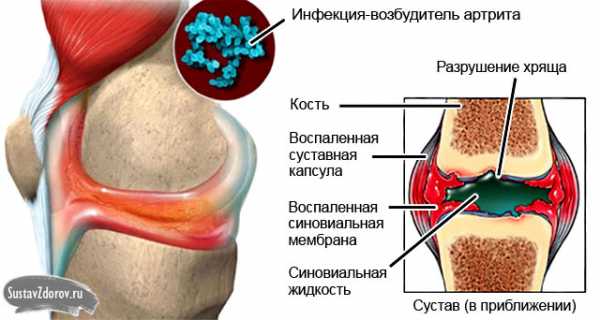
По характеру происходящих изменений артриты делят на:
- воспалительные, для которых характерно наличие воспаления,
- дегенеративные, когда происходит сначала нарушение питания хряща, дистрофия, изменение внешнего вида пораженного сустава с последующей его деформацией.
Артрит протекает в острой, подострой и хронической форме. Для воспалительного поражения наиболее характерно острое или подострое течение, для дегенеративно-дистрофического – хроническое.
Острый воспалительный процесс бывает: серозного, серозно-фиброзного, гнойного характера.
Самое «безобидное» воспаление с образованием и накоплением серозной (прозрачной) жидкости в синовиальной сумке бывает при синовите – воспалении оболочки сустава.
Особо тяжелый артрит – гнойный. При нем воспаление затрагивает, кроме суставной сумки, еще и прилегающие к ней ткани, а в суставной жидкости появляется гной из-за активного размножения патогенных микроорганизмов. Развитие гнойного процесса чревато формированием капсульной флегмоны (когда гнойный процесс захватывает весь сустав).
Причины заболевания
Общие (основные) причины
- Наследственность;
- травмы;
- ожирение;
- нарушение обмена веществ в организме;
- частые переохлаждения;
- инфекции;
- нерациональные распределение физической активности: то долгое нахождение в сидячем положении, то чрезмерные физические нагрузки;
- острые бактериальные, вирусные либо грибковые инфекции;
- болезни нервной системы;
- аутоиммунные заболевания.
Дополнительные причины
- Операция на суставе,
- преклонный возраст,
- роды,
- ослабленный иммунитет,
- вакцинация,
- аллергия,
- неоднократные аборты,
- неправильное питание,
- неблагоприятная экологическая обстановка,
- недостаток минералов и витаминов.
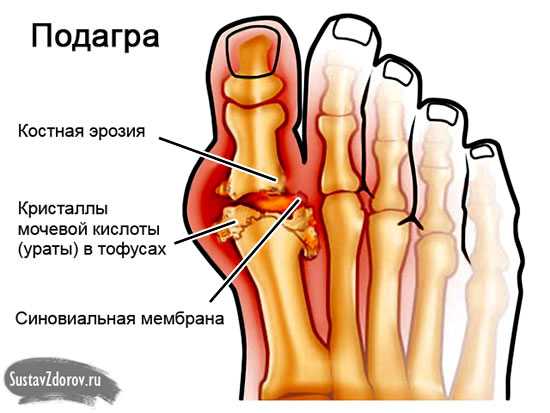
Неправильное питание – основная причина подагрического артрита
Причины конкретных видов артрита
(если таблица видна не полностью – листайте ее вправо)
На развитие ревматоидного артрита влияет сбой работы иммунитета. По непонятным причинам особые клетки иммунной системы начинают «атаковать» собственные ткани суставов. В результате начинается аутоиммунное воспаление, протекающее с разрастанием агрессивной ткани с опухолеподобным развитием, из-за которой повреждаются связки, суставные поверхности, разрушаются хрящи и подлежащие к ним кости. Это приводит к развитию фиброза, склероза, эрозий, в итоге – к контрактурам, подвывихам, стойкой неподвижности сустава – анкилозу.
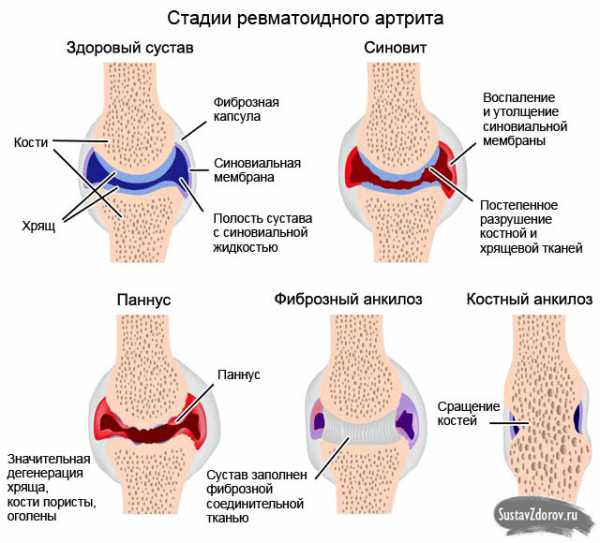
Характерные симптомы
Ведущий симптом болезни артрит – это боли в одном или нескольких суставах. Сначала они слабые и практически никак не сказываются на обычной жизни человека. Со временем болевой синдром нарастает: боли приобретают волнообразный характер, усиливаясь при движении, в ночное время и ближе к утру. Интенсивность болей варьирует от слабой до очень сильной, резко затрудняющей любое движение.
Вторичные симптомы:
- утренняя скованность,
- опухание,
- покраснение кожи,
- повышение местной температуры в зоне воспаления,
- ухудшение двигательной активности больного,
- ограничение его подвижности,
- формирование стойких деформаций суставов.
В зависимости от течения процесса ограничение функциональности пораженных суставов бывает как легкой, так и тяжелой степени с возможным полным обездвиживанием конечности.
Рассмотрим симптомы некоторых видов артрита детальнее.
Травматический артрит
Травматическое повреждение суставных элементов сопровождается воспалительной реакцией, а если в полость проникли болезнетворные микробы – то гнойным воспалением суставной жидкости и сумки, постепенно переходящим на близлежащие ткани сустава.
Симптомы ревматоидного артрита
Такой вид артрита характеризуется симметричных поражением коленных, лучезапястных, локтевых, голеностопных суставов, а также мелких сочленений пальцев рук и стоп. Воспаление тазобедренных, плечевых и суставов позвоночника менее характерно, но тоже возможно.
При остром или подостром течении недуга человека беспокоят резкие боли в мышцах и суставах, сильная слабость, лихорадка, скованность в мелких суставах по утрам.
Хронический вялотекущий процесс протекает с болями слабой степени выраженности, постепенным нарастанием суставных изменений, которые обычно не сопровождаются существенным ограничений функций конечностей.
Постепенно воспаление переходит на близлежащие к суставу мышцы. В результате развивается их очаговое воспаление, сила мышц и их тонус снижаются, больной ощущает мышечную слабость, сильную усталость после обычной физической нагрузки.
Типичный симптом – появление подкожных узелков округлой формы с диаметром не больше 2 см. Они же могут сформироваться на клапанах сердца и в легких.
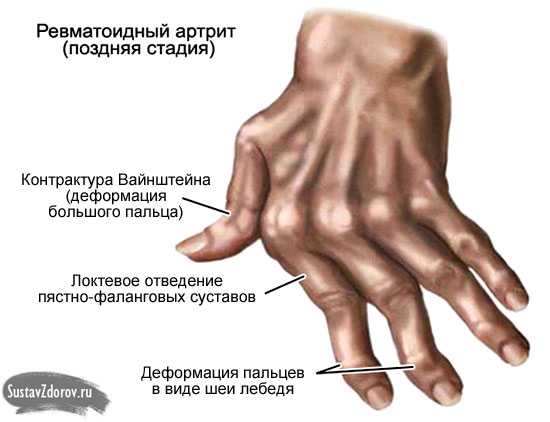
Для этого вида болезни характерна асимметричность поражения одновременно 2 либо 3 суставов. Причем сначала воспаляются мелкие сочленения пальцев стоп и кистей, затем крупные – колени, локти, плечи и др.
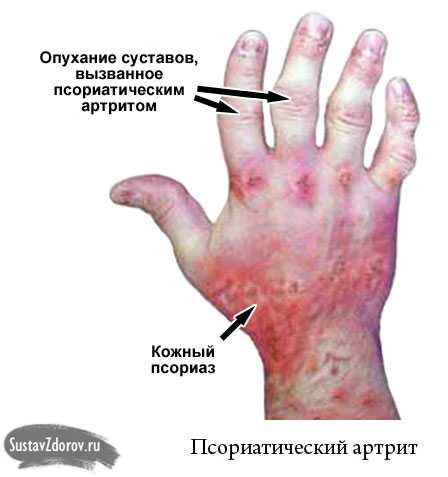
Развитие олигоартрита (воспаления не более 3 суставов) сопровождается воспалением оболочек вокруг сухожилий, повышением температуры воспаленного места и покраснения кожи, припухлостью и болезненностью суставов.
Болевой синдром выражен в покое или ночью, утренняя скованность и болезненность проходит в течение дня.
Диагностика
Установка точного диагноза базируется на совокупности клинических проявлений, данных осмотра врача и результатах лабораторной диагностики, подтверждающих наличие артрита (данные диагностики также помогают определить вид, стадию, степень активности процесса).
При обследовании с визуальным осмотром и пальпацией беспокоящих суставов врач отмечает отечность, покраснение кожи, которая горячая на ощупь; при запущенной болезни отмечается видимая деформация сочленения.
В таблице ниже – конкретные виды исследований, которые нужно пройти при подозрении на артрит:
(если таблица видна не полностью – листайте ее вправо)
Методы лечения
Любой вид артрита имеет несколько стадий развития. Для каждой подбирают определенные способы лечения: для первой и второй достаточно консервативной терапии, для третьей и при наличии осложнений может потребоваться хирургическое вмешательство.
В таблице представлена общая схема лечения артритов.
(если таблица видна не полностью – листайте ее вправо)
Методы лечения артрита
Методы лечения разных видов артрита очень схожи, различия лишь в некоторых конкретных нюансах, например:
- При специфических артритах лечат основное заболевание (при туберкулезе упор делают на противотуберкулезные средства).
- Для снижения активности псориатического артрита вышеперечисленные способы дополняют ультрафиолетовым или лазерным облучением крови, гемосорбцией. А из физиопроцедур эффективна ПУВА-терапия, сочетающая прием внутрь специального фотосенсибилизирующего препарата с наружным облучением длинноволновыми ультрафиолетовыми лучами.
Резюме
Только скрупулезно соблюдая рекомендации врача можно победить артрит. Прогноз обычно благоприятный, но он полностью зависит от своевременности обращения к специалисту и доведения лечения до конца. Современные методики позволяют поправить даже самую запущенную ситуацию, сделав операцию на суставе.
Владелец и ответственный за сайт и контент: Афиногенов Алексей.